Чувствительность к инсулину при диабете 1 типа

Эта статья посвящена расчётам инсулинов при сахарном диабете 1 типа. Мне становится очень грустно, когда я вижу пациентов с немаленьким стажем сахарного диабета, которые не могут правильно рассчитать себе инсулин и не знают элементарных правил поведения при сахарном диабете 1 типа.
Врачам, к сожалению, зачастую некогда подробно объяснять пациентам поведение при СД 1, большую часть времени занимает выписка рецептов или выведение из кетоацидоза в стационаре, куда, кстати, часто человек попадает из-за собственной неграмотности. А Школа сахарного диабета есть не при каждой поликлинике.
Литературы по поводу СД1 написано много, толковой и понятной – мало. На сегодняшний день, я считаю наиболее удачной «настольной книгой» для диабетика 1 типа – Рагнар Ханас «Диабет 1 типа у детей, подростков и молодых людей». Можно сказать, что пациент, изучивший ее -умеет «управлять» своей болезнью.
Итак, начнём – понятия, которые должен знать КАЖДЫЙ диабетик (** эти расчёты не касаются «медового месяца» СД1, где инсулин подбирается по уровню текущей гликемии).
СДИ (суточная доза инсулина) -суммарная доза всех инсулинов в сутки (продлённого и короткого). Если дозы меняются каждый день, то считается среднее значение СДИ за 5 дней.
Фактор чувствительности к инсулину (ФЧИ). 1 единица ультракороткого инсулина на сколько ммоль/л снизит сахар крови (СК). Для ультракоротких инсулинов (апидра, новорапид, хумалог) =100 : СДИ (суточная доза инсулина) = Х моль/л.
Для короткого инсулина (хумулин регуляр, актрапид) = 83: СДИ = Х ммоль/л . То есть, на полученные Х (ммоль/л) и снизит 1 единица инсулина сахар крови. Это особенно важно детям, где изначально дозы инсулина маленькие!!!
Доза базального инсулина. Она при СД1 должна быть фиксирована! Рассчитывается на кг веса и не больше!, а не по уровню тощакового сахара!
0.2 кг * Х кг веса = доза Лантуса (или Левемира) в сутки, вводимого вечером в 23.00.
Не надо создавать передозировку продлённого инсулина!
Углеводный коэффициент (УК). Сколько надо инсулина, чтобы усвоить 1 ХЕ еды!!! Считается по формуле: 12: (500 : СДИ) =Х (углеводный коэффициент)
Утром обычно потребность в коротком инсулине выше всего – 1: 2 , днём -1: 1.5, вечером – 1:1. Естественно, учитывается количество съеденных ХЕ и состояние сахар крови перед едой.
ХЕ (хлебная единица)!!!!!! Надо бы было поставить этот показатель самым первым. Считается только для углеводов!
1 ХЕ = 12 гр. углеводов, все продукты можно измерить в этом показателе!
Таблицы с ХЕ людям с СД1 надо знать наизусть, как таблицу умножения!!!!!!
. Тогда не придётся ограничивать себя в еде, вы сможете правильно ввести короткий инсулин на пищевую нагрузку.
Овощи тоже считаются, всеобщее заблуждение, что овощи можно не переводить в ХЕ!!!
Потребность ХЕ в сутки: 1-3 года – 10-11 ХЕсутки, 4-11 лет – 16-17 ХЕ, 12-18 лет и взрослые – 19-21 ХЕ (макс 25 ХЕ).
ЦГ – целевая гликемия. Это индивидуальный показатель для каждого, то есть идеальные показатели сахара крови натощак и еду.
Обычно, натощак 5.0-7.0 ммоль/л – через 2 часа после еды – 5.0-7.8 ммоль/л.
АГ – актуальная гликемия. Это то, что СЕЙЧАС показал ваш глюкометр. Позже нам эти данные понадобятся.
СК – сахар крови. СК надо измерять натощак, после сна, перед чисткой зубов, перед основными приёмами пищи, перед сном, при ощущениях гипогликемии и гипергликемии.
СК утром 5.0-6.5 ммоль/л – значит дозы продленного и короткого инсулинов были вечером введены правильно, коррекция не нужна.
Если СК менее 5.0 ммоль/л более 3-5 дней подряд – это риск гипогликемии, надо снизить базу (Лантус или Левемир) накануне.
Если натощак более 7.0 ммоль/л – (исключить “феномен утренней зари” или гипогликемию ночью). Для этого измерить 3 суток подряд сахар крови в 1:00 – 3:00 – 5:00 ночи! И посоветоваться с доктором.
СК выше перед обедом – надо увеличить дозу короткого инсулина утром, СК выше перед ужином – увеличить дозу короткого инсулина перед обедом, выше перед сном – увеличить дозу короткого инсулина перед ужином.
АИ – активный инсулин. То есть сколько часов после введения короткий инсулин ещё работает. Например, ультракороткие инсулины (Новорапид) – был введён 8:00 – 10 ед., каждый час – это -20% активности. (9:00 – 8 ед., 10:00 – 6 ед., 11:00 – 4 ед., 12:00 – 2 ед).
Эти инсулины работают ещё 5 часов, это надо учитывать, считая инсулин на следующую еду!
Коррекция инсулина на ЕДУ. Формула такова:
(УК*ХЕ) +(АГ-ЦГ) : ФЧИ -АИ = Х единиц короткого инсулина на данную ЕДУ.
Коррекция высокого сахара.
(АГ-ЦГ): ФЧИ = Х единиц короткого инсулина для нормализации СК. В предыдущей формуле на еду – это всё учитывается!
Время экспозиции инулина. Время от начала введения инсулина до приёма пищи.
Правило: чем выше сахар крови – тем больше время экспозиции .
СК 5.0- 6.5 ммоль/л ВЭ —–> для ультракоротких инсулинов – 15 мин, коротких 30 минут, СК – 7.0-10.0—-> ВЭ для ультракоротокого инсулина – 30 минут, короткого инсулина – 45 минут, СК более 10.0 – ВЭ —ультракороткий инсулин – 1 час, СК более 15 ммоль/л (еда -отменяется до снижения сахара крови).
СК менее 5.0 ммоль/л – инсулин водится с едой, ниже 4.0 ммоль/л
(3.8 ммоль/л) – купирование гипогликемии, инсулин не вводить.
НЕ ленитесь рассчитать эти индексы для себя, в будущем будет проще!Всё будете делать уже автоматически. Каждый человек индивидуален. Эти расчеты – индивидуальный подход.
Во второй части мы продолжим считать ХЕ и инсулин на ЕДУ, физическую нагрузку разного типа, ОРВИ и т.д.


Источник
14 ноября во всем мире отмечаются сразу два праздника: всемирный день борьбы с сахарным диабетом и день эндокринолога! Именно врач этой специализации помогает пациентом справиться с заболеванием, а иногда и спасает жизни! По данным Министерства Здравоохранения, в России примерно 9 млн. человек страдает от сахарного диабета 1 и 2 типа. В 80% случаев зависимости от инсулина можно было бы избежать. Вместе с ведущим эндокринологом клиники Пирогова, врачом высшей категории Либеранской Натальей Сергеевной мы решили разобраться в том, что такое «инсулинорезистентность», какую роль этот механизм играет в развитии сахарного диабета и почему это следует знать каждому.
Что такое «сахарный диабет»?
Сахарным диабетом называют группу метаболических заболеваний, которые характеризуются патологически высоким уровнем сахара (глюкозы) в крови из-за нарушения секреции гормона инсулина.
При сахарном диабете I типа проблема связана с поджелудочной железой – в ней отсутствуют клетки, которые отвечают за секрецию инсулина.
В основе сахарного диабета II типа (встречается в 80-85% случаев) лежит механизм инсулинорезистентности.
На начальном этапе у сахарного диабета обычно нет выраженных симптомов, кроме сухости во рту, чувства жажды, слабости и быстрой утомляемости. Однако в отдаленной перспективе высокий уровень сахара в крови сопровождается недостаточным развитием разных органов и нарушениями в их работе, особенно сердца, глаз, почек, нервов и кровеносных сосудов.
Пациенты с сахарным диабетом автоматически попадают в группу риска по сердечно-сосудистым заболеваниям и вынуждены кардинально изменить свой образ жизни, чтобы поддерживать здоровье.
В основе сахарного диабета – механизм инсулинорезистентности
Инсулин – гормон, который вырабатывается в поджелудочной железе и отвечает за метаболизм глюкозы в организме. Именно глюкоза, которую мы получаем из пищи, является основным источником энергии для клеток. Когда клетки нечувствительны к инсулину, глюкоза накапливается в крови, при этом ее избыток также превращается в жировые отложения. Глюкоза не попадает внутрь клеток и не дает энергию.
Инсулинорезистентность (нечувствительность клеток к инсулину) – спусковой механизм для развития сахарного диабета и ожирения: жизненно важные клеточные системы организма страдают от дефицита энергии, а жир накапливается быстрее.
Это гормональное нарушение необходимо корректировать: пока чувствительность клеток к инсулину не восстановлена, уровень сахара в крови будет высоким, а любые меры по снижению веса будут давать лишь небольшой и временный эффект.
Снижаем инсулинорезистентность – повышаем качество жизни
Итак, как же уменьшить инсулинорезистентность?
- Нормализовать уровень витамина D и тестостерона, поскольку дефицит этих гормонов играет ключевую роль в развитии инсулинорезистентности. Витамин D необходим для правильной работы инсулиновых рецепторов, при его нехватке уровень сахара сложно контролировать даже препаратами. Возрастным пациентам с сахарным диабетом и инсулинорезистентностью нужно корректировать половые гормоны: эстроген, прогестерон и тестостерон. Поскольку речь идет все-таки о гормонах, следует обратиться за помощью к врачу.
- Восполнить дефицит железа. План обследования при сахарном диабете обязательно включает измерение уровня ферритина.
- Включите в рацион антиоксиданты и Омега-3 – они обязательны в терапии при инсулинорезистентности и будут крайне полезны для сердечно-сосудистой системы.
- Пересмотреть режим питания, а именно – исключить перекусы и делать перерыв между приемами пищи 4-6 часов. Любой прием пищи стимулирует выработку инсулина, только при соблюдении интервалов его уровень снижается, а сжигание жира становится возможным. Высокий инсулин повышает аппетит, поэтому постарайтесь между приемами пищи пить воду. В крайнем случае – перекусывать семечками или орехами.
- Нормализовать сон, ночной перерыв в еде – не менее 11-12 часов.
- Делайте разгрузочные дни 1 -2 раза в неделю с одним приемом пищи – завтраком. В остальное время пейте воду, травяные чаи. При наличии заболеваний желудочно-кишечного тракта, обязательна консультация врача.
- Увеличьте физическую активность. В мышцах высокая концентрация рецепторов к инсулину. Следовательно, если мышц много и они в тонусе, тем ниже уровень инсулина и инсулинорезистентность.
- Ограничьте в рационе быстрые углеводы (сладкое, мучное).
- Обсудите с эндокринологом, какие лекарственные препараты вам подойдут для снижения инсулинорезистентности.
Как понять, что углеводный обмен нарушен?
Врач может поставить диагноз «инсулинорезистентность» и без лабораторных анализов. На него указывают:
- избыточный вес;
- гиперпигментация в подмышечных впадинах, промежности, на локтях;
- множественный кератомы, папилломы, фибромы, которые появляются с возрастом;
- сопутствующие диагнозы: синдром поликистозных яичников, эндометриоз, гиперплазия предстательной железы, дислипидемия, артериальная гипертензия, репродуктивные нарушения.
Но только лабораторная диагностика поможет получить достоверные данные, чтобы с ними при необходимости можно было работать.
Оптимальные показатели углеводного обмена:*
инсулин – не выше 5.мкЕд/мл
глюкоза натощак – 3,9-4,7 ммоль/л
гликированный гемоглобин – не выше 5%.
Повышение этих показателей в сочетании с ожирением, генетической предрасположенностью к сахарному диабету, дефицитом витамина D и половых гормонов, выше указанными диагнозами требуют квалифицированной медицинской помощи.
* Данные показатели не применимы для беременных женщин
Система «ABC» – памятка для пациентов с сахарным диабетом
А – означает A1C (гликозилированный гемоглобин). Это анализ крови, который показывает ваш средний уровень глюкозы в течение последних нескольких месяцев.
Целевой уровень – ниже 7%, но в идеале уровень должен быть ниже 6.
В – это артериальное давление. Если у вас диабет, контролировать давление так же важно, как и глюкозу крови. Высокое артериальное давление повышает риск сердечно-сосудистых заболеваний и патологии почек.
Целевой уровень – ниже 130/85 мм рт. ст. или еще ниже (определяется индивидуально лечащим врачом).
С – это холестерин. Высокий холестерин – это еще один фактор риска серьезных проблем с сердцем и кровеносными сосудами.
Целевой уровень «плохого холестерина» ЛПНП – ниже 1,8 ммоль/л.
Что делать, чтобы показатели ABC были в норме?
Препараты, снижающие уровень сахара
Важно понимать, что с проблемой сахарного диабета нельзя оставаться один на один – грамотная медикаментозная терапия может быть назначена только врачом, у которого следует наблюдаться. Лечение всегда комплексное – помимо сахароснижающих препаратов, пациенту важно восполнить и другие дефициты вспомогательных веществ: витамина D. В12, омега-3, железа, магния, антиоксидантов, половых гормонов (если наблюдается их снижение). Иногда необходима коррекция кишечной микрофлоры – все это улучшает чувствительность клеток к инсулину при сахарном диабете II типа.
Диета и особый тип питания при сахарном диабете
Исключить из рациона глюкозу, фруктозу и лактозу. Это не значит, что свежие фрукты нужно полностью исключить. При сахарном диабете с инсулинорезистентностью допустимый уровень фруктозы в сутки составляет 10-20 грамм (заглядывайте в таблицу процентного содержания фруктозы в продуктах). Включить в рацион достаточное количество белков и правильных жиров. При сахарном диабете не противопоказана, а даже помогает кетодиета.
Аэробные физические нагрузки
Основной принцип – регулярность. Движению следует уделять хотя бы 30-60 мин. в день, не менее 150 мин. в неделю. Не обязательно ежедневно посещать спортзал – достаточно больше ходить пешком (10-12 тыс. шагов), подниматься по лестнице, гулять с собакой.
Механизм инсулинорезистентности при сахарном диабете и преддиабете
Если сахароснижающие препараты оказались неэффективны, пациенту с сахарным диабетом назначается инсулин. Однако если инсулинорезистентность не ликвидирована, то назначение инсулина будет неэффективным и может привести к его избыточному накоплению и прибавке в весе.
Механизм инсулинорезистентности «включается» задолго до того, как у пациента диагностируют преддиабет или уже развивающийся сахарный диабет. Человек уверенно и верно идёт к этому заболеванию на протяжении 10-15 лет. Вылечить сахарный диабет очень сложно. Однако если вовремя выявить инсулинорезистентность и грамотно ее корректировать – это поможет избежать, как минимум, пожизненной зависимости от сахароснижающих препаратов и инсулина.
Чтобы получать больше полезной информации, подписывайтесь на блог нашего ведущего эндокринолога, врача высшей категории Натальи Сергеевны Либеранской в инстаграме – @doctor_liberanskaya
В нашей клинике пациенты с сахарным диабетом могут получить помощь высококвалифицированных и опытных врачей-эндокринологов!
Посмотреть расписание онлайн-консультаций доктора Либеранской Н.С.
Список эндокринологических анализов при сахарном диабете для мужчин
Список эндокринологических анализов при сахарном диабете для женщин
Источник
Все люди с сахарным диабетом 1 типа, а также часть людей с сахарным диабетом 2 типа используют базис-болюсную инсулинотерапию. Это значит, что они делают инъекции длинного (базального) инсулина (Лантус, Левемир, Тресиба, НПХ и т.д.), который необходим для глюкозы, синтезирующейся в нашем организме между приемами пищи, а также инъекции короткого (Актрапид НМ, Хумулин R, Инсуман Рапид) или ультракороткого инсулина (Хумалог, Новорапид, Апидра), то есть болюсы, которые необходимы, для снижения уровня глюкозы, получаемой нами с пищей (рис.1). В инсулиновых помпах обе эти функции выполняет ультракороткий инсулин.
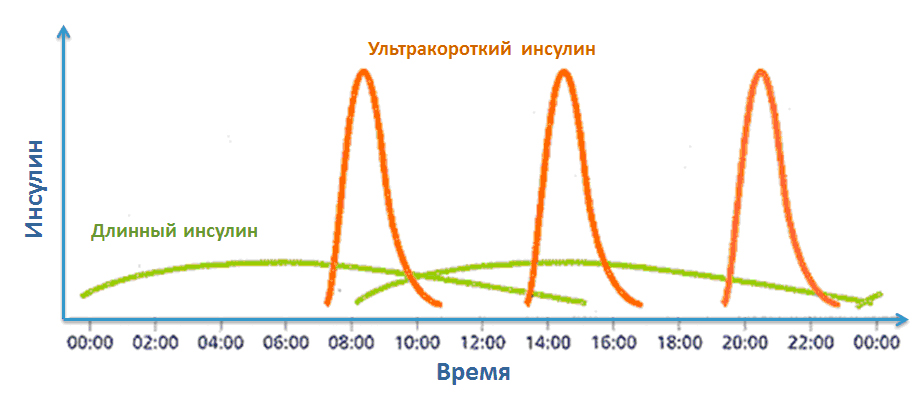
Рис.1 Базис-болюсная инсулинотерапия
Про расчет суточной дозы инсулина и базальной дозы инсулина подробно написано в статье “Расчет базальной дозы инсулина”. В рамках же данной статьи мы остановимся только на расчете дозы болюсного инсулина.
Важно напомнить, что примерно 50-70% от суточной дозы инсулина, должно приходиться на болюсный инсулин, а 30-50% на базальный. Обращаю ваше внимание, что если у вас неправильно подобрана доза базального (длинного) инсулина, то нижеописанная система расчета не принесет вам дополнительных преимуществ в контроле глюкозы крови. Рекомендуем начать с коррекции базального инсулина.
Вернемся к болюсному инсулину.
Доза болюсного инсулина = инсулин на коррекцию уровня глюкозы + инсулин на еду (на ХЕ)
Разберем каждый пункт подробней
1. Инсулин на коррекцию уровня глюкозы
Если вы измерили уровень глюкозы, и он оказался выше целевых значений, рекомендованных вашим эндокринологом, то вам нужно ввести определенное количество инсулина, чтобы снизить свой уровень глюкозы крови.
Для того чтобы рассчитать количество инсулина на коррекцию уровня глюкозы, необходимо знать:
– уровень глюкозы крови на данный момент
– ваши целевые значения уровня глюкозы (их можно узнать у своего эндокринолога и/или рассчитать с помощью калькулятора)
– коэффициент чувствительности
Коэффициент чувствительности показывает, на сколько ммоль/л 1 единица инсулина снижает уровень глюкозы крови. Для расчета коэффициента чувствительности (ISF) используется «правило 100», 100 делится на Суточную Дозу Инсулина (СДИ).
Коэффициент Чувствительности (КЧ, ISF) = 100/СДИ
ПРИМЕР: предположим, что СДИ = 39 ЕД/сут, значит Коэффициент Чувствительности = 100/39 = 2,5
В принципе, вы можете оставить один коэффициент чувствительности на весь день. Но чаще всего, с учетом нашей физиологии и времени выработки контринсулярных гормонов, утром чувствительность к инсулину хуже, чем вечером. То есть утром нашему организму требуется больше инсулина, чем в вечернее время. И если основываться на данных нашего ПРИМЕРА, то мы рекомендуем:
– утром снизить коэффициент до 2,0,
– днем оставить коэффициент 2,5,
– вечером повысить до 3,0.
Теперь рассчитаем дозу инсулина на коррекцию уровня глюкозы:
Инсулин на коррекцию уровня глюкозы = (уровень глюкозы в данный момент – целевое значение)/ коэффициент чувствительности
ПРИМЕР: человек с СД 1 типа, коэффициент чувствительности 2,5 (рассчитан выше), целевые значения глюкозы от 6 до 8 ммоль/л, уровень глюкозы крови на данный момент 12 ммоль/л.
Сначала определимся с целевым значением. У нас интервал с 6 до 8 ммоль/л. Так какое значение брать в формулу? Чаще всего берите среднее арифметическое из двух значений. То есть в нашем примере (6+8)/2=7.
Инсулин на коррекцию уровня глюкозы = (12-7)/2,5 = 2 ЕД
2. Инсулин на еду (на ХЕ)
Это то количество инсулина, которое вам нужно ввести, чтобы покрыть углеводы, поступающие с пищей.
Для того чтобы рассчитать дозу инсулина на еду, необходимо знать:
– сколько хлебных единиц или грамм углеводов вы собираетесь съесть, напомним, что в нашей стране 1ХЕ = 12 граммам углеводов (в мире 1ХЕ соответствует 10-15 граммам УВ)
– соотношение инсулин/углеводы (или углеводный коэффициент).
Соотношение инсулин/углеводы (или углеводный коэффициент) показывает сколько грамм углеводов покрывает 1 ЕД инсулина. Для расчета используется «правило 450» или «500». В нашей практике, мы используем «правило 500». А именно 500 делим на Суточную Дозу Инсулина.
Соотношение инсулин/углеводы = 500/СДИ
Возвращаясь к нашему ПРИМЕРУ, где СДИ = 39 ЕД/сут
соотношение инсулин/углеводы = 500/39= 12,8
То есть 1 единица инсулина покрывает 12,8 грамм углеводов, что соответствует 1 ХЕ. Следовательно, соотношение инсулин углеводы 1ЕД:1ХЕ
Вы можете также оставить одно соотношение инсулин/углеводы на весь день. Но, основываясь на физиологии, на том, что утром необходимо больше инсулина, чем вечером, мы рекомендуем увеличить соотношение инс/угл утром и снизить вечером.
На основе нашего ПРИМЕРА, мы бы рекомендовали:
– утром увеличить количество инсулина на 1 ХЕ, то есть 1,5 ЕД : 1 ХЕ
– днем оставить 1ЕД:1ХЕ
– вечером также оставить 1ЕД:1ХЕ
Теперь рассчитаем дозу инсулина на еду
Доза инсулина на еду = Соотношение Инс/Угл * Количество ХЕ
ПРИМЕР: в обед человек собирается съесть 4 ХЕ, и его соотношение инсулин/углеводы 1:1.
Доза инсулина на еду = 1×4ХЕ=4ЕД
3. Рассчитаем общую дозу болюсного инсулина
Как указано выше
ДОЗА БОЛЮСНОГО ИНСУЛИНА = ИНСУЛИН НА КОРРЕКЦИЮ УРОВНЯ ГЛЮКОЗЫ + ИНСУЛИН НА ЕДУ (НА ХЕ)
Исходя из нашего ПРИМЕРА, получается
Доза болюсного инсулина = (12-7)/2,5 + 1×4ХЕ = 2ЕД + 4 ЕД = 6ЕД
Конечно, на первый взгляд данная система расчета может показаться вам сложной и трудновыполнимой. Все дело в практике, необходимо постоянно считать, чтобы довести расчет доз болюсного инсулина до автоматизма.
В заключении хочется напомнить, что представленные выше данные являются результатом математического расчета, основанного на вашей суточной дозе инсулина. И это не значит, что они обязательно должны идеально подходить вам. Вероятнее всего, в ходе применения, вы поймете, где и какой коэффициент можно увеличить или уменьшить, чтобы улучшить контроль сахарного диабета. Просто в ходе данных расчетов вы получите числа, на которые можете ориентироваться, а не подбирать дозу инсулина эмпирическим путем.
Надеемся, что данная статья была вам полезна. Желаем успехов в расчете доз инсулина и стабильного уровня глюкозы!
Источник
