Диабет 2 типа течение осложнения
Дата публикации 14 июня 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Эпидемия сахарного диабета (СД) длится уже достаточно долго.[9] По данным Всемирной организации здравоохранения (ВОЗ) в 1980 году на планете было около 150 миллионов человек, страдающих от СД, а в 2014 году — около 421 миллионов. К сожалению, тенденция к регрессу заболеваемости за последние десятилетия не наблюдается, и уже сегодня можно смело заявить, что СД является одним из распространённых и тяжёлых болезней.
Сахарный диабет II типа — хроническое неинфекционное, эндокринное заболевание, которое проявляется глубокими нарушениями липидного, белкового и углеводного обменов, связанного с абсолютным или же относительным дефицитом гормона, производимого поджелудочной железой.
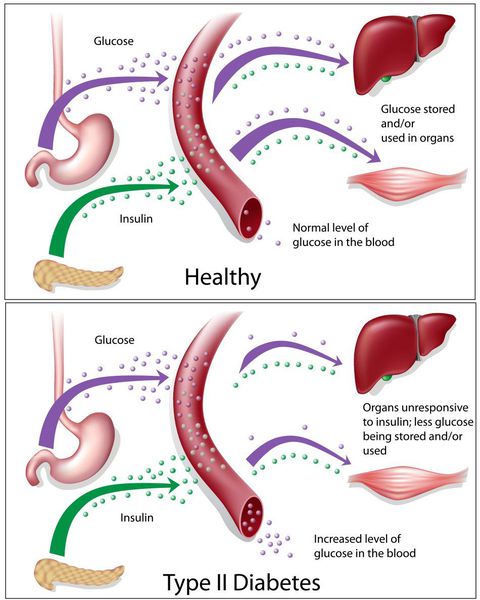
У пациентов с СД II типа поджелудочная железа продуцирует достаточное количество инсулина — гормона, регулирующего углеводный обмен в организме. Однако из-за нарушения метаболических реакций в ответ на действие инсулина возникает дефицит этого гормона.
Инсулиннозависимый СД II типа имеет полигенную природу, а также является наследственным заболеванием.
Причиной возникновения данной патологии является совокупность определённых генов, а её развитие и симптоматика определяется сопутствующими факторами риска, такими как ожирение, несбалансированное питание, низкая физическая активность, постоянные стрессовые ситуации, возраст от 40 лет.[1]
Нарастающая пандемия ожирения и СД II типа тесно связаны и представляют основные глобальные угрозы здоровью в обществе.[3] Именно эти патологии являются причинами появления хронических заболеваний: ишемической болезни сердца, гипертонии, атеросклероза и гиперлипидемии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы сахарного диабета 2 типа
Чаще всего симптоматика при СД II типа выражена слабо, поэтому данное заболевание можно обнаружить благодаря результатам лабораторных исследований. Поэтому людям, относящимся к группе риска (наличие ожирения, высокого давления, различных метаболических синдромов, возраст от 40 лет), следует проходить плановое обследование для исключения или своевременного выявления болезни.
К основным симптомам СД II типа следует отнести:
- перманентную и немотивированную слабость, сонливость;
- постоянную жажду и сухость во рту;
- полиурию — учащённое мочеиспускание;
- усиленный аппетит (в период декомпенсации (прогрессирования и ухудшения) болезни аппетит резко снижается);
- кожный зуд (у женщин часто возникает в области промежности);
- медленно заживающие раны;
- затуманенное зрение;
- онемение конечностей.
Период декомпенсации заболевания проявляется сухостью кожи, снижением упругости и эластичности, грибковыми поражениями. В связи с аномально повышенным уровнем липидов возникает ксантоматоз кожи (доброкачественные новообразования).
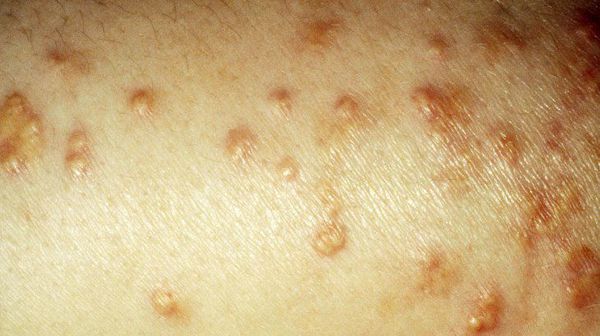
У больных СД II типа ногти подвержены ломкости, потере цвета или же появлению желтизны, а 0,1 – 0,3% пациентов страдают липоидным некробиозом кожи (отложения жиров в разрушенных участках коллагенового слоя).
Помимо симптомов самого СД II типа дают о себе знать также симптомы поздних осложнений заболевания: язвы на ногах, снижение зрения, инфаркты, инсульты, поражения сосудов ног и другие патологии.
Патогенез сахарного диабета 2 типа
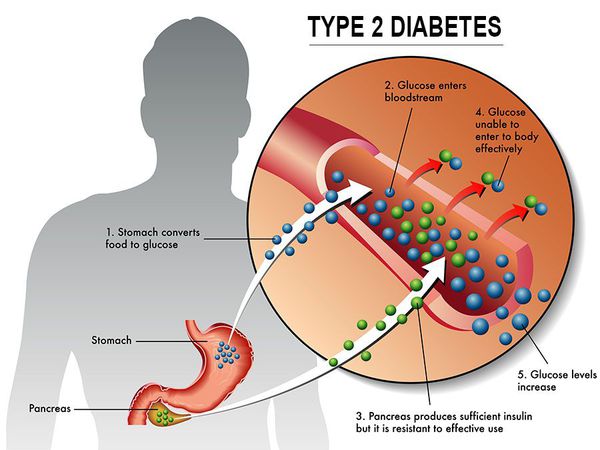
Основная причина возникновения СД II типа — это инсулинорезистентность (утрата реакции клеток на инсулин), обусловленная рядом факторов внешней среды и генетическими факторами, протекающая на фоне дисфункции β-клеток. Согласно исследовательским данным, при инсулинорезистентности снижается плотность инсулиновых рецепторов в тканях и происходит транслокация (хромосомная мутация) ГЛЮТ-4 (GLUT4).
Повышенный уровень инсулина в крови (гиперинсулинемия) приводит к уменьшению количества рецепторов на клетках-мишенях. Со временем β -клетки перестают реагировать на повышающийся уровень глюкозы. В итоге образуется относительный дефицит инсулина, при котором нарушается толерантность к углеводам.
Дефицит инсулина приводит к снижению утилизации глюкозы (сахара) в тканях, усилению процессов расщипления гликогена до глюкозы и образования сахара из неуглеводных компонентов в печени, тем самым повышая продукцию глюкозы и усугубляя гимергликемию — симптом, характеризующийся повышенным содержанием сахара в крови.

Окончания периферических двигательных нервов выделяют кальцитонин-подобный пептид. Он способствует подавлению секреции инсулина путём активизации АТФ-зависимых калиевых каналов (K+) в мембранах β-клеток, а также подавлению поглощения глюкозы скелетными мышцами.
Избыточный уровень лептина — главного регулятора энергетического обмена — способствует подавлению секреции инсулина, приводя к возникновению инсулинорезистентности скелетных мышц к жировой ткани.
Таким образом инсулинорезистентность включается в себя различные метаболические изменения: нарушение толерантности к углеводам, ожирение, артериальная гипертензия, дислипопротеидемия и атеросклероз. Главную роль в патогенезе этих нарушений играет гиперинсулинемия, как компенсаторное следствие инсулинорезистентности.[6]
Классификация и стадии развития сахарного диабета 2 типа
В настоящее время российские диабетологи классифицируют СД по степени тяжести, а также по состоянию углеводного обмена. Однако Международная Федерация диабета (МФД) довольно часто вносит изменения в цели лечения диабета и классификации его осложнений. По этой причине российские диабетологи вынуждены, постоянно изменять принятые в России классификации СД II типа по тяжести и степени декомпенсации заболевания.
Существуют три степени тяжести заболевания:
- I степень — наблюдаются симптомы осложнений, дисфункция некоторых внутренних органов и систем. Улучшение состояния достигается путём соблюдения диеты, назначается применение препаратов и инъекций.
- II степень — достаточно быстро появляются осложнения органа зрения, происходит активное выделение глюкозы с мочой, появляются проблемы с конечностями. Медикаментозная терапия и диеты не дают эффективных результатов.
- III степень – происходит выведение глюкозы и белка с мочой, развивается почечная недостаточность. В этой степени патология не поддаётся лечению.
По состоянию углеводного обмена выделяют следующие стадии СД II типа:
- компенсированная — нормальный уровень сахара в крови, достигнутый с помощью лечения, и отсутствие сахара в моче;
- субкомпенсированая — уровень глюкозы в крови (до 13,9 ммоль/л) и в моче (до 50 г/л) умеренный, при этом ацетон в урине отсутствует;
- декомпенсированная — все показатели, характерные для субкомпенсации, значительно повышены, в моче обнаруживается ацетон.
Осложнения сахарного диабета 2 типа
К острым осложнениям СД II типа относятся:
- Кетоацидотическая кома — опасное состояние, при котором происходит тотальная интоксикация организма кетоновыми телами, а также развивается метаболический ацидоз (увеличение кислотности), острая печёночная, почечная и сердечно-сосудистая недостаточность.
- Гипогликемическая кома — состояние угнетения сознания, развивающееся при резком уменьшении содержания глюкозы в крови ниже критической отметки.
- Гиперосмолярная кома — данное осложнение развивается в течение нескольких дней, в результате которого нарушается метаболизм, клетки обезвоживаются, резко увеличивается уровень глюкозы в крови.
Поздними осложнениями СД II типа являются:
- диабетическая нефропатия (патология почек);
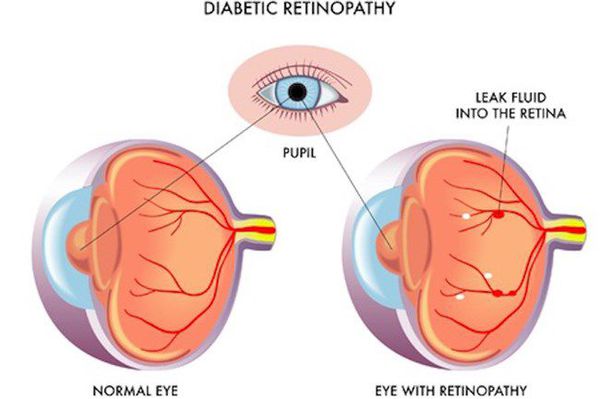
- ретинопатия (поражение сетчатки глаза, способное привести к слепоте);
- полинейропатия (поражение периферических нервов, при котором конечности теряют чувствительность);
- синдром диабетической стопы (образование на нижних конечностях открытых язв, гнойных нарывов, некротических (отмирающих) тканей).
Диагностика сахарного диабета 2 типа
Для того чтобы диагностировать СД II типа необходимо оценить симптомы болезни и провести следующие исследования:
- Определение уровня глюкозы в плазме крови. Кровь берётся из пальца, натощак. Положительный диагноз СД II типа устанавливается в случае наличия глюкозы свыше 7,0 ммоль/л при проведении анализа два или более раза в разные дни. Показатели могут изменяться в зависимости от физической активности и употребления пищи.
- Тест на гликированный гемоглобин (HbAc1). В отличие от показателей уровня сахара в крови, уровень HbAc1 меняется медленно, поэтому данный анализ является надёжным методом диагностики, а также последующего контроля заболевания. Показатель выше 6,5% свидетельствует о наличии СД II типа.
- Анализ мочи на глюкозу и ацетон. У пациентов с СД II типа в суточной моче содержится глюкоза, её определяют только при условии повышенного уровня глюкозы в крови (от 10 ммоль/л). Присутствие в урине трёх-четырёх «плюсов» ацетона также свидетельствует о наличии СД II типа, тогда как в моче здорового человека данное вещество не обнаруживается.
- Анализ крови на толерантность к глюкозе. Предполагает определение концентрации глюкозы спустя два часа после приёма натощак стакана воды с растворённой в нём глюкозой (75 г). Диагноз СД II типа подтверждается, если первоначальный уровень глюкозы (7 ммоль/л и более) после выпитого раствора повысился минимум до 11 ммоль/л.
Лечение сахарного диабета 2 типа
Лечение СД II типа предполагает решение основных задач:
- компенсировать недостаток инсулина;
- скорректировать гормонально-метаболические нарушения;
- осуществление терапии и профилактики осложнений.
Для их решения применяется следующие методы лечения:
- диетотерапия;
- физические нагрузки;
- применение сахароснижающих препаратов;
- инсулинотерапия;
- хирургическое вмешательство.
Диетотерапия
Диета при СД II типа, как и обычная диета, предполагает оптимальное соотношение основных веществ, содержащихся в продуктах: белки должны составлять 16% суточного рациона, жиры — 24%, а углеводы — 60%. Отличие диеты при диабете II типа заключается в характере потребляемых углеводов: рафинированные сахара заменяются медленно усваиваемыми углеводами. Так как данное заболевание возникает у полных людей, потеря веса является важнейшим условием, нормализующим содержание глюкозы в крови. В связи с этим рекомендована калорийность диеты, при которой пациент еженедельно будет терять 500 г массы тела до момента достижения идеального веса. Однако при этом еженедельное уменьшение веса не должно превышать 2 кг, в противном случае это приведёт к избыточной потере мышечной, а не жировой ткани. Количество калорий, необходимое для суточного рациона пациентов с СД II типа, рассчитывается следующим образом: женщинам нужно умножить идеальный вес на 20 ккал, а мужчинам — на 25 ккал.
При соблюдении диеты необходимо принимать витамины, так как во время диетотерапии происходит избыточное выведение их с мочой. Нехватку витаминов в организме можно компенсировать при помощи рационального употребления полезных продуктов, таких как свежая зелень, овощи, фрукты и ягоды. В зимние и весенние периоды возможен приём витаминов в дрожжевой форме.
Физическая нагрузка
Верно подобранная система физических упражнений, с учётом течения заболевания, возраста и присутствующих осложнений, способствует значительному улучшению состояния больного СД. Эта методика лечения хороша тем, что необходимость применения инсулита практически отпадает, так как во время физических нагрузок глюкоза и липиды сгорают без его участия.
Лечение сахароснижающими препаратами
На сегодняшний день используют производные сахароснижающих препаратов:
- сульфонилмочевины (толбутамид, глибенкламид);
- бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин);
- тиазолидиндионы (глитазоны), схожие по свойствам с бигуанидами (пиоглитазон, росиглитазон);
- ингибиторы альфа-глюкозидаз, снижающие темпы всасывания глюкозы в желудочно-кишечном тракте (акарбоза);
- агонисты рецепторов глюкагоноподобного пептида-1, стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, аппетит и массу тела, замедляющие эвакуацию пищевого комка из желудка (эксенатид, лираглутид);
- ингибиторы депептидил-пептидазы-4, также стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, не влияющие на скорость эвакуации пищи из желудка и оказывающие нейтральное действие на массу тела (ситаглиптин, вилдаглиптин);
- ингибиторы натрий-глюкозного котранспортера 2 типа (глифлозины), снижающие реабсорбцию (поглощение) глюкозы в почках, а также массу тела (дапаглифлозин,эмпаглифлозин).
Инсулинотерапия
В зависимости от тяжести болезни и возникающих осложнений врач назначает приём инсулина. Данный метод лечения показан примерно в 15-20% случаев. Показаниями к применению инсулинотерапии являются:
- быстрая потеря веса без видимой на то причины;
- возникновение осложнений;
- недостаточная эффективность других сахароснижающих препаратов.
Хирургическое лечение
Несмотря на множество гипогликемических препаратов, остаётся не решённым вопрос об их правильной дозировке, а также о приверженности пациентов к выбранному методу терапии. Это, в свою очередь, создаёт трудности при достижении длительной ремиссии СД II типа. Поэтому всё большую популярность в мире получает оперативная терапия данного заболевания — бариатрическая или метаболическая хирургия. МФД считает данный метод лечения пациентов с СД II типа эффективным. В настоящее время в мире проводится более 500 000 бариатрических операций в год. Существует несколько видов метаболической хирургии, самыми распространёнными являются шунтирование желудка и мини гастрошунтирование.[4]
Шунтирование желудка по Ру
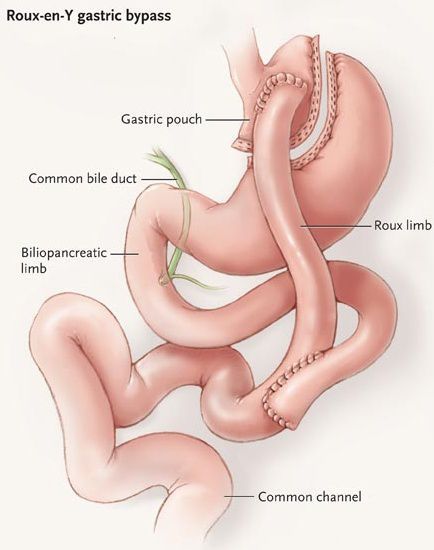
Во время шунтирования, желудок пересекается ниже пищевода таким образом, чтоб его объём сократился до 30 мл. Оставшаяся большая часть желудка не удаляется, а заглушается, предотвращая попадание в неё пищи.[5] В результате пересечения образуется маленький желудок, к которому затем пришивается тонкая кишка, отступив 1 м от её окончания. Таким образом пища будет прямиком попадать в толстую кишку, при этом обработка её пищеварительными соками снизится. Это, свою очередь, провоцирует раздражение L-клеток подвздошной кишки, способствующее снижению аппетита и увеличению роста клеток, синтезирующих инсулин.
Мини шунтирование желудка
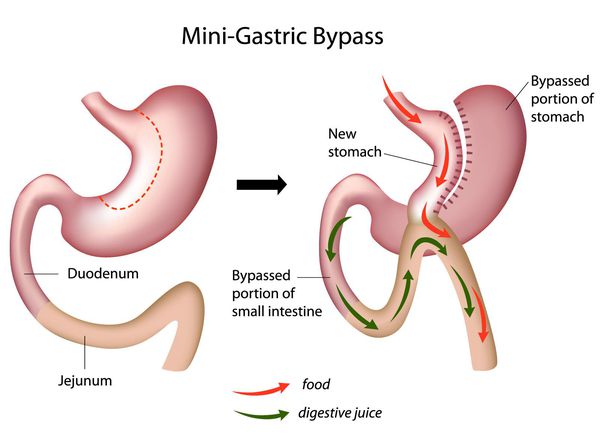
Главное отличие минигастрошунтирования от классического шунтирования желудка — сокращение количества анастомозов (соединений отрезков кишки).[2] При выполнении традиционной операции накладывается два анастомоза: соединение желудка и тонкой кишки и соединение разных отделов тонкой кишки. При минигастрошунтировании анастомоз один — между желудком и тонкой кишкой. Благодаря малому объёму вновь сформированного желудка и быстрому поступлению еды в тонкую кишку у пациента возникает чувство насыщения даже после приёма незначительных порций пищи.
К другим видам бариатрической хирургии относятся:
- гастропликация — ушивание желудка, предотвращающее его растягивание;[8]
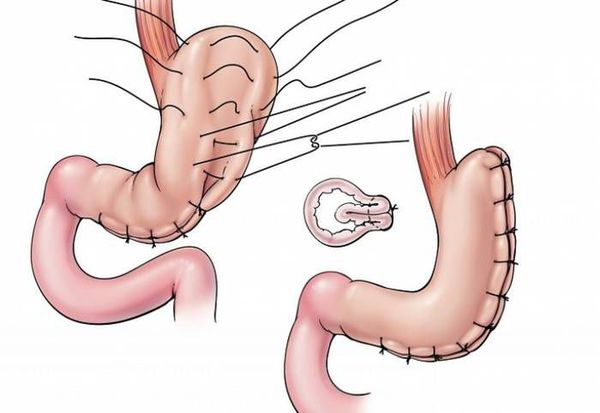
- рукавная гастропластика (иначе её называют лапароскопической продольной резекцией желудка) — отсечение большей части желудка и формирование желудочной трубки объёмом 30 мл, которое способствует быстрому насыщению, а также позволяет избежать соблюдения строгой диеты;
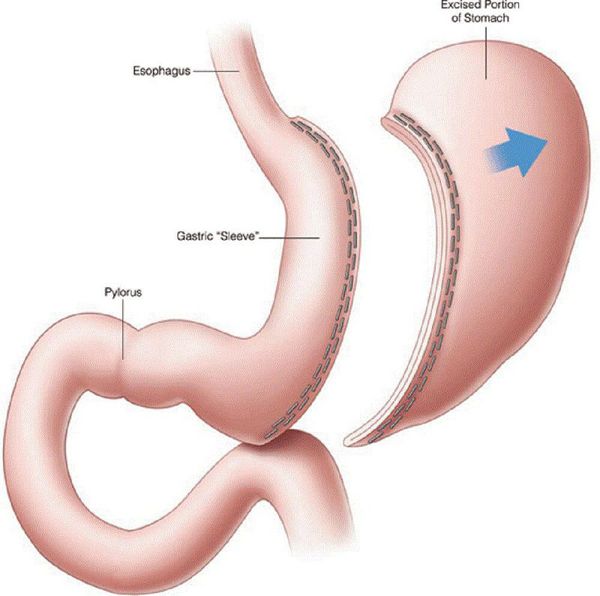
- бандажирование желудка — уменьшение объёма желудка с помощью специального кольца (бандажа), накладывающегося на верхнюю часть желудка (данное вмешательство обратимо).
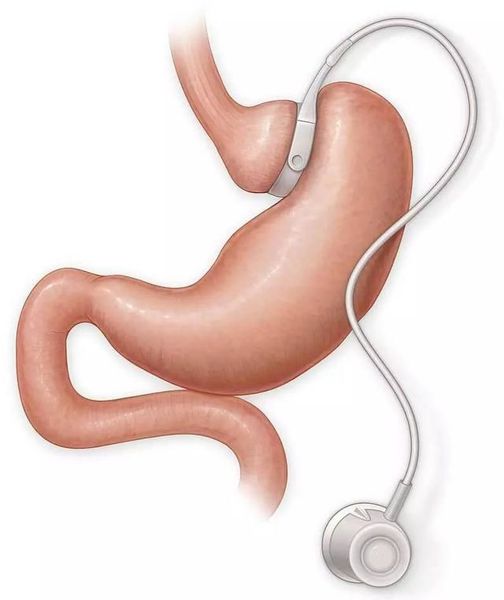
Противопоказания к проведению хирургического лечения — наличие у пациента эзофагита (воспаления слизистой оболочки пищевода), варикозного расширения вен пищевода, портальной гипертенззи, цирозща печени, язвенной болезни желудка или двенадцатиперстной кишки, хронического панкреатита, беременности, алкоголизма, тяжёлых заболеваний сердечно-сосудистой системы или психических расстройств, а также длительное применение гормональных препаратов.
Прогноз. Профилактика
К сожалению, полностью излечиться от СД II типа невозможно. Однако существуют способы улучшения качества жизни пациентов с данным заболеванием.
На сегодняшний день существует большое количество “баз”, где специалисты-эндокринологи объясняют пациентам, каким должен быть их уклад жизни, как правильно питаться, какие продукты не следует употреблять, какими должны быть ежедневные физические нагрузки.
Также создано огромное количество сахароснижающих препаратов, которые ежегодно совершенствуются. Для того, чтобы они оказывали положительное влияние на организма, медикаменты необходимо принимать регулярно.
Практика показывает, что соблюдение всех рекомендаций эндокринологов улучшает процесс лечения СД II типа.
Оперативным методом, повышающим качество жизни при СД II типа по мнению МФД, является бариатрическая хирургия.
Значительно улучшить состояние пациентов с данным заболеванием позволяет проведение гастроинтестинальных операций (терапия морбидного ожирения), вследствие которой нормализуется уровень гликогемоглобина и глюкозы в крови, теряется необходимость применения антидиабетических препаратов и инсулина.
Бариатрическая хирургия может привести к значительной и устойчивой ремиссии, а также к улучшению течения СД II типа и других метаболических факторов риска у тучных пациентов. Хирургическое вмешательство в течение 5 лет после установления диагноза чаще всего приводит к долговременной ремиссии.
Для предупреждения возникновения СД II типа необходимо соблюдать следующие меры профилактики:
- Диета — при избыточной массе тела необходимо следить за тем, что входит в рацион: весьма полезно употреблять овощи и фрукты с пониженным содержанием глюкозы, при этом ограничив употребление таких продуктов, как хлеб, мучные изделия, картофель, жирные, острые, копчёные и сладкие блюда.
- Посильные физические нагрузки — в изнуряющих тренировках нет необходимости. Оптимальным вариантом станут ежедневные пешие прогулки или плаванье в бассейне. Лёгкие физические упражнения, если их делать не менее пяти раз в неделю, снижают риск развития СД II типа на 50%.
- Нормализация психо-эмоционального состояния — неотъемлемый метод профилактики данного заболевания. Важно помнить, что стресс может стать причиной нарушения обмена веществ, приводящего к ожирению и развитию СД. Поэтому необходимо укреплять стрессоустлойчивость.
 Отмечено, что среди диабетиков около 90% больных страдают инсулиннезависимой формой.
Отмечено, что среди диабетиков около 90% больных страдают инсулиннезависимой формой.
К сожалению, хорошие условия жизни привели к росту больных диабетом 2 типа.
Калорийное питание и малоподвижный образ жизни способствуют ожирению, нарушается углеводный обмен веществ.
Повышенный уровень сахара в крови разрушающе действует на сосуды и провоцирует развитие многочисленных осложнений.
Чем страшен сахарный диабет 2 типа?
Диабет 2 типа, в отличие от инсулинозависимого типа, обычно протекает со сглаженными симптомами; его выявляют случайно при очередном рутинном обследовании. Позднее обнаружение заболевания не позволяет купировать его на начальных стадиях и избежать осложнений.
Острые осложнения
Резкие скачки концентрации сахара в крови неблагоприятно сказываются на самочувствии человека и способны вызвать негативные последствия заболевания. В некоторых случаях они могут приводить к коме.
Гипогликемия
 Гипогликемия – состояние, для которого характерно резкое понижение уровня сахара в крови.
Гипогликемия – состояние, для которого характерно резкое понижение уровня сахара в крови.
Если не купировать приступ в самом начале, у диабетика может развиться гипогликемическая кома.
Гипогликемическая кома при сахарном диабете развивается у 50% больных, пребывающих в состоянии гипогликемии, если им не оказана своевременная первая помощь.
Приступ гипогликемии дебютирует стремительно. При первых симптомах поможет выпитый стакан воды с сахаром или сладкого чая, кусок рафинада или таблетка глюкозы. Если состояние не улучшается, необходимо вызвать скорую помощь.
Гипергликемия
Гипергликемия – высокое содержание сахара в крови, вызванное невозможностью организма утилизировать глюкозу должным образом. Такое состояние является хроническим, гипергликемия связана с пониженной чувствительностью клеток к инсулину и, иногда, с недостаточной выработкой собственного инсулина.
Если уровень сахара не контролируется, может наступить гипергликемическая кома. Но она встречается редко, спровоцировать ее может резкая отмена сахаропонижающих таблеток.
Кома при сахарном диабете 2 типа развивается медленно, на протяжении нескольких дней наблюдаются симптомы заболевания. При резком ухудшении самочувствия у человека на фоне выраженной гипергликемии необходимо вызвать врача. Возможно, приступ связан с необходимостью включить в план лечебных мероприятий инъекции инсулина.
Что такое кетоацидоз?
Патологический процесс для организма, при котором накапливаются в крови кетоны, приводящие к “закислению” организма, называется кетоацидозом.
К развитию кетоацидоза у пациента приводят нарушения в питании. Это может сигнализировать о необходимости прибегнуть к экзогенному инсулину.

Кетоацидоз начинается постепенно. На начальных этапах с болезнью можно справиться самостоятельно, на последнем этапе развития болезни необходимо прибегнуть к госпитализации.
Для больного наличие ацетона в крови – признак развивающегося кетоацидоза и декомпенсации СД.
Лактоацидоз
У больного диабетом с поражениями почек на фоне гипергликемии может развиться лактоацидоз, при котором в крови накапливается большое количество молочной кислоты.
“Толчком” для развития подобного состояния у больных СД2 может послужить большая кровопотеря. Заболевание развивается в течение нескольких часов практически без специфических симптомов.
Насторожить должны симптомы неврологического характера – парезы и отсутствие физиологических рефлексов.
При таком состоянии пациент нуждается в срочной медицинской помощи, в противном случае может развиться коматозное состояние.
Предугадать развитие лактоацидоза невозможно. Если больному не оказать помощь в стационаре, он погибнет.
Гиперосмолярная кома
 Гиперосмолярная кома связана с глубоким нарушением обменных процессов.
Гиперосмолярная кома связана с глубоким нарушением обменных процессов.
Для нее характерны:
- Очень высокий уровень сахара в организме;
- Сильное обезвоживание организма;
- Отсутствие ацетона в крови.
Гиперосмолярная кома определяется в 10% случаях коматозных состояний при диабете; чаще диагностируется у людей после 50 лет, как у мужчин, так и у женщин.
Если вовремя не оказать медицинскую помощь, в 50% случаев возможен летальный исход.
Спровоцировать гиперосмолярную кому могут большая кровопотеря, заболевания ЖКТ, ожоги и травмы.
Гиперосмолярная кома развивается медленно, на протяжении нескольких дней и даже недель.
В момент приступа человек нуждается в срочной госпитализации.
Нередко заболевание у пожилого человека определяют только после того, как он впадет в гиперосмолярную кому.
Поздние осложнения
При внушительном стаже жизни с данным диагнозом неизбежны осложнения на почки, глаза и сосуды. Насколько тяжело будет протекать патология, напрямую зависит от образа жизни человека.
Что такое ретинопатия?
Ретинопатия – это невоспалительное заболевание сетчатки глаза, приводящее к слепоте.
Если прямые линии вы воспринимаете, как волнистые, у вас, возможно, наблюдаются первые признаки. Также должны насторожить пелена перед глазами, темные круги и размытые изображения.
Предрасполагающими факторами для развития ретинопатии являются преклонный возраст, беременность, наследственность, высокое АД.
Болезнь в своем развитии проходит несколько стадий; чем раньше ее диагностировать, тем больше шансов сохранить зрение.
Нефропатия
Нефропатия – это двухстороннее поражение почек.
Болезнь развивается сначала без явных симптомов; но если ее не лечить, неизбежен летальный исход.
Если болезнь удается выявить на первых стадиях, возможно практически полное излечение. На последних стадиях приходится прибегать к гемодиализу и искусственной почке.

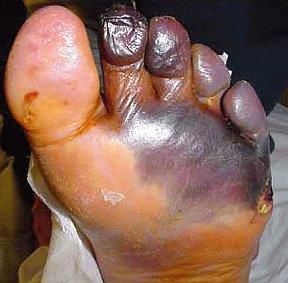
Диабетическая стопа, гангрена
Тяжелое осложнение, такое как – диабетическая стопа, может привести к гангрене.
Болезнь развивается исподволь, сначала пальцы ног на ногах теряют чувствительность, далее начинают образовываться незаживающие язвы. Постепенно ткани “мертвеют”, развивается гангрена, и ампутация конечности становится неизбежной.
Это осложнение обычно наблюдается у больных диабетом со стажем более 5 лет.
По статистике, причиной 80% летальных исходов при диабете является гангрена.
Современные методы лечения позволяют избежать ампутации, если болезнь не запущена; используют консервативное лечение и хирургическое вмешательство.
Что нужно делать, чтобы избежать поздних и острых состояний
Желательно ежегодно проходить все необходимые анализы. Раннее обнаружение болезни позволит врачу своевременно назначить пациенту необходимые для его здоровья препараты и выдать рекомендации по образу жизни.
Полезное видео
Как защитить себя от опасных патологических процессов? Смотрите в видео.
Диабетику следует:
- Контролировать уровень гликемии, поддерживая его на оптимальном уровне;
- Соблюдать диету;
- Контролировать и корректировать АД;
- Не курить, не злоупотреблять алкоголем;
- Регулярно выполнять физические упражнения;
- Ежегодно обследоваться у врачей.
Человек, которому поставили диагноз “СД2”, иногда может полностью избавиться от недуга, придерживаясь диеты и выполняя физические упражнения.
Если не получается справиться с болезнью, нужно предотвратить развитие тяжелых осложнений и избежать обострений.
Для этого достаточно удерживать уровень сахара в крови на допустимом уровне, не допуская его резких колебаний. Как это сделать, подскажет лечащий врач.
