Катаракта симптомы и лечение при сахарном диабете

Диабетическая катаракта – это помутнение хрусталика глазного яблока, которое ведет к зрительной дисфункции вплоть до амавроза. Основные симптомы заболевания: появление плавающих «мушек» перед глазами, диплопия, ухудшение зрения. Для постановки диагноза применяются такие исследования, как визометрия, биомикроскопия, ретиноскопия, офтальмоскопия и УЗИ в режиме А-сканирования. Консервативное лечение сводится к назначению препаратов на основе рибофлавина, цитохрома-С, никотиновой и аскорбиновой кислот. Хирургическое вмешательство заключается в экстракции катаракты и имплантации ИОЛ.
Общие сведения
Диабетическая катаракта – комплекс патологических изменений хрусталика, которые развиваются на фоне нарушения углеводного обмена у пациентов с сахарным диабетом (СД). Согласно статистическим данным, патология встречается у 16,8% больных, страдающих нарушением толерантности к глюкозе. У лиц старше 40 лет дисфункцию удается визуализировать в 80% случаев. В общей структуре распространенности катаракты на долю диабетической формы приходится 6%, с каждым годом прослеживается тенденция к увеличению этого показателя. Второй тип СД сопровождается поражением хрусталика на 37,8% чаще, чем первый. У женщин заболевание диагностируют в два раза чаще, чем у мужчин.
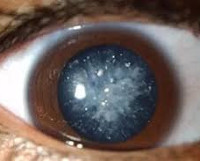
Диабетическая катаракта
Причины
Ведущий этиологический фактор диабетической катаракты – повышение уровня глюкозы в крови при СД 1 и 2 типа. При инсулинозависимом диабете, клиническую картину болезни выявляют в более молодом возрасте, это обусловлено хронической гипергликемией на фоне абсолютной или относительной недостаточности инсулина. При инсулиннезависимом диабете нарушается взаимодействие клеток с гормоном, подобные изменения более характерны для пациентов средней возрастной группы.
Риск развития катаракты напрямую зависит от диабетического «стажа». Чем дольше пациент страдает СД, тем выше вероятность формирования помутнений хрусталика. Резкий переход с пероральных таблетированных форм гипогликемических препаратов на инсулин для подкожного введения может стать триггером, который запускает цепь патологических изменений. Необходимо отметить, что при своевременной адекватной компенсации дисфункции углеводного обмена подобных расстройств удается избежать.
Патогенез
Доказано, что при повышении концентрации сахара в крови он определяется в структуре водянистой влаги. При декомпенсации диабета нарушается физиологический гликолитический путь усвоения декстрозы. Это приводит к ее превращению в сорбитол. Данный шестиатомный спирт неспособен проникать через клеточные мембраны, что становится причиной осмотического стресса. Если показатели глюкозы долгое время превышают референтные значения, сорбитол накапливается в хрусталике, что влечет за собой снижение его прозрачности.
При избыточном накоплении в хрусталиковых массах ацетона и декстрозы повышается чувствительность белков к воздействию света. Фотохимические реакции лежат в основе локальных помутнений. Повышение осмотического давления ведет к избыточной гидратации и способствует развитию отека. Метаболический ацидоз стимулирует активацию протеолитических ферментов, которые инициируют денатурацию протеинов. Важная роль в патогенезе отводится отеку и дегенерации ресничных отростков. При этом существенно нарушается трофика хрусталика.
Классификация
По степени помутнения диабетическую катаракту принято разделять на начальную, незрелую, зрелую и перезрелую. Перезрелый тип еще обозначают как «молочный». Различают первичную и вторичную (осложненную) формы. Приобретенные изменения в хрусталиковой капсуле и строме относят к обменным нарушениям. Выделяют два основных вида болезни:
- Истинная. Развитие патологии обусловлено непосредственным нарушением углеводного обмена. Истинный тип можно наблюдать в молодом возрасте. Сложности в дифференциальной диагностике возникают у людей после 60-ти лет с СД в анамнезе.
- Сенильная. Структурные изменения хрусталика, возникающие у больных преклонного возраста, у которых в анамнезе имеется сахарный диабет. Для заболевания характерно двухстороннее течение и склонность к быстрому прогрессированию.
Симптомы диабетической катаракты
Клиническая симптоматика зависит от стадии заболевания. При начальном диабетическом поражении зрительные функции не нарушены. Пациенты отмечают улучшение зрения при работе на близком расстоянии. Это обусловлено миопизацией и является патогномоничным признаком патологии. При увеличении объема помутнений больные предъявляют жалобы на появление «мушек» или «точек» перед глазами, диплопию. Отмечается повышенная чувствительность к свету. Возникает ощущение, что окружающие предметы рассматриваются через желтый фильтр. При взгляде на источник света появляются радужные круги.
При зрелой форме острота зрения резко снижается вплоть до светоощущения. Пациенты теряют даже предметное зрение, что значительно затрудняет ориентацию в пространстве. Довольно часто родственники отмечают изменение цвета зрачка больного. Это объясняется тем, что через просвет зрачкового отверстия виден хрусталик, окраска которого приобретает молочно-белый оттенок. Применение очковой коррекции не позволяет полностью компенсировать зрительную дисфункцию. Поражаются оба глаза, но выраженность симптомов справа и слева различается.
Осложнения
Негативные последствия диабетической катаракты вызваны не столько патологическими изменениями со стороны хрусталика, сколько нарушением метаболизма при СД. Пациенты подвержены риску возникновения диабетической ретинопатии с макулярным отеком. При зрелых катарактах выполнение лазерной факоэмульсификации сопряжено с высокой вероятностью разрыва задней капсулы. Часто наблюдается присоединение послеоперационных воспалительных осложнений в виде кератоконъюнктивита и эндофтальмита.
Диагностика
Обследование пациента, страдающего диабетической катарактой, должно быть комплексным. Помимо переднего сегмента глаз проводят детальный осмотр сетчатки, поскольку при СД прослеживается высокий риск сопутствующего поражения внутренней оболочки глаза. Обязательно выполнение таких лабораторных исследований, как анализ крови на гликированный гемоглобин, глюкозотолерантный тест и определение сахара крови. В большинстве случаев консультация офтальмолога включает следующие инструментальные диагностические процедуры:
- Исследование зрительной функции. При проведении визометрии выявляется снижение остроты зрения вдаль. При выполнении работы на расстоянии 30-40 см дискомфорт отсутствует. С возрастом прогрессируют пресбиопические изменения, в тоже время болезнь приводит к кратковременному улучшению зрения вблизи.
- Осмотр глаза. В ходе биомикроскопии визуализируются точечные и хлопьевидные помутнения, расположенные в поверхностных отделах передней и задней капсулы. Реже в проходящем свете можно обнаружить небольшие дефекты, которые локализируются глубоко в строме.
- Ретиноскопия. Прогрессирование заболевания становится причиной формирования миопического типа клинической рефракции. Ретиноскопию можно заменить скиаскопией с применением скиаскопических линеек. Дополнительно проводится компьютерная рефрактометрия.
- Осмотр глазного дна. Офтальмоскопия – это рутинная процедура в практической офтальмологии. Исследование выполняется с целью исключения диабетической ретинопатии и поражения зрительного нерва. При тотальной катаракте выполнение офтальмоскопии резко затруднено из-за снижения прозрачности оптических сред.
- Ультразвуковое исследование. УЗИ глаза (А-сканирование) позволяет измерить переднезадний размер глазного яблока (ПЗР), чтобы определить, чем обусловлена миопизация. При диабетической катаракте ПЗР соответствует норме, при выраженных помутнениях хрусталик увеличен в размере.
Лечение диабетической катаракты
При выявлении начальных изменений целью лечения является достижение толерантных значений глюкозы крови и компенсация СД. Нормализация углеводного обмена возможна при соблюдении диеты, применении пероральных антигипергликемических препаратов и инъекций инсулина. Своевременное назначение консервативной терапии дает возможность положительно повлиять на динамику развития катаракты, обеспечить ее частичную или полную резорбцию. При зрелой стадии нормализация уровня сахара крови не менее важна, однако добиться даже частичного восстановления прозрачности хрусталика при грубых помутнениях невозможно.
Для профилактики прогрессирования патологии назначают инстилляции рибофлавина, аскорбиновой и никотиновой кислот. При незрелой форме используют препараты на основе цитохрома-С, комбинации неорганических солей и витаминов. Доказана эффективность внедрения в офтальмологическую практику лекарственных средств, активным компонентом, которых является синтетическое вещество, предупреждающее окисление сульфгидрильных радикалов растворимых белков, входящих в состав гексагональных клеток.
Хирургическое лечение предусматривает удаление хрусталика микрохирургическим путем (ультразвуковая факоэмульсификация) с последующей имплантацией интраокулярной линзы (ИОЛ) в капсулу. Оперативное вмешательство выполняется при выраженной зрительной дисфункции. Катаракту на начальной стадии целесообразно удалять в том случае, если ее наличие затрудняет проведение витреоретинальной операции или лазерной коагуляции внутренней оболочки при диабетической ретинопатии.
Прогноз и профилактика
Исход определяется стадией диабетической катаракты. В случае своевременного лечения болезни на этапе начальных помутнений возможна их полная резорбция. При зрелой катаракте восстановить утраченные функции можно только путем оперативного вмешательства. Специфическая профилактика не разработана. Неспецифические превентивные меры сводятся к контролю уровня глюкозы крови, соблюдению специальной диеты, профилактическому осмотру у офтальмолога 1 раз в год с обязательным выполнением биомикроскопии и офтальмоскопии.
Источник
При сахарном диабете с нестабилизированным уровнем глюкозы развивается диабетическая катаракта. Это заболевание характеризуется прогрессирующим помутнением хрусталика с нарушением зрения. При игнорировании патологии наступает полная слепота.

Причины заболевания
Сочетание диабета и катаракты – частое явление. По статистике помутнение хрусталика на фоне сахарного диабета возникает у каждого десятого диабетика.
Врачи выделают два вида катаракты при сахарном диабете:
- Метаболическая, или истинная диабетическая. Этот вид вызван нарушениями углеводного обмена при диабете, приводящими к поражению сосудов глаз и других органов.
- Сенильная, или старческая. Такой вид развивается в результате естественных возрастных изменений у людей, в том числе у диабетиков. Изменения связаны с возрастом, но не с диабетом.
Механизм развития диабетической катаракты связан с избыточным уровнем глюкозы и недостатком инсулина. Нарушения углеводного обмена приводят к расстройствам микроциркуляции, повышению ломкости сосудов, скоплению продуктов распада. Данные изменения вызывают клинические проявления болезни.
Симптомы
Катаракта диабетическая проявляется симптомами классического помутнения хрусталика, только имеются особенности развития – тенденция к быстрому прогрессированию патологии. Клинические проявления связаны с потерей прозрачности естественной линзы глаза, нарушением проходимости лучей света.

Симптомы катаракты при сахарном диабете:
- помутнение, затуманивание взгляда, появление белой пелены перед глазами;
- снижение четкости зрения;
- возникновение темных, хлопьеобразных пятен перед глазами;
- сложности при зрительной нагрузке, при работе с мелкими предметами;
- искажение цветовосприятия;
- двоение предметов;
- повышенная светочувствительность;
- зрачок становится белесоватым.
Диагностические мероприятия
Диагностика катаракты у диабетиков включает оценку морфологических и функциональных изменений глазного органа. Для этого проводят:
- биомикроскопию (осмотр глазного дна);
- визометрию (оценка остроты зрения);
- периметрию (определение границ полей зрения);
- тонометрию (определение ВГД);
- флюоресцентную ангиографию для оценки микроциркуляции.
Диабетический вид катаракты устанавливается на основании заключения эндокринолога о наличии сахарного диабета.

Лечение осложнения диабета
Диабетическая катаракта подлежит совместному лечению у офтальмолога и эндокринолога. Врач-эндокринолог лечит причину, а офтальмолог – последствия.
Единственный метод излечения диабетической катаракты – удаление помутневшего хрусталика хирургическим путем. Операцию выполняют при соблюдении ряда условий:
- компенсированный сахарный диабет со стабилизированным уровнем глюкозы;
- зрение сохранено на 50% и более;
- на сетчатке нет рубцов;
- на радужке нет новообразованных сосудов;
- отсутствие воспалительных процессов;
- отсутствие противопоказаний со стороны других органов и систем.
Популярной операцией является ФЭК с имплантацией ИОЛ. Операция факоэмульсификации хрусталика выполняется быстро, с минимальным дискомфортом, легким восстановительным периодом.
Суть факоэмульсификации состоит в раздроблении ультразвуком или лазером вещества хрусталика до состояния эмульсии. Затем производят аспирацию эмульсии (отсасывание специальным аппаратом). После этого в глаз вводят искусственный хрусталик – ИОЛ.
Люди, отказывающиеся от хирургического лечения, могут профилактически использовать глазные капли «Каталин», «Катахром». Они улучшают метаболические процессы, в некоторой мере замедляют прогрессирование болезни. Но диабетическую катаракту невозможно вылечить медикаментозными или народными способами.

Профилактические меры
Люди с сахарным диабетом должны не менее 2 р/г проходить профилактический осмотр у офтальмолога. Врач сможет на ранней стадии выявить патологию, что улучшит прогноз лечения. Для профилактики рекомендуется постоянно использовать капли, улучшающие метаболические процессы.
Обязательным является наблюдение у эндокринолога, соблюдение рекомендаций по диете, физнагрузке, препаратам. Стабильный уровень сахара в крови – залог отсутствия осложнений сахарного диабета.
Хирургическое удаление диабетической катаракты позволяет полностью вернуть зрение уже через пару дней после операции. Следует максимально рано выявлять патологию и проводить операцию, т. к. болезнь на поздних стадиях не подлежит хирургическому лечению.
Предлагаем дополнительно посмотреть сюжет о диабетической катаракте:
Делитесь статьей в соцсетях и оставляйте свои комментарии о данной патологии. Берегите свое зрение. Всего доброго.
Оценка статьи:
Загрузка…
Источник
Катаракта – офтальмологическое заболевание, при котором происходит постепенное помутнение хрусталика, что вызывает значительное ухудшение зрительной функции, вплоть до полной потери зрения.
Чаще всего болезнь диагностируется у лиц старше 40 лет, но наличие сахарного диабета значительно увеличивает шанс на ее развитие и в более молодом возрасте. В этом случае речь идет о диабетической катаракте.
Диабетическая катаракта: общие сведения
По мере прогрессирования, катаракта проходит несколько стадий:
- На 1 стадии специфические симптомы отсутствуют, больной не ощущает никакого дискомфорта и не замечает снижения остроты зрения. Диагностировать патологические процессы в хрусталике можно только на профилактическом осмотре. Вот почему так важно регулярно посещать врача даже при отсутствии жалоб.
- На 2 стадии оказывается поражен центральный участок хрусталика, такая катаракта называется незрелой. Человек отмечает, что стал хуже видеть.
- 3 стадия сопровождается полным помутнением хрусталика. Он теряет свою прозрачность, зрение стремительно падает. У больного остается способность различать яркие источники света. Для обозначения 3 стадии врачи используют термин зрелая катаракта.
- На 4 стадии диагностируется полная слепота, начинаются необратимые процессы, вследствие которых происходит разрушение тканей хрусталика.
В зависимости от того, где локализуется помутнение, выделяют переднюю, заднюю и ядерную катаракту.
Как быстро созревает диабетическая катаракта? В среднем, от 1 до 4 стадии проходит 6-10 лет, такое течение называется умеренным. Быстро созревающее заболевание может спрогрессировать до последней стадии за 5 лет, такая ситуация наблюдается в 10% случаях. Развитие медленно созревающей катаракты занимает до 15 лет.
Причины развития
Между катарактой и сахарным диабетом существует непосредственная связь. При диабете у больного наблюдается дефицит выработки инсулина и скачки уровня глюкозы в крови. Во время процесса усвоения сахара в организме вырабатываются особые вещества, приводящие к нарушению обмена веществ внутри глазных тканей.
Повышение внутриглазного давления, плохая микроциркуляция крови и внутриглазной жидкости приводит к постепенному помутнению хрусталика.
Симптомы
Выраженность симптомов диабетической катаракты напрямую зависит от стадии заболевания. На начальной стадии какие-либо признаки могут полностью отсутствовать. С течением времени проявляются следующие симптомы:
- ухудшается способность видеть в темноте, т.е. формируется так называемая «куриная слепота»
- глаза становятся чувствительными к яркому свету;
- нарушается цветовосприятие – цвета кажутся не такими яркими, как обычно;
- развивается близорукость. Даже при диагностированной дальнозоркости пациент может отметить, что стал лучше видеть вблизи;
- иногда «двоится» в глазах, в поле зрения возникают мушки.
Интенсивность проявления симптомов напрямую зависит от того, как себя чувствует больной диабетом, и насколько заболевание мешает ему вести привычный образ жизни.
При появлении этих признаков нужно незамедлительно обращаться за помощью. Скорее всего, катаракта достигла уже 2 стадии, и скоро начнется стремительное снижение остроты и четкости зрения.
Диагностика
Чтобы диагностировать катаракту при диабете, врачи проводят следующие исследования:
- визометрия – определение остроты зрения. Может проводиться с помощью буквенной таблицы или компьютерным способом (тогда процедура будет называться рефрактометрией);
- периметрия – определение широты полей зрения. Для этого необходим специальный аппарат – периметр. С его помощью врач определяет, насколько широкое пространство может захватить один глаз, находящийся в неподвижном состоянии;
- ультразвуковое исследование (УЗИ) структур глазного яблока. Позволяет оценить анатомические особенности глаза, состояние кровотока и сосудистой стенки.
Еще одним стандартным обязательным исследованием при любом глазном заболевании является биомикроскопия. Она проводится с помощью щелевой лампы. Окулист изучает конъюнктиву, роговую и радужную оболочку, стекловидное тело и непосредственно хрусталик.Кроме этого, необходимо изучить глазное дно и состояние зрительного нерва.
Опираясь на полученные данные, офтальмолог устанавливает точный диагноз, степень заболевания и определяется с дальнейшей тактикой лечения.
Лечение диабетической катаракты
Если диагноз катаракта был установлен на ранней стадии, специалист может порекомендовать медикаментозное лечение глазными каплями. Они содержат в себе витаминные комплексы, аминокислоты, антиоксиданты. Капли не могут вылечить помутнение хрусталика и тем самым избавить от катаракты, но они значительно замедляют ход заболевания.
На сегодняшний день самым эффективным методом лечения при диабете 2 типа является хирургическое вмешательство. Его можно применять и при диабете 1 типа, но 2 тип приводит к развитию катаракты гораздо чаще.
Возможность операции исключена на последней стадии диабетической катаракты, при нарушениях кровообращения в глазных тканях и при воспалительных глазных заболеваниях.
Суть операции заключается в удалении помутневшего хрусталика и его замене на искусственную линзу. Метод называется ультразвуковой факоэмульсификацией. С помощью ультразвука хирург производит надрез на передней камере глазного яблока. Под воздействием специальных технологий хрусталик удаляется из глаза, на его место устанавливается заранее подобранная линза. Процедура проводится с использованием местного обезболивания, пациент находится в сознании. Возможен предварительный прием седативных успокаивающих препаратов.
Факоэмульсификация катаракты
Во время проведения операции попутно могут быть устранены и другие проблемы, например, глаукома или астигматизм. Ультразвуковая фотоэмульсификация является бескровным методом, наложение швов не требуется. Около пары суток пациент должен провести в стационаре, под наблюдением врачей. В течение месяца нужно закапывать в глаза капли, это необходимо для профилактики возможных осложнений. Также запрещены интенсивные занятия спортом, поднятие тяжестей.
Профилактика
Катаракту при сахарном диабете можно предотвратить или успешно удерживать на ранней стадии, если соблюдать следующие профилактические меры:
- проходить осмотр у окулиста каждые 6-8 месяцев, осмотр должен проводиться с использованием профессиональных инструментов;
- соблюдать строгий режим питания, предписанный для больных сахарным диабетом. Особая диета, полностью исключающая употребление быстрых углеводов, помогает предотвратить скачки инсулина в крови;
- если врач рекомендовал поддерживающую медикаментозную терапию, например, применение глазных капель, этого плана лечения необходимо придерживаться.
Необходимо укреплять общий иммунитет, включать в рацион продукты, содержащие высокую концентрацию витамина А или ретинола – он очень полезен для зрения.
Автор статьи: Клокова Елизавета Викторовна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Источник
