Липидный обмен сахарный диабет 1 типа

Текст работы размещён без изображений и формул.
Полная версия работы доступна во вкладке “Файлы работы” в формате PDF
Сахарный диабет – это заболевание, которое характеризуется нехваткой гормона инсулина, что приводит к нарушению обмена веществ и повышению сахара в крови. При заболевании поджелудочная железа не может перерабатывать и утилизировать глюкозу, что ведет к нарушению инсулиновой регуляции. В медицине различают диабет I и II типа. Диабет I типа, наиболее часто встречающийся у детей, является инсулинозависимой формой. Провоцируют заболевание в основном вирусные инфекции и наследственность. Диабет II типа не так опасен для человека. Инсулин продолжает вырабатываться, но он не вступает во взаимодействие с клетками тела. Причиной может стать ожирение и безглютеновые диеты.
Последние исследования по сахарному диабету показывают, что болезнь опасна своими осложнениями. Самыми распространенными являются инфаркты и инсульты, также заболевание может привести к потере зрения. Возможны нарушения репродуктивной функции. Отмечается высокий риск сердечно-сосудистых осложнений, также в большинстве случаев это заболевание сочетается с другими патологиями, такими как артериальная гипертензия, ишемическая болезнь сердца и гиперхолестеринемия [1].
При повышенном содержании липидов даже в условии компенсации диабета купировать процесс макрососудистых нарушений сложно. Улучшить состояние позволит только комплексный подход в лечении на фоне постоянного контроля сахара, давления и количества липидов в крови. Высокий риск развития вегетативной нейропатии имеют пациенты с длительным и плохо контролируемым сахарным диабетом. Также серьёзным осложнением является диабетическая нейропатия. Первым проявлением патологического процесса является протеинурия, что говорит о поражении клубочкового аппарата почки, функция почек снижаются [2]. Одним из самых значимых нарушений, является неправильный липидный обмен, который диагностируется у 70% людей, страдающих сахарным диабетом.
Липиды поступают в организм вместе с пищей, большую часть их составляют триглицериды (ТГ), фосфолипиды (ФЛ) и холестерол (ХС), как свободный, так и этерифицированный (ЭХС). Первые синтезируются в почках, стенке тонкого кишечника, жировой ткани, мышцах, молочных железах. Вторые – в печени. ТГ и ЭХС являются гидрофобными молекулами, ФЛ и ХС – бифильны, поэтому липиды транспортируются в крови в комплексе с белкамив – в виде липопротеинов (ЛП). Нарушение выработки инсулина приводит к снижению активности ключевых ферментов окисления глюкозы: гексокиназы, фосфофруктокиназы и пируваткиназы (дихотомическое окисление), глюкозо-6-фосфат-дегидрогеназы и 6-фосфоглюконат-дегидрогеназы (апотомическое окисление). При этом нарушается «вход» глюкозы в жировую ткань, где глюкоза используется для синтеза нейтрального жира, начинается липолиз нейтрального жира, т.к. в норме инсулин ингибирует липазу. Окисление значительного количества свободных жирных кислот приводит к усиленному образованию ацетил-КоА. При этом синтез жирных кислот снижается, т.к. недостаточно НАДФН2 и инсулина, в отсутствии которого ингибируется фермент ацетил-КоА-карбоксилаза.
Нарушение липидного обмена при сахарном диабете требует немедленного лечения. Используют немедикаментозные способы лечения:
соблюдение диеты с низким содержанием животных жиров и углеводов;
повышение физической активности;
исключение алкоголя и кофе;
отказ от вредных привычек;
Медикаментозное лечение проводится тогда, когда диетотерапия и коррекция образа жизни не принесли нужного результата. В обязательном порядке назначаются препараты, которые способствуют остановке синтеза холестерина в организме. А также основную терапию дополняют биологически активными добавками с высоким содержанием таурина, который нормализует и поддерживает липидный обмен, благоприятно влияет на динамику лечения сахарного диабета.
На настоящее время этим заболеванием страдают около 422 млн человека, что составляет 6,028 % от всего населения.
Страны-лидеры по числу носителей диагноза «Сахарный диабет». Данные ВОЗ 2017г.
При недостатке усвоения сахара и при дефиците инсулина наблюдаются ускоренный распад жиров, повышение уровня кетоновых тел при замедлении выработки жирных кислот и триацилглицеролов.
Липидный обмен при сахарном диабете нужно постоянно контролировать. Для этого используют специальные лабораторные исследования, которые помогут увидеть полную картину нарушения синтеза и усваивания жиров. В первую очередь нужно провести липидограмму, которая определяет количественное соотношение всех липидных классов. Для более точной диагностики проводят общий анализ крови и липопротеидограмму. Чтобы избежать развитие патологии сердечно-сосудистой системы рекомендуется обратиться за консультацией к кардиологу и при необходимости пройти дополнительное обследование [3].
Так как при диабете преобладают липопротеины низкой плотности (ЛПНП), то концентрация ХС ЛПНП у больных диабетом может не отличаться от уровня этого показателя у лиц без диабета. Однако из-за повышенной атерогенности мелких частиц при одном и том же уровне ХС ЛПНП у больных диабетом «коронарный» риск значительно выше [4].
Нарушение утилизации углеводов – основных источников энергии в организме – и механизмов энергообразования в инсулинзависимых тканях приводит к тому, что у больных сахарным диабетом на фоне избыточного содержания глюкозы в крови возникает тканевой энергодефицит. Это также активирует липолиз. Одновременно жиры усиленно ресинтезизуются в печени, что приводит к ее жировой инфильтрации.
Одновременно с этим затормаживаются процессы утилизации кетоновых тел в результате блокирования их расщепления (из-за снижения активности цитратсинтазы – ключевого фермента цикла Кребса), что увеличивает степень кетоза в организме. Важными источниками кетогенеза становятся кетогенные аминокислоты. В итоге концентрация кетоновых тел в крови повышается, достигая 20 ммоль/л (при норме не более 1,7 ммоль/л), что значительно превышает возможность их утилизации и выведения.
Интенсификация биосинтеза холестерина является одним из факторов, приводящих при сахарном диабете к развитию атеросклероза [5]. Гиперхолестеринемия постоянно сопутствует этому заболеванию. К факторам риска развития атеросклероза при сахарном диабете относится также сдвиг соотношения антиатерогенных липопротеинов высокой плотности (ЛПВП) и атерогенных (ЛПНП и ЛПОНП) липопротеинов в сторону преобладания последних. Этим изменениям способствуют процессы гликозилирования липопротеинов, резко интенсифицирующиеся при сахарном диабете.
В заключение хочется сказать о том, что основной целью лечения дислипидемии является снижение уровня ХС ЛПНП < 100 мг/дл (2,6 ммоль/л). ХС ЛПНП выбран в качестве основного параметра липидного спектра так, как именно снижение уровня ХС ЛПНП ассоциировано с достоверным снижением возникновения сердечно-сосудистых событий и смертности от них.
Списоклитературы:
1. Haffner S.M., Lehto S., Laakso M.// Mortality from coronary heart disease in subjects with type 2 diabetes and in nondiabetic subjects with and without prior myocardial infarction.
/ N Engl J. Med. -1998; – №339. -С. 229-340.
2. Подачина, С. В. Витамины. Профилактика и лечение осложнений у больных сахарным диабетом [Текст] / С. В. Подачина // Медицинский совет. – 2017. – № 3. – С. 96-97.
3. Кухарчук, В. В. Нарушение липидного обмена: подходы к профилактике и терапии / В. В. Кухарчук // Вестник Рос. АМН. – 2007. – № 11. – С. 61-64.
4. Галлер Г., Ганефельд М, Яросс В. Нарушения липидного обмена. – Москва: Медицина, 1979. – 334 с.
5. Libby P. // Current concepts of the pathogenesis of the acute coronary syndromes. / Circulation. – 2001; №104; -C. 365-372.
Источник
При сахарном диабете молекулы простого углевода (моносахарида) глюкозы – одного из компонентов сахара и главного источника энергии в организме – не поступают туда, где они необходимы. И в избытке накапливаются в крови, т.е. у человека развивается гипергликемия. Таким образом, у диабетиков нарушен углеводный обмен (он же – метаболизм углеводов).
При инсулинрезистентном сахарном диабете (диабет второго типа, СД2) параллельно с нарушением углеводного обмена у больного также возникает нарушение липидного обмена. Происходит это потому, что клетки тканей диабетика перестают «повиноваться» гормону инсулину, вырабатываемому поджелудочной железой и регулирующему метаболизм как углеводов, так и жиров, а в определенной мере – и белков.
Так работает инсулин у здорового человека
Что такое липидный обмен?
Жиры или липиды, так же как углеводы и белки, поступают в наш организм с пищей. И проходят там сложный цикл биохимических преобразований, в процессе которого клетки тканей используют их для своих целей и утилизируют. Этот цикл и называется липидным обменом или метаболизмом жиров.
Природные растительные и животные жиры, в основном, состоят из триглицеридов, на которые они и разлагаются. Триглицериды соединяются с белками и образуют липопротеиновые комплексы, транспортирующие по организму важный «строительный материал» – одноатомный спирт, в быту именуемый холестерином. Эти комплексы могут быть как «полезными», жизненно необходимыми («хороший» холестерин), так и «вредными» («плохой» холестерин).
При нормальном липидном обмене «полезные» липопротеины значительно преобладают над «вредными» и не дают последним наносить ущерб нашему организму, убирая со стенок сосудов холестериновые пятна – предшественники атеросклероза. Благодаря этому, сосуды остаются тонкими и эластичными.
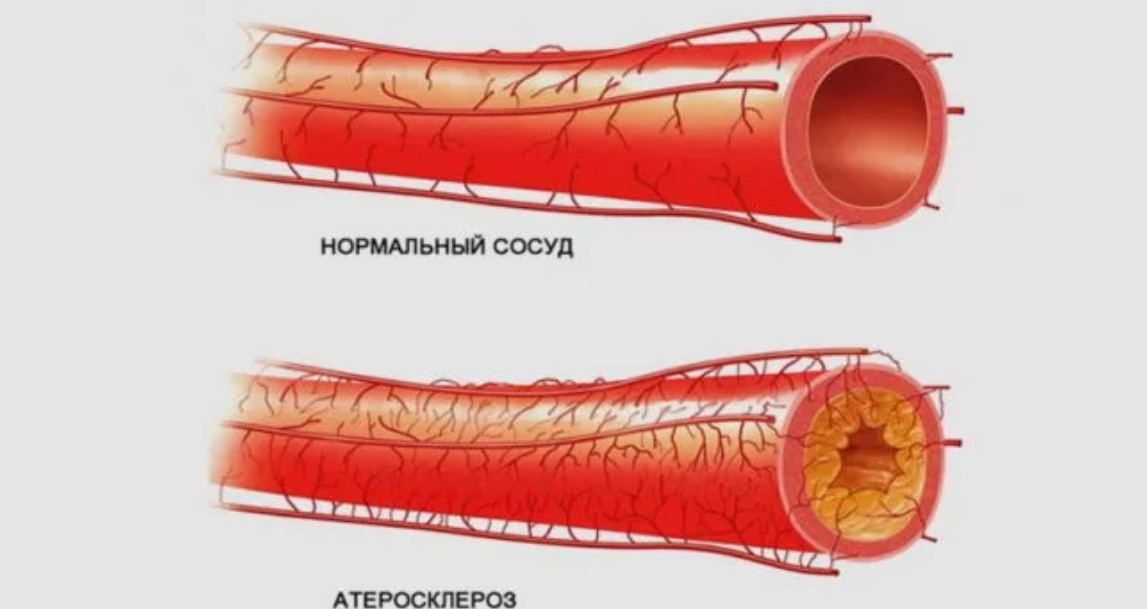
Артериальный сосуд здорового человека и больного диабетом с нарушенным липидным обменом в запущенной стадии
При нарушении метаболизма липидов соотношение полезных и вредных липопротеиновых комплексов меняется, и сосуды начинают склерозироваться – становятся плотными, хрупкими как стекло, с неровной бугристой внутренней поверхностью.
О преобладании «плохого» холестерина сигнализирует ожирение с первоначальным отложением подкожного жира преимущественно в области талии (висцеральный тип).
Чем опасен «тандем» неправильного метаболизма глюкозы и жиров?
Нарушение углеводного и липидного обмена в сочетании с гипертонией говорит о наличии метаболического синдрома – комплекса изменений, на фоне которых риск развития инфарктов и инсультов повышается в десятки раз.
Кроме того, нарушения метаболизма создают идеальные условия для старта онкологии и других серьезных заболеваний.
Метаболический синдром в десятки раз повышает угрозу инфаркта, инсульта, других серьезных заболеваний
Как узнать, есть ли нарушения липидного обмена при сахарном диабете и насколько они выражены?
По данным статистики у 97% больных с инсулинрезистентностью метаболизм жиров протекает неправильно. Понять, что жировой обмен нарушен легко: диабетик быстро набирает лишний вес, изначально толстея в талии. Если ее объем превышает 80 см, значит с метаболизмом жиров не все в порядке. При этом диета и физические нагрузки оказываются малоэффективными – как ни старайся, похудеть не получается.
У диабетиков с метаболическим синдромом больше всего жира откладывается на талии и животе, происходит нарушение обменных процессов, развивается/усугубляется артериальная гипертензия.
О проблеме свидетельствуют и биохимические признаки нарушения липидного обмена: при сахарном диабете в крови повышается уровень «плохого» холестерина с очень низкой плотностью, а уровень «хорошего» холестерина с высокой плотностью, наоборот, падает. В то время как общий холестерин может быть лишь незначительно повышен или вообще остается в пределах нормы.
Чем выше уровень «вредных» липопротеиновых комплексов и ниже «полезных» – тем более выражено нарушение липидного обмена и острее необходимость в специфическом лечении.
Как лечат больных сахарным диабетом с нарушенным метаболизмом жиров
Для нормализации соотношения полезных и вредных липопротеинов диабетикам назначают лекарственные препараты – бигуаниды и др. Больным с гипертонией может потребоваться корректировка ранее назначенного лечения: переход с низкоселективных на высокоселективные препараты из группы бета-адреноблокаторов.

Лечение при диабете с нарушением липидного обмена подбирает врач
Схема и состав лечения подбирается индивидуально. Этим занимается лечащий врач – терапевт или эндокринолог – при участии кардиолога.
Помимо лекарственной терапии для восстановления нормального обмена липидов диабетику необходимо:
- правильно сформировать рацион и режим питания;
- добавить дозированные физические нагрузки;
- хорошо высыпаться по ночам.
Что и как едим?
- Исключите из своего меню блюда из жирного мяса, заменив его куриным филе, нежирной говядиной, постной рыбой, морепродуктами.
- Вместо сметаны добавляйте в салаты и супы обезжиренный йогурт. Ограничьте употребление яиц и сливочного масла. Количество растительного масла не должно превышать 2-3 столовых ложек в день.
- Не ешьте соленую и копченую пищу, подружитесь с овощами и несладкими фруктами.

Овощи и фрукты – основа питания больного диабетом с нарушенным обменом жиров
- Ешьте часто, не менее 5-ти раз в день, и понемногу, не более 300 грамм пищи на один прием.
- Самую высококалорийную пищу употребляйте в первой половине дня, низкокалорийную – во второй.
- Не ешьте после семи часов вечера – это не так трудно сделать, как кажется, нужно просто привыкнуть.
Как двигаемся?
На первый взгляд может показаться логичным, что для борьбы с жиром физические нагрузки должны быть очень интенсивными и продолжительными, в буквальном смысле слова изнуряющими. Однако это далеко не так. Перегрузки не приносят пользы диабетику и становятся причиной дополнительных проблем, в том числе – серьезных:
- усиленные нагрузки на суставы приводят к повреждению хрящевой ткани;
- склерозированные сосуды могут не справиться с увеличивающимся давлением крови;
- сердце и мозг страдают от недостатка кислорода.
Кроме того, при интенсивных занятиях спортом у больного СД2 увеличивается сахар в крови, а при комфортном режиме двигательной активности, наоборот, уменьшается.
Поэтому для борьбы с висцеральным жиром и лишним весом, и, прежде всего, для восстановления нарушенного липидного обмена больному диабетом 2 типа необходимы так называемые кардио-тренировки. Под этим красивым и очень правильным названием понимается любая двигательная активность в спокойном темпе, без одышки и других неблагоприятных изменений самочувствия.
Диабетику в месяц нужно двигаться не менее 150 часов, оптимальный график нагрузок – 5 раз в день по 30 минут.
- Это может быть плавание в бассейне или пешие прогулки с равномерной, комфортной скоростью, занятия по дому – мытье полов или окон и др.

Бассейн – ваш путь к здоровью
- Если вы работаете и у вас сидячая работа, используйте для движения обеденный перерыв. Можно также просто пританцовывать за компьютером по хорошую музыку. Или прогуливаться по холлу, решая по телефону вопросы с партнерами или клиентами.
- Важный момент: дозированные физические нагрузки помогают легче пережить начальный этап диеты, снижая чувство голода.
Как спим?
Для того чтобы метаболические процессы протекали нормально, человеку необходимо не менее 8 часов полноценного, здорового сна. У диабетика с ожирением сон нарушен.
Дело в том, что мышечные стенки наших дыхательных путей во время глубокой фазы сна расслабляются. Жировые отложения в области шеи и груди давят на расслабленные дыхательные пути, вызывая их спадение. Результатом становится уменьшение потока поступающего в легкие воздуха, которое может чередоваться с эпизодами полного прекращения дыхания – апноэ сна.
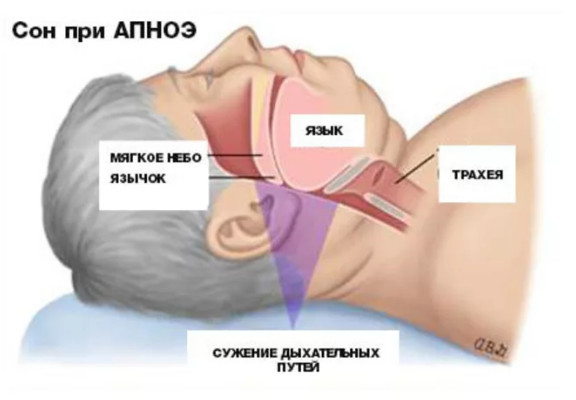
У полного человека во время сна происходит сужение дыхательных путей и может развиваться ночное апноэ
Чтобы снова начать дышать, человеку приходится сделать усилие – а, значит, на мгновение проснуться. Такие пробуждения обычно не запоминаются, но делают свое «черное дело» – наутро диабетик просыпается с головной болью, повышенным давлением, чувством разбитости.
- Важно! Плохой прерывистый сон не позволяет отстроить нарушенный метаболизм жиров, т.е. их правильную переработку и работу в организме. Поэтому человек не может похудеть и защитить себя от сердечно-сосудистых заболеваний. Не помогают ни диета, ни физическая активность.
Таким образом, плохой сон не дает диабетику избавиться от лишнего веса, а лишний вес мешает спать. Создается порочный круг, выйти из которого просто необходимо. И такая возможность есть – пользование аппаратом для нормализации дыхания во время сна позволяют больному СД2 выспаться:
- увеличивая эффективность лекарственной терапии и физических нагрузок;
- способствуя нормализации липидного и углеводного обменов – человек худеет, уровень сахар в крови приходит к норме;
- снижая риск гипертонического криза, ишемической болезни сердца, инфаркта миокарда, инсульта.

Пользование аппаратом для нормализации дыхания во сне помогает восстановить нарушенный липидный обмен
Источник
Тяжесть течения у детей и подростков сахарного диабета (СД) 1 типа с быстрым развитием гипоксии и других диабетических осложнений свидетельствует о недостаточной ясности основных вопросов патогенеза данного заболевания, связанных с инсулиносекрецией и эффективностью действия инсулина при проведении терапии гормоном. Следовательно, СД 1 типа у детей требует разработки ранних способов диагностики патологии для проведения быстрой, адекватной коррекции гипоксии и развивающихся гормонально-метаболических нарушений с целью профилактики прогрессирования тяжести болезни. В частности, необходимо раньше выявить причину и особенности патогенеза лабильного течения СД с быстрым развитием тяжелых диабетических осложнений.
Известно, что причиной развития СД является недостаточная эффективность действия инсулина, вызванная при СД 1 типа нарушением инсулиносекреции вплоть до абсолютной ее недостаточности [1-3]. Человеческая поджелудочная железа содержит от 1 до 3 млн инсулиновых островков, что составляет 1% всей массы панкреатической ткани. Островок содержит 3000-5000 клеток, 70% из которых являются бета-клетками. Каждая бета-клетка имеет 10 000 секреторных гранул, которые содержат кристаллы инсулина. Инсулин синтезируется с С-пептидом, по уровню которого можно судить о синтезе и последующей секреции эндогенного инсулина у больных, получающих инсулинотерапию. Механизм инициирования сигнала для освобождения инсулина начинается с взаимодействия глюкозы со специфическим рецептором в бета-клетке, включая механизм распознавания глюкозы клеткой и передачи ее стимулирующего действия на систему цАМФ, ионы Са2+ и клеточные органеллы, из которых происходит освобождение гормона. При диабете нарушается первая фаза мультипликационной модели: инициирование сигнала, вызывающего секрецию гормона [4-6].
Литературные данные по изучению состояния инсулиносекреции при СД 1 типа разноречивы [5, 7-9]. Роль полиненасыщенных жирных кислот (ПННЖК) у детей и подростков при СД 1 типа недостаточно изучена.
Целью данной работы является оценка состояния метаболизма жирных кислот, инсулиносекреции и некоторых метаболических параметров у детей, больных сахарным диабетом 1 типа, осложняющимся развитием гипоксии и других нарушений.
Материал и методы исследования
Под нашим наблюдением находилось 47 детей и подростков, больных СД 1 типа, в возрасте от 3 до 18 лет. Из них у 27 детей на фоне СД 1 типа были обнаружены гастрит, гастродуоденит и нарушение кишечного всасывания и другие нарушения. Все дети получали общепринятую комплексную терапию, препараты инсулина. У большинства из них было лабильное течение заболевания. 10 детей без эндокринной патологии служили контролем. Так как при обследовании больных с помощью известных методов не у всех диагностируются микроангиопатии и специфические диабетические осложнения, выявленные нарушения мы объединяли под термином «диабетические осложнения».
Кровь из вены у больных брали утром натощак и через 1 час после завтрака с предварительным введением инсулина. Иммунореактивный инсулин (ИРИ) (ИРИ) и С-пептид определяли с помощью радиоиммунологических методов стандартными наборами фирм Сea Ire Sorin и Byk-Mallinckrodt. Содержание гликированного гемоглобина (HbA1), образование которого в организме зависит от средней концентрации глюкозы в эритроцитах в течение 2-3 месяцев, предшествующих исследованию, определяли с помощью метода электроэндоосмоса на электрофорезной системе (фирма Corning). Активность инсулиновых рецепторов исследовали по связыванию 125J-инсулина с лимфоцитами по ранее описанному нами методу [4]. Концентрацию лактата, пирувата и других биохимических параметров крови определяли с помощью наборов фирмы Boehringer. Применяли современные спектрофотометрические методы, а также метод газожидкостной хроматографии с масс-спектрометрией (ГХ/МС) «TraceGCUltraITQ 900» (ThermoScientific, США, 2009). Прибор калибровали стандартными смесями метиловых эфиров ЖК фирмы Sigma (США). Обсчет и идентификацию пиков проводили с помощью программно-аппаратного комплекса «AnalyticaforWindows» с использованием «IBMPentiumIV 1800». Программное обеспечение для обработки данных осуществляли: Xcalibur (Thermo); спектральные библиотеки: Mainlib; Microsoft Excel 2010. Цифровой материал обрабатывали методом вариационной статистики, с использованием t-критерия Стьюдента.
Данное исследование одобрено комитетом по этике РНИМУ им. Н. И. Пирогова. Дети и их родители давали информированное согласие на участие в данном исследовании.
Результаты и обсуждение
Результаты исследования свидетельствуют о резком нарушении углеводного и липидного обменов как при начальном диабете, так и при длительном течении болезни (табл. 1). Отмечается выраженная гипергликемия (p < 0,01) независимо от длительности течения СД, но особенно значительная при начальной форме диабета, где концентрация лактата и пирувата намного выше по сравнению с контрольной группой, что приводит к сдвигу кислотно-щелочного равновесия в сторону метаболического ацидоза (снижение pH c 7,45 ± 0,01 до 7,3 ± 0,01, p < 0,05). Гиперлипидемия сопровождалась выраженной гиперхолестеринемией, особенно значительной в группе «Начальный диабет» (p < 0,01).
При начальном СД у обследованных больных после завтрака, в фазе декомпенсации процесса отмечена тенденция к снижению уровня С-пептида по сравнению с больными в фазе компенсации (табл. 2), т. е. с нарастанием тяжести состояния больного инсулиносекреция снижается. Увеличение уровня ИРИ после завтрака связано с введением экзогенного инсулина больным.

Тенденция к более значительному снижению инсулиносекреции отмечена у детей и подростков с ранним развитием гипоксии и других диабетических осложнений, т. е. при тяжелом течении болезни. Следует отметить, что у больных с тяжелым течением СД 1 типа имеет место сочетание периферической гиперинсулинемии со значительно сниженной инсулиносекрециией на фоне введения более высокой дозы инсулина.
В фазе компенсации у таких больных уровень ИРИ в периферических венах оставался высоким, что свидетельствует о меньшей эффективности у них вводимой дозы инсулина, необходимого для относительной нормализации углеводного обмена, чем у больных без осложнений. Несмотря на нормогликемию натощак, у многих из этих больных отмечались значительные колебания глюкозы в течение суток. Совершенно очевидно, что необходимо предупреждать торможение инсулиносекреции, часто имеющее место при скрытых гипогликемиях вследствие передозировки инсулина, способствующей развитию инсулинорезистентности.
Исследование состояния инсулиновых рецепторов показало, что у больных с лабильным течением СД 1 типа и значительным снижением инсулиносекреции имеется тенденция к снижению инсулинсвязывающей активности (ИСА) лимфоцитами. ИСА в лимфоцитах у таких детей составляла 31,61 ± 3,9%; в контрольной группе – 47, 9 ± 5,9% (p < 0,01). Совершенно очевидно, что прогрессирующее снижение остаточной инсулиносекреции у детей и подростков и развитие инсулинорезистентности являются факторами риска тяжелого течения СД 1 типа с быстрым развитием гипоксии и других диабетических осложнений. Следовательно, для профилактики ухудшения состояния больного с прогрессированием тяжести течения болезни необходимо учитывать наличие остаточной инсулиносекреции у больного и предупреждать передозировку лечебной дозы гормона.
Результаты исследования состояния метаболизма жирных кислот показали, что у детей и подростков с СД 1 типа отмечались увеличение суммарного содержания насыщенных жирных кислот (НЖК) и уменьшение суммарного содержания ненасыщенных жирных кислот (ННЖК) по сравнению с аналогичными показателями в контрольной группе; наиболее выраженные изменения отмечались в группе больных с СД 1 типа с осложнениями (на 12,1% и 10,1% соответственно) (табл. 3). При подсчете коэффициента НЖК/ННЖК выявлено его повышение в группе больных с осложнениями (на 13,7%).

В пуле НЖК максимальное повышение отдельных фракций отмечается также у больных СД с осложнениями (на 19,4% по отношению к контрольным значениям). Анализ концентрации отдельных ПННЖК показал, что уровень a-линоленовой кислоты снизился, содержание арахидоновой кислоты, напротив, на 32% повысилось по отношению к контролю. Поэтому суммарный уровень ω6-ПННЖК был значительно повышен у детей и подростков при СД 1 типа, что привело к уменьшению коэффициента ω3-ПННЖК/ω6-ПННЖК по сравнению с контролем. У детей и подростков с СД 1 типа без осложнений соотношение Σω3-ПННЖК/Σω6-ПННЖК достоверно снизилось более чем в 2 раза (p < 0,05), а c осложнениями в 3,5 раза (p < 0,01). Приведенные в табл. 3 результаты свидетельствуют, что у пациентов с СД 1 типа с осложнениями установлены более выраженные нарушения состава жирных кислот сыворотки крови за счет группы ЖК ω-3 и ω-6.
При этом увеличение коэффициента НЖК/ННЖК максимально выражено в начале исследования. Эти изменения связаны, по-видимому, с тем, что при липолизе в первую очередь мобилизуются ННЖК, которые и окисляются первыми [10, 11]. Можно предположить, что этим объясняется также активация процессов перекисного окисления липидов у больных детей при СД 1 типа [12-15].
Таким образом, при нарушении инсулиносекреции у детей и подростков с СД 1 типа гипергликемия сопровождается нарушением углеводного и липидного обменов, особенно выраженным при начальном диабете, характеризующимся лактацидозом, со значительным повышением уровня холестерина, НЭЖК, снижением уровня ПННЖК, особенно семейства w-3. Нарушения метаболизма жирных кислот у детей и подростков с СД 1 типа сопровождаются гипоксией и другими осложнениями, особенно значительно у детей при начальном диабете.
Следовательно, своевременная диагностика и адекватная терапия СД 1 типа у детей и подростков позволит не только предупредить развитие гипоксии и других осложнений, но и улучшить состояние метаболического контроля.
Литература
- Дедов И. И. // Сахарный диабет. 2010, 3 (48), 6-13.
- Nordwall M., Fredriksson M., Ludvigsson J., Arnqvist H. J. Impact of Age of Onset, Puberty, and Glycemic Control Followed From Diagnosis on Incidence of Retinopathy in Type 1 Diabetes: The VISS Study // Diabetes care. 2019. Vol. 42, № 4, с. 609-617.
- Boden G. Free fatty acids and insulin secretion in humans // Curr. Diab. Re P. 2005. Vol. 5, № 3. P. 167-170.
- Микаелян Н. П., Терентьев А. А., Гурина А. Е., Смирнов В. В. Нарушений функций мембранорецепторного аппарата клеток крови детей, больных сахарным диабетом // Биомедицинская химия. 2011, т. 57, вып. 6, 642-649.
- Микаелян Н. П., Гурина А. Е., Нгуен Х. З., Терентьев А. А., Микаелян К. А. Взаимосвязь между процессом пероксидации липидов и антиоксидантной системы от жирно-кислотного состава крови у больных сахарным диабетом 1 типа и его осложнениях // РМЖ. 2014. С. 33-39.
- Delarue J., Magnan C. Free fatty acids and insulin resistance // Curr. Opin. Clin. Nutr. b. Care. 2007. Vol. 10, № 2. P. 142-148.
- Витебская А. В. Диагностика инсулинрезистентности у детей и подростков // Пробл. эндокр. 2006. Т. 52. № 6. С. 39-41.
- Дедов И. И., Кураева Т. Л., Петеркова В. А. Сахарный диабет у детей и подростков: руководство для врачей. М., 2008. С. 160.
- Микаелян Н. П., Гурина А. Е., Смирнов В. В., Микаелян А. В., Терентьев А. А. Влияние оксидативного стресса на состояние инсулиносекреции и инсулинсвязывающей активности клеток крови при сахарном диабете и его осложнениях у детей // РМЖ. 2016, № 4, т. XXII. С. 189-193.
- Акмурзина В. А., Петряйкина Е. Е., Савельев С. В., Селищева А. А. Профиль неэтерифицированных жирных кислот плазмы детей с разными сроками сахарного диабета 1 типа // Биомедицинская химия. 2016; т. 62, № 2, с. 155-161.
- Микаелян Н. П., Кулаева И. О., Гурина А. Е., Терентьев А. А., Сайфуллин Р. Ф., Микаелян К. А. Активность процесса перекисного окисления липидов и состояние системы антиоксидантной защиты у больных сахарным диабетом 2-го типа // Вопросы биологической, медицинской и фармацевтической химии. 2013, № 4, с. 64-68.
- Rodríguez-Carrizalez A. D., Castellanos-González J. A., Martínez-Romero E. C., Miller-Arrevillaga G., Villa-Hernández D., Hernández-Godínez P. P., Ortiz G. G., Pacheco-Moisés F. P., Cardona-Muñoz E. G., Miranda-Díaz A. G. Oxidants, antioxidants and mitochondrial in non-proliferative diabeticretinopathy // J Diabetes. 2014; 6 (2): 167-175.
- Апухтин А. Ф., Стаценко М. Е., Инина Л. И. Сахароснижающий эффект ω3-полиненасыщенных жирных кислот у больных сахарным диабетом // Профилактическая медицина. 2012; 15 (6): 50-56.
- Древаль А. В. Лечение сахарного диабета и сопутствующих заболеваний. М., 2010. 352 с.
- Mukhopadhyay S., Bhattacharya B. Association of hyperglycemia ted increased advanced glycation and erythrocyte antioxidant enzyme activity in different stages of diabetic retinopathy // Diabetes Res Clin Pract. 2013; 100 (3): 376-384.
Н. П. Микаелян*, 1, доктор биологических наук, профессор
А. В. Шестопалов*, доктор медицинских наук, профессор
А. В. Микаелян**, кандидат медицинских наук
А. Е. Гурина*, кандидат медицинских наук
В. В. Смирнов*, доктор медицинских наук, профессор
* ФГБОУ ВО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
** ГБУЗ МО МОНИКИ им. М. Ф. Владимирского, Москва
1 Контактная информация: ninmik@yandex.ru
DOI: 10.26295/OS.2019.87.77.005
Метаболизм жирных кислот и инсулиносекреция у детей при сахарном диабете 1 типа и его осложнениях/ Н. П. Микаелян, А. В. Шестопалов, А. В. Микаелян, А. Е. Гурина, В. В. Смирнов
Для цитирования: Лечащий врач № 6/2019; Номера страниц в выпуске: 24-26
Теги: дети, подростки, липидный обмен, сахарный диабет
Источник
