Нарушение клеток при сахарном диабете
В основе “неспецифической реакции” лежит нарушение барьерной функции клеточной и внутриклеточных мембран, а также выключение ионных насосов. Это, в свою очередь, сопровождается нарушением распределения веществ (компартментализации) внутри клетки и между клеткой и окружающей средой, дезорганизацией внутриклеточного метаболизма и нарушением системы энергообеспечения. Все другие проявления неспецифической реакции есть следствие этих первичных изменений. Наиболее известны такие проявления неспецифической реакции, как изменение физического состояния внутриклеточных белков и активности ферментов, набухание органелл и увеличение объема клетки в целом (набухание клетки и отек ткани), выход ионов калия из клетки и вход ионов кальция и натрия внутрь.
Увеличение объема клеток – один из наиболее ранних признаков ее повреждения. Сохранение нормальной формы и объема клеток связано с состоянием цитоскелета и поддержанием определенного соотношения между осмотическим давлением белков и электролитов внутри и вне клетки. Ионы кальция начинают просачиваться внутрь клетки, в результате чего происходит увеличение концентрации кальция от 108-107 моль/л (в норме) до 106-105 моль/л.
В последующем активируются различные внутриклеточные системы: протеинкиназы, фосфолипазы, системы биосинтеза белков, фосфодиэстераз циклических нуклеотидов, аденилатциклаз, сократительного аппарата клетки и т. д. Эта первая, обратимая стадия в определенной степени направлена на компенсацию нарушений, вызываемых повреждающим агентом, будь то компенсация на уровне данной клетки или на уровне целого организма. При набухании образуются нерастворимые включения кальция в матриксе митохондрий, повреждение внутриклеточных мембран и общая дезорганизация метаболизма.
Учитывая, что инсулин является главным регулятором проницаемости клеточных мембран для ионов, любое повреждение затрагивает инсулин-рецепторные взаимоотношения. Однако, причина набухания при сахарном диабете, как мы полагаем, связана с избыточным поступлением субстратов внутрь клетки при воздействии гиперинсулинемии на клетки с повышенной потребностью в пластических и энергетических субстратах, т.е. увеличенным количеством рецепторов на поверхности клеточной мембраны – повышенной чувствительностью к инсулину.
Такая ситуация возможна, например, при гиперинсулинемии на фоне стресса. В дальнейших разделах монографии будут рассмотрена возможность такой ситуации, ее частота и тесная связь с факторами риска сахарного диабета.
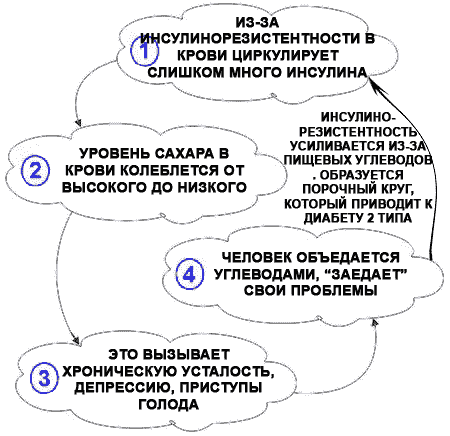
Повреждение клетки происходит и при инсулинорезистентности. Известно, что к дефициту энергии гомеостатические системы адаптированы лучше, чем к набуханию, используя разнообразные способы, от экономичности расходования веществ, замедления жизненных процессов до апоптоза. Исследование роли апоптоза в развитии сахарного диабета стало одним из самых актуальных направлений в диабетологии [Догадин С.А., 2005]. В экстремальных условиях часть голодающих клеток лизируется, способствуя выживанию остальной части клеточной популяции.
Изменения в системе мелких сосудов, объединяемые термином микроангиопатии, носят функциональный и структурный характер. Характерной особенностью структурных изменений является утолщение базальной мембраны капилляров. Наиболее значительными функциональными нарушениями являются повышение проницаемости сосудистой стенки, гемодинамические нарушения, изменение вязкости крови, нарушение функции тромбоцитов. Толщина базальной мембраны коррелирует с давлением внутри капиллярной системы [Галстян Г.Р., 2002].
Повреждение мелких сосудов при диабете – микроангиопатия – характеризуется утолщением базальной мембраны (БМ), пролиферацией эндотелия и отложением избыточного количества РАS- положительных веществ. Такие изменения встречаются в капиллярах многих тканей и органов (сердце, нервы, кожа, ЦНС и др.).
Маркерами повреждения эндотелия сосудов при СД1являются:
ранние биохимические маркеры повреждения эндотелия – повышение концентрации фактора Виллебранда, эндотелина-1, С- реактивного белка;
иммунологические маркеры активации адгезивной способности эндотелия – повышение активности адгезивных молекул ICAM-1 и E-селектин;
маркеры нарушения вазомоторной функции эндотелия, свидетельствующие о нарушенной способности эндотелия синтезировать антиатерогенный фактор – молекулу оксида азота ;
морфоструктурные маркеры повреждения сосудистой стенки – увеличение толщины интимы медиа общей сонной артерии.
С эндотелиальной дисфункцией ассоциируются все основные факторы риска атеросклероза: АГ, гиперхолестеринемия, сахарный диабет, курение, гипергомоцистеинемия. Нарушения в функции эндотелия занимают одно из первых мест в развитии многих сердечно-сосудистых заболеваний (преэклампсия, хроническая сердечная недостаточность, ИБС).
Основное значение в механизме развития дисфункции эндотелия имеют окислительный стресс, продукция мощных вазоконстрикторов (эндопероксиды, эндотелины, AII), а также цитокинов и фактора некроза опухоли, которые подавляют продукцию оксида азота.
Причинами могут быть повреждения клеточных мембран, нарушение внутриклеточных механизмов регуляции, нейроэндокринные изменения, ускоренная инактивация эндотелиального релаксирующего фактора при высоком уровне свободных кислородных радикалов, избыточная продукция вазоконстрикторов. [Белоусов Ю.Б., Намсараев Ж.Н., 2004].
Дисфункция эндотелиальных клеток является первичным дефектом при инсулинорезистентности. Уже на начальных стадиях сосудистых осложнений у больных СД имеет место та или иная степень повреждения эндотелиальных клеток [Jensen T., 1998]. Исследования выявляют ретинопатию у 36 % японских детей ко времени постановки диагноза СД 1 типа. Микроваскулярные осложнения отмечаются у детей с сахарным диабетом 2 типа [T. Reinehr, 2005].
Указанные изменения нарастают по мере прогрессирования тяжести сосудистых осложнений СД. Даже у лиц, имеющих предстадию СД – нарушенную толерантность к глюкозе, – были обнаружены ранние признаки повреждения эндотелия сосудов. Идентичные нарушения встречаются в сосудах сетчатки и капиллярах клубочка почек, где наряду с утолщением БМ капилляров происходит образование в их мезангии узелков, содержащих вещество БМ. Эти процессы не зависят от возраста, в котором развился диабет, степени его тяжести, остаточной способности b-клеток к секреции инсулина, частоты кетоацидотической комы, характера проводимой сахароснижающей терапии.
Одной из существенных характеристик морфологической картины является мозаичность тканевых изменений. Структура эндотелия неоднородна. Эндотелиальные клетки коронарных, легочных, церебральных сосудов существенно различаются по генной и биохимической специфичности, типам рецепторов, набору белков- предшественников, ферментов, трансмиттеров. Эндотелиальные клетки легочной артерии содержат больше АПФ, чем мозговые артерии, и, напротив, секреция АПФ в мозговых артериях происходит быстрее. В экспериментальных работах было показано, что трансэндотелиальная миграция моноцитов максимальна в сонных артериях, меньше в грудной части аорты и минимальна в почечных артериях [Baudin B, и др., 1997]. Патологические явления в популяциях эндотелиальных клеток также развиваются избирательно: клетки неодинаково чувствительны к атеросклерозу, ишемическим нарушениям, развитию отека и др. Эти особенности существенны при развитии эндотелиальных дисфункций и других патологий. Параллельно обнаруживаются увеличение объема внеклеточной жидкости, накопление в ней липидов и белков, утолщение БМ микроциркуляторного русла, склеивание эритроцитов, выраженное венозное и капиллярное полнокровие. Описанная мозаичность морфологической картины объяснима физиологически оправданной гетерогенностью метаболических процессов. В ткани рядом могут располагаться клетки с разной степенью дифференцировки.
Из классических работ по физиологии известно [Саркисов Д.С.,1977], что функция любого органа динамична, она то усиливается, то ослабляется, причем эти изменения интенсивности функциональной активности органов и тканей являются универсальной формой реагирования организма на непрерывно меняющиеся условия внешней среды.
Мы полагаем, состояние микроциркуляторного русла при сахарном диабете складывается из нескольких сосуществующих процессов:
- во-первых, из избыточного действия инсулина на клетки, проявляющееся в набухании, отеке и разрыве клеток;
- во-вторых, из механизмов предупреждения этого негативного воздействия (инсулинорезистентность в широком смысле);
Влияние гипергликемии на микроциркуляцию
Гипергликемия – одна из основных причин биохимических нарушений, лежащих в основе изменений сосудистой стенки. Гипергликемия приводит к повышению проницаемости сосудистой стенки, позволяя белкам плазмы выходить в экстравазальное пространство. Именно нарушением проницаемости объясняется факт накопления белков плазмы в стенке капилляров, артериол и экстрасосудистого матрикса. Накопление белков способствует экспансии мезангиального матрикса в сосудах (включая почки), приводя в последующем к окклюзии сосудов.
Повышенный уровень глюкозы является причиной гликозилирования белков и накопления продуктов конечного гликозилирования, которые являются первичным инициирующим моментом, приводящим к каскаду последовательных событий в стенке сосуда, морфологическим и структурным изменениям. Продукты конечного гликозилирования (присоединение глюкозы к аминной – NH2 группе аминокислоты лизина любого белка) связываются необратимо с белками, изменяют свойства и качества соответствующего белка. Длительноживущие белки (коллаген и др.) ответственны за многие функциональные свойства БМ, включая проницаемость сосудистой стенки, функцию “сита” и др.
Избыточное накопление в таких белках продуктов конечного гликозилирования приводит к нарушению проницаемости сосудистой стенки, накоплению во внесосудистом матриксе гликозилированных альбумина, иммуноглобулинов и соответственно иммунных комплексов. Такие комплексы становятся “чужеродными” для организма, что вовлекает в процесс иммунокомпетентные клетки организма. Белки, содержащие продукты конечного гликозилирования, взаимодействуют с рецепторами макрофага, который в ответ на это синтезирует и секретирует серию цитокинов (фактор некроза опухолей, Ил-1, ИФР-1), способствующих в свою очередь пролиферации клеток и матрикса сосудистой стенки.
Эти же продукты при взаимодействии с рецепторами эндотелиальных клеток способствуют повышенному синтезу в них таких клеточных факторов, как например, эндотелин-1, который является мощным вазоконстрикторным фактором, приводящим к местному тромбозу. При этом в эндотелиальных клетках снижается синтез простациклина. Наряду с этим под влиянием накопления конечных продуктов гликозилирования в тромбоцитах увеличивается синтез тромбоксана [Великов В.К., 1981]. Изменяется соотношение простациклина и тромбоксанов в сторону увеличения последних, что также является дополнительной причиной нарушения микроциркуляции, повышенного тромбообразования. Как следствие перечисленного развивается так называемый ДВС синдром [Великов В.К., 1989].
Взаимодействие продуктов конечного гликозилирования с рецепторами гладких мышц сосудистой стенки с участием фибробластов приводит к пролиферации последних, увеличению матрикса и накоплению мезангиальных клеток.
Источник
Инсулинорезистентность – это сниженная восприимчивость инсулин-чувствительных тканей к действию инсулина при его достаточном уровне в крови. Термин был введен в медицинскую науку в 1992 году с целью обозначения обменных нарушений. С 1999 года инсулинорезистентность определяют, в том числе, как метаболический синдром.
Инсулинорезистентность опасна тем, что она в дальнейшем приводит к развитию сахарного диабета второго типа. В группу риска по инсулинорезистентности входят люди с избыточной массой тела и с гипертонией. Также не исключена роль наследственного фактора.
По классификации МКБ-10 инсулинорезистентность не имеет кода, так как не является отдельным заболеванием.
На этот патологический процесс будет указывать совокупность 4 болезней:
Ожирение.
ИБС.
Диабет второго типа.
Гипертония.
В неофициальном медицинском лексиконе такое сочетание носит название «смертельного квартета», так как комбинация этих опасных болезней влечет за собой серьезные последствия.
Инсулинорезистентность выявляют преимущественно у мужчин 30 лет и старше, хотя в последние годы участились случаи диагностики этого синдрома у подростков. Прирост составил 6,5%. Такую опасную тенденцию врачи связывают с погрешностями в рационе. В 5 раз риск развития инсулинорезистентности повышается у женщин старше 50 лет.
Инсулинорезистентность не лечится полностью, но взяв ее под контроль, удастся не допустить серьезных последствий для здоровья.
Статья подготвлена специалистом для ознакомления и не является руководством по лечению и диагностике. Перед применением тех или иных рекомендаций, проконсультируйтесь с врачём, не занимайтесь самолечением.
Симптомы инсулинорезистентности
Инсулинорезистентность опасна тем, что она практически никак себя не проявляет. У этого патологического состояния нет специфических признаков. Даже если люди замечают у себя определенные симптомы, они не воспринимают их серьезно и не обращаются за врачебной помощью. Плохое самочувствие они расценивают как признак переутомления или считают подобные изменения возрастной нормой.
Симптомы, которые указывают на развитие инсулинорезистентности:
Постоянная жажда, сухость во рту, употребление большого количества жидкости.
Изменение вкусовых приоритетов, желание употреблять в пищу больше сладких продуктов.
Головная боль, возникающая часто и без видимой причины.
Приступы головокружения.
Раздражительность, агрессия, повышенная утомляемость. Усталость сохраняется даже после продолжительного отдыха. Изменения со стороны психики происходят из-за того, что головной мозг страдает от нехватки глюкозы.
Учащенное сердцебиение.
Склонность к запорам. При этом режим питания остается неизменным.
Потливость, которая усиливается по ночам.
Нарушения менструального цикла. У женщин патология проявляется жирной себореей, появлением вульгарных угрей, оволосение рук, ног и лица.
Скопление жира в области плеч и талии (ожирение абдоминального типа).
Появление на шее и на груди красных пятен, которые иногда сопровождаются зудом. Они не склонны к шелушению.
Кроме внешних симптомов, при инсулинорезистентности будут наблюдаться изменения в картине крови, среди которых:
Снижение уровня ЛПВП.
Повышение уровня триглицеридов выше нормы на 1,7 ммоль/л.
Повышение ЛПНП выше нормы на 3,0 ммоль/л.
Обнаружение белка в моче.
Превышение глюкозы >5,5 ммоль/л натощак.
Обнаружение нескольких из перечисленных симптомов – это повод для обращения за медицинской помощью. Заниматься самостоятельным лечением инсулинорезистентности недопустимо. Она опасна тем, что провоцирует метаболические нарушения, приводит к изменениям в работе внутренних органов.
Индекс инсулинорезистентности HOMA-IR – что означает?
HOMA-IR ((Homeostasis Model Assessment of Insulin Resistance) – это индекс для оценки инсулинорезистентности. Для его расчета используют следующую формулу:
Инсулин (в мкЕд/мл) натощак х глюкозу (в моль/л) натощак
22,5
Значение HOMA-IR будет больше нормы при повышенном уровне глюкозы или инсулина натощак. Такие показатели указывают на то, что человек входит в группу риска по развитию сахарного диабета второго типа и сердечно-сосудистых заболеваний. Порог резистентности к инсулину определяют, как 75 перцентиль его кумулятивного популяционного распределения.
При диагностике метаболического синдрома индекс HOMA-IR используют как вспомогательный диагностический критерий.
Его повышенные значения указывают на то, что пациент входит в группу риска по следующим нарушениям:
Заболевания сердечно-сосудистой системы.
Сахарный диабет второго типа.
Атеросклероз.
Ожирение печени.
Некоторые виды раковых опухолей.
Отсутствие лечения инсулинорезистентности приведет к тому, что у человека разовьется ожирение, сопровождающееся сбоями в метаболизме и в гормональном фоне.
Если уровень сахара в крови у пациента ниже 7 ммоль/л, но индекс HOMA-IR повышен, то это указывает на невосприимчивость клеток к глюкозе, а значит, у него развивается сахарный диабет.
Индекс инсулинорезистентности используют при подозрении на сниженную толерантность клеток к глюкозе у пациентов с такими диагнозами, как:
Гепатит В и С;
Синдром поликистозных яичников;
Гестационный сахарный диабет;
Стеатоз печени, не связанный с приемом спиртных напитков;
Некоторые аутоиммунные, раковые и инфекционные заболевания.
Также индекс HOMA-IR учитывают при приеме пациентом оральных контрацептивов, глюкокортикостероидов и пр.
Цель исследования:
Выявление развивающейся резистентности клеток к инсулину;
Оценка риска сахарного диабета, болезней сердечно-сосудистой системы и атеросклероза;
Для оценки рисков развития толерантности к глюкозе при метаболическом синдроме, почечной недостаточности хронического течения, гепатите В и С, жировом гепатозе печени, поликистозе яичников.
Кому нужно пройти исследование?
Пациентам с высоким риском или с симптомами гипертонии, ИБС, ишемического инсульта, атеросклероза, сахарного диабета 2 типа.
Людям с подозрением на метаболический синдром;
Женщинам с поликистозом яичников;
Лицам с хронической почечной недостаточностью;
Беременным с впервые диагностированным сахарным диабетом;
Пациентам с жировым гепатозом печени неалкогольного генеза;
Пациентам, принимающим препараты, которые способны нарушить толерантность клеток к глюкозе.
Норма индекса инсулинорезистентности HOMA-IR для людей в возрасте 20-60 лет составляет 0-2,7
Если показатели нормы завышены, то развивается резистентность к инсулину сама по себе, либо на фоне следующих заболеваний:
Поражение сердечно-сосудистой системы;
Диабет II типа;
Ожирение;
Метаболический синдром;
Вирусный гепатит;
Почечная недостаточность хронического течения;
Синдром поликистозных яичников;
Сахарный диабет беременных;
Болезни надпочечников или гипофиза;
Раковые опухоли;
Некоторые инфекционные заболевания.
Индекс HOMA-IR понижен – это норма, то есть инсулинорезистентность отсутствует.
Лечение инсулинорезистентности
Лечение инсулинорезистентности должно быть комплексным. Невозможно справиться с болезнью, только с помощью приема лекарственных средств или диеты. Потребуется придерживаться схемы, назначенной доктором, повысить физическую активность, избавиться от лишнего веса и правильно питаться. Только так удастся контролировать прогрессирование болезни.
Лекарства

Терапия лекарственными средствами при инсулинорезистентности является обязательным условием для всех пациентов. Их назначает врач, данной им схемы нужно строго придерживаться.
Базовые препараты для лечения инсулинорезистентности:
Глюкофаж, Сиофор, Адебит, Буформин. Эти средства относятся к группе бигуаниды, они направлены на снижение повышенного уровня глюкозы в крови. Их назначают при инсулинорезистентности и при сахарном диабете. Прием бигуанидов не приводит к избыточной выработке инсулина и не представляет опасность в плане развития гипогликемии. Под влиянием препаратов клетки становятся более чувствительными к инсулину, потребляют достаточное количество глюкозы.
Глюкобай, Акарбоза, Миглитол, Глицисед. Препараты из группы блокаторов альфа-глюкозидазы направлены на подавление ферментов кишечника, ответственных за разложение сахаров. Углеводы всасываются медленнее, глюкоза в кровь поступает не слишком быстро, тем самым ее концентрация снижается.
Авандия, Роглит, Актос, Пиоглитазон. Препараты из группы тиазолидиндионов направлены на снижение уровня глюкозы в крови, на нормализацию метаболических процессов. Они активируют работу поджелудочной железы, препятствуя гипогликемии. В результате, у человека не развиваются осложнения сахарного диабета в виде гипертонии, ожирения, поражения сосудов и сердечной мышцы. Даже при длительном приеме этих лекарственных средств угроза гипогликемии отсутствует.
Каждый из перечисленных препаратов имеет противопоказания к приему и вызывает побочные эффекты, о чем пациент должен быть предупрежден. При ухудшении самочувствия лечение прекращают и обращаются к врачу за консультацией.
Продукты улучшающие инсулинорезистентность
Для профилактики и лечения инсулинорезистентности используют не только лекарственные средства, но и некоторые продукты. Они доказали свою эффективность в ходе научных испытаний:
Семена пажитника. Они являются источником клетчатки, которая облегчает восприятие клетками инсулина. Их можно употреблять в чистом виде или добавлять в блюда, например, в выпечку.
Куркума. Она является источником куркумина, который выступает в качестве мощного антиоксиданта и противовоспалительного средства. Есть данные, что куркумин повышает восприимчивость инсулина клетками, так как при его поступлении в организм снижается уровень сахара в крови.
Имбирь. В нем содержится гингерол, который повышает поглощение глюкозы клетками.
Чеснок. Он выступает в качестве антиоксиданта, повышая чувствительность клеток к инсулину.
Корица. Эта специя снижает уровень сахара в крови, параллельно повышая толерантность клеток к инсулину. Ученые выяснили интересный факт. Оказывается, корица содержит соединения, которые позволяют доставлять глюкозу прямо в клетки [1], [2].
Зеленый чай. Он полезен как при инсулинорезистентности, так и при уже диагностированном сахарном диабете. Это свойство зеленого чая ученые связывают с тем, что в нем содержится особое растительное соединение – эпигаллокатехин галлат (EGCG).
Яблочный уксус. Его прием позволяет повысить восприимчивость клеток к инсулину за счет снижения уровня сахара в крови. Он препятствует быстрому переходу пищевого комка из желудка в кишечник, благодаря чему организм успевает поглотить больше сахара.
Полезные добавки

Помимо лекарственных препаратов, врачи рекомендуют пациентам с инсулинорезистентностью принимать витамины для стимуляции метаболизма. В приоритете следующие добавки:
Магний. Выступая в качестве кофактора коферментов, он усиливает обменные процессы. Его дефицит уменьшает восприимчивость клеток к инсулину.
Омега-3 жирные кислоты. Они снижают воспалительные реакции, предупреждают сердечно-сосудистые заболевания, являются средством №1 в профилактике тромбозов. Омега-3 необходимы для питания головного мозга и нормализации гормонального фона.
Альфа-липоевая кислота. Она снижает негативное влияние жиров и токсинов на организм, улучшает переработку углеводов, повышает восприимчивость клеток к инсулину.
Цинк. Его следует принимать совместно с инсулином. Это вещество способствует правильной работе поджелудочной железы, препятствует окислительным процессам, повреждающим клетки.
Хром повышает чувствительность клеточных рецепторов к инсулину, а также оказывает влияние на головной мозг, снижая аппетит.
Скинуть вес
Лишний вес – это фактор риска развития инсулинорезистентности. Особенно опасен в этом плане жир в области живота. Он продуцирует гормоны, которые не дают инсулину усваиваться мышцами и клетками печени. Чем больше жира в области живота, тем ниже восприимчивость организма к глюкозе.
Улучшить показатели здоровья можно, если избавиться от лишнего веса. Это является отличной профилактикой инсулинорезистентности и сахарного диабета.
В исследовании, проведенном в Университете Джона Хопкинса, было установлено, что люди, сбросившие около 7% от общей массы тела, за 6 месяцев снизили вероятность развития диабета на 54% [3].
Избавиться от лишнего веса можно с помощью диеты, занятий спортом и соблюдения принципов ЗОЖ.
По теме: Эффективные советы для похудения
Физические упражнения
Регулярные занятия спортом помогают взять контроль над инсулинорезистентностью. Упражнения способствуют усвоению глюкозы мышцами. Положительный эффект от тренировок сохраняется в течение 2-48 часов, в зависимости от типа упражнений.
Ученые выяснили, что часовая езда на велосипеде в умеренном темпе повышает восприимчивость инсулина у здоровых людей на 2 суток вперед [4].
Занятия спортом полезны как женщинам, так и мужчинам. Для достижения положительного эффекта необходимо сочетать кардио- и силовые тренировки.
Диета при инсулинорезистентности
Людям с инсулинорезистентностью рекомендуется придерживаться низкоуглеводной диеты. При этом необходимо избегать голодания, так как оно опасно для здоровья.
Принимать пищу нужно дробно, 5-7 раз в день, малыми порциями. Такая система позволяет избежать повышения и снижения уровня сахара в крови и контролировать активность инсулина.
Меню на неделю:
День недели | Завтрак | Перекус | Обед | Перекус | Ужин |
1 | Омлет, салат с овощами, зеленый чай | Хлебцы и чай с медом | Овощной суп, капустный салат, отварная индейка | Творог и чай с травами | Паровая рыба и овощи, вода |
2 | Овсянка на воде, ягоды, фруктовый сок | Апельсин | Овощной салат с оливковым маслом, гречневая каша, несладкий чай | Зеленое яблоко, чернослив | Минтай на пару, зеленый чай |
3 | Несладкий кофе, творог с сухофруктами | Китайская груша | Листовой салат, куриный бульон с домашней лапшой, чай | Ягоды, хлебец | Овощной салат, запеченная в духовке курица, томатный сок |
4 | Омлет, фруктовый салат, зеленый чай | Орехи – 50 г | Салат из морской капусты, грибной суп, отварное филе птицы | Творог с ягодами | Паровая говядина, овощи |
5 | Салат с моцареллой, зеленый чай | Йогурт | Борщ, овощной салат, отварная говядина | Чай с имбирем, фрукты на выбор | Овощной микс в тушеном виде, зеленый чай, стакан кефира |
6 | Отварное яйцо, хлебец, чай | Салат с морской капустой | курица, нут с овощами, сок | Творог | Стручковая фасоль тушеная, индейка, гречка |
7 | Омлет, зеленый чай, яблоко | Творог | Бурый рис, рыба с овощами в духовке | Грейпфрут, имбирный чай | Тефтели из нежирного фарша, свежий овощной салат. |
Перед сном ежедневно можно выпивать по стакану кефира.
[Видео] Доктор Берг – как исправить инсулинорезистентность?
Автор статьи: Горшенина Елена Ивановна | Гастроэнтеролог
Образование:
Диплом по специальности «Лечебное дело» получен в РГМУ им. Н. И. Пирогова (2005 г.). Аспирантура по специальности “Гастроэнтерология” – учебно-научный медицинский центр.
Наши авторы
Источник
