Новинки в лечении сахарного диабета 1 типа 2017

Главная » 1-med-fact, лучшее, самое-самое
⇐ ⇒
Сахарный диабет — одна из самых прогрессирующих болезней человечества. Введение инсулина для человека с сахарным диабетом 1 типа пока ничем не заменимая процедура. Но благодаря новым методам лечения, возможно, в скором времени удастся освободить людей из плена этой тяжелой болезни.
Новейшие исследования показали, что введение минимального числа заключенных в микрокапсулы клеток поджелудочной железы нормализовало уровень глюкозы в крови подопытных животных на 17 недель и более. Сахарный диабет без инсулина (без его самостоятельного введения) становится достижимой реальностью.
Число людей, живущих с сахарным диабетом, уже 425 миллионов. К 2045 году таких людей в мире станет более 630 миллионов.
Если человек с сахарным диабетом не борется с ним — не следит за состоянием уровня глюкозы в крови, не соблюдает диету и норму физической нагрузки, не использует необходимые лекарства, а при необходимости — инсулин, то его ждут крайне тяжелые осложнения, лишение нормального образа жизни и ранняя смерть.
Наиболее тяжелая форма болезни — сахарный диабет 1 типа. В этом случае у человека погибают бета-клетки в его поджелудочной железе и его организм теряет возможность производить собственный гормон инсулин. Без инсулина клетки организма не в состоянии нормально существовать, в частности, получать глюкозу из крови — в результате человек погибает.
Сахарный диабет I типа составляет до 10% всех случаев диабета.
Среди детей наиболее распространенным является именно сахарный диабет 1 типа. Всего на данный момент им страдают более 1 миллиона детей по всему миру.
Единственным опробованным, массовым и надежным способом жизни с сахарным диабетом 1 типа на сегодняшний день является инсулинотерапия. Только постоянный мониторинг уровня сахара в крови (с помощью глюкометра или систем постоянного мониторинга, вроде Freestyle Libre или Dexcom ), постоянные инъекции инсулина с помощью шприц-ручек или инсулиновых помп и учет съеденного — дают шанс человеку на полноценную жизнь.
Если человек с сахарным диабетом успешно осуществляет самоконтроль и ему удается проводить успешную инсулинотерапию, то его качество жизни ничем не отличается от обычной, и он сможет реализоваться наравне со всеми — чему свидетельствуют многие очень успешные люди — политики, ученые, спортсмены и актеры с сахарным диабетом.
.
Однако инсулинотерапия не восстанавливает физиологическую саморегуляцию, требует постоянных усилий со стороны человека и его близких и сохраняет постоянный риск опасных состояний — гипогликемии и сопутствующих сахарному диабету осложнений.
Уже несколько десятилетий ведется поиск альтернативных решений проблемы сахарного диабета 1 типа. Одно из них — создание «искусственной поджелудочной железы», которая самостоятельно контролирует уровень сахара в крови и вводит необходимые дозы инсулина (1,2).
Второй путь — пересадка донорской поджелудочной железы или её фрагментов; пересадка островков поджелудочной железы (с бета-клетками) от человека или животных а также попытки искусственного выращивания инсулин-продуцирующих клеток из стволовых клеток для их последующего ввода в организм.
Но этот путь до сих пор сталкивался с существенными сложностями. Пересадки от человека — из-за крайне малого числа донорского материала по сравнению с требуемым, высокой стоимости и большого числа иммунных реакций организма на пересажанный материал.
Пересадки островков поджелудочной железы от животных также сталкиваются с большим числом трудностей. Главные из которых: нефункционирование должным образом пересаженных клеток, иммунный ответ организма и опасность заражения человека (и человеческой популяции в целом) болезнями животных-доноров.
В частности, чтобы сохранить эффективность пересаженных клеток, человеку приходится принимать сильные иммуннодепрессанты, тем самым существенно снижая собственную защитную систему и подвергая свою жизнь большому риску.
Крайне недостаточное число материала для пересадки от человека (донорами могут быть только погибшие люди) и серьезная (к счастью, пока гипотетическая) опасность заразить человечество зооинфекцией в случае пересадки клеток от животных стимулируют разработку технологий создания тканеинженерных конструкций, замещающих работу островков поджелудочной железы. Клетки, которые должны выполнять функцию погибших бета-клеток человека, либо выделяются из донорского материала, либо выращиваются из различного типа стволовых клеток и «закрепляются» в специальных биокаркасах.
К сожалению, попытки выращивания работающих островковых клеток из различного типа стволовых клеток пока не привели к тому уровню успешности, когда полученные клетки можно было бы использовать для лечения сахарного диабета. Биоинженерные же работы с клетками доноров вполне успешны.
Например, решением части проблем клеточной трансплантации является технология заключения островков поджелудочной железы в микрокапсулы, которые и вводятся больному сахарным диабетом 1 типа. Технология микрокапсулирования помогает изолировать клетки островков поджелудочной железы доноров от иммунной системы пациента. При этом сами клетки должны как можно дольше сохранять жизнедеятельность (осуществлять свободный обмен питательными веществами и кислородом) и эффективно выполнять свою основную функцию — производить инсулин в ответ на повышение уровня глюкозы в крови.
Современные технологии позволяют производить такие микрокапсулы из биосовместимых и нетоксичных материалов. Различные группы ученых во многих странах пытаются усовершенствовать данный метод.
Одна из недавно решенных задач – это уменьшение числа вводимых микрокапсул. Дело в том, что ранее, в процессе микрокапсулирования островков поджелудочной железы, большая часть микрокапсул оставалась пустыми. Из-за этого значительно увеличился объем имплантируемого материала, что сильно увеличивало иммунную реакцию после имплантации.
Для разделения микрокапсул использовались магнитные наночастицы и созданный с помощью 3D-печати чип с микроканалами, который и разделял полученные ранее микрокапсулы на пустые и те, в которых находились островки поджелудочной железы. В результате общий объем имплантата снизился почти на 80%.
Очищенные имплантаты вводились подкожно крысам с сахарным диабетом 1 типа — в результате в течение более 17 недель уровень глюкозы в крови животных восстанавливался до нормогликемии (<200 мг / дл).
Уровень глюкозы в крови у подопытных крыс. Вверху: графики животных с введенными пустыми микрокапсулами (большие точки); с несортированными микрокапсулами (треугольники). Внизу: график животных с отобранными микрокапсулами (маленькие точки) и контрольный график уровня глюкозы у животных без сахарного диабета (квадраты).
Этот и подобные эксперименты дарят надежду миллионам больным сахарным диабетом на то, что в скором времени удастся совершить прорыв лечении одной из самых массовых болезней человечества.
Пока же больные сахарным диабетом 1 типа должны особо тщательно соблюдать процедуры инсулинотерапии, чтобы сохранить своё здоровье до массового внедрения новых технологий.
Поделиться информацией из статьи:
.
ТЕМЫ: Биология Здоровье Человек Болезни Диета Медицина Продолжительность жизни Сахарный диабет
ЧИТАЙТЕ ТАКЖЕ:
Источник
Сахарный диабет – заболевание, приводящее к пожизненным инъекциям инсулина, инвалидности и фатальным осложнениям. Ученые из Приволжского исследовательского медицинского университета (ПИМУ) приступили к разработке принципиально нового метода лечения этого недуга.
Чтобы понять механизм технологии, нужно сказать о том, как работает поджелудочная железа, отчего возникает диабет. В этом органе есть так называемые бета-клетки, объединенные в островки, которые автоматически продуцируют инсулин в ответ на повышение уровня глюкозы в крови. При ряде аутоиммунных или хронических болезней общая их масса снижается, появляются функциональные нарушения в виде недостаточной выработки инсулина. Результат – повышение уровня глюкозы в сыворотке крови.
– Это инсулинопотребный сахарный диабет. Он возникает, если число островков уменьшилось на 80 процентов, – рассказывает заведующий кафедрой факультетской хирургии и трансплантологии, главный внештатный трансплантолог минздрава Нижегородской области Владимир Загайнов.
Ученый подчеркивает, что метод лечения диабета только один – трансплантация поджелудочной железы. Потребность в этой операции в России удовлетворяется на тысячные доли процента, что связано с дефицитом донорских органов. Во всех остальных случаях речь идет о компенсации заболевания с помощью инсулина. Однако даже пересадка сопряжена с необходимостью иммуносупрессивной терапии, чтобы организм пациента не отторгал донорский орган. А у нее есть свои минусы, особенно в отдаленном периоде.
Главная идея проекта – пересадка не всей поджелудочной железы, а только островков, состоящих из тех самых бета-клеток.
– Островки будут выделяться из донорской железы специальным способом. Даже если целая железа не годится для трансплантации, из нее можно попытаться выделить островки и пересадить их, – поясняет Владимир Загайнов.
В мире эту идею пытаются реализовать разными способами и с разной степенью успешности. Введение островков от донора требует все той же небезопасной иммуносупрессивной терапии. В ПИМУ ученые разрабатывают вариант пересадки клеток, заключенных в специальные пористые капсулы. В теории клетки приживаются и начинают вырабатывать инсулин. Человек излечивается от диабета. А поры капсулы достаточно малы, чтобы предотвратить атаку иммунных клеток организма, поэтому никакой иммуносупрессивной терапии не требуется. Важно, что речь идет о малоинвазивных операциях, а не о сложной трансплантации. Возможных вариантов несколько: введение в брюшную полость путем пункции либо введение в печень по воротной вене.
Первые эксперименты ученых из НИИ экспериментальной онкологии и биомедицинских технологий ПИМУ вместе с Институтом металлоорганической химии РАН оказались успешными.
– В отдаленной перспективе планируем проработать выращивание бета-клеток из стволовых, – говорит Владимир Загайнов. – Параллельно вместе с коллегами из Национального медицинского исследовательского центра трансплантологии и искусственных органов имени Шумакова занимаемся легитимизацией технологии. Раньше в России за это никто не брался, поэтому трансплантация островков бета-клеток поджелудочной пока не вошла в список разрешенных, хотя в мире это уже существует. Надеемся, что в ближайшее время вопрос будет решен.
Планируем проработать выращивание бета-клеток из стволовых
В 2022 году проект, выполняемый по госзаданию Минздрава России, завершится. Можно будет испытывать метод на животных, а затем заниматься регистрацией. На мой вопрос, когда лечение будет доступно российским пациентам, профессор Загайнов ответил кратко:
– Деклараций в жизни хватает, давайте заниматься делом.
Комментарий
Ольга Занозина, доктор медицинских наук, заведующая отделением эндокринологии Нижегородской областной больницы имени Семашко:
– Наряду с совершенствованием самих инсулинов, способов их введения в организм пациента, улучшением терапевтического обучения больных сахарным диабетом развивается и другое направление – трансплантационные технологии, позволяющие вводить бета-клетки островков поджелудочной железы, которые вырабатывают инсулин, в организм больного человека.
Положительный эффект достигается при виртуозном заборе, хранении и введении островковых клеток больному человеку. При успешном результате – почти полный контроль за гликемией, отсутствие гипогликемий и потребности в экзогенном инсулине. Вся эта работа требует ювелирного мастерства.
Источник
Сахарный диабет первого типа, который обычно развивается у детей и подростков, является хроническим заболеванием. Последние два года в Израиле и других странах ведутся интенсивные исследования этого заболевания, результаты которых заставляют ученых полностью пересмотреть традиционный подход к лечению сахарного диабета.
Считается, что сахарный диабет первого типа является аутоиммунным заболеванием, при котором происходит разрушение бета-клеток поджелудочной железы, ответственных за выработку инсулина — гормона, с помощью которого сахар (глюкоза) проникает в клетки организма. При разрушении бета-клеток количество выделяемого инсулина уменьшается и уровень сахара в крови повышается, что приводит к поражению кровеносных сосудов и другим пагубным последствиям для организма.
Несмотря на долгие годы исследований, ученые пока что не могут объяснить, почему организм разрушает собственные бета-клетки. Одна из теорий гласит, что причиной является вирусное заражение, при котором на молекулярном уровне вирусы похожи на бета-клетки, таким образом защитная реакция организма может быть ошибочно направлена на данный вид клеток. Согласно другой теории, причиной аутоиммунной атаки организма является излишняя стерильность, в которой растут дети, что приводит к повышенной чувствительности иммунной системы к собственным бета-клеткам поджелудочной железы.
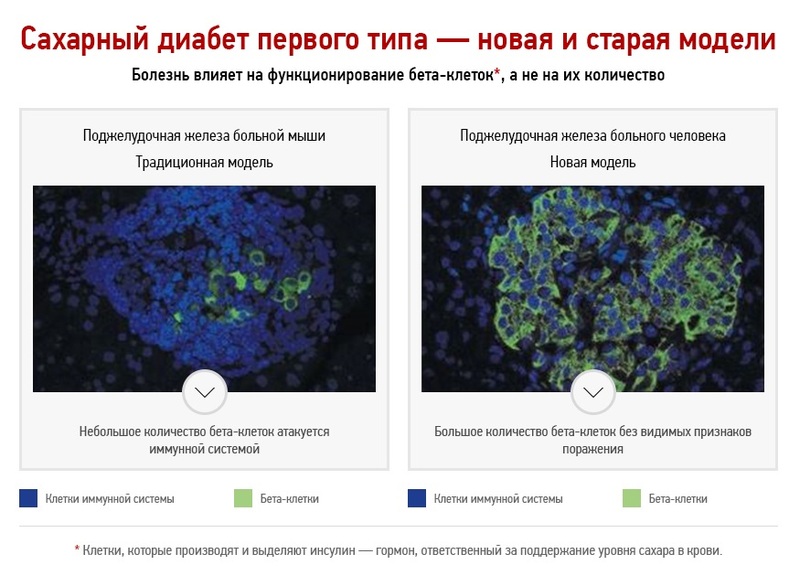
Классическая модель развития сахарного диабета первого типа
Принятая на сегодня теория развития сахарного диабета первого типа гласит, что первая стадия заболевания продолжается от нескольких месяцев до нескольких лет, в течение которых происходит постепенное разрушение бета-клеток поджелудочной железы. Заболевание не диагностируется на начальной стадии, потому что оставшиеся клетки начинают выделять больше инсулина, чтобы скомпенсировать его недостаток в крови. Сахарный диабет первого типа диагностируется, когда остается только 10 % бета-клеток, уже не способных выделять достаточно инсулина для поддержания требуемого уровня сахара в крови. На этом этапе пациент получает лечение — иньекции инсулина, параллельно с этим происходит полное уничтожение организмом оставшихся бета-клеток. Так как разрушение бета-клеток является необратимым процессом, пациент вынужден получать лечение на протяжении всей жизни.
Данная модель на протяжении многих лет оказывала огромное влияние на исследование сахарного диабета первого типа. Основным предположением было то, что на момент диагностики у пациента практически не остается бета-клеток поджелудочной железы. Старая модель основывалась на исследованиях, проведенных на одном виде мышей, развивающих болезнь, похожую на сахарный диабет первого типа у людей, а также на наблюдениях онкологических пациентов, у которых была удалена часть поджелудочной железы.
Новые исследования
В последние два года, благодаря значительным логическим усилиям, ученые получили возможность изучать десятки образцов тканей поджелудочной железы пациентов, страдающих сахарным диабетом первого типа, которые умерли незадолго после диагностики заболевания. Речь идет о редких и трагических случаях, когда пациенты (в основном дети) погибали при несчастных случаях, а семьи соглашались пожертвовать их органы для исследований.
Анализ образцов ткани этих пациентов показал неожиданные результаты. Оказалось, что в тканях поджелудочной железы имеется большое количество бета-клеток без видимых признаков поражения со стороны иммунной системы, а их количество значительно выше, чем 10 % здоровых клеток (согласно классической модели). Таким образом, ученые пришли к выводу, что на этапе диагностики сахарного диабета у человека имеется большое количество незатронутых иммунной системой бета-клеток.
Данное открытие проливает свет на известный в медицине эффект при начале лечения сахарного диабета первого типа с помощью инсулина, при котором в течение первых месяцев происходит временное «выздоровление», когда бета-клетки начинают вырабатывать инсулин в достаточном количестве. Классическая модель не может объяснить, каким образом такое небольшое количество бета-клеток выделяет достаточно инсулина. Новое исследование утверждает, что происходит функциональное поражение клеток, и при «разгрузке» с помощью инъекций инсулина их функции временно восстанавливаются, что было бы невозможно, если бы клетки были разрушены.
Важно отметить, что в организме происходит аутоиммунная реакция, направленная на разрушение бета-клеток поджелудочной железы. Однако, согласно новым исследованиям, происходит не уничтожение бета-клеток, а нарушение их функционирования, поэтому можно надеяться, что поражение такого рода может быть обратимым.
Какие последствия будет иметь данное открытие?
Теперь, когда известно, что на момент диагностики сахарного диабета первого типа имеется достаточно бета-клеток, пациент должен получать лекарства, нейтрализующие иммунную систему с целью предотвращения нарушения функционирования этих клеток. Разработка таких лекарств уже ведется. Другим направлением будут лекарства, которые смогут вернуть способность вырабатывать инсулин пораженным клеткам или обеспечить достаточную выработку инсулина оставшимися клетками. Ученые пока что далеки от создания подобных препаратов, но главное, что результаты последних исследований показали верный путь для лечения этого заболевания.
![]() 11593 просмотра
11593 просмотра
Источник

Новые методы лечения диабета. Трансплантация бета-клеток и другие
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Первое, о чем нужно сказать в статье о новых методах лечения диабета, — не слишком надейтесь на чудо, а нормализуйте свой сахар в крови уже сейчас. Для этого нужно выполнять программу лечения диабета 1 типа или программу лечения диабета 2 типа. Исследования новых методов лечения диабета активно ведутся, и рано или поздно ученые добьются успехов. Но до этого счастливого времени нам с вами еще дожить надо. Также, если ваша поджелудочная железа еще вырабатывает свой инсулин хоть в каком-то количестве, то очень желательно сохранить эту ее способность, не дать ей угаснуть.

Исследования в области новых методов лечения диабета, в основном, направлены на поиск действенных средств от диабета 1 типа, чтобы избавить больных от необходимости колоть инсулин. При диабете 2 типа уже сегодня можно в 90% случаев обходиться без инсулина, если тщательно контролировать его с помощью низко-углеводной диеты и занятий физкультурой с удовольствием. Ниже в статье вы узнаете, в каких направлениях ведутся разработки новых методов, чтобы эффективно лечить диабет 1 типа, а также LADA — аутоиммунный сахарный диабет с поздним началом.
Напомним, что инсулин в организме человека вырабатывают бета-клетки, которые расположены в островках Лангерганса в поджелудочной железе. Сахарный диабет 1 типа развивается из-за того, что иммунная система разрушает большую часть бета-клеток. Почему иммунная система начинает атаковать бета-клетки, пока еще точно не установлено. Известно, что эти атаки провоцируют некоторые вирусные инфекции (краснуха), слишком раннее знакомство младенца с коровьим молоком и неудачная наследственность. Цель разработки новых методов лечения диабета — восстановить нормальное количество функционирующих бета-клеток.
В настоящее время разрабатывается множество новых подходов к решению этой проблемы. Все они делятся на 3 основные области:
- трансплантация поджелудочной железы, отдельных ее тканей или клеток;
- репрограммирование (“клонирование”) бета-клеток;
- иммуномодуляция — прекратить атаки иммунной системы на бета-клетки.
- Как лечиться при диабете 2 типа: пошаговая методика
- Какой диеты придерживаться? Сравнение низко-калорийной и низко-углеводной диеты
- Лекарства от диабета 2 типа: подробная статья
- Таблетки Сиофор и Глюкофаж
- Как научиться получать удовольствие от занятий физкультурой
- Программа лечения диабета 1 типа у взрослых и детей
- Диета при диабете 1 типа
- Период медового месяца и как его продлить
- Диабет 1 типа у ребенка лечат без инсулина с помощью правильной диеты. Интервью с семьей.
- Как затормозить разрушение почек
Трансплантация поджелудочной железы и отдельных бета-клеток
Ученые и врачи в настоящее время имеют очень широкие возможности для проведения операций по трансплантации. Техника невероятно шагнула вперед, также постоянно увеличивается база научного и практического опыта в области трансплантации. Людям с сахарным диабетом 1 типа пытаются пересаживают различный био-материал: от поджелудочной железы целиком до отдельных ее тканей и клеток. Выделяют следующие основные научные течения, в зависимости от того, что именно предлагается пересаживать пациентам:
- трансплантация части поджелудочной железы;
- трансплантация островков Лангерганса или отдельных бета-клеток;
- трансплантация модицифированных стволовых клеток, чтобы из них потом получались бета-клетки.
Накоплен значительный опыт в выполнении трансплантации донорской почки вместе с частью поджелудочной железы больным сахарным диабетом 1 типа, у которых развилась почечная недостаточность. Выживаемость больных после такой операции комбинированной трансплантации сейчас превышает 90% на протяжении первого года. Главное — правильно подобрать лекарства против отторжения трансплантатов иммунной системой.
После такой операции больным удается обходиться без инсулина на протяжении 1-2 лет, но потом функция пересаженной поджелудочной железы по выработке инсулина неизбежно утрачивается. Операцию комбинированной трансплантации почки и части поджелудочной железы проводят только при тяжелом течении диабета 1 типа, осложненного нефропатией, т. е. диабетическим поражением почек. В относительно легких случаях диабета такая операция не рекомендуется. Риск осложнений в процессе операции и после нее очень высокий и превышает возможную пользу. Прием лекарств для подавления иммунной системы вызывает тяжелые последствия, и даже несмотря на это, сохраняется значительная вероятность отторжения.

Исследование возможностей трансплантации островков Лангерганса или отдельных бета-клеток находится в стадии экспериментов на животных. Признано, что пересаживать островки Лангерганса — более перспективно, чем отдельные бета-клетки. До практического использования этого метода для лечения диабета 1 типа еще очень далеко.
Использованию стволовых клеток для восстановления численности бета-клеток посвящена большая часть исследований в области новых методов лечения диабета. Стволовые клетки — это клетки, которые обладают уникальной способностью образовывать новые “специализированные” клетки, в том числе бета-клетки, вырабатывающие инсулин. С помощью стволовых клеток пытаются добиться, чтобы в организме появлялись новые бета-клетки, причем не только в поджелудочной железе, а даже в печени и селезенке. Пройдет еще много времени, пока этот метод можно будет безопасно и эффективно использовать, чтобы лечить диабет у людей.
Размножение и клонирование бета-клеток
В настоящее время исследователи стараются улучшить методы, чтобы “клонировать” в лаборатории бета-клетки поджелудочной железы, которые вырабатывают инсулин. Принципиально эта задача уже решена, теперь нужно сделать процесс массовым и доступным по цене. Ученые непрерывно продвигаются в этом направлении. Если “размножить” достаточно бета-клеток, то потом их несложно трансплантировать в организм больного диабетом 1 типа, и таким образом вылечить его.
Если иммунная система снова не начнет разрушать бета-клетки, то можно будет сохранить нормальную выработку инсулина на всю оставшуюся жизнь. Если аутоиммунные атаки на поджелудочную железу будут продолжаться, то больному просто понадобится вживить очередную порцию его собственных “клонированных” бета-клеток. Этот процесс можно будет повторять столько раз, сколько понадобится.
В каналах поджелудочной железы существуют клетки, которые являются “предшественниками” бета-клеток. Еще один новый метод лечения диабета, потенциально внушающий большую надежду, заключается в том, чтобы стимулировать трансформацию “предшественников” в полноценные бета-клетки. Для этого понадобится всего лишь внутримышечная инъекция специального белка. Этот метод сейчас тестируют (уже на людях!) в нескольких научных центрах, чтобы оценить его эффективность и побочные эффекты.
Еще один вариант — внедрить гены, ответственные за выработку инсулина, в клетки печени или почек. С помощью этого метода ученые уже смогли вылечить диабет у лабораторных крыс, но прежде чем начать тестировать его на людях, еще нужно преодолеть множество препятствий.
Две конкурирующие между собой био-технологические компании тестируют еще один новый метод лечения диабета 1 типа. Они предлагают с помощью инъекции специального белка стимулировать бета-клетки размножаться прямо внутри поджелудочной железы. Это можно делать до тех пор, пока все утраченные бета-клетки не будут заменены. Сообщают, что на животных этот метод работает хорошо. К исследованиям подключилась крупная фармацевтическая корпорация Eli Lilly
Со всеми новыми методами лечения диабета, которые перечислены выше, есть общая проблема — иммунная система продолжает разрушать новые бета-клетки. В следующем разделе дается характеристика возможных подходов к решению этой проблемы.
Как прекратить атаки иммунной системы на бета-клетки
У большинства больных диабетом, даже у тех, кто страдает диабетом типа 1, сохраняется небольшое количество бета-клеток, которые продолжают размножаться. К сожалению, иммунная система этих людей вырабатывает белые кровяные тела, которые разрушают бета-клетки с той же скоростью, с которой они размножаются, или даже быстрее.
Если удастся изолировать антитела к бета-клеткам поджелудочной железы, то ученые смогут создать вакцину против них. Уколы этой вакцины будут стимулировать иммунную систему разрушать эти антитела. Тогда бета-клетки, оставшиеся в живых, смогут размножаться без помех, и таким образом диабет будет вылечен. Возможно, бывшим диабетикам потребуются повторные инъекции вакцины каждые несколько лет. Но это не проблема, по сравнению с тем грузом, которые сейчас несут больные диабетом.
Новые методы лечения диабета: выводы
Теперь вы понимаете, почему так важно сохранить в живых бета-клетки, которые у вас остались? Во-первых, это облегчает течение диабета. Чем лучше сохранилась выработка собственного инсулина, тем проще контролировать болезнь. Во-вторых, диабетики, у которых сохранились живые бета-клетки, станут первыми кандидатами на лечение с помощью новых методов, как только появится такая возможность. Помочь выжить своим бета-клеткам можно, если поддерживать сахар в крови в норме и колоть инсулин, чтобы снижать нагрузку на поджелудочную железу. Подробнее читайте программу лечения диабета 1 типа.
Многие люди, которым недавно поставили диагноз диабет, в том числе родители детей, больных диабетом, слишком долго тянут с началом терапии инсулином. Считается, что если нужны уколы инсулина, то диабетик уже одной ногой в могиле. Такие больные надеются на шарлатанские средства, и в конце концов бета-клетки поджелудочной железы оказываются уничтожены все до единой, в результате их невежества. Прочитав эту статью, вы поняли, почему они лишают себя шанса воспользоваться новыми методами лечения диабета, даже если они появятся в ближайшем будущем.
При умеренном потреблении алкоголя снижается риск диабета
Исследователями из Дании было обнаружено, что, если человек выпивает небольшое количество алкоголя три-четыре раза на неделе, то у него снижается риск диабетического развития. Напомним, что под диабетом понимается заболевание хронического порядка, при котором у организма отсутствует способность к усваиванию инсулина. Речь идет о гормоне, которым регулируется сахарный уровень в крови. Диабет делится на два типа. Под первым понимается отсутствие в организме достаточного количества инсулина, за производство которого отвечает поджелудочная железа.
Диабет второго типа распространен больше всего. Именно при нем у организма отсутствует способность эффективного применения инсулина. Если диабет выпускать из-под контроля, то сахара в крови становится слишком много или слишком мало. Со временем у диабетиков формируются повреждения внутренних органов, а также нервной и сосудистой системы. Два года назад от болезни скончались 1,6 млн человек.
Предыдущими исследованиями было продемонстрировано, что потребление алкоголя может привести к повышенному риску развития диабета, однако употребление в умеренном количестве делает риск более низким. Но исследованиями рассматривался объем алкогольного потребления, а результаты убедительными не считались.
В рамках новой работы учеными выполнен был анализ ответов 70,5 тыс. человек, у которых отсутствовал диабет. Все они отвечали на вопросы, связанные с образом жизни и здоровьем. Давались подробные сведения об особенностях употребления алкоголя. На основе этой информации учеными были классифицированы участники на трезвенников, под которыми понимались лица, потреблявшие алкоголь менее одного раза в неделю, и еще три группы: 1-2, 3-4, 5-7 раз в неделю.
За почти пять лет исследований у 1,7 тыс. человек развился диабет. Исследователями образцы алкоголя классифицировались на три вида. Это было вино, пиво и крепкие алкогольные напитки. При анализе данных исследователи не оставляли без внимания влияние дополнительных факторов, повышающих риски.
Учеными было обнаружено, что минимальный риск развития диабета фиксировался среди участников, которыми алкоголь потреблялся три-четыре раза в неделю. Говорить о том, что присутствует четкая связь между потреблением алкоголя и риском развития диабета не приходится.
Если же рассматривать исследование с точки зрения применяемых типов алкогольных напитков, учеными было обнаружено, что умеренное потребление вина связано с более низкими показателями диабета. Это связано с тем, что в красном вине присутствуют полифенолы, с помощью которых можно контролировать уровень сахара в крови.
Анализ показателей по пиву продемонстрировал, что его использование снижает риск развития диабета у у представителей сильного пола на пятую часть в процентном выражении, по сравнению с теми, кто не пьет его вовсе. Для женщин результатами не было продемонстрировано никакой связи с вероятностью диабетического развития.
«Наши данные говорят о том, что частота потребления алкоголя связывается с риском диабетического развития. Потребление алкоголя три-четыре раза в неделю приводит к наиболее низким рискам развития диабета», — отмечается исследователями.
Источник
