Помутнение рассудка при сахарном диабете
По данным ВОЗ разного типа психические расстройства у больных диабетом 2 типа (СД2) появляются у 4-х из 10 человек. Но на практике распространенность психосоматических нарушений гораздо больше.
 Около 80% людей с СД2 страдают от болезненных психосоматических состояний
Около 80% людей с СД2 страдают от болезненных психосоматических состояний
Возникновение невротических расстройств обусловлено многими факторами. В перечень самых распространенных входят: лечебные ограничения, изменения в ощущениях, развитие типичных осложнений, негативное отношение к болезни, снижение бытовой и социальной активности.
Лечащему врачу (эндокринологу) и пациенту важно вовремя распознать симптомы психических нарушений и обратиться к психиатру. Чем раньше будет назначена соответствующая терапия, тем быстрее повысится уровень приверженности лечению, улучшится качество жизни и увеличится ее продолжительность.
Аффективные расстройства
И эндокринологи, и сами больные с СД2, оставляют без внимания частую смену настроения и редкие депрессивные эпизоды. Их относят к проявлениям, которые естественны и психологически понятны.
Однако цена игнорирования такого состояния – развитие повторяющейся (рекуррентной) депрессии, перетекание ее в хроническую форму (дистимия), которая может усугубиться проявлениями маниакально-депрессивного психоза (гипоманией, биполярной депрессией).
 Циклотимия (то грустно, то весело) – одна из форм аффективного расстройства при СД2
Циклотимия (то грустно, то весело) – одна из форм аффективного расстройства при СД2
Приведем характерные комплексы признаков, при обнаружении которых необходима консультация специалиста:
| Проявления депрессии у диабетиков | Симптомы гипомании (мании) |
|
|
Следует уточнить, что четко очерченных симптомокомплексов для многочисленных форм депрессивных состояний не существует. Определить ее разновидность может только психиатр. Исключение составляет Меланхолическое депрессивное расстройство.
Этот диагноз ставится при наличии следующих признаков:
- прерывистый сон и бессонница с 2-3 часов ночи;
- не полностью, но почти исчезнувшее половое влечение;
- утром и днем хорошее, а вечером – плохое настроение;
- возникновение эпизодов «витальной тоски» – эмоциональных спадов, сопровождающихся ощущением давления в области над и чуть левее сердца.
При меланхолической форме депрессии диабетик может неожиданно терять вес, не прилагая к этому усилий.
На заметку. Аффективные нарушения психики могут сопровождаться жалобами, которые больной не может четко сформулировать. Также описываются периодически возникающие физические ощущения, для проявления которых нет причин. Например, «бегающие» по телу и конечностям пульсирующие ощущения, «стягивание» талии.
Тревожные расстройства
Минимум 30% больных СД2 страдает от патологической (постоянной или приступообразной) тревоги.
Также диагностируются:
- у 20% – органическое тревожное расстройство: психоэмоциональное напряжение + беспричинное беспокойство + ускорение речи + торопливость + тремор рук + чувство неопределенности + предчувствие и ожидание беды + бессонница + приступы тахикардии и удушья;
- у 15% – агорафобия или боязнь открытого пространства;
- у 11% – приступы панических атак;
- у 8% – социофобия (страх и/или нежелание взаимодействия с людьми).
Все перечисленные нарушения могут сочетаться и друг с другом, и с аффектами настроений, и с патологическими состояниями, которые будут описаны ниже.
 Социофобия мешает диабетикам выступать публично
Социофобия мешает диабетикам выступать публично
Некоторые характерные признаки патологической тревоги при СД2:
| Постоянная разновидность нарушения | Пароксизмальная форма (частые приступы) |
|
|
Все тревожные нарушения могут вызывать следующие вегетативные симптомы:
- учащение сердцебиения;
- повышение потоотделения;
- приступы одышки, удушья;
- дискомфорт в кишечнике;
- тошноту, головокружения;
- жар и/или озноб;
- похолодание и/или онемение конечностей;
- внутреннюю дрожь.
Пациенты с данными формами расстройства психики зачастую и подолгу находятся в предобморочном состоянии, хотя показатели уровня сахара в крови и артериального давления на это не указывают.
Внимание! Родственникам больных с СД2, у которых есть признаки тревожных расстройств, важно понимать. Несмотря на осознанность своих боязней, диабетик не в состоянии им противостоять.
Соматоформные расстройства
К таким нарушениям относятся частые жалобы на дисфункцию сердечно-сосудистой, урогенитальной, опорно-двигательной и пищеварительной системы без объективных на то причин. «Придумывают» себе симптомы, и затем действительно страдают от них, около 20% диабетиков 2 типа.
 Признаки, подтверждающие наличие соматоформного расстройства
Признаки, подтверждающие наличие соматоформного расстройства
Чтобы установить наличие такого рода психического нарушения, необходимо взаимодействие группы врачей. Эндокринолог должен собрать консилиум нужных специалистов. На нем обязан присутствовать и психиатр с результатами прохождения больным тестирования по Гиссенскому опроснику соматических жалоб.
В противном случае больной перестает доверять врачам, не верит в достоверность обследований и анализов, сомневается и отвергает назначенную схему лечения.
Расстройства приема пищи
Эти нарушения представлены большим количеством разновидностей. Больным, страдающим от СД2 присущ Синдром пищевых эксцессов. От него страдают около 50% диабетиков, подавляющее большинство из которых – женщины.
 Пищевые эксцессы для диабетика – привычка снять напряжение и способ отдыха
Пищевые эксцессы для диабетика – привычка снять напряжение и способ отдыха
К Синдрому пищевых эксцессов относятся разные виды переедания. Чаще всего у диабетиков диагностируют синдромы ночного, стрессового, постоянного и гедонического (ради удовольствия) приема пищи, а также нервную булимию – переедание с последующей искусственной рвотой.
К сведению. Диабетики с патологией 2 типа и расстройствами приема пищи, увы, но «не останавливаются на достигнутом». Обычно ситуация усугубляется злоупотреблением алкогольными напитками и приемом доступных психоактивных препаратов.
Стрессовые расстройства
Почти половина больных с СД2 знакома с таким видом психического нарушения, как Краткосрочное расстройство адаптации. Его «приобретение» происходит во время оглашения диагноза или установления факта развития одного из осложнений диабета.
Длиться такое адаптивное нарушение может до 6 месяцев. В течение этого времени возможны:
- острые переживания депрессивного и тревожного характера;
- нарушения поведения, беспрерывные конфликты, разрыв отношений;
- бессонница;
- нарушения аппетита;
- членовредительство, попытки суицида;
- отказ от начала или продолжения лечения.
Приблизительно у 7% диабетиков краткосрочное нарушение не проходит, а «модифицируется» в хроническую форму посттравматического стрессового расстройства. Она сопровождается «флешбеками» на одну или несколько перенесенных до этого психических травм, включая и оглашение диагноза.
 Иногда хронический стресс формирует у больного установку на получение вторичных выгод
Иногда хронический стресс формирует у больного установку на получение вторичных выгод
При такой форме нарушения у диабетиков развивается:
- безразличие к переживаниям людей;
- отчужденность;
- раздражительность;
- конфликтность;
- агрессивность;
- нарушения памяти и внимания;
- рентную установку (на фото вверху).
Достаточно часто травмирующее обстоятельство вытесняется из сознания, и больные не могут осознать от чего в их поведении и состоянии произошли изменения.
Важно. Стрессовые расстройства у диабетиков становятся причиной усугубления старых и формирования новых вредных привычек и зависимостей.
Когнитивные расстройства
Развитие у больных диабетической болезнью 2 типа мягкого когнитивного расстройства обусловлено тем, что со временем эта патология неизбежно вызывает в головном мозге сосудистые и метаболические изменения. Они отрицательно сказываются или на памяти, или на внимании. Но на первых этапах расстройства это мало сказывается на повседневной жизни больного.
Выполнение целенаправленной деятельности становится сложным, когда мягкое когнитивное нарушение перерастает в деменцию. В ее тяжелых случаях происходят сбои ориентации в пространстве и времени, возникают сложности с мышлением и пониманием, становятся невозможным чтение и письмо.
Кроме этого, наличие эпизодов кетоацидозной, гиперсмолярной, гипо- и гипергликемических ком только усугубляют ситуацию. Возможно развитие бредовых и личностных расстройств, сумеречных состояний, помрачения и спутанности сознания.
При подозрении на деменцию, по инструкции врач должен направить диабетика на консультации к психиатру и к неврологу. Больному предстоит выполнить МРТ головного мозга, а также УЗИ магистральных сосудов шейного отдела и головы.
И в заключение статьи публикуем видео, которое будет полезно посмотреть не только больным с СД2, но и членам их семьи.
Источник
У людей, которые страдают от сахарного диабета, достаточно проблем со здоровьем. Одной из самых опасных считается гипогликемия. На первый взгляд — это легкое недомогание, но если пренебречь правилами, то всё заканчивается инсулиновой комой и потерей сознания. Зная симптомы и причины, можно предотвратить скачки сахара в крови.
Содержание статьи:
Что такое гипогликемия при сахарном диабете?
Гипокликемия представляет собой временное болезненное состояние, при котором сахар в крови опускается ниже критического минимума. В случае сахарного диабета этот минимум может быть ниже 3,4 ммоль/л.
Если у здоровых людей гипогликемия всегда связана только с глюкозой в крови, то у больных сахарным диабетом она может проявиться из-за повышенного содержания в ежедневном рационе нерафинированных углеводных продуктов. Если в рационе к тому же отсутствуют витамины с клетчаткой, то ситуация многократно ухудшается. Также гипогликемия развивается на фоне гормональной недостаточности или заболеваний эндокринной системы.
Можно встретить разные показатели нормы сахара в крови, и связаны эти расхождения с индивидуальными особенностями. Таким образом, гипогликемия развивается в том случае, если больной сахарным диабетом видит падение сахара в крови на 0,5 ммоль/л ниже своего привычного уровня. Это правило действует даже в том случае, когда человек совсем не чувствует симптомов.
Нужно понимать, что даже с учетом своего временного характера, гипогликемия может привести к критическому падению сахара в крови даже при всех попытках остановить процесс. Поэтому так важно отслеживать индивидуальные показатели и знать специфику оперативных действий в случае обострения.
Легкое падение сахара ниже необходимой нормы сопровождается только неприятными симптомами, но критическое падение глюкозы чревато потерей сознания, комой и даже смертью. Считается, что если глюкоза опускается ниже 2,8 ммоль/л, то нарушения мозга уже необратимы.
Стадии гипоклемии
У гипогликемии может быть 3 стадии патологии:
- Легкая форма. Возникает беспокойство на фоне голода, развивается слабая тахикардия. Может проявиться озноб, тошнота, головокружение. Больным диабетом необходимо тут же проверить уровень сахара в крови. 8 ммоль/л — это норма. Выше — плохо, но ниже — еще хуже. Допускать 4 ммоль/л нельзя, иначе наступает гипогликемия.
- Средняя форма. Если по какой-то причине не удается купировать легкую форму, следующая сопровождается дрожью, слабостью и холодным потом. Ослабление становится бесконтрольным.
- Тяжелая форма. Третья стадия гипогликемии сопровождается припадками, судорогами, а уровень сахара в крови опускается до 2,2 ммоль/л.
Особенности гипогликемии при диабете 1 и 2 типа
Гипогликемия при сахарном диабете 1 и 2 типа отличается незначительно. Симптомы, причины, осложнения — всё одинаково с той лишь разницей, что для диабетиков 1 типа падение сахара в крови встречается чаще именно в тяжелой форме. Это связано с тем, что критические показатели бывают у инсулинозависимых людей.
Таким образом, приступы значительно чаще бывают у людей с диабетом 1 типа, но это не исключает такой возможности у диабетиков 2 типа. Бывали случаи, когда симптомы проявлялись даже у тех, кто инсулин не принимает. Всё индивидуально.
Тем не менее, для диабетиков 1 типа гипогликемия — более страшная и тяжелая перспектива. Симптомы, связанные с понижением глюкозы в крови (выработка адреналина и кортизона, дрожь и тахикардия), спустя 5 лет после развития диабета почти отсутствуют. Организм адаптируется не в лучшую сторону, и диабетик 1 типа сразу переходит к энергетическому голоданию мозга, что проявляется в заторможенности, судорогах и даже коме.
Особенно тяжелы случаи, если накануне уже был приступ гипогликемии — тогда симптомы во второй раз будут еще менее выраженными.
Симптомы гипогликемии при диабете
Симптомы гипогликемии в легкой форме могут оставаться незамеченными, так как проявляются незначительно на фоне медленного падения сахара в крови. Могут проявиться небольшие помутнения сознания, головокружение, легкая тошнота.
Другое дело — резкое падение сахара в крови. В этом случае диабетик сразу почувствует:
- дрожь по всему телу, особенно в коленях;
- выступит пот (на это стоит обратить внимание, когда температура для потливости неподходящая);
- язык и губы немеют;
- пульс становится слишком частым;
- голод подступает резко, и он ярко выражен;
- появляется усталость, сонливость, слабость.
Может быть такое, что у человека появляются симптомы гипогликемии, но при этом сахар в крови нормальный. Это связано с тем, что организм становится толерантным к высоким уровням глюкозы и считает нормальный сахар сниженным.
Поскольку гипогликемия — это внезапная реакция, нужно отслеживать первые две формы и постараться не упустить момент, потому что потом уже мало что можно будет сделать, особенно, если по близости никто не знает о состоянии больного.
- Первые 10 минут. Легкая форма гипогликемии проявляется за первые минуты и может длиться от 5 до 10 минут. За это время можно почувствовать непрекращающееся беспокойство, никак не связанное с внешними раздражителями. Могут онеметь кончики пальцев, участится сердцебиение. На фоне бессознательной тревожности может проявиться голод;
- Следующие 30 минут. Первая стадия гипогликемии быстро купируется, но если этот момент упущен и в течение следующих нескольких минут в организм не поступит глюкоза, то наступает средняя форма гипогликемии, которая длится от 20 до 30 минут и сопровождается уже более выраженными симптомами, связанными со слабостью, рвотой, сильным голодом, нервозностью, головокружениями. Могут нарушиться речь и зрение (двоение или появление кругов).
Также встречается ночная гипогликемия. Самая опасная форма болезни случается во сне. Она опасна тем, что во сне осознать симптомы заболевания почти невозможно, но они все-таки есть: снятся кошмары и появляется повышенная потливость.
Причины гипогликемии при сахарном диабете
Гипогликемия развивается от высокоуглеводного питания, но в случае сахарного диабета спектр причин расширяется. К основным причинам относят:
- Неправильное питание. При диабете рацион имеет ключевую роль и его несоблюдение приводит к резким скачкам сахара в крови, чего допускать категорически нельзя. Обычно лечащие врачи предупреждают ряд опасных ситуаций и приучают пациентов «спасаться» быстрым сахаром из соков или десертов;
- Неправильные дозировки инсулина. Если доза инсулина была введена неправильно, то это может отразиться на общем состоянии (см. также – техника введения инсулина);
- Злоупотребление препаратами, содержащими сахар. Ряд лекарств дополняется сахарным сиропом, сахаром или сахарозаменителями. При употреблении тех или иных лекарств это нужно проверять;
- Большие промежутки между приемами пищи. Если диабетик забудет покушать или не сможет этого сделать в дороге или в общественном месте, падение сахара не заставит себя ждать;
- Злоупотребление алкогольными напитками. При сахарном диабете алкоголь противопоказан. Допускаются послабления только с разрешения врача при соблюдении всех мер безопасности.
Видео: Что нужно знать о гипогликемии?
Полезно будет посмотреть видеоролик о том, что представляет собой гипогликемия как одно из проявлений диабета.
Диабетикам нужно учитывать многое в своем питании и лечении. Гипогликемия — один из самых важных вопросов, так как она связана со скачками сахара. Нельзя допускать резких падений, а своевременное распознавание симптомов и вовсе приведет к исключению болезненного состояния. Главное — вооружиться знаниями и соблюдать рекомендации лечащего врача.
РЕКЛАМА
Source: diabet.biz
Источник
Диабетическая ретинопатия — это офтальмологическое заболевание, развивающееся на фоне сахарного диабета. Последствия данного недуга очень тяжелые, при запущенном состоянии наступает слепота. Как распознать первые признаки патологии? Рассмотрим степени диабетической ретинопатии и существующие способы ее лечения.
Что такое сахарный диабет?

Сахарный диабет — это заболевание эндокринной системы, при котором повышается допустимый уровень сахара (глюкозы) в крови. Такое состояние называется гипергликемия.
Происходит это из-за того, что организм вырабатывает недостаточно инсулина при диабете. Инсулин — гормон, который синтезируют бета-клетки поджелудочной железы. Они реагируют на повышенное содержание глюкозы и отправляют определенное количество инсулина для снижения ее уровня в крови. При диабете нарушается обмен веществ всех видов: углеводный, водно-солевой, белковый и прочие.
В последние годы происходит неуклонный рост числа больных сахарным диабетом. В России на 2019 год зарегистрировано более 3,7 млн. больных с этим диагнозом. Однако по данным Международной диабетической федерации реальное количество пациентов достигает 12 млн. человек. Половина пациентов даже не догадываются о своем заболевании. А ведь если его вовремя не начать лечить, оно приводит к тяжелым последствиям для здоровья. Одно из них — диабетическая ретинопатия.
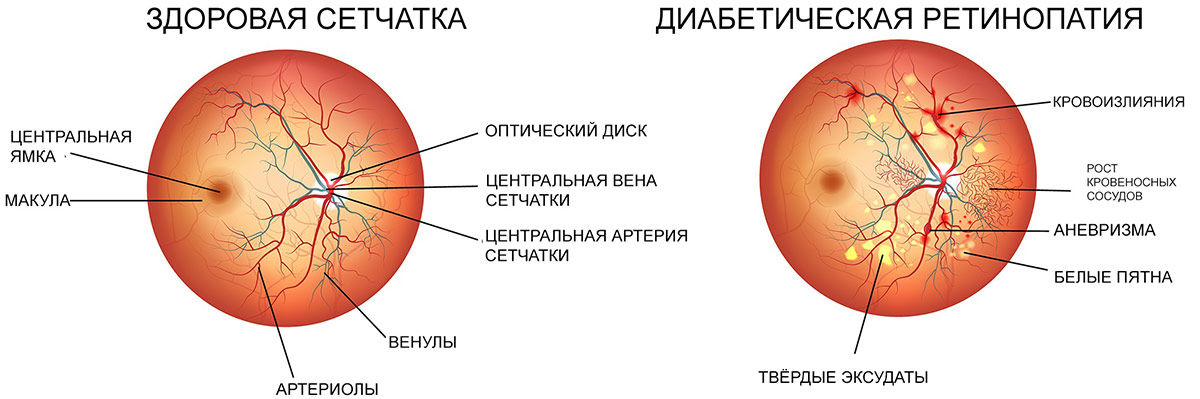
Что такое диабетическая ретинопатия?
Эта патология — одно из самых тяжелых осложнений диабета. Она возникает у 90% заболевших. При развитии заболевания в ткань сетчатки начинают попадать нежелательные вещества, так как стенки капилляров становятся более проницаемыми.
На начальных стадиях заболевания человек не ощущает никаких проявлений.

Когда врач при исследовании приборами видит тяжелые изменения на глазном дне, больной сахарным диабетом может не испытывать вообще никакого дискомфорта. Тем временем наступает прогрессирование заболевания. Ухудшение зрения заметно уже при отеке макулы, либо на поздних стадиях пролиферативной ретинопатии. Вот почему только ранняя диагностика и своевременная терапия лежат в основе профилактики возникновения слепоты при сахарном диабете. Современные приборы для исследования глазных структур позволяют получить полную картину состояния глаз.
Что происходит со зрением при диабетической ретинопатии?
Сетчатка — очень сложная и чувствительная структура глаза. Она состоит из 10 слоев и содержит светочувствительные фоторецепторы — палочки и колбочки, отвечающие за цветное, дневное и сумеречное зрение. Неудивительно, что любая патология сетчатой оболочки приводит к негативным последствиям для здоровья глаз. При наличии сахарного диабета зрительные функции начинают страдать только по прошествии нескольких лет, когда диабетическая ретинопатия переходит во вторую и третью стадии. Вот какие симптомы при этом наблюдаются:
- «мушки» в глазах — помутнения, особенно заметные на светлом фоне;
- размытость изображения, двоение;
- неправильное восприятие формы и размеров объектов, их цветности, искривление прямых линий;
- появление «молний» и вспышек в глазах;
- в поле зрения появляются скотомы, или слепые участки, то есть выпадают фрагменты видимой картинки.
У больных сахарным диабетом, по сравнению со здоровыми людьми, риск полной потери зрения выше в целых 25 раз! Не зря диабетическая ретинопатия стоит на втором месте по причинам слепоты в мире. Это также один из основных факторов, приводящих к инвалидности и потере зрения среди населения в наиболее трудоспособном возрасте — от 25 до 65 лет.
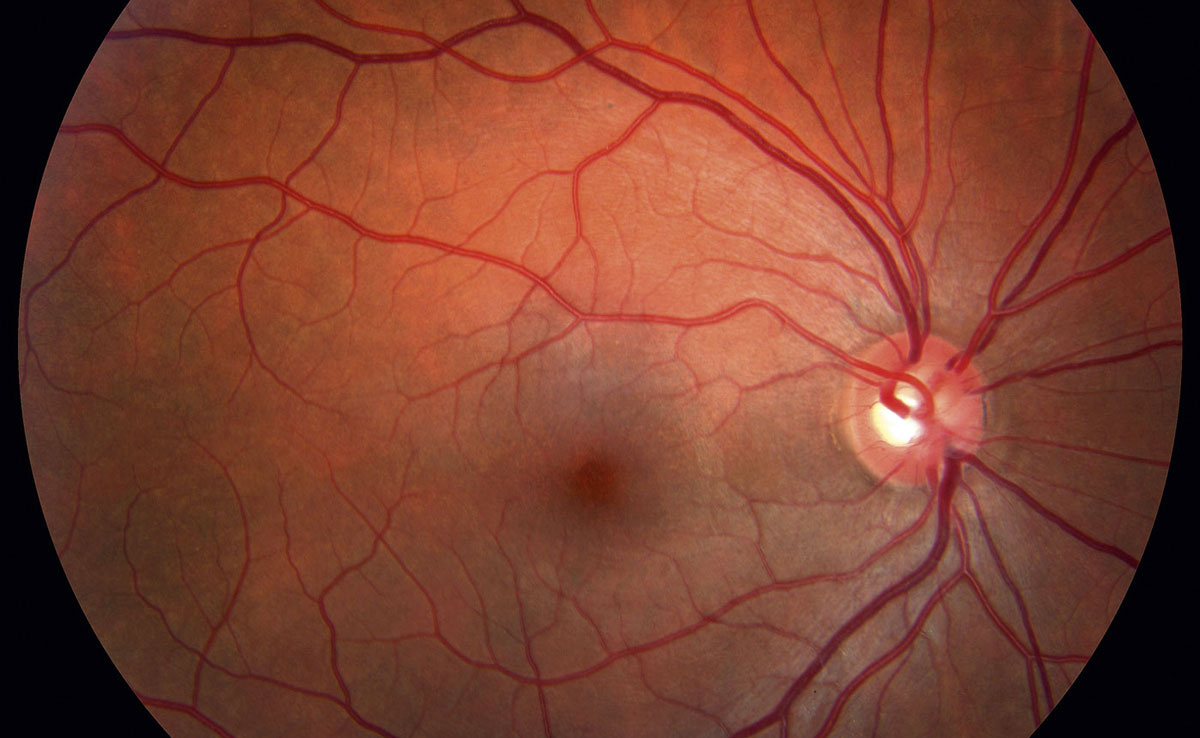
Снижение остроты зрения при диабетической ретинопатии происходит по трем основным причинам.
- Из-за макулярного отека или ишемии макулы страдает центральное зрение.
- Кровоизлияния в сетчатку или стекловидное тело способствуют резкому ухудшению резкости зрения. Обычно такое состояние наступает при пролиферативной ретинопатии.
- Разрастание и сокращение соединительной ткани приводит к отслойке сетчатки, в результате чего наступает потеря зрения.
Стадии диабетической ретинопатии
В течении заболевания выделяют три стадии, принятые ВОЗ в 1992 году:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Для каждой из них характерны свои симптомы. Рассмотрим подробнее, в чем они выражаются.
1. Непролиферативная. Для первого этапа развития диабетической ретинопатии характерны точечные кровоизлияния, микроаневризмы, возникающие вследствие хрупкости и ломкости сосудов, экссудативные очаги, макулярный отек сетчатки. При этом на протяжении нескольких лет зрение может оставаться стабильным, и пациент не будет подозревать о наличии у него заболевания.
2. Препролиферативная. На второй стадии ретинопатии при сахарном диабете, которая нередко развивается у пациентов, страдающих миопией, признаки поражения глазной внутренней оболочки более заметны. Наблюдается умеренное ухудшение остроты зрения. Из-за кислородного голодания сетчатки существует риск ее геморрагического инфаркта. Также присутствует большое количество кровяных сгустков в сетчатке.
3. Пролиферативная. На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки происходит обширное ее поражение с распространением патологического процесса на роговицу. Развивается неоваскуляризация, образование фиброзной ткани. Стенки новых сосудов весьма хрупкие, поэтому кровь просачивается через них, вызывая повторные кровоизлияния, способствующие отслойке сетчатки. Из-за новообразованных сосудов радужки часто развивается вторичная глаукома. Макулярный отек становится выраженным и способен привести к частичной потере зрения. Пациенту становится трудно читать, мелкие предметы он почти не различает, очертания объектов становятся нечеткими.
Также выделяется и четвертая стадия — терминальная, когда повреждения в сетчатке уже необратимы. Это последний этап ретинопатии, который диагностируется в 2% случаев. В таких ситуациях у пациента наступает слепота.
Признаки диабетической ретинопатии
На первой и зачастую второй стадиях заболевания пациент может не замечать никаких проявлений болезни. Лишь на третьем, пролиферативном этапе, дают о себе знать первые признаки патологии: ухудшение сумеречного зрения (куриная слепота), размытость, искажение очертаний предметов. Вот почему при наличии диабета 1 или 2 типа осмотры у окулиста должны являться обязательными — минимум раз в полгода.
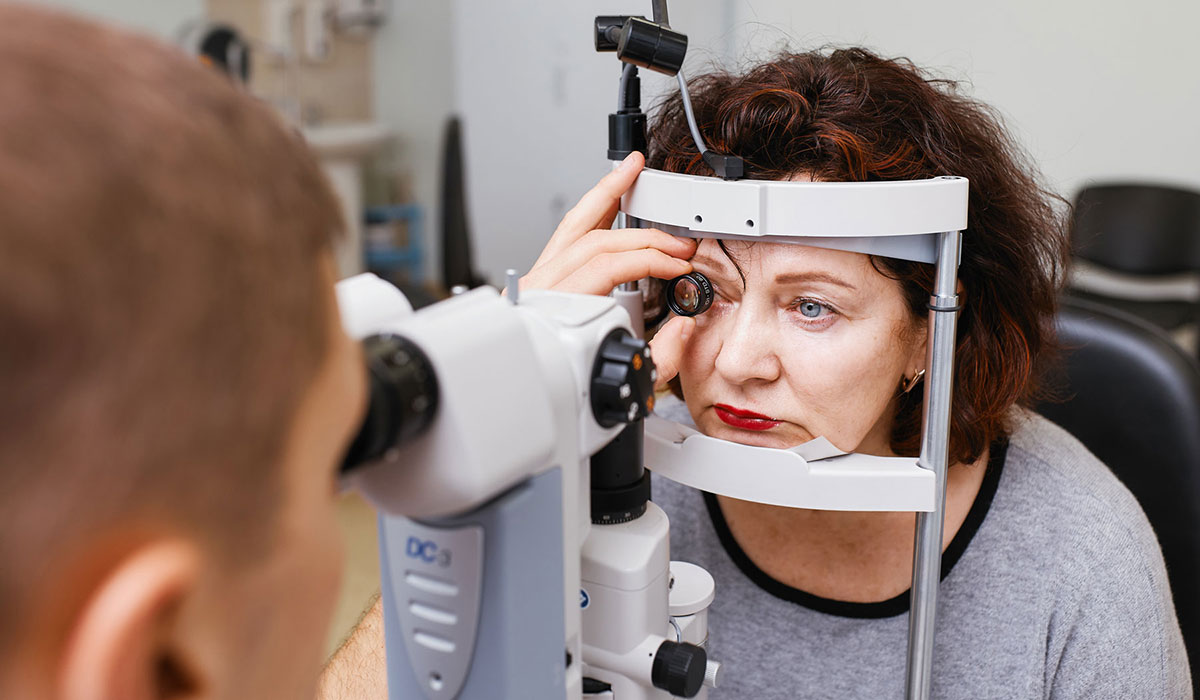
С помощью приборов врач увидит изменения в глазном дне, когда сам пациент еще не будет испытывать никакого дискомфорта. Ранняя диагностика очень важна для успешного лечения заболевания.
Симптомы диабетической ретинопатии обычно наступают друг за другом в определенном порядке:
- просветы сосудов расширяются, в очаги воспаления прилипают Т-лейкоциты;
- нарушения обмена веществ приводят к увеличению кровотока;
- поражается эндотелий кровеносных сосудов;
- капилляры закупориваются, повышается их проницаемость;
- образуются микроаневризмы (выпячивания стенок сосудов и капилляров);
- наступает неоваскуляризация — разрастание капилляров на тех участках, где их быть не должно;
- в глазу начинаются кровоизлияния, так как стенки новообразованных сосудов очень хрупкие и не выдерживают давления увеличившегося кровотока;
- часть капилляров разрушается, и происходит дегенерация сосудов глаза.
Эти процессы постепенно приводят к нарастающему возникновению кровоизлияний, кислородному голоданию сетчатки, отеку макулы и постепенной дегенерации ткани.
Какие факторы могут спровоцировать ретинопатию при диабете?
При наличии этого заболевания пациенту нужно предельно внимательно относиться к состоянию своего здоровья. Многие факторы могут спровоцировать прогрессирование диабетической ретинопатии. Людям пожилого возраста нужно обследоваться даже чаще, чем 2 раза в год, так как в глазах в это время происходят и старческие изменения, что в комплексе может привести к значительному ухудшению зрения.

Но возраст — не единственный фактор, повышающий риск развития диабетической ретинопатии, есть и другие:
- затяжная гипергликемия, когда уровень сахара в крови долгое время выше нормы;
- повышенное артериальное давление;
- атеросклероз;
- курение и употребление алкоголя;
- заболевания печени и почек;
- беременность;
- ожирение;
- генетическая предрасположенность и некоторые другие факторы.
Однако, две основные причины, по которым у диабетиков возникают поражения крупных и мелких сосудов, и не только глаз, но и почек, сердца, нижних конечностей, являются повышенные показатели сахара в крови и артериальная гиперстензия. Если эти факторы держать под контролем, то риск развития диабетической ретинопатии значительно снижается. Она может вообще не развиться при диабете при постоянном контроле здоровья — такие случаи тоже бывают.
Диагностика диабетической ретинопатии
При диагнозе «сахарный диабет» нужно проходить обследование у офтальмолога чаще, чем здоровые люди — хотя бы два раза в год. Как мы сказали выше, первые признаки ретинопатии становятся заметны уже на последних стадиях. Ранняя диагностика поможет выявить изменения в глазном дне и своевременно заняться лечением патологии.
Вот какие процедуры проводит специалист с целью исследовать состояние глазных структур.
- Опрос пациента и визометрия — проверка остроты зрения с помощью таблиц Сивцева-Головина.
- Тонометрия — измерение внутриглазного давления (особенно у пациентов со стажем заболевания более 10 лет).
- Офтальмоскопия — осмотр глазного дна.
- Биомикроскопия сетчатки, хрусталика, стекловидного тела.
- Ретинография — фотографирование сетчатки специальной камерой.
- Инструментальный осмотр зрительного нерва, макулы.
- При выявлении помутнения какие-либо оптических сред — стекловидного тела, хрусталика, роговицы — назначается УЗИ сетчатки.
- Оптическая когерентная томография. Этот способ позволяет получить снимки глазных структур настолько высокого разрешения, что на них можно рассмотреть самые тонкие слои тканей толщиной в 1 мкм.
- Флуоресцентная ангиография.
- Периметрия.
При необходимости также назначается диагностика у других специалистов, в частности, у эндокринолога, поскольку диабет входит в группу эндокринных заболеваний. После сбора анамнеза и получения всех результатов исследований специалист принимает решение о методе лечения в зависимости от состояния глаз.
Лечение диабетической ретинопатии
Если диагностирована первая стадия, то есть непролиферативная ретинопатия, то обычно назначается медикаментозное лечение препаратами, уменьшающими ломкость сосудов — ангиопротекторами. В это время очень важно строго придерживаться назначенной схемы инсулинотерапии. При диабетической ретинопатии также необходима определенная диета, включающая продукты с большим содержанием витаминов группы B, Р, Е, А, а также прием аскорбиновой кислоты и антиоксидантов. При этом из рациона следует исключить животные жиры и быстрые углеводы. Обязательно регулярно проводить контрольные замеры уровня сахара в крови, чтобы не допустить длительной гипергликемии.
Если врач обнаружит у больного препролиферативную ретинопатию или пролиферативную, при которых наблюдается неоваскуляризация, кровоизлияния, развивается отек макулы и прочие поражения глазного дна, то назначается хирургическое лечение при отсутствии противопоказаний. Один из эффективных способов приостановить прогрессирование заболевания — лазерная коагуляция сетчатки. Эта процедура позволяет обойтись без разреза глазного яблока и наименее травматична.
Коагуляция проводится амбулаторно и занимает всего 15-20 минут под местной анестезией. Операция легко переносится пациентами разного возраста и не оказывает негативного влияния на состояние сердца, сосудов и других органов. Суть ее в следующем: луч лазера резко повышает температуру тканей, что вызывает их свертывание — коагуляцию. Происходит «приваривание» сетчатки к сосудистой оболочке органов зрения в слабых местах и вокруг разрывов, вследствие чего возникает их прочная связь. Таким образом удается остановить процесс разрастания новых сосудов, убрать уже разросшиеся капилляры, уменьшить макулярный отек.
При сильных нарушениях в глазных структурах может быть назначена витрэктомия — удаление части и целого стекловидного тела, вместо которого в глаз вводится специальное вещество. Процедура позволяет восстановить оптические функции и существенно повысить качество зрения. Стекловидное тело отделяется и высасывается через проколы, удаляются патологически измененные ткани, вызывающие натяжение сетчатки, а затем освободившееся пространство в глазном яблоке наполняют каким-либо составом — это могут быть пузырьки газа и силиконовое масло, солевые растворы, специальные синтетические полимеры. После того, как поверхность сетчатой оболочки таким образом будет очищена, ее расправляют и накладывают на сосудист?
