Применение инсулина сахарного диабета 2 типа
В последние годы все чаще звучит мысль о том, что сахарный диабет – это очень индивидуальное заболевание, при котором схема терапии и цели компенсации должны учитывать возраст пациента, его режим питания и работы, сопутствующие заболевания т.д. И поскольку не существует одинаковых людей, не может быть и полностью одинаковых рекомендаций по ведению диабета.
Елена ВАЙНИЛОВИЧ,
кандидат медицинских наук,
врач-эндокринолог высшей категории
С диабетом 1 типа еще более-менее ясно: обязательно нужна инсулинотерапия с самого начала заболевания, а схемы и дозы подбираются индивидуально. А вот при СД 2 типа вариантов лечения может быть очень много, начиная только с соблюдения диеты и заканчивая полным переводом на инсулин с продолжением приема таблеток или без, а в промежутке – множество вариантов комбинированного лечения. Я бы даже сказала, что лечение СД 2 типа – это настоящее поле творчества для врача и пациента, где можно применить все свои знания и опыт. Но традиционно больше всего вопросов и проблем возникает при необходимости перевода пациента на инсулин.
Несколько лет назад я подробно останавливалась в своей статье на психологических вопросах, связанных с началом инсулинотерапии при СД 2 типа. Сейчас только повторюсь, что здесь нужна правильная тактика врача, когда инсулинотерапия преподносится не как «наказание» за плохое поведение, несоблюдение диеты и т.д., а как необходимый этап лечения. Когда я объясняю своим пациентам с впервые выявленным СД 2 типа, что это за заболевание, я всегда говорю, что лечение при втором типе постоянно должно меняться – сначала диета, затем таблетки, потом инсулин. Тогда у пациента складывается правильное отношение и понимание ведения диабета и в случае необходимости ему психологически легче принять лечение инсулином. В этом вопросе также очень важна поддержка семьи и близких, поскольку до сих пор в народе много предубеждений по поводу лечения диабета. Пациент может зачастую слышать фразы от окружающих: «Посадят тебя на иглу. Будешь привязан к уколам» и т.д. Поэтому при переводе на инсулин врачу не мешает побеседовать с родственниками больного, объяснить им важность нового этапа лечения, заручиться их поддержкой, особенно если пациент уже в преклонном возрасте и ему нужна помощь в проведении инсулинотерапии.
Итак, давайте разберемся, когда при СД 2 типа необходима инсулинотерапия, и какой она бывает. Типы инсулинотерапии при СД 2 типа:
По продолжительности:
* временная;
* постоянная
По началу терапии
* с момента постановки диагноза;
* по мере прогрессирования болезни, через 5–10 лет от начала заболевания
По типу терапии
* комбинированная (таблетки + инсулин) – может включать от одного до нескольких уколов инсулина в день;
* полный перевод только на инсулин
Особенности инсулинотерапии по продолжительности
Временная инсулинотерапия назначается пациентам с СД 2 типа при серьезной сопутствующей патологии (тяжелая пневмония, инфаркт миокарда и т.д.), когда требуется очень тщательный контроль глюкозы крови для быстрого выздоровления. Или в тех ситуациях, когда пациент временно не может принимать таблетки (острая кишечная инфекция, в период накануне и послеоперации, особенно на желудочнокишечном тракте и т.д.).
Серьезное заболевание повышает потребность в инсулине в организме любого человека. Вы, наверное, слышали о стрессовой гипергликемии, когда глюкоза крови повышается у человека без диабета во время гриппа или другого заболевания, протекающего с высокой температурой и/или интоксикацией.
О стрессовой гипергликемии врачи говорят при уровне глюкозы крови выше 7,8 ммоль/л у пациентов, которые находятся в больнице по поводу разных заболеваний. Согласно исследованиям, 31% пациентов в терапевтических отделениях и от 44 до 80% пациентов в послеоперационных отделениях и реанимации имеют повышенный уровень глюкозы крови, причем 80% из них раньше не имели сахарного диабета. Таким пациентам могут начинать вводить инсулин внутривенно или подкожно до компенсации состояния. При этом врачи сразу не ставят диагноз диабет, а наблюдают за больным.
Если у него дополнительно высокий гликированный гемоглобин (HbA1c выше 6,5%), что свидетельствует о повышении глюкозы крови в предыдущие 3 месяца, и не нормализуется глюкоза крови на фоне выздоровления, тогда ставят диагноз «сахарный диабет» и назначают дальнейшее лечение. В таком случае, если это СД 2 типа, могут быть назначены сахароснижающие таблетки или продолжено введение инсулина – все зависит от сопутствующих заболеваний. Но это не значит, что операция или действия врачей вызвали диабет, как часто выражаются наши пациенты («накапали глюкозы…» и т.д.). Просто проявилось то, к чему была предрасположенность. Но об этом поговорим позже.
Таким образом, если у человека с СД 2 типа развивается тяжелое заболевание, его резервов инсулина может не хватить для обеспечения возросшей потребности на фоне стресса, и его сразу переводят на инсулинотерапию, даже если он раньше и не нуждался в инсулине. Обычно после выздоровления пациент опять начинает принимать таблетки. Если, например, была операцияна желудке, то ему порекомендуют и дальше вводить инсулин, даже если сохранена собственная секреция инсулина. Доза препарата при этом будет небольшой.
Постоянная инсулинотерапия
Надо помнить, что СД 2 типа – это прогрессирующее заболевание, когда постепенно снижается способность бетаклеток поджелудочной железы вырабатывать инсулин. Поэтому доза препаратов постоянно меняется, чаще всего в сторону увеличения, постепенно доходя до максимально переносимой, когда побочные эффекты таблеток начинают преобладать над их положительным (сахароснижающим) действием. Тогда надо переходить на лечение инсулином, и оно уже будет постоянным, только может меняться доза и схема инсулинотерапии. Конечно, бывают такие пациенты, которые длительно, годами могут находиться на диете или небольшой дозе препаратов и иметь хорошую компенсацию. Это может быть, если СД 2 типа был диагностирован рано и хорошо сохранилась функция бета-клеток, если пациенту удалось похудеть, он следит за своим питанием и много двигается, что способствует улучшению работы поджелудочной железы – другими словами, если свой инсулин не тратится зряна разные вредные продукты.
А может, у пациента и не было явного диабета, а был предиабет или стрессовая гипергликемия (см. выше) и врачи поспешили поставить диагноз «СД 2 типа». А поскольку настоящий СД не излечивается, то снять уже поставленный диагноз сложно. У такого человека может пар ураз в году подниматься глюкоза крови на фоне стрессов или заболеваний, а в другое время сахар нормальный. Также доза сахароснижающих препаратов может снижаться у очень пожилых пациентов, которые начинают мало есть, худеют, как некоторые говорят – «высыхают», у них уменьшается потребность в инсулине и даже полностью отменятся лечение диабета. Но в подавляющем большинстве случаев доза препаратов обычно постепенно увеличивается.
ВРЕМЯ НАЧАЛА ИНСУЛИНОТЕРАПИИ
Как я уже отмечала, инсулинотерапия при СД 2 типа назначается обычно через 5–10 лет от момента установления диагноза. Опытный врач, когда видит пациента даже со «свежим» диагнозом, может довольно точно определить, как скоро ему понадобится инсулинотерапия. Это зависит от того, на каком этапе был диагностирован диабет. Если глюкоза крови и HbA1c при диагностике не очень высокие (глюкоза до 8–10 ммоль/л, HbA1c до 7–7,5%),это значит, что резервы инсулина ещесохранены, и пациент сможет долго быть на таблетках. А если глюкоза крови выше 10 ммоль/л, есть следыацетона в моче, то уже в ближайшие 5лет пациенту может понадобиться инсулин. Важно отметить, что у инсулина нет побочного негативного воздействия на функцию внутренних органов. Единственное его «побочное действие» – это гипогликемия (понижение уровня глюкозы крови), которая возникает, если вводить избыточную дозу инсулина или неправильно питаться. У обученных пациентов гипогликемия случается исключительно редко.!
Бывает так, что пациенту с СД 2 типа даже без сопутствующих заболеваний сразу назначают инсулинотерапию по полной программе, как при первом типе. Такое встречается, к сожалению, не так уж редко. Это связано с тем, что СД 2 типа развивается постепенно, человек в течение нескольких лет может отмечать сухость во рту, учащенное мочеиспускание, но не обращаться к врачу по разным причинам. У человека полностью истощаются резервы производства своего инсулина, и он может попасть в больницу, когда глюкоза крови уже превышает 20 ммоль/л, в моче обнаруживается ацетон (показатель наличия тяжелого осложнения – кетоацидоза). То есть все идет по сценарию СД 1 типа и врачам сложно определить, какой все-таки это диабет. В такой ситуации помогают некоторые дополнительные обследования (антитела к бетаклеткам) и тщательный сбор анамнеза. И тогда выясняется, что у пациента давно избыточный вес, лет 5–7 назад ему впервые сказали в поликлинике, что сахар крови немного повышен (начало диабета). Но он не придал этому значения, жил не тужил как и прежде.
Несколько месяцев назад стало хуже: постоянная слабость, похудел и т.д. Это типичная история. Вообще, если полный пациент с СД 2 типа начинает худеть без видимой причины (не соблюдая диеты), это признак снижения функции поджелудочной железы. Мы все знаем по опыту, как сложно похудеть на начальных этапах диабета, когда резерв бета-клеток еще сохранен. Но если человек с СД 2 типа худеет, а сахар все равно растет, значит, точно пора на инсулин! Если пациенту с СД 2 типа сразу назначен инсулин, теоретически есть возможность его отмены в дальнейшем, если сохранены хоть какие-то резервы организма по секреции собственного инсулина. Надо помнить, что инсулин не наркотик, к нему нет привыкания.
Наоборот, при тщательном контроле глюкозы крови на фоне инсулинотерапии бета-клетки поджелудочной железы, если они еще сохранены, могут «отдохнуть» и снова начать функционировать. Не надо бояться инсулина – надо добиться компенсации диабета на инсулине, подержать хорошие сахара в течение нескольких месяцев, а затем, обсудив с врачом, можно попробовать отменить инсулин. Это только при условии постоянного контроля глюкозы крови дома по глюкометру, чтобы в случае повышения глюкозы сразу вернуться к инсулину. И если ваша поджелудочная железа еще работает, она начнет вырабатывать инсулин с новой силой. Это очень просто проверить – если без инсулина будут хорошие сахара. Но, к сожалению, на практике так бывает далеко не всегда. Потому что отмена инсулина не означает отмены самого диагноза. А наши пациенты, уверовав в первую серьезную победу над своим диабетом с помощью инсулиновых инъекций, пускаются, как говорится, во все тяжкие, возвращаются к прежнему образу жизни, стилю питания и пр. Вот почему мы говорим, что СД 2 типа надо диагностировать как можно раньше, пока лечение еще не такое сложное. Все понимают, что с инсулином жизнь становится сложнее – надо чаще контролировать глюкозу крови, строже соблюдать режим питания и т.д. Однако если говорить о компенсации диабета и профилактике его грозных осложнений, ничего лучше инсулина пока не придумали. Инсулин спасает миллионы жизней и улучшает качество жизни людей с диабетом.О видах инсулинотерапии при СД 2 типа поговорим в следующем номере журнала.
Источник
ПОКАЗАНИЯ К ИНСУЛИНОТЕРАПИИ САХАРНОГО ДИАБЕТА ТИПА 2:
•
отсутствие эффекта при использовании максимальных доз пероральных
сахароснижающих препаратов (гликемия натощак >8,0 ммоль/л);
• HbA1c >7,5%;
• декомпенсация сахарного диабета из-за конкурентных заболеваний (инфекции, травма);
• предоперационная подготовка;
• беременность и лактация;
• синдром мальабсорбции;
• гестационный диабет;
• острый инфаркт миокарда;
• аллергия или другие серьезные реакции на пероральные сахароснижающие препараты;
• гипергликемия более 15,0 ммоль/л;
• почечная и печеночная недостаточность;
• трофические язвы;
• онкологические заболевания;
• болезни крови.
До
проведения инсулинотерапии необходимо обучить пациента самоконтролю,
пересмотреть принципы диетотерапии в отношении качества и количества
углеводосодержащих продуктов и информировать больного о возможности
гипогликемии и методах ее купирования. Зачастую при переходе на
инсулинотерапию целесообразно начать с комбинации инсулина с
пероральными препаратами. Подобная комбинированная терапия инсулином и
пероральными сахароснижающими препаратами (ПССП) имеет ряд преимуществ.
Во-первых, это лучшая мотивация больных к возможному постепенному
переходу на монотерапию инсулином. Кроме того, комбинированная терапия
быстрее ликвидирует глюкозотоксичность, улучшает чувствительность
периферических тканей к инсулину и позволяет использовать меньшие дозы
инсулина.
Комбинированная терапия инсулином и ПССП может проводиться в 3 этапа.
Стартовая
доза инсулина средней пролонгации (Хумулин НПХ) на первом этапе
составляет 0,2-0,3 МЕ/кг в сут (у пожилых людей 0,15 МЕ/кг в сут).
Имеются альтернативные методы расчета стартовой дозы. Например:
• начальная доза равна показателю гликемии натощак;
• начальная доза составляет 25-30% от величины веса больного, разделенное на 2 (в среднем 8-12 ЕД/сут).
Режим
введения инсулина на этом этапе однократный – перед сном. Через каждые
2-4 сут в течение 6-12 нед необходимо осуществлять титрацию дозы
инсулина в зависимости от гликемии натощак.
При гликемии более 10,0 ммоль/л – добавить 6-8 ЕД.
При гликемии более 8,0 ммоль/л, но менее 10,0 ммоль/л – добавить 4-6 ЕД.
При гликемии более 6,5, но менее 8,0 ммоль/л – добавить 2 ЕД.
Если цель (6,5 ммоль/л натощак, до 9,0 ммоль/л через 2 ч после приема пищи) не достигнута, следует перейти ко второму этапу.
На
II этапе к ПССП следует добавить вторую инъекцию инсулина средней
пролонгации перед завтраком и по аналогии с I этапом осуществить
титрацию дозы инсулина в течение 6-12 нед. Если на этом этапе цель не
достигнута, то на III этапе следует отменить таблетированные препараты и
назначить перед основными приемами пищи короткодействующий или
ультракороткий (Хумалог, Новорапид, Апидра) инсулин.
В
практике инсулинотерапии сахарного диабета типа 2 широко применяется
готовая смесь инсулинов, состоящая из предварительно смешанных в
фиксированных соотношениях болюсного «быстродействующего» и базисного
«пролонгированного» инсулинов. Готовая смесь инсулинов используется:
• в комбинации с ПССП один или два раза в день;
• в виде монотерапии;
• в ряде случаев у пациентов на фоне лечения диетой и физическими нагрузками, без предварительного этапа лечения ПССП.
Преимуществом готовой смеси инсулинов в практике инсулинотерапии сахарного диабета типа 2 является:
• простота и удобство в использовании;
• легкость в обучении введения;
• точность дозирования;
•
обеспечение сочетания двух эффектов инсулина с физиологическими
пропорциями инсулина короткого и длительного действия (30/70);
• отсутствие ошибок, возникающих при самостоятельном смешивании инсулинов.
При
монотерапии готовыми смесями инсулина больных сахарным диабетом типа 2
(с отменой ПССП) стартовую дозу следует рассчитывать исходя из веса
больного: 0,4-0,6 ЕД/кг в сут, поделенное на две инъекции.
Приблизительно это выглядит так:
ПЕРЕД ЗАВТРАКОМ 10-12 ЕД. ПЕРЕД УЖИНОМ 8-10 ЕД.
Титрацию
дозы инсулина следует проводить в течение 6-12 нед до достижения
индивидуальных целей метаболического контроля. Контроль НЬА1с
необходимо осуществлять каждые 2-3 мес. У лиц пожилого возраста
стартовая доза может быть на 10% ниже. Титрация дозы инсулина более
медленная (каждые 4-6 дней). Пошаговое увеличение дозы на 2-4 ЕД.
Источник
Дата публикации 14 июня 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Эпидемия сахарного диабета (СД) длится уже достаточно долго.[9] По данным Всемирной организации здравоохранения (ВОЗ) в 1980 году на планете было около 150 миллионов человек, страдающих от СД, а в 2014 году — около 421 миллионов. К сожалению, тенденция к регрессу заболеваемости за последние десятилетия не наблюдается, и уже сегодня можно смело заявить, что СД является одним из распространённых и тяжёлых болезней.
Сахарный диабет II типа — хроническое неинфекционное, эндокринное заболевание, которое проявляется глубокими нарушениями липидного, белкового и углеводного обменов, связанного с абсолютным или же относительным дефицитом гормона, производимого поджелудочной железой.
У пациентов с СД II типа поджелудочная железа продуцирует достаточное количество инсулина — гормона, регулирующего углеводный обмен в организме. Однако из-за нарушения метаболических реакций в ответ на действие инсулина возникает дефицит этого гормона.
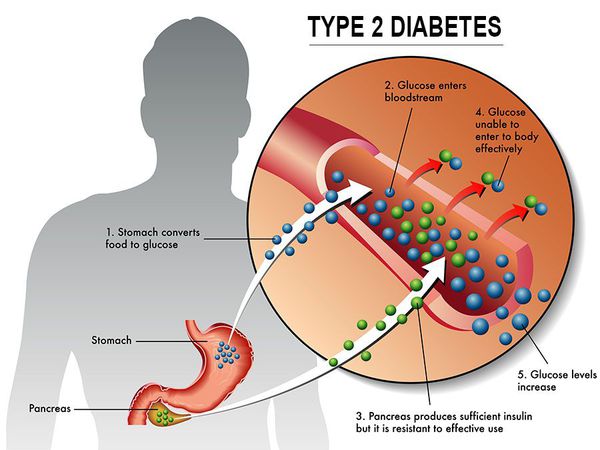
Инсулиннозависимый СД II типа имеет полигенную природу, а также является наследственным заболеванием.
Причиной возникновения данной патологии является совокупность определённых генов, а её развитие и симптоматика определяется сопутствующими факторами риска, такими как ожирение, несбалансированное питание, низкая физическая активность, постоянные стрессовые ситуации, возраст от 40 лет.[1]
Нарастающая пандемия ожирения и СД II типа тесно связаны и представляют основные глобальные угрозы здоровью в обществе.[3] Именно эти патологии являются причинами появления хронических заболеваний: ишемической болезни сердца, гипертонии, атеросклероза и гиперлипидемии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы сахарного диабета 2 типа
Чаще всего симптоматика при СД II типа выражена слабо, поэтому данное заболевание можно обнаружить благодаря результатам лабораторных исследований. Поэтому людям, относящимся к группе риска (наличие ожирения, высокого давления, различных метаболических синдромов, возраст от 40 лет), следует проходить плановое обследование для исключения или своевременного выявления болезни.
К основным симптомам СД II типа следует отнести:
- перманентную и немотивированную слабость, сонливость;
- постоянную жажду и сухость во рту;
- полиурию — учащённое мочеиспускание;
- усиленный аппетит (в период декомпенсации (прогрессирования и ухудшения) болезни аппетит резко снижается);
- кожный зуд (у женщин часто возникает в области промежности);
- медленно заживающие раны;
- затуманенное зрение;
- онемение конечностей.
Период декомпенсации заболевания проявляется сухостью кожи, снижением упругости и эластичности, грибковыми поражениями. В связи с аномально повышенным уровнем липидов возникает ксантоматоз кожи (доброкачественные новообразования).
У больных СД II типа ногти подвержены ломкости, потере цвета или же появлению желтизны, а 0,1 – 0,3% пациентов страдают липоидным некробиозом кожи (отложения жиров в разрушенных участках коллагенового слоя).
Помимо симптомов самого СД II типа дают о себе знать также симптомы поздних осложнений заболевания: язвы на ногах, снижение зрения, инфаркты, инсульты, поражения сосудов ног и другие патологии.
Патогенез сахарного диабета 2 типа
Основная причина возникновения СД II типа — это инсулинорезистентность (утрата реакции клеток на инсулин), обусловленная рядом факторов внешней среды и генетическими факторами, протекающая на фоне дисфункции β-клеток. Согласно исследовательским данным, при инсулинорезистентности снижается плотность инсулиновых рецепторов в тканях и происходит транслокация (хромосомная мутация) ГЛЮТ-4 (GLUT4).
Повышенный уровень инсулина в крови (гиперинсулинемия) приводит к уменьшению количества рецепторов на клетках-мишенях. Со временем β -клетки перестают реагировать на повышающийся уровень глюкозы. В итоге образуется относительный дефицит инсулина, при котором нарушается толерантность к углеводам.
Дефицит инсулина приводит к снижению утилизации глюкозы (сахара) в тканях, усилению процессов расщипления гликогена до глюкозы и образования сахара из неуглеводных компонентов в печени, тем самым повышая продукцию глюкозы и усугубляя гимергликемию — симптом, характеризующийся повышенным содержанием сахара в крови.
Окончания периферических двигательных нервов выделяют кальцитонин-подобный пептид. Он способствует подавлению секреции инсулина путём активизации АТФ-зависимых калиевых каналов (K+) в мембранах β-клеток, а также подавлению поглощения глюкозы скелетными мышцами.
Избыточный уровень лептина — главного регулятора энергетического обмена — способствует подавлению секреции инсулина, приводя к возникновению инсулинорезистентности скелетных мышц к жировой ткани.
Таким образом инсулинорезистентность включается в себя различные метаболические изменения: нарушение толерантности к углеводам, ожирение, артериальная гипертензия, дислипопротеидемия и атеросклероз. Главную роль в патогенезе этих нарушений играет гиперинсулинемия, как компенсаторное следствие инсулинорезистентности.[6]
Классификация и стадии развития сахарного диабета 2 типа
В настоящее время российские диабетологи классифицируют СД по степени тяжести, а также по состоянию углеводного обмена. Однако Международная Федерация диабета (МФД) довольно часто вносит изменения в цели лечения диабета и классификации его осложнений. По этой причине российские диабетологи вынуждены, постоянно изменять принятые в России классификации СД II типа по тяжести и степени декомпенсации заболевания.
Существуют три степени тяжести заболевания:
- I степень — наблюдаются симптомы осложнений, дисфункция некоторых внутренних органов и систем. Улучшение состояния достигается путём соблюдения диеты, назначается применение препаратов и инъекций.
- II степень — достаточно быстро появляются осложнения органа зрения, происходит активное выделение глюкозы с мочой, появляются проблемы с конечностями. Медикаментозная терапия и диеты не дают эффективных результатов.
- III степень – происходит выведение глюкозы и белка с мочой, развивается почечная недостаточность. В этой степени патология не поддаётся лечению.
По состоянию углеводного обмена выделяют следующие стадии СД II типа:
- компенсированная — нормальный уровень сахара в крови, достигнутый с помощью лечения, и отсутствие сахара в моче;
- субкомпенсированая — уровень глюкозы в крови (до 13,9 ммоль/л) и в моче (до 50 г/л) умеренный, при этом ацетон в урине отсутствует;
- декомпенсированная — все показатели, характерные для субкомпенсации, значительно повышены, в моче обнаруживается ацетон.
Осложнения сахарного диабета 2 типа
К острым осложнениям СД II типа относятся:
- Кетоацидотическая кома — опасное состояние, при котором происходит тотальная интоксикация организма кетоновыми телами, а также развивается метаболический ацидоз (увеличение кислотности), острая печёночная, почечная и сердечно-сосудистая недостаточность.
- Гипогликемическая кома — состояние угнетения сознания, развивающееся при резком уменьшении содержания глюкозы в крови ниже критической отметки.
- Гиперосмолярная кома — данное осложнение развивается в течение нескольких дней, в результате которого нарушается метаболизм, клетки обезвоживаются, резко увеличивается уровень глюкозы в крови.
Поздними осложнениями СД II типа являются:
- диабетическая нефропатия (патология почек);
- ретинопатия (поражение сетчатки глаза, способное привести к слепоте);
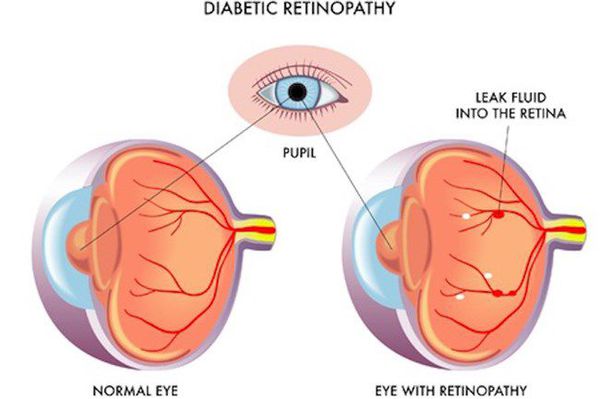
- полинейропатия (поражение периферических нервов, при котором конечности теряют чувствительность);
- синдром диабетической стопы (образование на нижних конечностях открытых язв, гнойных нарывов, некротических (отмирающих) тканей).
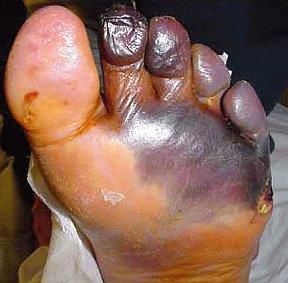
Диагностика сахарного диабета 2 типа
Для того чтобы диагностировать СД II типа необходимо оценить симптомы болезни и провести следующие исследования:
- Определение уровня глюкозы в плазме крови. Кровь берётся из пальца, натощак. Положительный диагноз СД II типа устанавливается в случае наличия глюкозы свыше 7,0 ммоль/л при проведении анализа два или более раза в разные дни. Показатели могут изменяться в зависимости от физической активности и употребления пищи.
- Тест на гликированный гемоглобин (HbAc1). В отличие от показателей уровня сахара в крови, уровень HbAc1 меняется медленно, поэтому данный анализ является надёжным методом диагностики, а также последующего контроля заболевания. Показатель выше 6,5% свидетельствует о наличии СД II типа.
- Анализ мочи на глюкозу и ацетон. У пациентов с СД II типа в суточной моче содержится глюкоза, её определяют только при условии повышенного уровня глюкозы в крови (от 10 ммоль/л). Присутствие в урине трёх-четырёх «плюсов» ацетона также свидетельствует о наличии СД II типа, тогда как в моче здорового человека данное вещество не обнаруживается.
- Анализ крови на толерантность к глюкозе. Предполагает определение концентрации глюкозы спустя два часа после приёма натощак стакана воды с растворённой в нём глюкозой (75 г). Диагноз СД II типа подтверждается, если первоначальный уровень глюкозы (7 ммоль/л и более) после выпитого раствора повысился минимум до 11 ммоль/л.
Лечение сахарного диабета 2 типа
Лечение СД II типа предполагает решение основных задач:
- компенсировать недостаток инсулина;
- скорректировать гормонально-метаболические нарушения;
- осуществление терапии и профилактики осложнений.
Для их решения применяется следующие методы лечения:
- диетотерапия;
- физические нагрузки;
- применение сахароснижающих препаратов;
- инсулинотерапия;
- хирургическое вмешательство.
Диетотерапия
Диета при СД II типа, как и обычная диета, предполагает оптимальное соотношение основных веществ, содержащихся в продуктах: белки должны составлять 16% суточного рациона, жиры — 24%, а углеводы — 60%. Отличие диеты при диабете II типа заключается в характере потребляемых углеводов: рафинированные сахара заменяются медленно усваиваемыми углеводами. Так как данное заболевание возникает у полных людей, потеря веса является важнейшим условием, нормализующим содержание глюкозы в крови. В связи с этим рекомендована калорийность диеты, при которой пациент еженедельно будет терять 500 г массы тела до момента достижения идеального веса. Однако при этом еженедельное уменьшение веса не должно превышать 2 кг, в противном случае это приведёт к избыточной потере мышечной, а не жировой ткани. Количество калорий, необходимое для суточного рациона пациентов с СД II типа, рассчитывается следующим образом: женщинам нужно умножить идеальный вес на 20 ккал, а мужчинам — на 25 ккал.
При соблюдении диеты необходимо принимать витамины, так как во время диетотерапии происходит избыточное выведение их с мочой. Нехватку витаминов в организме можно компенсировать при помощи рационального употребления полезных продуктов, таких как свежая зелень, овощи, фрукты и ягоды. В зимние и весенние периоды возможен приём витаминов в дрожжевой форме.
Физическая нагрузка
Верно подобранная система физических упражнений, с учётом течения заболевания, возраста и присутствующих осложнений, способствует значительному улучшению состояния больного СД. Эта методика лечения хороша тем, что необходимость применения инсулита практически отпадает, так как во время физических нагрузок глюкоза и липиды сгорают без его участия.
Лечение сахароснижающими препаратами
На сегодняшний день используют производные сахароснижающих препаратов:
- сульфонилмочевины (толбутамид, глибенкламид);
- бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин);
- тиазолидиндионы (глитазоны), схожие по свойствам с бигуанидами (пиоглитазон, росиглитазон);
- ингибиторы альфа-глюкозидаз, снижающие темпы всасывания глюкозы в желудочно-кишечном тракте (акарбоза);
- агонисты рецепторов глюкагоноподобного пептида-1, стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, аппетит и массу тела, замедляющие эвакуацию пищевого комка из желудка (эксенатид, лираглутид);
- ингибиторы депептидил-пептидазы-4, также стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, не влияющие на скорость эвакуации пищи из желудка и оказывающие нейтральное действие на массу тела (ситаглиптин, вилдаглиптин);
- ингибиторы натрий-глюкозного котранспортера 2 типа (глифлозины), снижающие реабсорбцию (поглощение) глюкозы в почках, а также массу тела (дапаглифлозин,эмпаглифлозин).
Инсулинотерапия
В зависимости от тяжести болезни и возникающих осложнений врач назначает приём инсулина. Данный метод лечения показан примерно в 15-20% случаев. Показаниями к применению инсулинотерапии являются:
- быстрая потеря веса без видимой на то причины;
- возникновение осложнений;
- недостаточная эффективность других сахароснижающих препаратов.
Хирургическое лечение
Несмотря на множество гипогликемических препаратов, остаётся не решённым вопрос об их правильной дозировке, а также о приверженности пациентов к выбранному методу терапии. Это, в свою очередь, создаёт трудности при достижении длительной ремиссии СД II типа. Поэтому всё большую популярность в мире получает оперативная терапия данного заболевания — бариатрическая или метаболическая хирургия. МФД считает данный метод лечения пациентов с СД II типа эффективным. В настоящее время в мире проводится более 500 000 бариатрических операций в год. Существует несколько видов метаболической хирургии, самыми распространёнными являются шунтирование желудка и мини гастрошунтирование.[4]
Шунтирование желудка по Ру
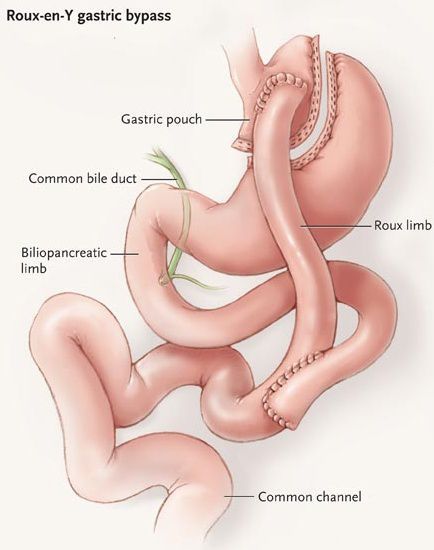
Во время шунтирования, желудок пересекается ниже пищевода таким образом, чтоб его объём сократился до 30 мл. Оставшаяся большая часть желудка не удаляется, а заглушается, предотвращая попадание в неё пищи.[5] В результате пересечения образуется маленький желудок, к которому затем пришивается тонкая кишка, отступив 1 м от её окончания. Таким образом пища будет прямиком попадать в толстую кишку, при этом обработка её пищеварительными соками снизится. Это, свою очередь, провоцирует раздражение L-клеток подвздошной кишки, способствующее снижению аппетита и увеличению роста клеток, синтезирующих инсулин.
Мини шунтирование желудка

Главное отличие минигастрошунтирования от классического шунтирования желудка — сокращение количества анастомозов (соединений отрезков кишки).[2] При выполнении традиционной операции накладывается два анастомоза: соединение желудка и тонкой кишки и соединение разных отделов тонкой кишки. При минигастрошунтировании анастомоз один — между желудком и тонкой кишкой. Благодаря малому объёму вновь сформированного желудка и быстрому поступлению еды в тонкую кишку у пациента возникает чувство насыщения даже после приёма незначительных порций пищи.
К другим видам бариатрической хирургии относятся:
- гастропликация — ушивание желудка, предотвращающее его растягивание;[8]
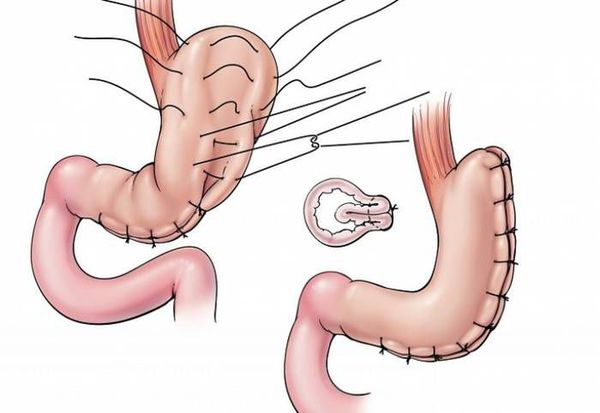
- рукавная гастропластика (иначе её называют лапароскопической продольной резекцией желудка) — отсечение большей части желудка и формирование желудочной трубки объёмом 30 мл, которое способствует быстрому насыщению, а также позволяет избежать соблюдения строгой диеты;
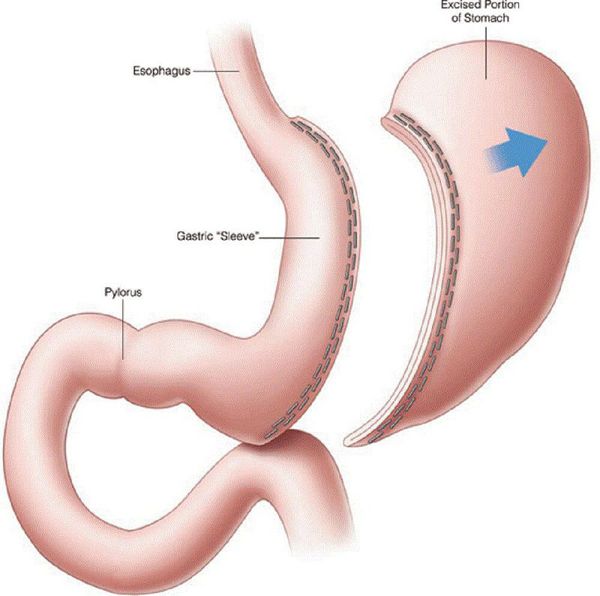
- бандажирование желудка — уменьшение объёма желудка с помощью специального кольца (бандажа), накладывающегося на верхнюю часть желудка (данное вмешательство обратимо).
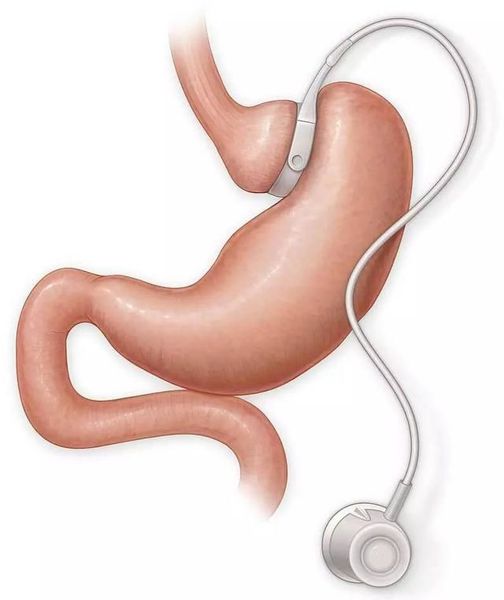
Противопоказания к проведению хирургического лечения — наличие у пациента эзофагита (воспаления слизистой оболочки пищевода), варикозного расширения вен пищевода, портальной гипертенззи, цирозща печени, язвенной болезни желудка или двенадцатиперстной кишки, хронического панкреатита, беременности, алкоголизма, тяжёлых заболеваний сердечно-сосудистой системы или психических расстройств, а также длительное применение гормональных препаратов.
Прогноз. Профилактика
К сожалению, полностью излечиться от СД II типа невозможно. Однако существуют способы улучшения качества жизни пациентов с данным заболеванием.
На сегодняшний день существует большое количество “баз”, где специалисты-эндокринологи объясняют пациентам, каким должен быть их уклад жизни, как правильно питаться, какие продукты не следует употреблять, какими должны быть ежедневные физические нагрузки.
Также создано огромное количество сахароснижающих препаратов, которые ежегодно совершенствуются. Для того, чтобы они оказывали положительное влияние на организма, медикаменты необходимо принимать регулярно.
Практика показывает, что соблюдение всех рекомендаций эндокринологов улучшает процесс лечения СД II типа.
Оперативным методом, повышающим качество жизни при СД II типа по мнению МФД, является бариатрическая хирургия.
Значительно улучшить состояние пациентов с данным заболеванием позволяет проведение гастроинтестинальных операций (терапия морбидного ожирения), вследствие которой нормализуется уровень гликогемоглобина и глюкозы в крови, теряется необходимость применения антидиабетических препаратов и инсулина.
Бариатрическая хирургия может привести к значительной и устойчивой ремиссии, а также к улучшению течения СД II типа и других метаболических факторов риска у тучных пациентов. Хирургическое вмешательство в течение 5 лет после установления диагноза чаще всего приводит к долговременной ремиссии.
Для предупреждения возникновения СД II типа необходимо соблюдать следующие меры профилактики:
- Диета — при избыточной массе тела необходимо следить за тем, что входит в рацион: весьма полезно употреблять овощи и фрукты с пониженным содержанием глюкозы, при этом ограничив употребление таких продуктов, как хлеб, мучные изделия, картофель, жирные, острые, копчёные и сладкие блюда.
- Посильные физические нагрузки — в изнуряющих тренировках нет необходимости. Оптимальным вариантом станут ежедневные пешие прогулки или плаванье в бассейне. Лёгкие физические упражнения, если их делать не менее пяти раз в неделю, снижа?
