Прорыв в медицине сахарный диабет

Сахарный диабет – заболевание, приводящее к пожизненным инъекциям инсулина, инвалидности и фатальным осложнениям. Ученые из Приволжского исследовательского медицинского университета (ПИМУ) приступили к разработке принципиально нового метода лечения этого недуга.
Чтобы понять механизм технологии, нужно сказать о том, как работает поджелудочная железа, отчего возникает диабет. В этом органе есть так называемые бета-клетки, объединенные в островки, которые автоматически продуцируют инсулин в ответ на повышение уровня глюкозы в крови. При ряде аутоиммунных или хронических болезней общая их масса снижается, появляются функциональные нарушения в виде недостаточной выработки инсулина. Результат – повышение уровня глюкозы в сыворотке крови.
– Это инсулинопотребный сахарный диабет. Он возникает, если число островков уменьшилось на 80 процентов, – рассказывает заведующий кафедрой факультетской хирургии и трансплантологии, главный внештатный трансплантолог минздрава Нижегородской области Владимир Загайнов.
Ученый подчеркивает, что метод лечения диабета только один – трансплантация поджелудочной железы. Потребность в этой операции в России удовлетворяется на тысячные доли процента, что связано с дефицитом донорских органов. Во всех остальных случаях речь идет о компенсации заболевания с помощью инсулина. Однако даже пересадка сопряжена с необходимостью иммуносупрессивной терапии, чтобы организм пациента не отторгал донорский орган. А у нее есть свои минусы, особенно в отдаленном периоде.
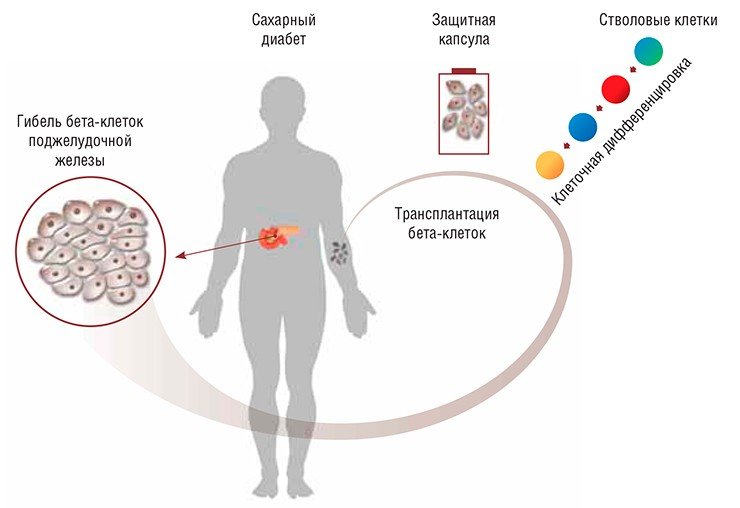
Главная идея проекта – пересадка не всей поджелудочной железы, а только островков, состоящих из тех самых бета-клеток.
– Островки будут выделяться из донорской железы специальным способом. Даже если целая железа не годится для трансплантации, из нее можно попытаться выделить островки и пересадить их, – поясняет Владимир Загайнов.
В мире эту идею пытаются реализовать разными способами и с разной степенью успешности. Введение островков от донора требует все той же небезопасной иммуносупрессивной терапии. В ПИМУ ученые разрабатывают вариант пересадки клеток, заключенных в специальные пористые капсулы. В теории клетки приживаются и начинают вырабатывать инсулин. Человек излечивается от диабета. А поры капсулы достаточно малы, чтобы предотвратить атаку иммунных клеток организма, поэтому никакой иммуносупрессивной терапии не требуется. Важно, что речь идет о малоинвазивных операциях, а не о сложной трансплантации. Возможных вариантов несколько: введение в брюшную полость путем пункции либо введение в печень по воротной вене.
Первые эксперименты ученых из НИИ экспериментальной онкологии и биомедицинских технологий ПИМУ вместе с Институтом металлоорганической химии РАН оказались успешными.
– В отдаленной перспективе планируем проработать выращивание бета-клеток из стволовых, – говорит Владимир Загайнов. – Параллельно вместе с коллегами из Национального медицинского исследовательского центра трансплантологии и искусственных органов имени Шумакова занимаемся легитимизацией технологии. Раньше в России за это никто не брался, поэтому трансплантация островков бета-клеток поджелудочной пока не вошла в список разрешенных, хотя в мире это уже существует. Надеемся, что в ближайшее время вопрос будет решен.
Планируем проработать выращивание бета-клеток из стволовых
В 2022 году проект, выполняемый по госзаданию Минздрава России, завершится. Можно будет испытывать метод на животных, а затем заниматься регистрацией. На мой вопрос, когда лечение будет доступно российским пациентам, профессор Загайнов ответил кратко:
– Деклараций в жизни хватает, давайте заниматься делом.
Комментарий
Ольга Занозина, доктор медицинских наук, заведующая отделением эндокринологии Нижегородской областной больницы имени Семашко:
– Наряду с совершенствованием самих инсулинов, способов их введения в организм пациента, улучшением терапевтического обучения больных сахарным диабетом развивается и другое направление – трансплантационные технологии, позволяющие вводить бета-клетки островков поджелудочной железы, которые вырабатывают инсулин, в организм больного человека.
Положительный эффект достигается при виртуозном заборе, хранении и введении островковых клеток больному человеку. При успешном результате – почти полный контроль за гликемией, отсутствие гипогликемий и потребности в экзогенном инсулине. Вся эта работа требует ювелирного мастерства.
Источник
Сурен Закиян, Сергей Медведев
«Наука из первых рук» №1(61), 2015
Сурен Минасович Закиян — доктор биологических наук, профессор, заведующий лабораторией эпигенетики развития Института цитологиии генетики СО РАН, заведующий лабораторией молекулярной и клеточной медицины Новосибирского научно-исследовательского института патологии кровообращения им. академика Е. Н. Мешалкина, заведующий лабораторией стволовой клетки Института химической биологии и фундаментальной медицины СО РАН. Автор и соавтор 215 научных работ, 5 патентов и 3 монографий. |
Сергей Петрович Медведев — кандидат биологических наук, старший научный сотрудник Института цитологии и генетики СО РАН и Института химической биологии и фундаментальной медицины СО РАН (Новосибирск), ведущий научный сотрудник Новосибирского научно-исследовательского института патологии кровообращения им. академика Е. Н. Мешалкина. Автор и соавтор 14 научных работ. |
В работах, попавших в 2014 г. в прорывы по версии журнала Science, ученым удалось значительно продвинуться в разработке альтернативной терапии сахарного диабета 1-го типа, суть которой состоит в трансплантации больным так называемых бета-клеток поджелудочной железы, вырабатывающих гормон инсулин. До сих пор такие клетки получали из тканей эмбрионов или брали у доноров посмертно. Однако их использование сталкивалось с рядом проблем, от тканевой несовместимости до этических. Выход, предложенный учеными, заключается в пересадке больным зрелых бета-клеток, полученных в лабораторных условиях из стволовых недифференцированных клеток самого пациента либо обычных соматических клеток путем их «перепрограммирования». Для широкого применения этой технологии требуется решить проблему защиты трансплантата, поскольку диабет 1-го типа — это аутоиммунное заболевание, и новые бета-клетки будут также подвергаться атакам иммунной системы.
Сахарный диабет — самое распространенное эндокринное заболевание в мире: по данным Международной федерации диабета сегодня им страдает более 300 млн человек. Болезнь не обошла и семью Дугласа Мелтона, руководителя одной из исследовательских групп, занимающихся разработкой клеточной терапии диабета. Их работы вошли в список наиболее выдающихся научных достижений 2014 г. по версии журнала Science.
Сахарный диабет — болезнь, характеризующаяся стойким увеличением в крови концентрации глюкозы, — сегодня входит в тройку самых распространенных видов заболеваний. При диабете 2-го типа бета-клетки островков Лангерганса в поджелудочной железе вырабатывают пептидный гормон инсулин, который регулирует уровень глюкозы в крови, но ткани организма теряют чувствительность к нему. Этот наиболее распространенный (до 80–90% случаев) тип сахарного диабета, который называют еще инсулинонезависимым, развивается преимущественно в пожилом возрасте и характеризуется относительно легким течением.
При диабете 1-го типа наблюдается аутоиммунное поражение бета-клеток поджелудочной железы, вырабатывающих гормон инсулин. Такой тип диабета приводит к полной пожизненной зависимости от инъекций инсулина — на данный момент это практически единственный способ терапии этого тяжелого заболевания. Больной должен постоянно следить за уровнем глюкозы в крови и в зависимости от «скачков» уровня глюкозы самостоятельно корректировать дозы инсулина. При этом в любом случае у больного развиваются осложнения: дисфункция почек и сердечно-сосудистой системы, поражение глаз (диабетическая ретинопатия), некротическое поражение тканей. Результатом является существенное снижение качества жизни больных, а зачастую инвалидность и ранняя смерть.
Говоря об альтернативной возможности терапии сахарного диабета, надо упомянуть о существовании достаточно успешной практики пересадки донорских бета-клеток. Их получают из тканей эмбрионального происхождения или берут у доноров посмертно. После такой трансплантации больной на несколько лет становится независимым от инъекций инсулина. Проблемы такого вида терапии связаны с качеством и количеством донорского материала, не говоря уже о тканевой несовместимости реципиента и донора. Ведь после пересадки больные вынуждены принимать препараты, подавляющие активность иммунной системы, к тому же через какое-то время все равно происходит отторжение трансплантата. Еще одно препятствие — проблемы этического характера, связанные с использованием тканей эмбрионов.
Выход из ситуации в принципе есть: бета-клетки поджелудочной железы можно получать in vitro (в лабораторных условиях) из клеточных культур. Их источником могут быть плюрипотентные стволовые клетки человека, т. е. «первичные» недифференцированные клетки, из которых происходят все клетки наших органов и тканей. Для получения бета-клеток можно использовать как стволовые клетки эмбрионов, так и индуцированные плюрипотентные стволовые клетки, которые получают из обычных соматических клеток взрослого человека путем их «перепрограммирования».

Технологии получения индуцированных плюрипотентных стволовых клеток известны и достаточно хорошо разработаны. Но вот получить из них зрелые бета-клетки гораздо сложнее, так как для этого необходимо буквально в чашке Петри воспроизвести сложнейшие процессы, происходящие во время эмбрионального развития человека, используя сигнальные молекулы и химические соединения, направляющие развитие клеток в нужную сторону.
В список выдающихся научных исследований прошлого года, опубликованный журналом Science, как раз и вошли работы двух исследовательских групп: из Гарвардского института стволовых клеток (США) и Медицинской школы Массачусетского университета в Вустере (США) под руководством Д. Мелтона и из Университета провинции Британская Колумбия (Канада) и компании BetaLogics (США) под руководством Т. Кифера, посвященные технологиям получения in vitro бета-клеток поджелудочной железы (Pagliuca et al., 2014; Rezania et al., 2014). Взяв в качестве исходного материала стволовые клетки человеческого эмбриона, в итоге ученые получили клетки, проявляющие все основные качества бета-клеток. То есть в них «работали» определенные гены и присутствовали специфические белки, так что эти клетки были способны продуцировать инсулин в ответ на присутствие глюкозы. Пересаженные лабораторным мышам из чистой линии, служащей экспериментальной моделью сахарного диабета, эти клетки нормально функционировали и компенсировали первоначальное отсутствие инсулина!

Огромное преимущество этого метода в том, что с его помощью можно получать функционирующие бета-клетки в довольно большом количестве. В финале процесса из одного флакона для культивирования объемом 0,5 л можно получить до 300 млн клеток — этого числа вполне достаточно, чтобы компенсировать недостающий инсулин у одного человека весом около 70 кг. Или для проведения скрининга среди 30 тыс. отдельных химических соединений — потенциальных лекарственных веществ, если использовать клетки не по «прямому назначению», а для фармакологических исследований.
Безусловно, описанные технологии нуждаются в совершенствовании. В частности, необходима разработка детальных протоколов получения бета-клеток из индуцированных плюрипотентных стволовых клеток. Это позволит не только в любой период жизни пациента и практически из любых клеток его собственного организма при необходимости получить необходимое количество бета-клеток, но и разрешит проблему иммунологической несовместимости донора и реципиента.
Однако остается другая проблема: поскольку диабет 1-го типа — это аутоиммунное заболевание, то новые бета-клетки будут опять атакованы иммунной системой, как когда-то свои «родные» клетки пациента. Поэтому пересаженные клетки надо научиться защищать! Только в этом случае подобное лечение может стать доступным и широко применимым, ведь использование иммунодепрессантов оправдано только в самых тяжелых случаях.
Сейчас разрабатываются разные варианты подобной защиты. Например, можно покрыть клетки специальным гидрогелем, однако в этом случае их будет гораздо труднее удалить из организма при необходимости. К тому же пока не существует способа воспрепятствовать их инкапсуляции (заключению в соединительнотканную оболочку) подобно другим чужеродным телам в организме, что перекроет пересаженным клеткам приток питательных веществ. Сейчас идет поиск химических веществ, пригодных для изготовления гидрогеля, который не будет вызывать такого эффекта.
Другое решение предложили конкуренты команды Мелтона — американская компания ViaCyte. Суть его в том, чтобы поместить пул незрелых бета-клеток внутрь тела в биологически совместимой оболочке: предполагается, что предшественники бета-клеток будут там постепенно созревать и успешно функционировать. Такое устройство уже создано; более того, в компании уже запустили первый этап клинических испытаний. Но хотя результаты аналогичных исследований на животных выглядят многообещающе, есть опасения относительно эффективности этого способа.
В любом случае, уже сейчас имеющиеся технологии внушают надежду, что проблема лечения сахарного диабета будет в скором времени решена. Использование бета-клеток, произведенных из стволовых клеток пациентов, даже при условии постоянного приема иммунодепрессантов может стать огромным облегчением для больных тяжелыми формами диабета, которые постоянно сталкиваются с опасными для жизни изменениями уровня сахара в крови.
Литература:
1. Pagliuca F. W., Melton D. A. How to make a functional β cell // Development. 2013. V. 140. № 12. P. 2472–2483. DOI: 10.1242/dev.093187.
2. Pagliuca F. W., Millman J. R., Gürtler M. et al. Generation of functional human pancreatic β cells in vitro // Cell. 2014. V. 159. № 2. P. 428–439. DOI: 10.1016/j.cell.2014.09.040.
3. Rezania A., Bruin J. E., Arora P. et al. Reversal of diabetes with insulin-producing cells derived in vitro from human pluripotent stem cells // Nat. Biotechnol. 2014. V. 32. № 11. P. 1121–1133. DOI: 10.1038/nbt.3033.
4. Ledford H. Stem-cell success poses immunity challenge for diabetes // Nature. 2014. V. 514. № 7522. P. 281. DOI: 10.1038/514281a.
Источник
: 30 Мар 2015 , Наша Арктика , том 61,
№1
В работах, попавших в 2014 г. в прорывы по версии журнала Science, ученым удалось значительно продвинуться в разработке альтернативной терапии сахарного диабета 1-го типа, суть которой состоит в трансплантации больным так называемых бета-клеток поджелудочной железы, вырабатывающих гормон инсулин. До сих пор такие клетки получали из тканей эмбрионов или брали у доноров посмертно. Однако их использование сталкивалось с рядом проблем, от тканевой несовместимости до этических. Выход, предложенный учеными, заключается в пересадке больным зрелых бета-клеток, полученных в лабораторных условиях из стволовых недифференцированных клеток самого пациента либо обычных соматических клеток путем их «перепрограммирования». Для широкого применения этой технологии требуется решить проблему защиты трансплантата, поскольку диабет 1-го типа – это аутоиммунное заболевание, и новые бета-клетки будут также подвергаться атакам иммунной системы.
Сахарный диабет – самое распространенное эндокринное заболевание в мире: по данным Международной федерации диабета сегодня им страдает более 300 млн человек. Болезнь не обошла и семью Дугласа Мелтона, руководителя одной из исследовательских групп, занимающихся разработкой клеточной терапии диабета. Их работы вошли в список наиболее выдающихся научных достижений 2014 г. по версии журнала Science.
Сахарный диабет – болезнь, характеризующаяся стойким увеличением в крови концентрации глюкозы, – сегодня входит в тройку самых распространенных видов заболеваний. При диабете 2-го типа бета-клетки островков Лангерганса в поджелудочной железе вырабатывают пептидный гормон инсулин, который регулирует уровень глюкозы в крови, но ткани организма теряют чувствительность к нему. Этот наиболее распространенный (до 80—90 % случаев) тип сахарного диабета, который называют еще инсулинонезависимым, развивается преимущественно в пожилом возрасте и характеризуется относительно легким течением.
 При диабете 1-го типа наблюдается аутоиммунное поражение бета-клеток поджелудочной железы, вырабатывающих гормон инсулин. Такой тип диабета приводит к полной пожизненной зависимости от инъекций инсулина – на данный момент это практически единственный способ терапии этого тяжелого заболевания. Больной должен постоянно следить за уровнем глюкозы в крови и в зависимости от «скачков» уровня глюкозы самостоятельно корректировать дозы инсулина. При этом в любом случае у больного развиваются осложнения: дисфункция почек и сердечно-сосудистой системы, поражение глаз (диабетическая ретинопатия), некротическое поражение тканей. Результатом является существенное снижение качества жизни больных, а зачастую инвалидность и ранняя смерть.
При диабете 1-го типа наблюдается аутоиммунное поражение бета-клеток поджелудочной железы, вырабатывающих гормон инсулин. Такой тип диабета приводит к полной пожизненной зависимости от инъекций инсулина – на данный момент это практически единственный способ терапии этого тяжелого заболевания. Больной должен постоянно следить за уровнем глюкозы в крови и в зависимости от «скачков» уровня глюкозы самостоятельно корректировать дозы инсулина. При этом в любом случае у больного развиваются осложнения: дисфункция почек и сердечно-сосудистой системы, поражение глаз (диабетическая ретинопатия), некротическое поражение тканей. Результатом является существенное снижение качества жизни больных, а зачастую инвалидность и ранняя смерть.
Говоря об альтернативной возможности терапии сахарного диабета, надо упомянуть о существовании достаточно успешной практики пересадки донорских бета-клеток. Их получают из тканей эмбрионального происхождения или берут у доноров посмертно. После такой трансплантации больной на несколько лет становится независимым от инъекций инсулина. Проблемы такого вида терапии связаны с качеством и количеством донорского материала, не говоря уже о тканевой несовместимости реципиента и донора. Ведь после пересадки больные вынуждены принимать препараты, подавляющие активность иммунной системы, к тому же через какое-то время все равно происходит отторжение трансплантата. Еще одно препятствие – проблемы этического характера, связанные с использованием тканей эмбрионов.
Выход из ситуации в принципе есть: бета-клетки поджелудочной железы можно получать in vitro (в лабораторных условиях) из клеточных культур. Их источником могут быть плюрипотентные стволовые клетки человека, т. е. «первичные» недифференцированные клетки, из которых происходят все клетки наших органов и тканей. Для получения бета-клеток можно использовать как стволовые клетки эмбрионов, так и индуцированные плюрипотентные стволовые клетки, которые получают из обычных соматических клеток взрослого человека путем их «перепрограммирования».
Технологии получения индуцированных плюрипотентных стволовых клеток известны и достаточно хорошо разработаны. Но вот получить из них зрелые бета-клетки гораздо сложнее, так как для этого необходимо буквально в чашке Петри воспроизвести сложнейшие процессы, происходящие во время эмбрионального развития человека, используя сигнальные молекулы и химические соединения, направляющие развитие клеток в нужную сторону.
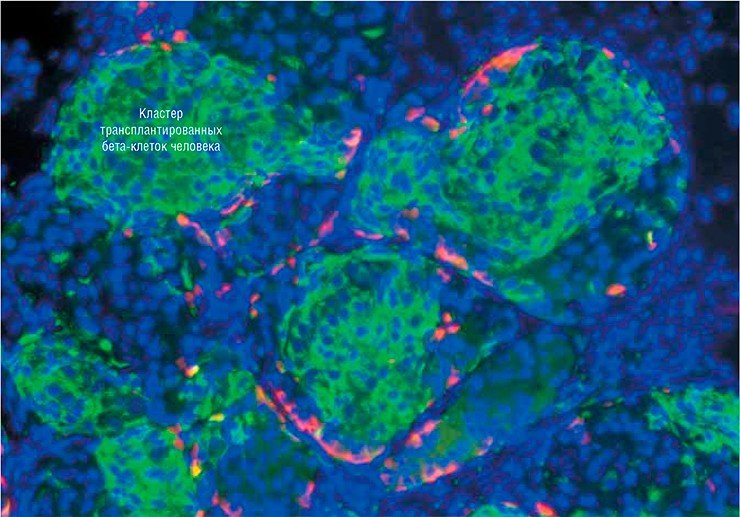 В список выдающихся научных исследований прошлого года, опубликованный журналом Science, как раз и вошли работы двух исследовательских групп: из Гарвардского института стволовых клеток (США) и Медицинской школы Массачусетского университета в Вустере (США) под руководством Д. Мелтона и из Университета провинции Британская Колумбия (Канада) и компании BetaLogics (США) под руководством Т. Кифера, посвященные технологиям получения in vitro бета-клеток поджелудочной железы (Pagliuca et al., 2014; Rezania et al., 2014). Взяв в качестве исходного материала стволовые клетки человеческого эмбриона, в итоге ученые получили клетки, проявляющие все основные качества бета-клеток. То есть в них «работали» определенные гены и присутствовали специфические белки, так что эти клетки были способны продуцировать инсулин в ответ на присутствие глюкозы. Пересаженные лабораторным мышам из чистой линии, служащей экспериментальной моделью сахарного диабета, эти клетки нормально функционировали и компенсировали первоначальное отсутствие инсулина!
В список выдающихся научных исследований прошлого года, опубликованный журналом Science, как раз и вошли работы двух исследовательских групп: из Гарвардского института стволовых клеток (США) и Медицинской школы Массачусетского университета в Вустере (США) под руководством Д. Мелтона и из Университета провинции Британская Колумбия (Канада) и компании BetaLogics (США) под руководством Т. Кифера, посвященные технологиям получения in vitro бета-клеток поджелудочной железы (Pagliuca et al., 2014; Rezania et al., 2014). Взяв в качестве исходного материала стволовые клетки человеческого эмбриона, в итоге ученые получили клетки, проявляющие все основные качества бета-клеток. То есть в них «работали» определенные гены и присутствовали специфические белки, так что эти клетки были способны продуцировать инсулин в ответ на присутствие глюкозы. Пересаженные лабораторным мышам из чистой линии, служащей экспериментальной моделью сахарного диабета, эти клетки нормально функционировали и компенсировали первоначальное отсутствие инсулина!
Огромное преимущество этого метода в том, что с его помощью можно получать функционирующие бета-клетки в довольно большом количестве. В финале процесса из одного флакона для культивирования объемом 0,5 л можно получить до 300 млн клеток – этого числа вполне достаточно, чтобы компенсировать недостающий инсулин у одного человека весом около 70 кг. Или для проведения скрининга среди 30 тыс. отдельных химических соединений – потенциальных лекарственных веществ, если использовать клетки не по «прямому назначению», а для фармакологических исследований.
Безусловно, описанные технологии нуждаются в совершенствовании. В частности, необходима разработка детальных протоколов получения бета-клеток из индуцированных плюрипотентных стволовых клеток. Это позволит не только в любой период жизни пациента и практически из любых клеток его собственного организма при необходимости получить необходимое количество бета-клеток, но и разрешит проблему иммунологической несовместимости донора и реципиента.
Однако остается другая проблема: поскольку диабет 1-го типа – это аутоиммунное заболевание, то новые бета-клетки будут опять атакованы иммунной системой, как когда-то свои «родные» клетки пациента. Поэтому пересаженные клетки надо научиться защищать! Только в этом случае подобное лечение может стать доступным и широко применимым, ведь использование иммунодепрессантов оправдано только в самых тяжелых случаях.
Сейчас разрабатываются разные варианты подобной защиты. Например, можно покрыть клетки специальным гидрогелем, однако в этом случае их будет гораздо труднее удалить из организма при необходимости. К тому же пока не существует способа воспрепятствовать их инкапсуляции (заключению в соединительнотканную оболочку) подобно другим чужеродным телам в организме, что перекроет пересаженным клеткам приток питательных веществ. Сейчас идет поиск химических веществ, пригодных для изготовления гидрогеля, который не будет вызывать такого эффекта.
Другое решение предложили конкуренты команды Мелтона – американская компания ViaCyte. Суть его в том, чтобы поместить пул незрелых бета-клеток внутрь тела в биологически совместимой оболочке: предполагается, что предшественники бета-клеток будут там постепенно созревать и успешно функционировать. Такое устройство уже создано; более того, в компании уже запустили первый этап клинических испытаний. Но хотя результаты аналогичных исследований на животных выглядят многообещающе, есть опасения относительно эффективности этого способа.
В любом случае, уже сейчас имеющиеся технологии внушают надежду, что проблема лечения сахарного диабета будет в скором времени решена. Использование бета-клеток, произведенных из стволовых клеток пациентов, даже при условии постоянного приема иммунодепрессантов может стать огромным облегчением для больных тяжелыми формами диабета, которые постоянно сталкиваются с опасными для жизни изменениями уровня сахара в крови.
Литература
Pagliuca F. W., Melton D. A. How to make a functional β cell. //Development. 2013. V. 140. N. 12. P. 2472—83. DOI: 10.1242/dev.093187.
Pagliuca F. W., Millman J. R., Gürtler M., et al. Generation of functional human pancreatic β cells in vitro. //Cell. 2014. V. 159. N. 2. P. 428—39. DOI: 10.1016/j.cell.2014.09.040.
Rezania A., Bruin J. E., Arora P., et al. Reversal of diabetes with insulin-producing cells derived in vitro from human pluripotent stem cells. //Nat. Biotechnol. 2014. V. 32. N. 11. P. 1121—33. DOI: 10.1038/nbt.3033.
Ledford H. Stem-cell success poses immunity challenge for diabetes. //Nature. 2014. V. 514. N. 7522. P. 281. DOI: 10.1038/514281a.
: 30 Мар 2015 , Наша Арктика , том 61,
№1
Источник
