Сахарный диабет и беременность журнал

Марина Поздеева о нарушении толерантности к глюкозе, манифестирующем во время беременности и о том, почему возникает гестационный сахарный диабет
Около 7 % всех беременностей осложняются гестационным сахарным диабетом (ГСД), что составляет более 200 тысяч случаев в мире ежегодно [1]. Наряду с артериальной гипертензией и преждевременными родами ГСД относится к наиболее частым осложнениям беременности [2].
- Ожирение повышает риск развития гестационного сахарного диабета при беременности как минимум в два раза.
- Глюкозотолерантный тест должен проводиться всем беременным на 24-28 неделе беременности.
- Если уровень глюкозы в плазме натощак превышает 7 ммоль/л, говорят о развитии манифестного сахарного диабета.
- Пероральные сахароснижающие препараты при ГСД противопоказаны.
- ГСД не считается показанием к плановому кесаревому сечению и тем более к досрочному родоразрешению.
Патофизиология последствия гестационного сахарного диабета и влияние на плод
Начиная с самых ранних сроков беременности плод и формирующаяся плацента нуждаются в большом количестве глюкозы, которая непрерывно подается к плоду с помощью белков-транспортеров. В связи с этим утилизация глюкозы при беременности значительно ускоряется, что способствует снижению ее уровня в крови. Беременные женщины имеют тенденцию к развитию гипогликемии между приемами пищи и во время сна, так как плод получает глюкозу постоянно.
Чем опасен гестационный сахарный диабет при беременности для ребенка и матери:

По мере прогрессирования беременности чувствительность тканей к инсулину неуклонно снижается, и концентрация инсулина компенсаторно увеличивается [3]. В связи с этим повышается базальный уровень инсулина (натощак), а также концентрация стимулированного с помощью глюкозотолерантного теста инсулина (первая и вторая фазы инсулинового ответа). С увеличением гестационного срока повышается и элиминация инсулина из кровотока.
При недостаточной выработке инсулина у беременных развивается гестационный сахарный диабет, который характеризуется повышенной инсулинорезистентностью. Кроме того, для ГСД характерно увеличение содержания проинсулина в крови, что свидетельствует об ухудшении функции бета-клеток поджелудочной железы.
Факторы риска ГСД
Оценка риска развития ГСД должна производиться еще при первом визите беременной женщины к акушеру-гинекологу по поводу беременности. Существуют факторы, которые увеличивают риск развития ГСД по крайней мере вдвое [4], это:
- избыточная масса тела и ожирение (индекс массы тела (ИМТ) выше 25 кг/м2 и выше 30 кг/м2);
- увеличение массы тела после 18 лет на 10 кг;
- возраст беременной старше 40 лет (по сравнению с женщинами в возрасте 25-29 лет);
- принадлежность к монголоидной расе (по сравнению с европеоидной).
Кроме того, вероятность ГСД повышают курение, малоподвижный образ жизни, генетическая предрасположенность к сахарному диабету (СД) 2‑го типа. В последние годы появилась информация, свидетельствующая, что низкорослость может быть ассоциирована с ГСД [5]. Более высока вероятность развития инсулинорезистентности во время беременности у женщин с нарушенной толерантностью к глюкозе (НТГ); пациенток, страдающих синдромом поликистозных яичников, а также артериальной гипертензией [4].
Выделяют и факторы риска, связанные с течением беременности. Так, вероятность развития ГСД значительно увеличивается при многоплодной беременности (в два раза при беременности двойней и в 4-5 раз - тройней), а также при быстрой прибавке в весе во время беременности. Применение бета-адреноблокаторов или кортикостероидов для предотвращения угрозы преждевременных родов повышает риск ГСД на 15-20 % и более [4].
К факторам риска ГСД, связанным с акушерским анамнезом, относятся:
- ГСД при предыдущих беременностях;
- глюкозурия (во время настоящей или предыдущей беременности);
- крупный плод в анамнезе и/или гидрамнион;
- мертворождение в анамнезе.
Что нельзя при гестационном сахарном диабете? При ГСД необходимо ограничить количество потребляемой энергии за сутки. Изменения в рационе должны быть направлены на переход к дробному питанию (например, три основных приема пищи и три «перекуса»). Углеводы должны составлять не более 50 % рациона, с содержанием жиров и белков по 25 %.
Согласно стандартам Американской диабетической ассоциации 2013 года [6] женщину относят к категории высокого риска развития ГСД при выявлении у нее хотя бы одного из критериев: ожирение; отягощенная наследственность; ГСД в анамнезе; глюкозурия; синдром поликистозных яичников в анамнезе.
О низком риске развития ГСД говорят, если женщина отвечает всем нижеперечисленным критериям: возраст младше 25 лет; нормальный вес до беременности; принадлежность к этнической группе с низкой вероятностью развития СД; отсутствие родственников первой линии, страдающих СД; отсутствие НТГ в анамнезе; отсутствие отягощенного акушерского анамнеза.
Женщины, не попадающие в категорию высокого и низкого риска, имеют умеренный риск развития ГСД.
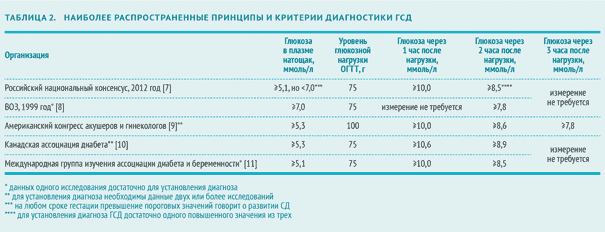
Диагностика гестационного сахарного диабета: показатели и норма
В 2012 году эксперты Российской ассоциации эндокринологов и эксперты Российской ассоциации акушеров-гинекологов приняли Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» (далее - Российский национальный консенсус). Согласно этому документу ГСД выявляют следующим образом:

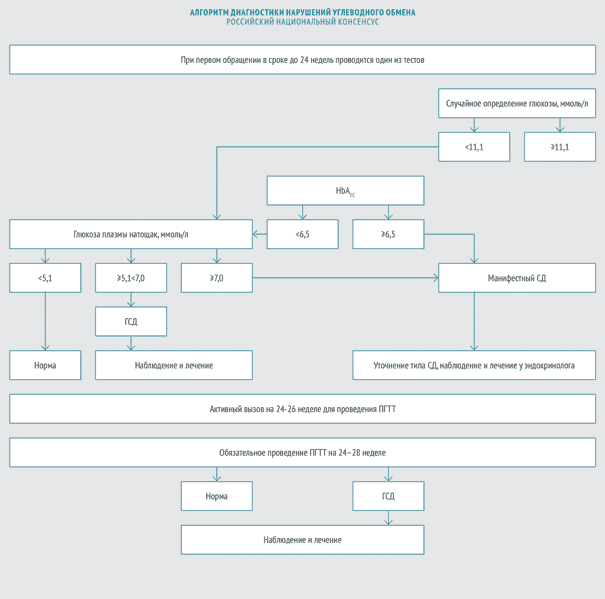
1 фаза
при первом обращении беременной
- глюкоза плазмы крови натощак, или
- гликированный гемоглобин (методика, сертифицированная в соответствии с National Glycohemoglobin Standartization Program NGSP и стандартизированная в соответствии с референсными значениями, принятыми в DCCT - Diabetes Control and Complications Study), или
глюкоза плазмы в любое время дня вне зависимости от приема пищи.
2 фаза
на 24- 28‑й неделе беременности
- Всем беременным, в том числе и тем, у которых не было выявлено отклонений в углеводном обмене на ранних сроках, проводится пероральный глюкозотолерантный тест (ПГГТ) на 24-28 неделе беременности. Оптимальный срок - 24-26 недель, однако ПГТТ может быть проведен вплоть до 32 недели гестации.
В разных странах ПГТТ проводят с различной глюкозной нагрузкой. Интерпретация результатов также может несколько отличаться.
В России ПГТТ проводят с 75 г глюкозы, а в США и многих странах ЕС диагностическим стандартом признан тест со 100 г глюкозы. Американская диабетическая ассоциация подтверждает, что и первый, и второй вариант ПГТТ имеют одинаковую диагностическую ценность [6].
Согласно Российскому национальному консенсусу в РФ критерием для установки диагноза гестационный сахарный диабет служат показатели содержания глюкозы в плазме натощак более 7 ммоль/л, а через 2 часа после глюкозной нагрузки более или равно 7,8 ммоль/л [7].
Интерпретацию ПГТТ могут проводить эндокринологи, акушеры-гинекологи и терапевты. Если результат теста свидетельствует о развитии манифестного СД, беременная немедленно направляется для ведения к эндокринологу.
Ведение пациенток с ГСД
В течение 1-2 недель после установки диагноза пациентке показано наблюдение акушерами-гинекологами, терапевтами, врачами общей практики.
Правила проведения перорального глюкозотолерантного теста (ПГТТ)
- Тест проводится на фоне обычного питания. По крайней мере в течение трех дней до исследования в день должно поступать не менее 150 г углеводов.
- Последний перед исследованием прием пищи должен содержать по крайней мере 30-50 г углеводов.
- Тест проводят натощак (8-14 часов после приема пищи).
- Пить воду перед проведением анализа не запрещается.
- В ходе исследования нельзя курить.
- Во время проведения теста пациентка должна сидеть.
- По возможности накануне и во время исследования необходимо исключить прием препаратов, способных изменять уровень глюкозы в крови. К ним относятся поливитамины и препараты железа, в состав которых входят углеводы, а также кортикостероиды, бета-блокаторы, бета-адреномиметики.
- Не следует проводить ПГТТ:
- при раннем токсикозе беременных;
- при необходимости в строгом постельном режиме;
- на фоне острого воспалительного заболевания;
- при обострении хронического панкреатита или синдроме резецированного желудка.
Рекомендации для беременной с выявленным ГСД согласно Российскому национальному консенсусу:
Индивидуальная коррекция рациона в зависимости от массы тела и роста женщины. Рекомендуется полностью исключить легкоусвояемые углеводы и ограничить количество жиров. Пища должна распределяться равномерно на 4-6 приемов. В умеренных количествах могут быть использованы некалорийные подсластители.
Для женщин с ИМТ>30 кг/м2 среднесуточный калораж должен быть снижен на 30-33 % (приблизительно 25 ккал/кг в день). Доказано, что такая мера позволяет уменьшить гипергликемию и уровень триглицеридов плазмы [12].
- Аэробные физические нагрузки: ходьба не меньше 150 минут в неделю, плавание.
- Самоконтроль основных показателей:
- уровень глюкозы в капиллярной крови натощак, перед едой и через 1 час после еды;
- уровень кетоновых тел в моче утром натощак (перед сном или в ночное время рекомендуется дополнительно принимать углеводы в количестве около 15 г при кетонурии или кетонемии);
- артериальное давление;
- шевеления плода;
- масса тела.
Кроме того, пациентке рекомендуется вести дневник самоконтроля и пищевой дневник.
Показания к инсулинотерапии, рекомендации Российского национального консенсуса
Препараты сульфонилмочевины (глибенкламид, глимепирид) проникают через плацентарный барьер и могут оказывать тератогенное действие, поэтому не применяются при ГСД.
- Невозможность достижения целевого уровня глюкозы в плазме крови
- Признаки диабетической фетопатии по УЗИ (косвенное свидетельство хронической гипергликемии [13])
- УЗИ-признаки диабетической фетопатии плода:
- крупный плод (диаметр живота больше или равен 75 процентилю);
- гепатоспленомегалия;
- кардиомегалия и/или кардиопатия;
- двухконтурность головки;
- отек и утолщение подкожно-жирового слоя;
- утолщение шейной складки;
- впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае если другие причины исключены).
При назначении инсулинотерапии беременную ведут совместно эндокринолог (терапевт) и акушер-гинеколог.
Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
Контролировать ГСД помогает модификация образа жизни, в частности, повышение физических нагрузок. Клетки мышечной ткани изначально используют запасы гликогена для получения энергии, однако по мере повышения активности они вынуждены потреблять глюкозу сыворотки крови, благодаря чему ее уровень падает. Физические упражнения способствуют также повышению чувствительности мышечных клеток к инсулину. В долгосрочной перспективе физическая активность снижает риск развития ГСД при повторных беременностях.
Пероральные гипогликемические препараты во время беременности и лактации противопоказаны!
Все препараты инсулина в соответствии с рекомендациями Американской ассоциации по контролю за пищевыми продуктами и лекарственными препаратами FDA разделены на две группы:
- категория В (неблагоприятное воздействие на плод не выявлено в исследованиях на животных, адекватные и контролируемые исследования на беременных не проводились);
- категория С (неблагоприятное воздействие на плод было выявлено в исследованиях на животных, исследования на беременных не проводились).

В соответствии с рекомендациями Российского национального консенсуса:
- все препараты инсулина для беременных должны назначаться с непременным указанием торгового названия;
- госпитализация при выявлении ГСД не обязательна и зависит от наличия акушерских осложнений;
- ГСД не считается показанием к плановому кесаревому сечению или досрочному родоразрешению.
Список источников
- Mellitus D. Diagnosis and classification of diabetes mellitus //Diabetes care. 2005; Т.28: С. S37.
- Willhoite M. B. et al. The impact of preconception counseling on pregnancy outcomes: the experience of the Maine diabetes in pregnancy program. Diabet Care 1993; 16:450-455.
- Gabbe SG, Niebyl JR, Simpson JL. Obstetrics: normal and problem pregnancies. New York: Churchill Livingstone; 2002.
- Schmidt M. I. et al. Prevalence of geional diabetes mellitus-do the new WHO criteria make a difference? Diabet Med 2000; 17: 376-380.
- Ogonowski J., Miazgowski T. Are short women at risk for geional diabetes mellitus? //European Journal of Endocrinology 2010; Т.162: № 3 - С.491-497.
- American Diabetes Association. Standards of Medical Care in Diabetes - 2013. Diabetes Care. Jan 2013. 36 Suppl 1: S11‑S66.
- Краснопольский В. И., Дедов И. И., Сухих Г. Т. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» //Сахарный диабет. 2012; № 4.
- World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2 ed. Geneva: World Health Organization; 1999.
- American College of Obstetricians and Gynecologists. Screening and diagnosis of geional diabetes mellitus. Committee Opinion No. 504. Obstetrics & Gynecology 2011; 118: 751-753.
- Canadian Diabetes Association 2008 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Canadian Journal of Diabetes 2008; 32 (Suppl 1).
- International Association Of Diabetes And Pregnancy Study Groups Consensus Panel. International association of diabetes and pregnancy study groups ations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care2010; 33 (3): 676-682.
- Franz M. J. et al. Nutrition principles for the management of diabetes and complications (Technical Review). Diabetes Care 1994, 17: 490-518.
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in geional diabetes mellitus pregnancies? Diabetes Care. 2011 Jan; 34 (1): 39-43.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Торосян К.Э. 1 Непсо Ю.Р. 1 Новикова В.А. 1 Пенжоян Г.А. 1
1 Кубанский государственный медицинский университет
В 2016 года Всемирная организация здравоохранения опубликовала «Глобальный отчет по диабету», согласно которому в 2014 году в мире сахарным диабетом (СД) страдали 422 миллиона взрослого населения. Не компенсированный полностью СД во время беременности увеличивает вероятность гибели плода и развития множества осложнений. Сахарный диабет I типа от врачей всех специальностей требует совершенствования знаний о его этиопатогенезе, возможностях профилактики, диагностики и лечения. Нарушение гликемического контроля во время беременности чревато развитием осложнений различной степени выраженности и обратимости как для матери, так и для плода, а в последующем – новорожденного. В мире с регулярной частотой обновляются клинические протоколы и рекомендации по преконцепционному обследованию женщин с СД I типа, в частности по способам профилактики, своевременной диагностики и лечению возможных осложнений. В настоящей статье предложен обзор современных отечественных и зарубежных литературных источников по данному вопросу, в котором отражены различные, порой противоположные точки зрения.
сахарный диабет 1 типа
беременность
осложнения беременности
гликемия
компенсация сахарного диабета
преконцепционная подготовка
1. Айламазян Э.К., Кулаков В.И., Радзинский В.Е., Савельева Г.М. Акушерство: национальное руководство. – М. : ГОЭТАР – Медиа, 2014. – 1200 с.
2. Глобальный доклад по диабету. Резюме. Всемирная организация здравоохранения. – 2016. – 8 с.
3. Дедов И.И., Краснопольский В.И., Сухих Г.Т. от имени рабочей группы. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» // Consilium Medicum. – 2013. – № 4. – С. 5-9.
4. Дедов И.И., Шестакова М.В. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» / под редакцией И.И. Дедова, М.В. Шестаковой // Сахарный диабет. – 2015. – № 18 (1S). – С. 1-112.
5. Солодкова И.В., Мельникова Л.Н., Паршина Н.В., Петренко Ю.В. Дети от матерей с сахарным диабетом. Сахарный диабет у новорожденных Клинические рекомендации (Проект). – СПб., 2016. – 17 с.
6. American Diabetes Association. Management of diabetes in pregnancy. Sec. 12. In Standards of Medical Care in Diabetes-2015 // Diabetes Care 2015; 38 (Suppl. 1):S77-S79.
7. American Diabetes Association. Standards of medical care in diabetes — 2010. [Guideline] // Diabetes Care. 2010 Jan. 33 Suppl 1:S11-61.
8. American Diabetes Association. Standards of Medical Care in Diabetes – 2013. [Guideline] // Diabetes Care. Jan 2013. 36 Suppl 1:S11-S66.
9. Blumer I., Hadar E., Hadden D.R. et al. Diabetes and pregnancy: an Endocrine Society clinical practice guideline // J Clin Endocrinol b. 2013 Nov. 98(11):4227-49.
10. Brown T. Universal Diabetes Testing ed at First Prenatal Visit. [Guideline] // Medscape Medical News. Available at https://www.medscape.com/viewarticle/813979. Nov 7 2013. Accessed: July 10, 2016.
11. Busko M. US Task Force: Screen for Diabetes After 24 Weeks’ Geion. [Guideline] // Medscape Medical News. Available at https://www.medscape.com/viewarticle/819066. Jan 13 2014. Accessed: July 10, 2016.
12. Chew E.Y., Mills J.L., Metzger B.E. et al. National Institute of Child Health and Human Development Diabetes in Early Pregnancy Study. bolic control and progression of retinopathy: the Diabetes in Early Pregnancy Study // Diabetes Care. 1995; 18:631-637.
13. Diabetes in pregnancy: management from preconception to the postnatal period. NICE guideline. : 25 February 2015. Available at nice.org.uk/guidance/ng3.
14. Fernandes R.S.1, Simоes A.F., Figueiredo A.C., Ribeiro A.R., Aleixo F.M., Aragues S.M., Amaral N.Y. [Pregnancy outcomes in women with pre-existing diabetes]. [Article in Portuguese] // Rev Bras Ginecol Obstet. 2012 Nov;34(11):494-8.
15. Firth R., O’Halloran S. Guidelines for the Management of Pre-geional and Geional Diabetes Mellitus from Pre-conception to the Postnatal period. Dublin, 2010.88 р.
16. Global report on diabetes. World Health Organization. – Paris. – 2016. – 88 p. Available at https://apps.who.int/iris/bitstream/10665/204874/4/WHO_NMH_NVI_16.3_rus.pdf Accessed: June 18.
17. Gunderson E.P., Hedderson M.M., Chiang V. et al. Lactation Intensity and Postpartum Maternal Glucose Tolerance and Insulin Resistance in Women With Recent GDM: The SWIFT cohort // Diabetes Care. 2012 Jan. 35(1):50-6.
18. Hall D., Toit M. du, Mason D., Conradie M. Diabetes mellitus in pregnancy, still changing // Journal of Endocrinology, bolism and Diabetes of South Africa. 2015;20:3, 108-114.
19. Handelsman Y., Bloomgarden Z.T., Grunberger G., Umpierrez G., Zimmerman R.S. AACE Task Force for Developing a Diabetes. AACE/ACE Diabetes Guidelines, Endocr Pract. 2015;21(Suppl 1).
20. Moyer V.A. Screening for Geional Diabetes Mellitus: U.S. Preventive Services Task Force ation ement. [Guideline] // Ann Intern Med. 2014 Jan 14.
21. Murphy H.R., Steel S.A., Roland J.M. et al. Obstetric and perinatal outcomes in pregnancies complicated by Type 1 and Type 2 diabetes: influences of glycaemic control, obesity and disadvantage // Diabet Med. 2011 Sep. 28(9):1060-7.
22. Murphy H.R., Elleri D., Allen J.M. et al. Pathophysiology of postprandial hyperglycaemia in women with type 1 diabetes during pregnancy //Diabetologia. 2012 Feb. 55(2):282-93.
23. National Institute for Health and Clinical Excellence. NICE clinical guideline 63: Diabetes in pregnancy. Management of diabetes and its complications from pre-conception to the postnatal period. – London: NICE; 2008 [https://www.nice.org.uk/nice/pdf/CG063Guidance.pdf].
24. Standards of medical care in diabetes-2014. [Guideline] // Diabetes Care. 2014 Jan. 37 Suppl 1:S14-80.
25. Tucker M.E. ADA 2014 Guidelines Offer Choices for GDM Screening. [Guideline] // Medscape Medical News. Dec 19 2013.
Сахарный диабет (СД) относится к группе метаболических заболеваний, обусловленных дефектом секреции инсулина, нарушением действия инсулина или сочетанием этих факторов, что сопровождается гипергликемией. СД I типа – это инсулинозависимый СД, является аутоиммунным заболеванием, индуцированным инфекционным процессом вирусной этиологии или другими острыми или хроническими стрессорными факторами внешней среды на фоне определённой генетической предрасположенности [1]. При некоторых формах СД I типа отсутствуют убедительные доказательства аутоиммунной природы и заболевание считается идиопатическим. Также СД I типа может случиться у лиц с избыточной массой тела или ожирением [19].
Распространённость СД I и II типа среди женщин фертильного возраста в РФ составляет 0,9-2%. Прегестационный СД выявляется у 1% беременных, в 1-5% случаев развивается гестационный СД или манифестирует истинный СД [1].
Согласно «Глобальному отчету по диабету» Всемирной организации здравоохранения (ВОЗ) от 2016 года [2; 16], в 2014 году в мире СД страдали 422 миллиона взрослого населения, что в »4 раза превышало аналогичные данные от 1980 года – 108 миллионов. Увеличение заболеваемости СД может быть обусловлено растущими показателями избыточного веса или ожирения, низким или средним уровнем дохода в стране. В 2012 году превышение содержания глюкозы в крови по сравнению с нормой явилось причиной 2,2 миллиона смертельных случаев, СД – 1,5 миллиона смертельных случаев. СД, независимо от типа, способен привести к инфаркту, инсульту, почечной недостаточности, ампутации ног, потере зрения и поражению нервов, повышает суммарный риск преждевременной смерти. Не компенсированный полностью СД во время беременности увеличивает вероятность гибели плода и развития множества осложнений [2; 16].
Гликемический контроль является наиболее важным фактором риска для врожденных пороков развития, перинатальной заболеваемости и перинатальной смертности у женщин с СД I и II типов [22]. Наиболее удручающи перинатальные исходы у женщин с СД I типа [21].
СД во время беременности повышает риск последующего развития ожирения или СД II типа у ребёнка [2; 16]. По данным Американской ассоциации клинических эндокринологов и Американского колледжа эндокринологии (American association of clinical endocrinologists and American College of Endocrinology – AACE/ACE) (2015), установлена линейная зависимость между концентрацией глюкозы в крови беременной и весом новорожденного, частотой макросомии плода и родоразрешения путем операции кесарева сечения [19]. В руководстве по СД у беременных британского Национального института здоровья и усовершенствования ухода (National Institute for Health and Care Excellence, NICE) подчеркивается, что, несмотря на двукратное увеличение риска рождения ребенка с признаками мальформации, прогноз исхода родов для женщин с СД и его плода неоднозначен и может быть переоценен [13]. В отчёте ВОЗ (2016) также указывается, что неконтролируемый СД во время беременности может оказывать негативное воздействие на мать и плод, существенно увеличивает риск потери плода, врожденных пороков развития, мертворождения, перинатальной смертности, акушерских осложнений и материнской заболеваемости и смертности. Тем не менее не до конца изучено, какую долю осложненных родов или материнской и перинатальной смертности можно ассоциировать с гипергликемией [2; 16].
Ключевое значение в оптимизации исходов беременности и родов для матери и плода придается коррекции метаболических нарушений (ожирению), компенсации сахарного диабета любого типа, преконцепционному консультированию женщины с СД [1; 4; 6; 13; 18]. Указывается на необходимость внедрения преконцепционной подготовки женщин с СД, достижения целевых показателей гликированного гемоглобина (HbA1c), и женщинам с риском гестационного СД рекомендовано проведение орального теста на толерантность к глюкозе [1; 3; 4; 20].
Несмотря на это, частота преконцепционного консультирования не высока. Так, по данным Fernandes R.S. et al. (2012) [14], только 15,5% женщин с СД планировали беременность и готовились к ней; более того – 64% впервые обратились за консультацией в 10 недель беременности.
Отечественные эндокринологи настаивают на планировании беременности у женщины с СД, что включает: эффективную контрацепцию до завершения необходимого обследования и подготовки к беременности, обучение в «школе диабета»; информирование о вероятных рисках для матери и плода; достижение идеальной компенсации СД за 3-4 месяца до концепции (глюкоза плазмы натощак/перед едой менее 6,1 ммоль/л; глюкоза плазмы через 2 ч после еды менее 7,8 ммоль/л; HbA менее 6,0%) [4].
Согласно британским рекомендациям [13], женщинам с СД I типа, планирующим беременность, целевые значения глюкозы в капиллярной плазме крови должны быть в пределах натощак 5-7 ммоль/л и перед приёмом пищи в течение дня 4-7 ммоль/л.
До настоящего времени существуют контраверсии в диагностической значимости некоторых критериев. Так, Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение», принятый в России (2012) [3], гласит, что при первом обращении беременной к врачу любой специальности на сроке до 24 недель беременности (I фаза обследования) в обязательном порядке должно быть выполнено одно из следующих исследований: определение глюкозы венозной плазмы натощак или гликированного гемоглобина (HbA1c.). В клиническом практическом руководстве AACE/ACE от 2015 года [19] указывается, что в связи с физиологическими изменениями, обусловленными беременностью, которые могу повлиять на показатели гликированного гемоглобина, A1C не должен быть использован для скрининга ГСД или диагностики.
В России женщинам с СД I типа в преконцепционном периоде рекомендовано: контроль артериального давления (АД), целевыми показателями считать не более 130/80 мм рт. ст.; при артериальной гипертензии – назначение антигипертензивной терапии (отмена ингибиторов АПФ вплоть до прекращения применения контрацепции) [4]. Однако, следуя рекомендациям Американской диабетической ассоциации (2015), необходимо во время беременности, осложненной СД или хронической артериальной гипертензией, считать целевыми показателями систолического АД – 110-129 мм рт. ст., диастолического – 65-79 мм рт. ст. При этом низкие уровни артериального давления могут быть ассоциированы с нарушением роста плода [6]. Средние значения систолического АД менее 118 мм рт. ст. и диастолического АД – 74 мм рт. ст. не требуют назначения гипотензивной терапии [1].
До наступления беременности необходимо определение уровня ТТГ и свободного Т4, АТ к ТПО у женщин с СД I типа в связи с повышенный риском заболеваний щитовидной железы; приём фолиевой кислоты (500 мкг в сутки), иодида калия (250 мкг в сутки); лечение ретинопатии, нефропатии; отказ от курения. При уровне HbA1c более 7%, тяжелой нефропатии с уровнем креатинина сыворотки более 120 мкмоль/л, СКФ менее 60 мл/мин/1,73 м2, уровне суточной протеинурии ≥ 3,0 г, наличии неконтролируемой артериальной гипертензии, пролиферативной ретинопатии и макулопатии до проведения лазерной коагуляции сетчатки, острых и обострении хронических инфекционно-воспалительных заболеваний (например, туберкулеза, пиелонефрита) – наступление беременности нежелательно [4].
У женщин с СД I типа преконцепционное обследование обусловлено возможными рисками развития нейро-, нефро-, ретинопатии и др. задолго до наступления беременности.
Например, вероятность развития диабетической нефропатии вне беременности настолько высока, что AACE/ACE (2015) пациентам моложе 30 лет через 5 лет после впервые установленного диагноза СД I типа и СД II типа и пациентам старше 30 лет с впервые выявленным СД I типа рекомендуют ежегодно определять уровень плазменного креатинина, скорости клубочковой фильтрации и альбумина в моче для своевременной оценки и мониторинга стадии диабетической нефропатии, её прогрессии [19].
При наступившей беременности принципиально важно придерживаться определенных критериев норм гликемии. Так, например, в Великобритании ранее в рекомендациях NICE целевыми показателями тощаковой глюкозы считались значения между 3.5 – 5.9 ммоль/л [23], которые в 2015 году были пересмотрены и составили натощак – ниже 5.3 ммоль/л (4-5.2 ммоль/л в случае инсулинотерапии); через 1 час после приема пищи – 7.8 ммоль/л [13].
В отечественных рекомендациях при СД I типа целевые уровни гликемии следующие: уровни глюкозы плазмы должны быть натощак/перед едой/перед сном/3 ч менее 5,1 ммоль/л; через 1 час после еды менее 7,0 ммоль/л; значение HbA1c не должно превышать 6,0% [4].
В Национальном руководстве «Акушерство» (2014) критериями идеальной компенсации СД во время беременности считают: гликемия натощак 3,5-5,5 ммоль/л, гликемия после еды 5,0-7,8 ммоль/л, гликированный гемоглобин менее 6,5%, которые должны определяться каждый триместр беременности [1].
Опасения, связанные с СД типа I во время беременности, связаны также с рисками развития гипогликемии в первом триместре беременности. Гипогликемия может обусловить внутриутробную задержку роста плода [6].
В мире регулярно обновляются клинические руководства по ведению беременности у женщин с СД различного генеза [3; 4; 7-11; 15; 20; 24; 25]. В 2015 году в России также были пересмотрены подходы к профилактике, диагностике и лечению СД и приняты «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» [4]. Подчеркивалось, что беременность, развившаяся на фоне СД, сопровождается известными рисками как для здоровья матери (прогрессирование сосудистых осложнений (ретинопатии, нефропатии, ишемической болезни сердца), более частым развитием гипогликемии, кетоацидоза; осложнениями беременности (преэклампсией, инфекцией, многоводием)), так и плода (высокой перинатальной смертностью, врожденными пороками развития, неонатальными осложнениями). Для ребенка, рожденного от матери с СД, риск развития СД I типа в течение последующей жизни составляет »2%. Заслуживает внимания и тот факт, что при СД I типа у отца данный риск для ребенка может достигать риск 6%, при наличии СД I типа у обоих родителей – 30-35% [4].
СД может привести к диабетической фетопатии (ДФ). ДФ может быть двух типов. Первый тип – гипотрофический, составляет »1/3 от всех ДФ, является следствием ангиопатии, гиалиноза мелких сосудов плаценты и сосудов плода, вследствие чего может произойти антенатальная гибель плода, задержка внутриутробного роста плода, пороки развития. Второй тип ДФ – гипертрофический, развивается у беременных с некомпенсированной гипергликемией, при отсутствии сосудистых осложнений. Макросомия сопровождается выраженной незрелостью новорожденного. ДФ у новорожденных является причиной нарушения ранней неонатальной адаптации [5].
Согласно британским рекомендациям от 2015 года, срок родоразрешения женщин с СД типами I и II может достигать от 37 + 0 недель до 38 + 6 недель, при ГСД – может быть продлен до 40 + 6 недель при отсутствии осложнений [13]. Российские эндокринологи считают оптимальным сроком родоразрешения – 38-40 недель, оптимальным методом родоразрешения – роды через естественные родовые пути с ежечасным мониторированием гликемии, также и после родов [4]. В Национальном руководстве «Акушерство» (2015) указывается, что при любом типе СД оптимальным для плода сроком родоразрешения является 37-38 недель беременности, и предпочтение отдаётся программированным родам через естественные родовые пути [1].
Женщины с СД требуют особых подходов после родоразрешения. Послеродовое обследование (определение уровня глюкозы крови натощак, а не выполнение ГТТ) у женщин с ГСД должно производиться также на 6-13-й неделе после родов. В более поздние сроки рекомендовано определение HbA1c [NICE, 2015]. В отличие от рекомендаций 2008 года, женщинам с СД I и II типов рекомендовано при отсутствии осложнений элективное родоразрешение с индукцией родов или кесаревым сечением при наличии показаний [13].
Российские эндокринологи предупреждают, что с первых суток послеродового периода (после рождения последа) происходит значительное снижение потребности в инсулине, что требует немедленного индивидуально подбора его доз (на 50% и более), что может соответствовать дозам, применяемым до беременности [4]. Высокая интенсивность лактации ассоциирована со снижением уровня глюкозы натощак и снижением уровня инсулина на 6-9-й неделях послеродового периода, улучшением чувствительности к инсулину. Лактация может иметь благоприятные последствия на метаболизм глюкозы и чувствительность к инсулину, что может уменьшить риск диабета после ГСД беременности (ERICA P. GUNDERSON, 2012; American Diabetes Association, 2015) [6; 17]. При наличии СД I типа лактация может сопровождаться гипогликемией родильницы, о чем должна быть проинформирована сама женщина, и должен осуществляться мониторинг гликемии [4].
В 1995 году Chew E.Y. и колл. [12] обратили внимание на то, что внезапный жесткий гликемический контроль может привести к ухудшению состояния ретинопатии. Беременность является доказанным фактором риска для прогрессирования ретинопатии, поэтому офтальмологическое исследование женщины с СД должно выполняться неоднократно во время беременности и в течение 1 года после родоразрешения [4].
После родоразрешения показана контрацепция не менее чем на 1,5 года [4]. Контрацепция показана сексуально активным женщинам репродуктивного возраста с СД, принимающим препараты с потенциально тератогенными рисками (ингибиторы ангиотензин-превращающего фермента, статины и др.) [6]. Придается значительная роль образовательным мероприятиям по предотвращению нежелательной беременности при наличии СД среди подросткового и взрослого населения. Выбор контрацепции зависит от предпочтений женщины и наличия противопоказаний. Согласно пересмотренным в 2015 году рекомендациям NICE женщины с СД могут использовать оральные контрацептивы [13].
Таким образом, СД I типа требует от врачей акушеров-гинекологов, эндокринологов и неонатологов постоянного повышения образования, внедрения новых методов профилактики, диагностики и лечения осложнений, обусловленных СД в сочетании с беременностью.
Библиографическая ссылка
Торосян К.Э., Непсо Ю.Р., Новикова В.А., Пенжоян Г.А. САХАРНЫЙ ДИАБЕТ 1 ТИПА И БЕРЕМЕННОСТЬ: КЛИНИЧЕСКИЕ ПЕРСПЕКТИВЫ // Современные проблемы науки и образования. – 2016. – № 4.;
URL: https://science-education.ru/ru/article/view?id=24998 (дата обращения: 25.05.2021).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
