Сочетание сахарного диабета и атеросклероза

При высоких показателях глюкозы и холестерина в крови чаще всего возникает диабетический атеросклероз нижних конечностей, но формироваться атеросклеротические бляшки могут и в других органах, таких как сердце и мозг. Это вызывает опасные для жизни пациента осложнения, которые могут закончиться летально. Связь атеросклероза и СД заключается в повреждающем воздействии на сосуды, что вызывает стремительное нарушение кровообращения в них.
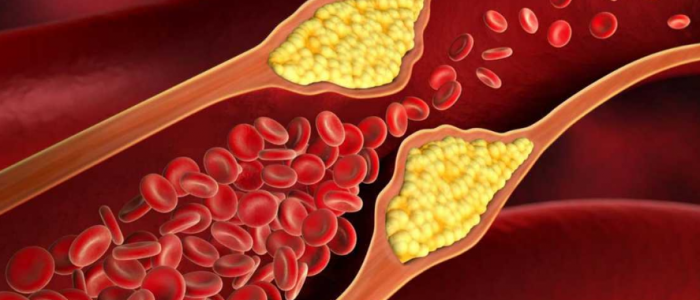
Согласно диссертации на тему «Облитерирующий атеросклероз сосудов нижних конечностей» автор Г. В. Дзяк и Е. А. Коваль, сахарный диабет способствует раннему наступлению осложнений атеросклероза с развитием возможного инфаркта миокарда или инсульта после 3 лет высокого уровня глюкозы.
Связь этих заболеваний
При сахарном диабете сосудистые стенки по всему организму становятся ломкими и подвергаются постоянной микротравматизации. Это провоцирует отложение на их внутренней поверхности липопротеидов, которые накапливаются и со временем формируют атеросклеротическую бляшку. А также атеросклероз артерий вызван нарушением обмена веществ из-за избытка сахара в крови и накопления ЛПНП. Трофические расстройства капилляров обусловлены диабетической ангиопатией вместе с атеросклеротическим поражением сосудов. Это приводит к более быстрому появлению осложнений недостаточного кровообращения в виде инсульта или инфаркта жизненно важных органов.
Вернуться к оглавлению
Какие причины развития атеросклероза в сочетании с СД?
Формирование атеросклеротических бляшек при сахарном диабете обусловлено воздействием на организм человека таких факторов:
 Малоактивный образ жизни и неправильное питание провоцируют развитие бляшек в сосудах.
Малоактивный образ жизни и неправильное питание провоцируют развитие бляшек в сосудах.
- нарушение обмена жиров, что вызвано недостатком инсулина;
- очаги микротравматизация сосудов, обусловленные диабетической ангиопатией и нарушенной трофикой;
- ожирение;
- малоактивный образ жизни, который обусловлен тяжестью СД.
Вернуться к оглавлению
Симптоматика
Проявления атеросклероза при диабете могут быть разнообразными, что зависит от локализации бляшки и степени закупорки ею сосудистого русла. Если поражаются нижние конечности, то пациент ощущает тяжесть в ногах после непродолжительной ходьбы, переходящую в хромоту, онемение и зуд кожи, а также различные парестезии в виде ползания мурашек и покалывания. При сочетанном диабете 2 типа и атеросклерозе симптомы недостаточного кровообращения нарастают очень быстро, а у больных практически отсутствует болевой синдром. Это связано с ранним омертвлением нервных окончаний в органах из-за высокого сахара в крови. При поражении атеросклеротическими бляшками сосудов головного мозга развивается недостаточность его деятельности, потеря памяти и когнитивных навыков, могут возникать парезы, параличи, расстройства чувствительности. В тяжелых случаях возникает инсульт с последующей смертью мозга.
Если у больных повышен сахар, то ишемическая болезнь сердца у них будет протекать бессимптомно, не вызывая боли и онемения. Это связано с ранним некрозом нейронов в результате диабетической нейропатии. Для заболевания также характерно раннее развитие инфаркта миокарда с последующим нарушением функциональной активности сердечно-сосудистой системы или летальным исходом.
Вернуться к оглавлению
Диагностические мероприятия
 Диагностирование диабетического атеросклероза включает в себя проведение исследования крови на показатель холестерина.
Диагностирование диабетического атеросклероза включает в себя проведение исследования крови на показатель холестерина.
Заподозрить диабетический атеросклероз можно по наличию у пациентов характерных симптомов. Для подтверждения этого диагноза проводят исследование крови с определением уровня холестерина, а также его фракций. Кроме этого, необходимо сделать исследование уровня сахара в состоянии натощак и после приема пищи. Это позволит определить увеличенное содержание глюкозы в крови и выявить сахарный диабет. Обнаружить нарушение сосудистого кровотока поможет ангиография, а состояние стенки сосуда даст возможность оценить ультразвуковое исследование. Как дополнительный метод, проводят магнитно-резонансную томографию с предварительным введением контрастного вещества, которое позволит обнаружить места сужения сосудистого русла.
Вернуться к оглавлению
Лечение патологии
Терапия диабетического атеросклероза направлена на нормализацию уровня сахара и холестерина в крови. Для этого необходимо устранить основные факторы, что провоцируют нарушение этих показателей. А также важно придерживаться диеты с ограничением жирной, жареной пищи, легкоусвояемых углеводов, что вызывают СД 2 типа. При необходимости показано использование инъекций инсулина для нормализации уровня глюкозы, статинов и фибратов, позволяющих уменьшить концентрацию вредных липопротеидов в крови и предупредить формирование атеросклеротической бляшки.
Рекомендуется борьба с лишним весом и терапия гипертензивных состояний, которые также могут вызвать повреждение артерий и образование на них холестериновых отложений. В случае неэффективности консервативных мероприятий, лечение атеросклероза проводится с помощью оперативного вмешательства с созданием искусственного тока крови за счет образования шунта или установки стента, что расширит сосудистый просвет в месте атеросклеротической бляшки.
Атеросклероз и СД возникают преимущественно у мужчин преклонного возраста.
Вернуться к оглавлению
Как предупредить?
Профилактика атеросклероза и сахарного диабета заключается в постоянном контроле показателя холестерина и сахара в крови. А также важно поддерживать здоровый вес и вести активную жизнь. Необходимо избавиться от пагубных привычек, правильно и своевременно питаться. Нужно исключить из рациона быстрые углеводы, сладости, а также искусственные жиры и другие вредные продукты.
Источник
Многочисленные исследования показали, что пациенты с сахарным диабетом ускорили атеросклеротическое заболевание сосудов, и были достигнуты значительные успехи в понимании этого патогенеза. Атеросклероз при сахарном диабете развивается намного быстрее, чем у людей, не страдающих этим заболеванием. Текущие предложения заключаются в том, что повреждение эндотелия может быть начальным событием в генезе атеросклероза, за которым следует адгезия и агрегация тромбоцитов в месте повреждения.
Что происходит
При диабете присутствуют признаки эндотелиальной дисфункции. Пролиферация гладких мышц является важным патологическим признаком атеросклероза. Этот процесс стимулируется тромбоцитарным митогеном, который был частично охарактеризован. Митоген не был изучен при диабете. Накопление липидов в области атеросклеротического поражения происходит главным образом в форме внутриклеточного и внеклеточного эстерифицированного холестерина. При неконтролируемом диабете повышенный уровень липопротеинов низкой плотности в плазме и снижение уровней липопротеинов высокой плотности плазмы, благоприятствуют отложению липидов в крупных сосудах.
Существует доказательство тромботического состояния у некоторых пациентов с диабетом. В совокупности эти аномалии эндотелиального, тромбоцитарного, гладкого мышечного, липопротеинового и коагуляционного поведения могут рассматриваться как способствующие проблеме ускоренного атеросклероза при диабете. Полное понимание патогенеза этого процесса помогает в разработке соответствующих профилактических терапевтических подходов.
Патологический инфаркт у больных сахарным диабетом
Атеросклероз и сахарный диабет постоянно обсуждаются и исследуются. В настоящее время представление о том, что диабет способствует ускоренному атеросклерозу, создало большое количество секционных и клинических и эпидемиологических исследований.
Было проанализировано 50 000 аутопсий и обнаружилось, что в той же возрастной группе (обычно старше 40 лет) смерть от коронарного атеросклероза у пациентов с сахарным диабетом наблюдалась в 2–3 раза чаще, чем у лиц без заболевания. У пациентов с тромботическим мозговым инсультом диабетического типа наблюдалось 30,2% случаев, у лиц без диабета – 19,4%, сравнительные группы соответствовали возрасту.
По изучению секционных материалов 416 случаев диабета отмечали значительное увеличение заболеваемости атеросклерозом по сравнению с теми, у кого не было диабета в возрастной группе старше 40 лет.

Секционные исследования данных
В возрастной группе 30–60 лет диабетический атеросклероз был обнаружен у 82,2% лиц. Обычный атеросклероз у 56,3%. Значительная разница в заболеваемости атеросклерозом у пациентов, страдающих от недиабетического состояния в течение жизни, в возрастных группах 50–59, 60–69 и 70–79 лет не упоминается. Но атеросклеротические изменения в аорте и коронарных артериях у пациентов с сахарным диабетом, занимали большую площадь, чем у людей, у которых их нет. Значительное увеличение площади, занимаемой атеросклеротической бляшкой, авторы обнаружили у 12 из 32 пациентов, умерших от диабета в возрасте свыше 50 лет.
Иммунные механизмы при атеросклерозе, особенно при диабете типа 2
Атеросклероз и последующее сердечно-сосудистое заболевание (ССЗ) являются основными осложнениями диабета типа 2. Атеросклероз – это хроническое воспалительное заболевание, включающее иммунокомпетентные клетки различных типов, присутствующие в очагах поражения. Хотя воспаление и иммунная активация могут быть более выраженными при атеросклерозе и диабете 2-го типа, между диабетиками и недиабетиками существенных различий не наблюдается.
Таким образом, подобные факторы участвуют в иммунной активации, связанной с атеросклерозом, в обеих группах. Причина иммунной активации неизвестна, и существуют различные взаимно неисключающие возможности. Окисленные и / или ферментативно модифицированные формы липопротеинов низкой плотности (OxLDL) и мертвые клетки присутствуют в атеросклеротических бляшках. OxLDL может играть определенную роль, будучи провоспалительным и иммуностимулирующим, поскольку он активирует Т-клетки и является цитотоксичным в более высоких концентрациях.
Воспалительные фосфолипиды в OxLDL вовлечены, с фосфорилхолином (ПК) в качестве одного из подвергнутых воздействию антигенов.

Бактерии и вирус обсуждались как потенциальные причины иммунной активации, но было трудно найти прямые доказательства, подтверждающие эту гипотезу, и испытания на антибиотиках у людей были отрицательными или неубедительными. Белки теплового шока (HSP) могут быть одной из основных мишеней для атерогенных иммунных реакций. Более прямые причины разрыва бляшек включают в себя цитокины, такие как интерлейкин 1β (IL-1β), фактор некроза опухолей (TNF), а также липидные медиаторы в виде лейкотриенов.
Кроме того, при диабете гипергликемия и окислительный стресс, по-видимому, ускоряют развитие атеросклероза, одним из механизмов может быть продвижение иммунных реакций. Чтобы доказать, что иммунные реакции являются причиной атеросклероза и сердечно-сосудистых заболеваний, необходимы дальнейшие исследования с иммуномодулирующим лечением.
Диабет типа 2 представляет собой серьезную и растущую проблему во всем мире, причем не только в так называемых развитых странах. В дополнение к нефропатии и микрососудистым заболеваниям сердечно-сосудистые заболевания (ССЗ) и ускоренный атеросклероз часто возникают при сахарном диабете, как типа 1, так и 2. Основной акцент в этом обзоре – иммунная активация при атеросклерозе, особенно при сахарном диабете 2 типа.
Связь между диабетом типа 2 и воспалением хорошо установлена, и есть признаки хронического воспаления как при диабете, так и при резистентности к инсулину (ИР), типичная особенность диабета 2 типа. Также при атеросклерозе и сердечно-сосудистых заболеваниях хроническое воспаление является главной особенностью, и при атеросклерозе активированные иммунные компетентные клетки, такие как Т-клетки и антигенпредставляющие клетки, в изобилии поражены.
Несмотря на то, что воспаление и размер некротического ядра могут быть увеличены при атеросклерозе при диабете, не было различий в распространенности макрофагов, лимфоцитов и общего воспаления в бляшках или атеросклеротической шапочке между диабетиками и недиабетиками, согласно самому большому исследованию в этой области. Таким образом, представляется, что нет принципиального различия между иммунной активацией и воспалением, присутствующим при атеросклерозе среди недиабетиков, по сравнению с диабетиками. Тем не менее, макрофаги и поверхностные тромбы могут сохраняться дольше после ишемических симптомов при диабете, что может способствовать повышению риска рецидива сердечно-сосудистых заболеваний в этом состоянии и факторов риска, поскольку гипергликемия, естественно, играет особую роль.
Острая воспалительная реакция развивается с эволюционной точки зрения, с наибольшей вероятностью защищая от патогенов и восстанавливая повреждение тканей, что может быть вызвано также травмой. Классические симптомы острого воспаления – боль, отек, покраснение, повышение температуры и снижение функции — были описаны уже в медицине Гиппократа.
Когда острое воспаление не устраняется, а вместо этого сохраняется и становится хроническим, это может стать серьезной проблемой.
Примерами хронических воспалительных заболеваний являются ревматические заболевания, такие как:
- ревматоидный артрит (РА);
- системная красная волчанка (СКВ);
- атеросклероз и его основные последствия, сердечно-сосудистые заболевания, включая инфаркт миокарда (ИМ), острый коронарный синдром (ОКС), хромоту и инсульт;
- болезнь Альцгеймера;
- диабет типа 2;
- увеличение ИР и даже абдоминальное ожирение и остеоартрит – имеют воспалительные компоненты.
Ассоциации между этими условиями хорошо известны. Например, диабет типа 2 является основным фактором риска атеросклероза и сердечно-сосудистых заболеваний (наряду с курением, гипертонией, дислипидемией, возрастом и мужским полом). Болезнь Альцгеймера и атеросклероз и/или сердечно-сосудистые заболевания имеют ряд общих факторов риска, а курение является маркером риска для РА в дополнение к хорошо известным последствиям при сердечно-сосудистых заболеваниях. Также стало ясно, что существуют ассоциации между ревматическими заболеваниями и атеросклерозом/ССЗ, особенно в СКВ.
Также в РА, существует повышенный риск сердечно-сосудистых заболеваний в соответствии со многими сообщениями, и недавний метаанализ подразумевает, что атеросклероз per se более распространен у пациентов в РА. Интересно отметить, что есть сообщения, которые также описывают повышенный риск развития диабета 2 типа в РА.
Противовоспалительное лечение улучшило прогноз многих пациентов при хронических воспалительных состояниях, наиболее заметным примером являются такие биологические факторы, как ингибиторы фактора некроза опухолей (TNF) -ингибиторы в РА и другие аутоиммунные состояния. Поэтому существует очевидная потребность в оценке целевого противовоспалительного и иммуномодулирующего лечения в других хронических воспалительных состояниях.
Интересной возможностью было бы то, что биологические препараты, такие как ингибиторы ФНО, могут быть терапевтически эффективными при атеросклерозе и диабете 2 типа и их осложнениях. Однако, это, кажется, не имеет места в какой-либо значительной степени. Хотя системная блокада TNF оказывает анти-кахектичный эффект у пациентов с РА, данные об анти-TNF-эффектах IR противоречивы, в зависимости от тяжести заболевания и степени воспаления. Тем не менее, недавний отчет о случаях свидетельствует о том, что лечение новым ингибитором Т-клеток оказало драматическое влияние на IR в RA.
Диабет и причины иммунной активации при атеросклерозе
Ключевой вопрос здесь – выяснить, что является непосредственной причиной иммунных реакций при атеросклерозе, в целом и при диабете, а также как влияет на процесс воспалительного заболевания. Существует несколько основных гипотез, не являющихся взаимоисключающими.
Окисление и другие модификации ЛПНП и других компонентов
Липопротеин низкой плотности может быть модифицирован путем окисления и/или ферментативной модификации фосфолипаз, являясь одним из примеров. ЛПНП также обычно присутствует в тканях как интима артерий, где он может связываться с протеогликановой матрицей, особенно после модификации. Считается, что это связывание является ранним событием в атерогенезе в соответствии с гипотезой «ответ на сохранение».
Окисленный липопротеин низкой плотности обладает провоспалительными и иммуномодулирующими свойствами, активирует эндотелиальные клетки, моноциты / макрофаги и Т-клетки. OxLDL также токсичен при более высоких концентрациях, и важной особенностью атеросклеротических поражений, возможно, несколько недооцениваемых, является обилие мертвых клеток. Таким образом, возможно, что OxLDL является одной из причин такой клеточной смерти. Ферментативно модифицированный LDL может играть важную роль, а PLA2, вызывающий такую модификацию, экспрессируется как в нормальных артериях, так и при атеросклеротических поражениях и может индуцировать активацию DC. Воспалительные фосфолипиды, такие как лизофосфатидилхолин (LPC) и / или фактор, активирующий тромбоциты (PAF), вызывают большую часть эффектов OxLDL: s, которые могут возникать через PAF-рецептор или другие механизмы, включая Toll-подобный рецептор, и поглощающее рецептор-взаимодействие.
В общем случае окисленные фосфолипиды (OxPL) участвуют в иммунной реактивности при атеросклерозе и могут быть получены из LDL-модификации, но также и из изменений клеточной мембраны. Такой oxPL включает в себя LPC, и часто укороченное положение sn-2 в составе жирной кислоты служит в качестве связанных с опасностью молекулярных структур (DAMP). Окисление превращает ОКСЛ в маркеры модифицированного Я, которые распознаются как растворимыми, так и клеточно связанными рецепторами, такими как рецепторы мутантов, природные антитела, а также С-реактивный белок (CRP). Общей темой в этой различной системе, вероятно, является удаление стареющих и мертвых клеток, но также окисленных или других модифицированных липопротеинов.
Источник
МЕНЮ
Сахарный диабет как фактор риска атеросклероза и ИБС
Сахарный диабет ассоциируется с повышенным риском развития атеросклероза и обусловленных им заболеваний. Длительные наблюдения в США показали, что риск смерти от ИБС при сахарном диабете был в 2 раза выше у мужчин и в 4,7 раза выше у женщин, чем у лиц без сахарного диабета. Установлено, что вклад сердечно-сосудистых заболеваний в общую смертность больных диабетом достигает 75 — 80%, причем 1/2 этих смертей приходится на ИБС. В целом, от заболеваний, обусловленных атеросклерозом, умирает больше больных диабетом, чем от всех других причин.
При сахарном диабете ИБС имеет следующие особенности:
• одинаковая частота развития у мужчин и женщин;
• высокая частота безболевых форм ИБС, в том числе, инфаркта миокарда, что связано с диабетической автономной нейропатией, которая уменьшает восприятие боли;
• повышенная частота развития при инфаркте миокарда осложнений, особенно сердечной недостаточности.
У больных сахарном диабетом 1-го типа при хорошем контроле уровня глюкозы в крови содержание липидов в крови долго остается нормальным, т. е. отсутствует дислипидемия. Однако недостаточный контроль гликемии, а также развитие диабетической нефропатии сопровождаются дислипидемией и артериальной гипертензией — факторами риска атеросклероза и ИБС. В этом случае частота сердечно-сосудистых заболеваний у больных диабетом 1-го типа старше 30 лет достоверно выше, чем у лиц того же возраста без диабета.
В отличие от диабета 1-го типа при диабете 2-го типа контроль уровня глюкозы в крови мало влияет на развитие дислипидемии. Более того, нарушения липидного обмена могут иметь место до клинико-лабораторных проявлений диабета 2-го типа — уже на стадии так называемого предиабета, например, в составе метаболического синдрома со сниженной чувствительностью к инсулину, артериальной гипертензией и ожирением абдоминального типа. Такая совокупность факторов риска атеросклероза и ИБС может существовать многие годы на этапе перехода нарушений выносливости к углеводам (предиабете) в сам диабет 2-го типа. Это объясняет, почему многие больные ко времени установления диагноза сахарного диабета 2-го типа уже имеют проявления атеросклероза и ИБС.
Таким образом, при диабете 2-го типа нарушения углеводного обмена часто сочетаются с выраженными изменениями липидного обмена. Поэтому Международная федерация диабетологов и Европейское бюро Всемирной организации здравоохранения предложили критерии оценки нарушений липидного обмена именно для больных диабетом 2-го типа.
Данные исследования крови на показатели липидного обмена важны для выбора правильного подхода к питанию больных диабетом 2-го типа. С одной стороны, эти данные позволяют исключить излишние ограничения в диете, с другой стороны, они служат показанием к внесению тех или иных изменений в питание, а при неэффективности диеты или отказе от ее соблюдения — к подключению лекарственного воздействия на нарушение липидного обмена. Исследование липидного обмена желательно проводить каждые полгода, но не реже 1 раза в год. При лечении лекарствами частота исследований липидного обмена увеличивается до 1 раза в 2 — 3 месяца для контроля эффективности принимаемых лекарств.
Если в местном медицинском учреждении нет возможности лабораторного определения содержания холестерина в ЛПНП и ЛПВП, то для ориентировочной оценки состояния липидного обмена достаточно анализа на холестерин и триглицериды. Отметим еще раз, что при сахарном диабете 2-го типа чаще наблюдается высокое содержание триглицеридов в крови при умеренном повышении уровня холестерина.
С профилактической целью диета при диабете 2-го типа предусматривает определенную противоатеросклеротическую направленность. При сочетании сахарного диабета с атеросклерозом и ИБС необходимо воздействовать на указанные в начале данной главы главные факторы риска атеросклероза и ИБС, которые поддаются изменению и, прежде всего, на выявленную дислипидемию. Разумеется, у отдельных больных следует учитывать и иные, дополнительные, факторы риска. Надо помнить, что структурно (по изменениям в артериях) атеросклероз один, но причины и механизмы его развития многообразны. По словам академика Е. И.Чазова, «атеросклероз — понятие сборное, к которому должно быть очень много подходов».
Основные принципы лечения сахарного диабета, осложненного атеросклерозом и ИБС:
— Максимально возможное улучшение углеводного обмена по общим принципам лечения сахарного диабета.
— Использование диеты противоатеросклеротической направленности с учетом характера нарушений липидного обмена и других факторов.
— Применение лекарственных препаратов для нормализации липидного обмена и воздействия на другие факторы риска развития атеросклероза и ИБС, а также клинические проявления ИБС.
— Повышение физической активности за счет регулярных дозированных физических нагрузок.
Сахарный диабет и беременность
Течение беременности может осложняться следующими типами сахарного диабета:
1) сахарный диабет 1-го типа, редко — 2-го типа, которые были выявлены до беременности и поэтому носят название предгестационного (от слова «гестация» — беременность) диабета. Женщины, страдающие предгестаци-онным диабетом, должны планировать свою беременность;
Сахарный диабет и атеросклероз
У больных сахарным диабетом с каждым десятилетием жизни после 40 лет прогрессирует атеросклероз. Наиболее часто наблюдается склеротическое поражение коронарных артерий, артерий нижних конечностей, а также сосудов головного мозга. Это служит основной причиной развития инфаркта миокарда, мозговых инсультов, гангрены нижних конечностей. Такие осложнения сахарного диабета являются и основной причиной смерти больных. Смерть от коронарного атеросклероза в группе больных сахарным диабетом регистрируется в 2-3 раза чаще, чем у лиц без диабета. Американский диабетолог Е.Джослин указывал, что «диабетики живут и умирают в артериосклеротической зоне».
По данным Джослина, причиной смерти 50,2 % больных сахарным диабетом является поражение коронарных артерий, 12,1 % — сосудов головного мозга, 11,3 % — сосудов почек, 2,3 % больных — артерий нижних конечностей, сопровождающееся гангреной. Ишемическая болезнь сердца — ИБС (стенокардия, инфаркт миокарда и кардиосклероз) развивается у больных сахарным диабетом, особенно у пожилых и тучных, раньше и чаще, чем у лиц, не страдающих этим заболеванием.
Клинико-статистические сопоставления в одних и тех же возрастных группах свидетельствуют о том, что коронаротромбоз при диабете возникает в 10 раз чаще, чем у лиц без диабета. Сердечная мышца при диабете может поражаться, с одной стороны, вследствие недостаточного ее питания из-за сужения просвета коронарных артерий, а с другой — в связи с нарушением в ней обменных процессов в результате недостаточной утилизации своих энергетических ресурсов: углеводов, белков и жиров. Развитие ИБС при сахарном диабете связывают также со стойкими изменениями в свертывающей и противосвертывающей системах крови, гипогликемиями, а также повышением в эритроцитах гликированного гемоглобина. Поражение сердечной мышцы у больных сахарным диабетом не зависит от степени компенсации, ибо оно встречается не только при декомпенсированном, но и при достаточно компенсированном его течении.
Диабет и атеросклероз
Выявлена достаточно чёткая связь диабета и атеросклероза. При этом происходит формирование антитканевых аутоантител (антисосудистых и склеротических) и циркулирующих иммунных комплексов, накопление комплемента и его СЗ-фракции.
Если диабет сопровождается и артериальной гипертензией, то иммунологические расстройства протекают ещё более интенсивно и способствуют атеросклеротическим поражениям как периферических, так и коронарных сосудов. При этом, эти иммунологические сдвиги предшествуют клиническим сосудистым проявлениям.
Следует иметь в виду, что одним из основных патогенетических механизмов развития атеросклероза считается окисление липопротеидов низкой плотности, переводящее их в форму, доступную для захвата макрофагами с последующей генерацией последними цитокинов и других биологически активных молекул, которые привлекают Т-клетки с увеличением адгезии их к эндотелию. Гипергликемия, увеличивая пироксидантный статус активирует таким образом атерогенез с возрастанием риска сосудистых поражений.
По данным патоморфологических исследований, атеросклероз коронарных артерий у диабетиков обнаруживается в 1,7 раз чаще у мужчин и в 2,7 чаще у женщин, поражения мозговых сосудов в 2,7 и 3,8 раз чаще, а патология сосудов нижних конечностей в 4 и 6,4 раз чаще соответственно.
Диабетики в 2-5 раз чаще умирают от атеросклероза, чем недиабетики. Однако чрезвычайно долго атеросклеротические изменения сосудов протекают до появления первых симптомов их поражения. Отложение липидов в стенках сосудов может начинаться уже в юношеском возрасте, что видно по желтоватой окраске интимы сосудов. К 30-ти годам более половины поверхности интимы аорты покрыты этими жировыми отложениями в виде желтоватых полосок. Эти изменения не суживают просвета сосудов и не проявляются клинически. В дальнейшем эти жировые прослойки могут исчезать, но на их местах появляются уже фиброзные бляшки, которые уже могут давать симптомы нарушения кровообращения, чаще всего в коронарных и экстракраниальных сосудах.
Окклюзии развиваются при некрозе, кальцификации и тромбозах фиброзных бляшек. Значительные утолщения интимы и среднего слоя общей и внутренней сонных артерий обнаруживают даже в случаях, когда в них нет ещё никаких клинических проявлений нарушений кровообращения.
Boинoв В.А.
Диабет и атеросклероза и другие статьи по эндокринологии.
Читайте также в этом разделе:
сахарный диабет и атеросклероз
Источник
