Увеличение сердца и сахарный диабет
Диабетическая кардиомиопатия ‒ это совокупность патологических изменений в сердце, обусловленных метаболическими, сосудистыми и электролитными нарушениями при сахарном диабете. Клиника данного состояния разнообразна ‒ от бессимптомного течения до выраженной сердечной недостаточности с одышкой, отеками, кардиалгией, акроцианозом. Диагностика включает электрокардиографию, эхокардиографию, сцинтиграфию миокарда с таллием-201, функциональные пробы. Лечение комплексное, с обязательной коррекцией уровня глюкозы в крови и применением кардиопротективных средств, препаратов калия, тиазолидиндионов и статинов.
Общие сведения
Диабетическая кардиомиопатия (ДК) выделена как отдельное заболевание в 1973 году. Она может возникать при любом типе сахарного диабета (СД), а также диагностироваться у детей, если при беременности их матери страдали гипергликемией. Нередко это состояние регистрируется спустя 10-15 лет после выявления повышенного уровня сахара. Однако срок развития патологии очень вариабелен, так как зависит от ряда факторов ‒ типа диабета, схемы его лечения, диеты, наличия иных предрасполагающих факторов. По статистике, поражение сердца служит причиной летального исхода примерно у 20-25% больных со стойкой гипергликемией. Но данные цифры часто оспариваются, поскольку четко разграничить причины кардиомиопатии у пациентов с диабетом не всегда удается.

Диабетическая кардиомиопатия
Причины
Недостаточная выработка инсулина (1-й тип СД) или ослабление его воздействия на ткани (2-й тип СД) пагубно влияют на сердечно-сосудистую систему, что является важнейшей причиной развития кардиомиопатии. Существуют определенные предпосылки, увеличивающие вероятность поражения сердца при диабете, обусловленные как внешними, так и внутренними факторами. Это объясняет тот факт, что ДК развивается не у всех больных сахарным диабетом, а только у их части. Выделяют три основные группы причин возникновения данной патологии:
- Нарушение режима лечения и питания. Пренебрежение рекомендациями врача-эндокринолога является наиболее распространенным фактором развития ДК. В случае несоблюдения диеты концентрация глюкозы периодически повышается, что способствует повреждению кардиомиоцитов. Аналогично неправильное использование гипогликемических средств может нарушать микроциркуляцию в тканях сердца, приводя к их ишемии.
- Декомпенсация сахарного диабета. В тяжелых случаях при стойком повышении уровня глюкозы развивается поражение миокарда. Расстройство работы иных органов и систем (например, печени, почек, нейровегетативной системы) опосредованно также приводит к увеличению нагрузки на сердце. Поэтому при прогрессирующем диабете практически всегда возникает ДК, осложняя общую картину заболевания.
- Диабетическая эмбриофетопатия. При наличии у беременной женщины декомпенсированного диабета может поражаться сердце плода – возникает достаточно редкое детское заболевание, характеризующееся врожденной кардиомегалией и аритмией. Это происходит как из-за гипергликемии, так и из-за воздействия инсулина и гипогликемических препаратов на развитие ребенка
Кроме того, сахарный диабет является одним из факторов риска возникновения атеросклероза, поражающего коронарные сосуды. Однако многими авторами ишемическая болезнь сердца, развивающаяся из-за диабета и атеросклероза, не относится к истинной диабетической кардиомиопатии. Редкой причиной ДК выступают также повреждения сердца в результате использования некачественных гипогликемических средств (например, плохо очищенных препаратов инсулина).
Патогенез
В развитии диабетической кардиомиопатии принимают участие три патогенетических механизма – метаболический, ангиопатический и нейровегетативный. Наиболее значим первый вариант ‒ инсулиновая недостаточность приводит к энергетическому дефициту внутри кардиомиоцитов, которые компенсируют его процессами протеолиза и липолиза.
В результате внутри сердечной мышцы происходит накопление продуктов распада липидов и аминокислот, что влечет за собой увеличение выработки NO и других медиаторов воспаления. Кислотно-основное равновесие в тканях смещается к ацидозу, изменяя трансмембранный потенциал и концентрацию неорганических ионов. Это снижает автоматизм и приводит к нарушению проводимости в сердце. Одновременно в тканях увеличивается количество гликозилированных белков и протеогликанов, затрудняющих доставку кислорода к клеткам и усугубляющих недостаток энергии.
Ангиопатический механизм повреждения миокарда при диабете может развиваться как изолированно, так и в сочетании с метаболическими расстройствами. Резкие колебания уровня инсулина стимулируют рецепторы, активизирующие пролиферацию гладкомышечного слоя коронарных сосудов. Это приводит к их сужению и дополнительному снижению перфузии миокарда. Итогом данного процесса является микроангиопатия, осложняющаяся повреждением эндотелия и усугубляющая ишемические явления. Также происходит разрастание аномального коллагена в тканях сердечной мышцы, что изменяет ее плотность и эластичность.
Дистрофия нейровегетативной системы, затрагивающая сердце, возникает на конечных этапах развития ДК. Как правило, прямое поражение кардиомиоцитов и сосудов развивается раньше. В результате гипергликемии, а также диабетического гепатоза (при глубокой декомпенсации сахарного диабета) происходит повреждение вегетативной нервной системы. Ее волокна демиелинизируются, а центры могут повреждаться в результате недостатка глюкозы и кетоацидоза. На этом фоне возникает вагусная денервация сердца, проявляющаяся нарушением ритма его сокращений. Совокупность этих процессов приводит к ишемической болезни, увеличению объема миокарда и в конечном итоге ‒ к сердечной недостаточности.
Классификация
В практической кардиологии выделяют несколько разновидностей диабетической кардиомиопатии, классификация основана на этиологических и патогенетических особенностях заболевания. Несмотря на то, что в развитии патологии задействованы сразу несколько механизмов, обычно один из них выражен сильнее остальных. Знание ведущего сценария патогенеза позволяет специалисту скорректировать лечение для большей его эффективности у конкретного больного. В настоящее время известно три формы ДК:
- Первичная форма. При этом варианте основную роль в поражении миокарда играют метаболические расстройства, связанные с накоплением в тканях продуктов метаболизма жиров и гликозилированных протеинов. Является распространенным видом болезни, но зачастую характеризуется бессимптомным течением и случайно выявляется при обследовании пациента, страдающего сахарным диабетом.
- Вторичная форма. Может возникать изначально или в результате прогрессирования метаболических нарушений. При этом типе поражаются коронарные артериолы, ухудшается микроциркуляция, снижается перфузия, и появляется ишемия миокарда. Некоторые кардиологи относят к этому варианту и коронарный атеросклероз диабетической этиологии.
- Эмбриофетопатический тип. Редкая форма, диагностирующаяся у детей, матери которых страдали от сахарного диабета. Многими специалистами оспаривается отношение данной патологии к диабетической кардиомиопатии.
Симптомы диабетической кардиомиопатии
С момента начала поражения сердца до первых симптомов заболевания может пройти длительное время ‒ от нескольких месяцев до 4-6 лет. Чаще всего больные жалуются на боли в области сердца, напоминающие ишемические ‒ давящее ощущение в левой половине грудной клетки. Однако их выраженность намного слабее, нежели при стенокардии, также не характерна иррадиация в шею, зону лопатки, левую руку. Первоначально кардиалгия появляется после физической нагрузки или пропуска приема инсулина, но в дальнейшем может возникать и в спокойном состоянии. Важным диагностическим признаком является отсутствие реакции на прием нитратов ‒ нитроглицерин не устраняет болевые ощущения.
У части пациентов болевой синдром не развивается, но имеет место одышка, акроцианоз, головокружение ‒ они также возникают как на фоне нагрузок, так и без таковых. Длительность приступа составляет от нескольких минут до 1-3 часов, после чего (на начальных этапах заболевания) кардиальные симптомы ослабевают. При запущенных формах ДК больные указывают на практически постоянную боль в груди, слабость, головокружение и головные боли. Даже самые слабые нагрузки (подъем по лестнице, ускоренный шаг) вызывают сильную одышку, кашель и усиление неприятных ощущений.
Осложнения
При отсутствии лечения, продолжении нарушения пищевого режима, некорригируемой гипергликемии диабетическая кардиомиопатия приводит к нарастающей сердечной недостаточности застойного характера. В результате этого может развиваться кардиогенный отек легких и дистрофия печени. Данные явления значительно усугубляют течение сахарного диабета и угрожают жизни больного. Слабость миокарда также способствует нарушению микроциркуляции, особенно на дистальных участках конечностей, что в комплексе с микроангиопатией ведет к образованию трофических язв и гангрены. Хроническая ишемия миокарда значительно облегчает развитие инфаркта, мелко- и крупноочагового кардиосклероза.
Диагностика
Для успешного лечения диабетической кардиомиопатии важна ранняя диагностика, поскольку это значительно снижает риск осложнений и замедляет прогрессирование патологии. С этой целью больным сахарным диабетом следует регулярно проходить обследование у кардиолога даже при отсутствии субъективных симптомов. В клинической практике используют множество методик, позволяющих дифференцировать ДК от иных сердечно-сосудистых заболеваний и определить тип и стадию болезни для разработки эффективной схемы лечения. Наиболее часто при кардиомиопатии применяют следующие диагностические техники:
- Электрокардиография. Простой и эффективный метод мониторинга сердечной активности и выявления ранних изменений в сердечной мышце. У больных с ДК картина ЭКГ схожа с ишемической болезнью ‒ смещение сегмента ST, сглаживание комплекса QRS, деформация зубца Т. По мере прогрессирования патологии также возможно снижение вольтажа, изменение электрической оси сердца, аритмия.
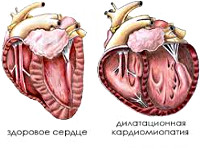
- Эхокардиография. При ЭхоКГ выявляется утолщение стенок желудочков, увеличение общей массы сердца и изменение плотности миокарда. Одновременно обнаруживается снижение сократительной способности сердечной мышцы и объема выброса крови. При длительном течении патологии возможно увидеть признаки дилатационной кардиомиопатии или очагового кардиосклероза.
- Радиосцинтиграфия. Радионуклидное изучение поступления крови к тканям сердца производится при помощи РФП, содержащих таллий-201. Перфузионная сцинтиграфия миокарда позволяет выявить наиболее ранние признаки коронарной микроангиопатии (вторичной ДК) на основании снижения поступления препарата в миокард. Однако на ранних этапах первичной диабетической кардиомиопатии результаты теста могут быть неоднозначными.
При легких формах заболевания нередко назначают велоэргометрию для обнаружения изменений на ЭКГ в период физических нагрузок, что позволяет уточнить диагноз. Также больным проводится биохимический анализ крови, в рамках которого определяется уровень глюкозы, липопротеидов, сердечных и печеночных ферментов. Коронарография необходима при подозрении на атеросклероз сосудов сердца. Все эти методики позволяют отличить ДК от ишемической болезни и других состояний, прямо не связанных с сахарным диабетом.
Лечение диабетической кардиомиопатии
Терапия этого состояния многокомпонентная и неразрывно связана с лечением основного заболевания ‒ сахарного диабета. Адекватная диета, постоянный контроль уровня сахара в крови, устранение резких скачков уровня инсулина даже без приема сердечных препаратов способны значительно улучшить состояние больного. Но в ряде случаев ДК обнаруживается уже в довольно запущенном состоянии, требующем вмешательства врача-кардиолога. Для замедления прогрессирования и лечения кардиомиопатии при диабете используют следующие группы препаратов:
- Тиазолидиндионы. Эти гипогликемические препараты избирательно замедляют деление гладкомышечных клеток коронарных артериол, препятствуя уменьшению их просвета и ухудшению перфузии миокарда. Однако их допустимо использовать лишь при доказанном поражении микроциркуляторной сети сердца – в редких случаях они могут вызывать кардиопатическое воздействие, причины которого неясны.
- Препараты калия. При ДК следствием метаболических расстройств является нехватка ионов калия в кардиомиоцитах. Его дефицит также может быть обусловлен повышенным диурезом, что нередко наблюдается при диабете, нарушением диеты, приемом некоторых лекарств. Препараты калия пополняют количество микроэлемента в организме, нормализуя электролитный состав и мембранный потенциал клеток миокарда.
- Статины. У ряда больных наблюдается гиперлипидемия, которая повышает риск развития атеросклероза, осложняющего течение кардиомиопатии. Данные средства, например, аторвастатин, снижают уровень опасных ЛПНП, а также способствуют элиминации из тканей сердца продуктов расщепления жиров. В долгосрочной перспективе использование статинов увеличивает продолжительность жизни больных диабетом и резко уменьшает риск инфарктов и инсультов.
- Бета-адреноблокаторы. Их назначают при выраженных ишемических изменениях в миокарде или развитии тахиаритмии. Они снижают частоту сердечных сокращений и уменьшают потребность миокарда в кислороде, улучшая его метаболизм. Особенно актуально использование бета-блокаторов при дистрофии вегетативных нервов, которые в норме способствуют снижению частоты сердечных сокращений.
По показаниям могут применяться различные гипогликемические средства (особенно при диабете 2-го типа), ингибиторы АПФ, блокаторы кальциевых каналов, антиоксиданты. При наличии застойной сердечной недостаточности и развитии отеков назначают диуретические препараты с постоянным контролем ионного состава плазмы крови. В качестве поддерживающего лечения при сложных формах кардиомиопатии используют сердечные гликозиды.
Прогноз и профилактика
Прогностические перспективы диабетической кардиомиопатии тесно связаны с течением основного заболевания. При адекватной гипогликемической терапии, включающей как прием препаратов, так и образ жизни больного, скорость прогрессирования патологии существенно замедляется, а использование кардиопротективных средств помогает устранить кардиальные симптомы. В то же время, игнорирование болезни и пренебрежение к пищевому режиму на фоне сахарного диабета может привести к тяжелой сердечной недостаточности.
Профилактика ДК сводится к недопущению повышения уровня глюкозы и предотвращению развития декомпенсации диабета, регулярному наблюдению у эндокринолога. Особенно важно соблюдать эти правила беременным женщинам ‒ их дети могут получить внутриутробное поражение сердца.
Источник
Доклад профессора Драпкиной О.М., прочитанный в рамках II Международного Интернет Конгресса специалистов по внутренним болезням (15 февраля 2013 г.).
Профессор Драпкина О.М.:- Я перехожу к своему докладу.
(00:03) Заставка: Кардиологические проблемы у пациента с сахарным диабетом.
Профессор Драпкина О.М.:- И попробую осветить взгляд кардиолога на проблему у пациентов с сахарным диабетом. И сразу хочу сказать, что практически без преувеличения мы можем констатировать – это сердечно-сосудистое заболевание. И подтверждение тому строчки статистики.
Следует обратить внимание, что все то, что мы знаем вообще про сердечно-сосудистые риски и про сердечно-сосудистые исходы: инфаркт, инсульт, внезапная смерть, ишемическая болезнь сердца – во много раз выше у пациентов с сахарным диабетом.
Есть очень интересное исследование, которое говорит о том, что если у пациента уже был инфаркт миокарда, но нет сахарного диабета, то частота повторного инфаркта миокарда составит 18,8%. А если перед нами пациент, у которого диагностирован сахарный диабет, и нет инфаркта миокарда, то его риск повторного инфаркта миокарда будет даже выше. Значит, можно логически прийти к выводу, что наличие сахарного диабета более значимо для повторного инфаркта миокарда, чем перенесенная сердечно-сосудистая катастрофа. И в 2 раза возрастает риск в тех случаях, когда у пациента уже есть сахарный диабет, и уже был инфаркт миокарда. Мы можем сказать, что на формирование сахарного диабета 2-го типа уходят сначала дни, а потом годы и десятилетия. Но все-таки пациент проходит несколько таких основополагающих пунктов.
Сначала это норма, затем – очень важный момент, когда мы уже можем определить нарушенную толерантность к глюкозе. И, в конце концов, все реализуется в диабет 2-го типа. При этом секреция инсулина долгое время может компенсироваться, и только на стадии нарушенной толерантности к глюкозе мы можем увидеть и «ухватить» повышенную секрецию инсулина. А затем приходит стадия так называемой инсулинонечувствительности, когда чувствительность к инсулину несколько снижается. При этом повышается толерантность к глюкозе так же, как и глюкоза натощак. И пациент демонстрирует гипергликемию, снижение толерантности к глюкозе, уменьшение чувствительности к инсулину или, скажем так, в инсулинорезистентности повинен на самом деле не рецептор, а нарушение внутриклеточного сигнала, и гиперинсулинемия, а затем – и недостаток бета-клеток поджелудочной железы.
Но нам как практикующим врачам, конечно, надо знать основные критерии сахарного диабета: глюкоза плазмы натощак – более 7 ммоль/л. Если есть какие-то сомнения, то необходимо провести глюкозотолерантный тест. И после него глюкоза должна находиться в пределах – более и равной 11,1 ммоль/л. Если выявлена глюкоза плазмы более 11,1 ммоль/л в любое время, то у пациентов есть симптомы сахарного диабета и, наконец, повышение уровня гликозилированного гемоглобина – более 6,5%.
Несколько слов хочу сказать о нормальной физиологии метаболизма глюкозы. Мы понимаем, что пища, особенно углеводы, всасываясь, приводит к тому, что глюкоза крови повышается. Все это опосредует сигнал в поджелудочную железу, которая и отвечает за нормальную выработку инсулина. И нормально выработанный инсулин приведет к тому, что уровень глюкозы в крови мгновенно нормализуется.
Если же возникает инсулинорезистентность – та самая первая часть, с которой начинается сахарный диабет, то здесь сначала изменяется не только выработка инсулина – это действительно так, а затем изменяются и другие процессы. Например, происходит избыточный распад жиров, который приводит к увеличению уровня содержания свободных жирных кислот.
И вот тут как раз начинается каскад реакций, про который сегодня уже говорила Татьяна Евгеньевна. Свободные жирные кислоты по портальной вене устремляются как раз в печень, и там происходит формирование, как мы говорим, первичной инсулинорезистентности. Кроме того, уменьшается инсулинозависимый захват глюкозы мышцами. И как раз на уровне мышц, как считают некоторые эксперты, возникает и вторичная инсулинорезистентность.
Таким образом, мы можем сказать, что инсулинорезистентность – это реакция организма, которая заключается в поддержании уровня инсулина выше его нормальных значений, для обеспечения нормогликемии. Рассмотрим инсулиновый рецептор, который состоит из двух альфа-субъединиц и двух бета-субъединиц. Мы можем увидеть, что эти субъединицы соединены с помощью специальных связей. И, в принципе, если этот рецептор функционирует нормально, то происходят внутриклеточные механизмы передачи сигнала. И если вдруг на каком-то этапе, а чаще всего страдает этап реализации метаболических эффектов путем снижения активности фосфатидилинозитол-3-киназы, что делает невозможным активацию транспортера GLUT4, то получается такая ситуация, что в клетке много и глюкозы, и инсулина. Но при этом до конца не происходит того сигнала, который обеспечит транспорт глюкозы непосредственно в клетку.
Инсулинорезистентность и неалкогольная жировая болезнь печени – это та ситуация, которую можно как «курица или яйцо – что же происходит в первую очередь»? Если посмотреть на инсулиновый рецептор, состоящий из двух субъединиц, то висцеральный жир: липолиз, провоспалительные цитокины – приводят к тому, что вырабатывается большое количество, например, тумор-некротизирующий фактор альфа (TNF-?), свободных жирных кислот, изменяются процессы фосфорилирования сериновых остатков инсулинового рецептора (IRS1). И мы видим, что блокируется путь фосфатидилинозитол-3-киназы, что делает невозможным выработку и нормальную активность транспортера GLUT4. Сегодня передо мной стоит задача – посмотреть из кардиологического «окна» на проблему сахарного диабета. И мы видим, что все, с чем сталкивается кардиолог: гипертензия, дислипидемия, риск тромбоза или тромбофилический статус, нарушение работы почек, микроальбуминурия – это все логичные последствия инсулинорезистентности, и все это является теми процессами, которые не просто усиливают сердечно-сосудистый риск, а это уже пациент с сердечно-сосудистым риском.
Таким образом, резюмируя первую часть своего обращения, я хочу сказать, что сахарный диабет и риск сердечно-сосудистых заболеваний неуклонно связаны – это как макрососудистый риск, так и микрососудистый риск. Говоря о макрососудистых рисках, мы видим пациента со спектром проблем: сердечная недостаточность, инфаркт миокарда, инсульт, артериальная гипертензия. Такому пациенту также грозят и микрососудистые риски: ретинопатия, нефропатия, нейропатия и эректильная дисфункция.
Мне бы хотелось коротко остановиться на основных трех проблемах пациента с сахарным диабетом: атеросклероз, артериальная гипертензия и сердечная недостаточность. Конечно, очень привлекательна дискуссия по поводу того, каким образом нормализовать уровень гликемии, поскольку сейчас все-таки гипотеза об ультражестком контроле уровня глюкозы крови не оправдала тех ожиданий, которые на нее возлагались, особенно после исследования ACCORD. Тем не менее, я этого вопроса касаться не буду.
Итак, атеросклероз. Совершенно точно понятно, что у пациента с сахарным диабетом повышен уровень липопротеидов низкой плотности, повышен уровень общего холестерина. Но не только само по себе повышение уровня липопротеидов низкой плотности имеет прогностическое значение. Эти липиды определенно меняют свои свойства – это мелкие недоокисленные липопротеиды низкой плотности, которые крайне вирулентны и которые очень быстро проникают в субэндотелиальное пространство и формируют бляшку. Какая это будет бляшка: стабильная или нестабильная – зависит от очень многих факторов. Но наличие высоких ЛПНП, высоких триглицеридов и общего холестерина делает очень узнаваемыми те атеросклеротические изменения, которые демонстрирует пациент с сахарным диабетом.
Постулируя, можно сказать, что основными особенностями атеросклероза при сахарном диабете служат следующие признаки. Этот атеросклероз начинается рано – где-то на 8-10 лет раньше по сравнению с теми, у кого сахарный диабет, например, отсутствует. Он распознается еще на стадии нарушения толерантности к глюкозе. Быстро прогрессирует и носит полисегментарный характер. И как всегда, атеросклероз локализуется не только в крупных сосудах, но и в сосудах среднего диаметра.
В зависимости от того, каков же уровень липопротеидов низкой плотности, липопротеидов высокой плотности и триглицеридов, мы можем говорить о том, что у пациентов с сахарным диабетом риск ишемической болезни сердца тоже будет разный. И, естественно, он будет более высоким у тех, у кого уровень ЛПНП более 130 мг/дл, а уровень ЛПВП – менее чем 35-45 мг/дл у мужчин и у женщин, соответствующих этому риску.
Следует обратить внимание, что уровень триглицеридов может быть более 400 мг/дл. И в этом случае, конечно, мы всегда держим в уме возможность развития так называемого панкреатогенного панкреатита. Мы можем быть, наверное, относительно спокойны, если у нашего пациента с сахарным диабетом уровень ЛПНП – менее 100 мг/дл, уровень ЛПВП – более 45-50 мг/дл и триглицериды – менее 200 мг/дл.
Есть рекомендации Американской ассоциации диабета, которые выпущены в 2012 году. И мне бы хотелось сказать о них несколько слов, потому что они, на мой взгляд, очень удобны и хорошо запоминаются. И, кроме того, уважаемые коллеги, у вас всегда будет возможность просмотреть лекции и еще раз освежить в памяти все то, о чем мы сегодня говорили.
Эксперты нам рекомендуют то, что, независимо от исходного уровня липидов, статины должны быть назначены пациентам с явной ишемической болезнью сердца. Независимо от исходного уровня липидов, статины должны быть назначены пациентам старше 40 лет без ИБС при наличии одного или нескольких факторов риска ИБС.
Пациентам с меньшим риском статины назначаются при уровне ЛПНП – более 2,6 ммоль/л. И у пациентов без ИБС уровень ЛПНП должен быть ниже 2,6 ммоль/л. У пациентов высокого риска с ишемической болезнью сердца (а мы говорим, что чаще всего пациенты с сахарным диабетом – это уже пациенты очень высокого риска), то здесь, конечно, таргетная цифра несколько другая – это менее 1,8 ммоль/л.
Продолжаем дальше идти по этим рекомендациям. Следующим пунктом в них служит следующий постулат: альтернативная цель снижения ЛПНП, если нам не удается достигнуть вот этих «магических» цифр – 2,6 и 1,8 ммоль/л, то надо попытаться снизить хотя бы на 40% от исходного уровня липопротеидов низкой плотности. Целевой уровень триглицеридов – ниже 1,7 ммоль/л. Целевой уровень высокой плотности липопротеидов – более 1,0 ммоль/л у мужчин и более 1,3 ммоль/л у женщин.
И, наконец, рассматривается комбинация статинов с другими липидснижающими препаратами. Здесь вообще выбора не много. Была такая очень привлекательная гипотеза, которая, конечно, имеет право на существование – это статины плюс фибраты. Действительно, когда гипертриглицеридемия выраженная, то фибраты служат препаратами выбора у пациентов с сахарным диабетом. Но опять же, после исследования ACCORD, эта концепция не показала влияния на прогноз у таких пациентов. Поэтому сейчас медицинская общественность ищет новые комбинации.
Очень привлекательной является гипотеза сочетания статинов с некими «гепатопротекторами», какими могут себя показывать эссенциальные фосфолипиды. Статины назначать необходимо, об этом свидетельствуют большие, крупные рандомизированные исследования.
Но давайте подведем итог по тому, что нам дает анализ проблемы атеросклероза. Итак, наша цель: ЛПНП – менее 70 г/дл, диабет эквивалент ИБС, и необходим агрессивный контроль ЛПНП, что будет влиять на заболеваемость и смертность.
Еще несколько слов хотелось бы сказать об артериальной гипертензии. Артериальная гипертензия имеет ряд особенностей у пациентов с сахарным диабетом. И, конечно, в эту особенность вносит вклад гиперинсулинемия, которая возникает в ответ на инсулинорезистентность. Эта гиперинсулинемия крайне агрессивна, потому что она приводит к сверхактивации симпатоадреналовой системы, к активации ренин-ангиотензин-альдостероновой системы, к задержке натрия.
И это значит, что в комбинированной (обязательно комбинированной) терапии пациента с сахарным диабетом и артериальной гипертензией будут диуретики, потому что это объем-зависимая артериальная гипертензия, будут средства, которые снижают симпатоадреналовую активность и активность ренин-ангиотензин-альдостероновой системы. Важно то, что и здесь не обошлось без особенностей.
Вот исследование НОТ продемонстрировало, что при одинаковом уровне диастолического артериального давления риск развития сердечно-сосудистых катастроф больше у больных с сахарным диабетом, хотя уровень диастолического давления совершенно одинаковый. Это говорит о том, что, наверное, более скептически или более агрессивно надо снижать уровень диастолического и систолического давления у пациентов с сахарным диабетом.
Обратимся к рекомендациям экспертов, которые нам говорят о том, что необходимо прокрутить в уме изменение образа жизни пациента с систолическим артериальным давлением до 139 мм рт.ст. и диастолическим – до 89 мм рт.ст. Все это происходит на протяжении трех месяцев. Если на протяжении трех месяцев изменение образа жизни не помогает, надо прибегать к помощи гипотензивных препаратов. Ну, а если систолическое артериальное давление при обращении к вам пациента – 140 и 90 мм рт.ст и более, то сразу показана гипотензивная терапия. В этом случае показано назначение либо ингибитор АПФ или АРА. При непереносимости одного класса – назначается другой. Для достижения целевого уровня обычно нужна комбинированная терапия. И обязательно надо следить за функцией почек, то есть смотреть скорость клубочковой фильтрации, уровень калия и уровень креатинина.
Еще одной особенностью артериальной гипертензии у таких пациентов служит жесткость сосудистой стенки. Жесткость сосудистой стенки – это независимый предиктор общей и сердечно-сосудистой смертности. Для того чтобы сказать, что жесткость сосудистой стенки – это тот процесс, с которого, возможно, начинается артериальная гипертензия, я хочу сказать, что скорость пульсовой волны имеет огромное значение.
Наши сосуды – это трубки, и если они более жесткие, то волна крови, которая вышла из левого желудочка и ударилась о стенки аорты или мелких сосудов, с большей скоростью будет возвращаться обратно. И мы видим, что если возвратная волна накладывается на волну выхода крови из аорты в левый желудочек, то это ведет к увеличению пульсового давления. Увеличение пульсового давления, в свою очередь, приводит к очень неприятному феномену – к аугментации пульсовых волн. Если у пациента есть сахарный диабет – а, как правило, это сочетается с неалкогольной жировой болезнью печени – ждите эндотелиальную дисфункцию. И она статистически достоверно чаще поражает пациентов с сахарным диабетом.
Мы проводили много исследований. У нас было много пациентов и с ожирением, и с инсулинорезистентностью, и с сахарным диабетом. И оказалось, что даже если пока еще ваш пациент не гипертоник, то, проведя суточное мониторирование артериального давления (СМАД), вы выявите у него нарушение циркадности, нарушение суточного профиля артериального давления. Ночью не будет достаточного снижения артериального давления, а это значит, что из этого пока еще не гипертоника вырастет гипертоник, который потребует, естественно, медикаментозной терапии. Таким образом, еще одно исследование, доказывающее, что жесткость сосудистой стенки, которая была измерена по возрастанию скорости пульсовой волны, имеет место быть.
Почему сосуды становятся жесткими? Да потому, что есть фиброз. Вспомните, мы с этого начинали сегодняшний день: ренин-ангиотензин-альдостероновая система и фиброз – неразрывные связи. А если мы вспомним те наблюдения, при которых объясняется патогенез артериальной гипертензии у пациентов с сахарным диабетом, то мы вспомним также и активность симпатоадреналовой системы, и активность ренин-ангиотензин-альдостероновой системы. Значит, на это тоже необходимо воздействовать. Есть параллели в развитии фиброза печени и сердца.
Если мы посмотрим на клинические предикторы развития фиброза и цирроза, то кардиолог воскликнет: «Боже мой, да это же известные факторы риска развития сердечно-сосудистых заболеваний: возраст, масса тела, сахарный диабет, неспецифическое воспаление!» А мы с вами смотрим на клинические предикторы развития фиброза и цирроза печени. «Что хорошо для сердца – хорошо и для печени» – этот постулат все более прочно входит в нашу жизнь.
Именно руководствуясь этими размышлениями, мы сейчас проводим исследования, которые называются «Результат». Это пациенты с артериальной гипертензией, с высоким риском по SCORE – более 5%. И, понятно, что мы их лечим так, как положено. А положено лечить артериальную гипертензию, и положено лечить их атеросклероз.
Но в одном случае к аторвастатину мы добавили «Резалют», а в другом случае не добавили, то есть мы разделили всех пациентов на две группы. И по этим предварительным данным оказалось, что до терапии и после нее, конечно, существенно разнятся результаты уровня холестерина и липопротеидов низкой плотности – аторвастатин сделал свою работу. Вместе с «Резалютом» он сделал ее несколько лучше. Но это не достигло статистической достоверности, зато статистически достоверно снизился индекс аугментации. То есть сосудистая стенка этих пациентов стала чуть более эластичней. И это статистически значимо в группе аторвастатина с «Резалютом».
И в заключение хочу сказать о том, что сердечная недостаточность у этих пациентов тоже особенная, и она опять связана с фиброзом. Также у них могут быть непораженные коронарные артерии, а боли могут вызываться экстравазальной компрессией коронарных артерий. У этих пациентов, как правило, отмечается микроангиопатические изменения венул и капилляров сердца. И, кроме того, у этих пациентов суправентрикулярные нарушения ритма как у мужчин, так и у женщин. И это говорит о том, что фибрилляция предсердий возникает значительно чаще у пациентов с сахарным диабетом.
Итак, у нас есть совершенно конкретная цель лечения: гликозилированный гемоглобин – менее 6,5%, артериальное давление – менее 130/80 мм рт.ст, уровень липопротеидов низкой плотности – менее 1,7 ммоль/л и уровень липопротеидов высокой плотности – более 1,2 ммоль/л. Я думаю, что цели поставлены. И мы будем ждать того «прекрасного далека», когда сможем воздействовать и на процессы фиброза.
Источник
