Волдыри на ногах при диабете фото

Люди с диабетом могут иногда страдать от волдырей на коже. Они известны как диабетические пузыри или диабетические буллы.
Волдыри обычно возникают у людей с неконтролируемым диабетом. Они безболезненны и, как правило, заживают самостоятельно без необходимости медицинского вмешательства.
В этой статье рассматриваются причины и симптомы диабетических пузырей и перечислены несколько способов их лечения и профилактики.

Причины
Точная причина диабетических пузырей неизвестна, но считается, что несколько факторов играют роль в развитии волдырей. Пузыри могут возникнуть в результате:
- ношения обуви, которая не подходит должным образом
- уменьшенная циркуляция крови
- грибковая инфекция Candida albicans
- другие повреждения или раздражения на ногах или руках
Кроме того, некоторые люди с диабетом более подвержены риску развития диабетических пузырей, чем другие. Диабетики подверженные риску развития волдырей:
- уровень сахара в крови которых не контролируется
- с диабетической нейропатией
- с заболеванием периферических артерий
- с чувствительностью к ультрафиолетовому (УФ) свету
- мужчины, поскольку исследования показывают, что мужчины в два раза чаще, чем женщины, имеют диабетические пузыри
Симптомы
Диабетические пузыри чаще всего появляются у диабетиков с бесконтрольным диабетом в течение нескольких лет. В некоторых случаях, однако, они могут быть первым признаком диабета или даже преддиабета.
Пузыри, как правило, появляются на ногах, ступнях, и пальцах ног, а также на руках, кистях и пальцах. Они могут быть:
- неправильной формы
- сгруппированными или, реже, происходят как единичное поражение
- заполненные прозрачной жидкостью
- зудящими
Кожа вокруг диабетических пузырей обычно выглядит нормально. Человек должен немедленно обратиться к врачу, если кожа красная или опухшая.
Лечение
 Согласно некоторым исследованиям, диабетические пузыри заживают самостоятельно в течение 2-5 недель. Поэтому лечение диабетических пузырей обычно фокусируется на предотвращении инфекции. Один из основных способов сделать это – избегать прокалывания волдырей.
Согласно некоторым исследованиям, диабетические пузыри заживают самостоятельно в течение 2-5 недель. Поэтому лечение диабетических пузырей обычно фокусируется на предотвращении инфекции. Один из основных способов сделать это – избегать прокалывания волдырей.
Если диабетические пузыри очень большие, стойкие, или причиняют боль или раздражение, их можно лечить с помощью:
- Солевые компрессы для снятия зуда и раздражения.
- Перевязки, чтобы избежать разрыва или царапины на пузыре и окружающей его кожу.
- Актуальные антибиотики или стероиды, хотя они обычно не нужны, могут быть полезны в тяжелых случаях.
В дополнение к снижению риска заражения, рекомендуется также обратиться к врачу или дерматологу, чтобы исключить более серьезные заболевания кожи, которые могут повлиять на людей с диабетом. В некоторых случаях может потребоваться биопсия пузыря.
Профилактика
Люди с диабетом должны внимательно следить за своим здоровьем кожи, искать волдыри и другие повреждения кожи.
Диабетик может предотвратить диабетические пузыри путем:
- регулярного и тщательного осмотра своих рук, ног и ступней
- ношения обуви, которая подходит должным образом и избегать ту, которая раздражает или натирает кожу
- ношения носков и обуви, чтобы избежать травм ног
- ограничения воздействия ультрафиолетового излучения и использования солнцезащитного крема на открытом воздухе
- консультирования врача или ортопеда для немедленного лечения других проблем с ногами
Однако самый важный шаг, который можно предпринять для предотвращения диабетических пузырей, заключается в том, чтобы контролировать уровень сахара в крови. Это лучше всего делать с нужными лекарствами, а также путем внесения необходимых изменений в рацион питания и образ жизни.
Когда следует обратиться к врачу
Люди с диабетом, которые замечают изменения в своей коже, включая образование диабетических пузырей, должны проконсультироваться с врачом.
Симптомы, требующие оперативного лечения, включают:
- отек кожи
- красная или раздраженная кожа вокруг поражения
- ощущение тепла вокруг пузыря
- боль
- температура
Диабетические пузыри встречаются редко и чаще встречаются у людей с неконтролируемым диабетом. В большинстве случаев пузыри безболезненны и излечиваются сами по себе в течение нескольких недель.
Тем не менее, поскольку существует риск вторичной инфекции, необходимо обратиться к врачу, если появляются диабетические пузыри, особенно если они сопровождаются другими симптомами.
Некоторые из шагов, которые можно предпринять для предотвращения диабетических пузырей, включают в себя регулярный осмотр кожи и защиту ее от травм и раздражения.
Самое главное, что диабетики должны контролировать уровень сахара в крови, чтобы избежать диабетических пузырей и других осложнений.
Источник
В этой статье мы обсудим как выглядят волдыри, их лечение, причины их появления, профилактика, когда необходимо обратиться к врачу.
Диабетические волдыри и мозоли. Основные моменты:
- Диабетические волдыри и мозоли чаще всего появляются на ногах, стопе и пальцах.
- В большинстве случаев волдыри заживут сами, но есть риск вторичной инфекции.
- для предотвращения инфекции, Вы не должны прокалывать себе диабетические волдыри.
Диабетические волдыри чаще всего появляются на ногах, на пальцах ног. Реже на руках и пальцах рук. Большинство волдырей заживают самостоятельно, но есть риск развития вторичной инфекции. Чтобы предотвратить заражение, не следует прокалывать волдырь! Хотя волдыри и вызывают тревогу у человека, они безболезненны , как правило заживают самостоятельно, не оставляя рубцов. Чаще волдыри появляются у людей с сахарным диабетом 1 типа, и редко у людей с сахарным диабетом 2 типа.
Диабетические волдыри в два раза чаще встречаются у мужчин, чем у женщин.
Характеристика волдырей:
- неправильнаю форма
- могут достигать в диаметре до 15 см
- сгруппированны или реже появляются как единичные элементы
- заполненны прозрачной жидкостью
- зудят
- кожа вокруг водыря обычного цвета, но если появилось покраснение или припухлость необходимо немедленно обратиться к врачу.
Лечение.
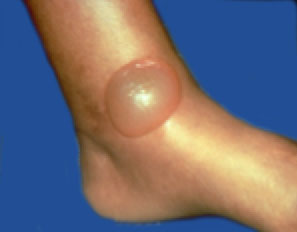 Диабетический волдырь
Диабетический волдырь
- Учитывая риск инфицирования и изъязвления на фоне диабета, необходимо обратиться к дерматологу, чтобы он исключил более серьезные заболевания кожи.
- Диабетические волдыри обычно заживают самостоятельно в течение 2-5 недель без вмешательства.
- Жидкость в волдырях стерильна и для предотвращения инфицирования не надо самостоятельно прокалывать волдыри.
- Если волдырь большой, обратитесь к врачу, чтобы он сам решил надо прокалывать волдырь или нет.
- Если крупный волдырь вскроет врач, это позволит сохранит кожицу над волдырем как покрытие для раны, чего не будет, если он вскроется самостоятельно.
- Вскрытый волдырь врач обработает кремом или мазью с антибиотиком, и забинтует, чтобы предотвратить дальнейшую травматизацию.
- Если кожа на волдырем сильно зудит, ваш врач может вам назначить гормональную мазь, чтобы уменьшить зуд.
Необходимо контролировать глюкозу крови, это очень важный шаг в предотвращении возникновения волдырей или улучшение заживления уже имеющихся волдырей. Причины возникновения волдырей пока не известны. Они могут появиться без какой-либо травмы. Спровоцировать их появление может грибковая инфекция, вызванная грибками рода Кандида, ношение неправильной обуви, плохо контролируемая глюкоза крови, наличие диабетической нейропатии, заболевания периферических артерий.
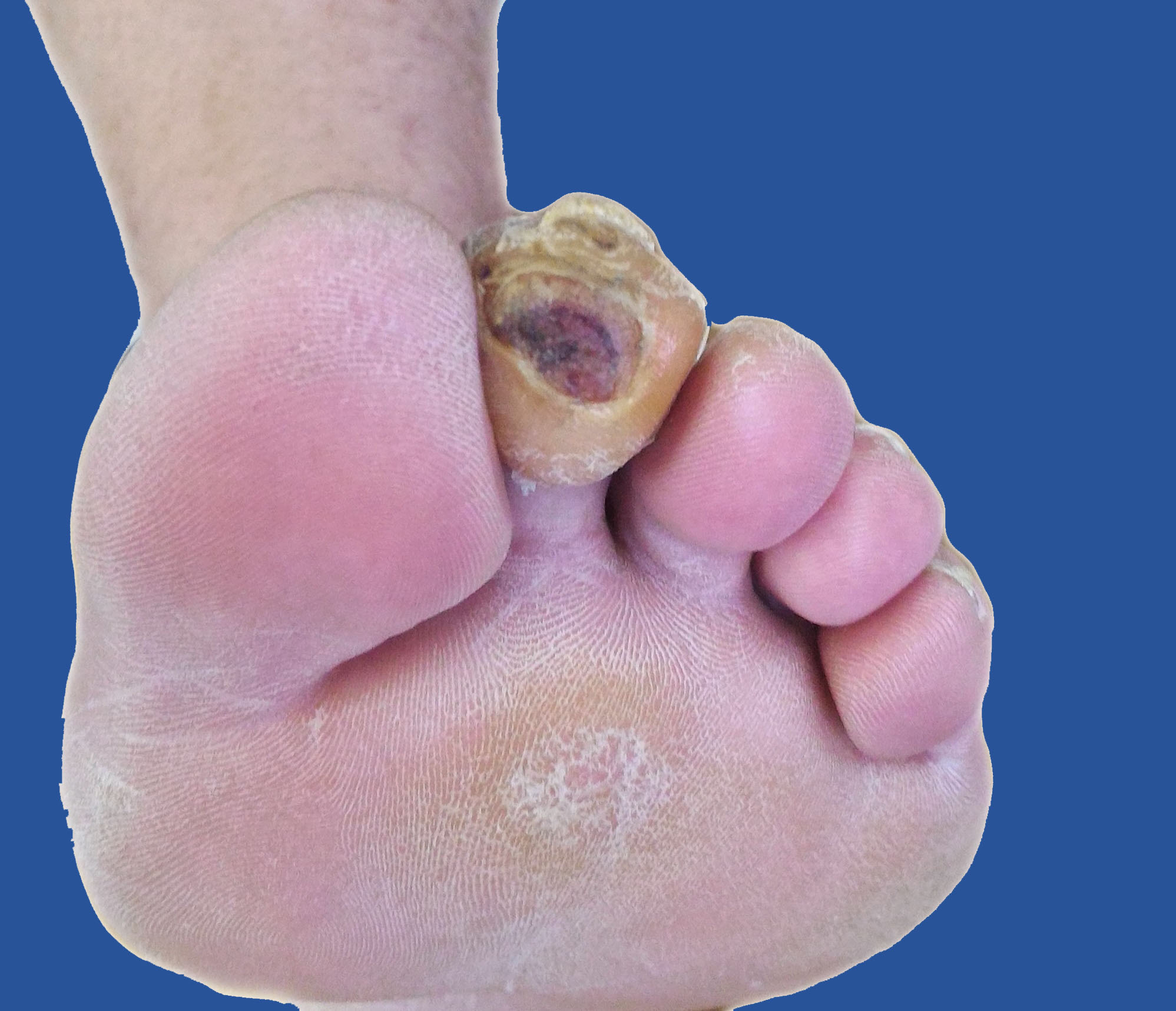 Вскрывшаяся инфицированная мозоль
Вскрывшаяся инфицированная мозоль 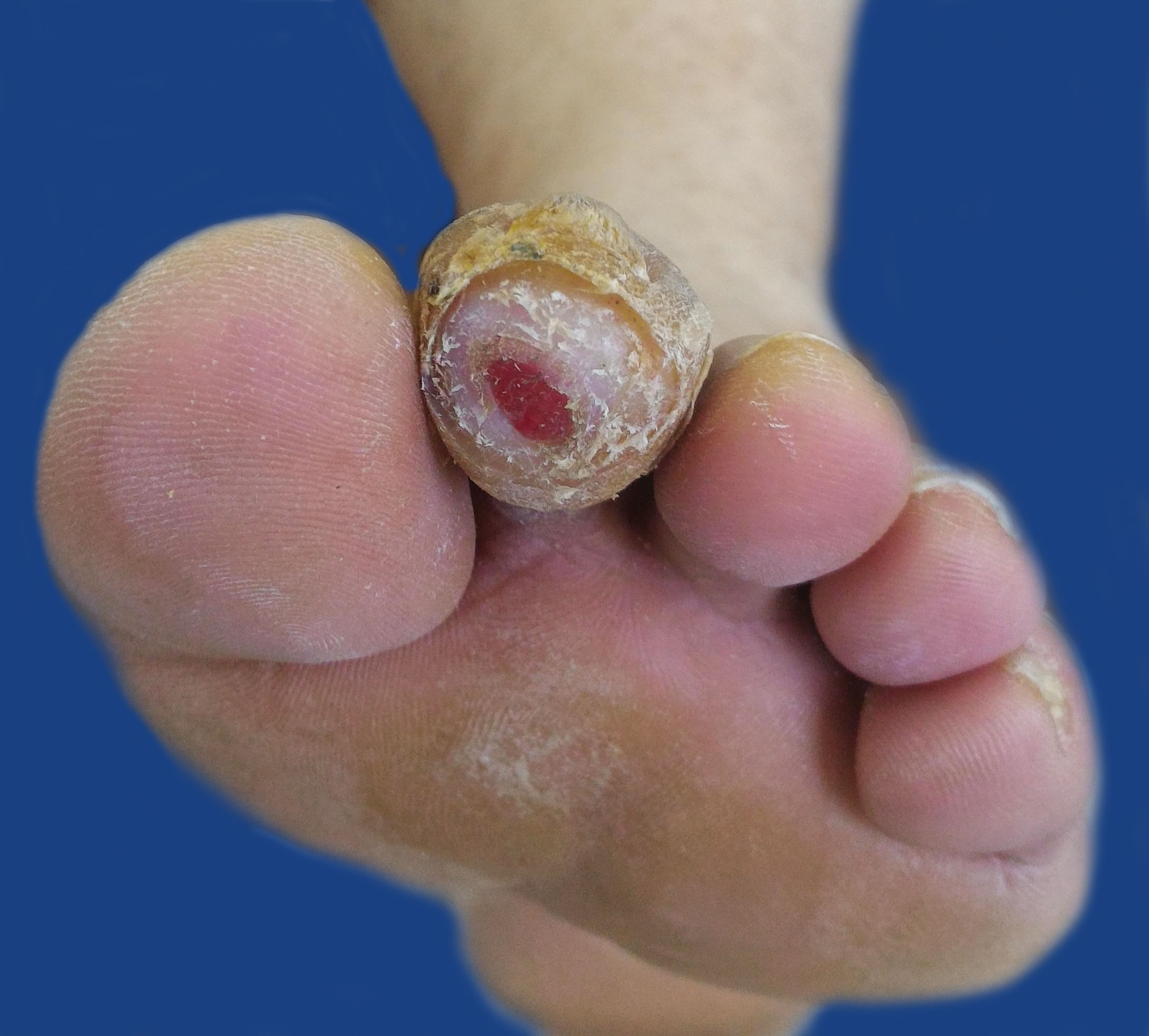 Вид раны через 5 дней после лечения
Вид раны через 5 дней после лечения
Профилактика.
Очень важно следить за состоянием вашей кожи. особенно при наличие сахарного диабета. Волдыри могут остаться незамеченными, если у вас есть нейропатия, при которой снижена или отсутствует чувствительность к боли.
- осматривайте свои ноги каждый день
- носите правильно подобранную обувь
- разнашивайте новую обувь постепенно
- если вы работаете в саду, на даче, надевайте перчатки, используйте ножницы и другой садовый инвентарь, чтобы не провоцировать развитие волдырей.
- ультрафиолетовый свет может спровоцировать у некоторых людей волдыри, поэтому необходимо использовать солнцезащитные средства и ограничить пребывание на солнце.
Когда необходимо обратиться к врачу?
- при наличие гиперемии вокруг волдыря
- отеке
- повышение местной температуры в области пузыря
- возникновение болевых ощущений
- повышение температуры тела на фоне имеющихся волдырей.
Источник
Синдром диабетической стопы – одно из самых частых и серьезных осложнений при сахарном диабете (см. фото). Понятие описывает ряд изменений тканей, сосудов, периферических нервов, мышц и костей в нижних отделах ног, приводящих в ходе патогенеза к образованию язв, поражений костей и суставов, возникновению гнойно-некротических процессов. Код по МКБ-10 определяется отдельно в каждом случае, поскольку существует множество форм диабета. При первых признаках диабетической стопы необходимо обратиться за врачебной помощью.
Причина возникновения патологии кроется в недостаточном кровоснабжении ввиду повреждения сосудов и нервов, вызванного диабетом, приводящей к трофическим изменениям в структуре тканей. При игнорировании происходящих изменений и отсутствии соответствующего лечения пациенту может грозить гангрена и ампутация конечности.
Классификация
В мировой медицине принято несколько вариантов классификации синдрома диабетической стопы (СДС):
- по глубине распространения язвенного дефекта по Вагнеру. Эта классификация описывает только необратимые изменения в тканях;
- тяжести инфекционного процесса – угрожаемой или не угрожаемой ампутации конечности;
- глубине поражения и наличии признаков инфицирования по 12 градациям в зависимости от причин возникновения.
В отечественной нейропатологии различают три основные формы диабетической стопы:
- нейропатическую – изменения в периферических нервах;
- ишемическую, возникающую при ухудшении сосудов, встречается в 5-10% случаев;
- нейроишемическую, обусловленную заболеванием и нервов, и сосудов. Этой форме подвержены 25-40% пациентов.
Каждый случай имеет принципиально иной подход к диагностике и лечению недуга.
Основные причины возникновения синдрома диабетической стопы
Основные причины возникновения синдрома диабетической стопы у больных вызваны проблемами кровообращения и поражением периферических нервов.
Повышение уровня глюкозы, нарушения белково-жирового обмена приводят к поражению мелких сосудов (микроангиопатии) и периферических нервов в нижних отделах ног. Это вызывает патологические изменения в тканях и увеличивает риск возникновения гангрены.
Макроангиопатия или атеросклеротическое поражение крупных сосудов является причиной снижения проходимости артерий ног, что ведет к ухудшению кровотока, гипоксии тканей и образованию некротического процесса.
Поражение периферических нервов вследствие хронической гипергликемии проявляется в снижении болевой, температурной, тактильной и вибрационной чувствительности вплоть до полной ее утраты.
Перечисленные факторы приводят к ухудшению эластичности связок, нарушению нормальной подвижности, а в итоге к образованию зон повышенного давления на стопе так, что это способствует развитию изъязвления.
Признаки диабетического поражения ног
Первое время заболевание не приносит видимого беспокойства, многие больные просто не обращают внимания на кратковременный дискомфорт, а к врачу обращаются на более поздних стадиях. Поэтому так необходимо обращать внимание на ранние признаки диабетической стопы при сахарном диабете.
Описание основных симптомов:
- жгучие боли, ощущение мурашек, покалывание;
- снижение чувствительности вплоть до полного исчезновения;
- бледность кожи или пигментация коричневого цвета;
- сухость, шелушение;
- образование волдырей и плохо заживающих мозолей и трещин;
- выпадение волосков на пальцах ног;
- ороговение тканей;
- деформация стопы.
Группы риска развития СДС
Развитие синдрома диабетической стопы возможно у каждого пациента с сахарным диабетом, но особенно подвержены ему больные:
- с заболеваниями сосудов и периферической нейропатией;
- с язвами и ампутациями;
- с гипертонической болезнью и повышенным уровнем холестерина;
- с другими осложнениями диабета;
- с вредными привычками – пристрастием к алкоголю и табакокурению.
Принято различать следующие группы риска:
I – чувствительность сохранена, пульсация прощупывается. Необходимо проходить осмотр не реже раза в год, чтобы не пропустить, как начинается заболевание.
II – чувствительность нарушена, дистальная пульсация отсутствует, деформации стопы.
III – наличие язв, отсутствие чувствительности, ампутации в анамнезе.
Диагностика синдрома диабетической стопы
Используются следующие методы диагностики диабетической стопы:
- осмотр и пальпация нижних конечностей;
- ультразвуковое дуплексное сканирование (УЗДС) и рентгеноконтрастная ангиография – оценивается состояние пораженных периферических артерий;
- компьютерная томография (КТ) и рентгенография стоп – оценивается состояние костей, наличие остеомиелита и остеоартроза;
- исследование микрофлоры и отделяемого диабетической язвы стопы;
Лечение синдрома диабетической стопы
При лечении диабетической стопы практикуется несколько подходов:
- консервативные методы – разгрузка стопы, антимикробная терапия, применение обезболивающих препаратов, стимуляция кровотока;
- оперативное вмешательство – вскрытие абсцессов, лечение флегмон, ангиопластика, ампутации и резекции;
- физиотерапия – магнитотерапия, фонофорез, лазерная терапия, электролечение, вакуумная терапия.
Основные правила ухода за ногами
За диабетическими стопами необходимо ухаживать ежедневно, соблюдая несложные правила профилактики:
- тщательная гигиена, в том числе межпальцевого пространства;
- обработка ороговевших мест пемзой;
- увлажнение пересохшей кожи кремом;
- регулярная замена носков;
- ношение просторной удобной обуви.
Помимо этого, важно аккуратно подстригать ногти по прямой линии, не пользоваться лечебными средствами без назначения врача, ежедневно делать гимнастику для улучшения кровотока и проходить регулярные врачебные осмотры.
Источник
Дата публикации: 08.12.2020 06:05:00 Дата изменения: 07.04.2021 Автор: Голева Елена
Из этой статьи вы узнаете:
Описание диабетической стопы
Причины возникновения синдрома диабетической стопы
Классификация форм диабетической стопы
Типы и стадии диабетической стопы
Диагностика диабетической стопы
Лечение синдрома диабетической стопы
Лечение диабетической стопы народными методами
Профилактика диабетической стопы
Диабетическая стопа – синдром, от которого страдают многие люди с сахарным диабетом. Он провоцирует специфические анатомические и функциональные изменения тканей. Всё начинается с отечности, боли и образования трещин на ногах, но при отсутствии должного лечения появляется гангрена стопы или всей голени.
Чтобы предотвратить тяжелые состояния, следует вовремя диагностировать заболевание и начать лечение. Если все терапевтические меры будут предприняты своевременно, есть возможность нормализовать здоровье и избежать осложнений.
Описание диабетической стопы
Диабетическая стопа – это анатомические и функциональные трансформации нижних конечностей, которые происходят в результате нарушения обмена веществ из-за сахарного диабета. Диабетическая стопа имеет свои признаки, среди которых: трещины кожных покровов, боли в нижних конечностях, гиперкератозы, деформация ступней, язвенные изменения и некротические образования на кожных покровах. В запущенных случаях – гангрена стопы или даже всей голени.
Диагностируют синдром комплексом исследований. Сперва проводят внешний осмотр и определяют неврологическую чувствительность. Часто назначают допплерографию и ангиографию сосудов, выполняют рентген стопы, а также направляют содержимое язв на микробиологический анализ.
Диагноз «синдром диабетической стопы» заключает в себе совокупность нейротрофических и микроциркуляторных повреждений, развивающихся в нижних конечностях. Со временем данные нарушения приводят к появлению некрозов и язв на кожных покровах, а также провоцируют изменения костно-суставного аппарата. Признаки диабетической стопы проявляются после заболевания диабетом, но не сразу, а спустя 15-30 лет. Около 10 % пациентов страдают от развития синдрома диабетической стопы, 40-50 % больных диабетом находятся в зоне риска по развитию данного осложнения. Практически в 90 % случаев поставленный диагноз «диабетическая стопа» вызван наличием сахарного диабета 2 типа.
На данный момент система здравоохранения не занимается активной помощью пациентам с диабетической стопой. Это приводит к позднему обращению в медучреждения половины больных с запущенной стадией заболевания, что заканчивается ампутацией конечности и инвалидностью.
Причины возникновения синдрома диабетической стопы
Основными патологическими состояниями, которые сопровождают синдром диабетической стопы, являются: ангиопатия, нарушение чувствительности и инфекции. Некорригируемая гипергликемия при диабете провоцирует возникновение сосудистых нарушений (макроангиопатию и микроангиопатию) и изменение проводимости в периферических нервах (нейропатию). Состояние ангиопатии ухудшает проходимость и эластичность вен, увеличивает вероятность возникновения тромбозов, что неминуемо приводит к периодическому отсутствию иннервации нервных волокон и потере чувствительности в тканях.
Повышенное гликозилирование белков способствует ухудшению подвижности суставов, вследствие чего появляются костные деформации и неправильное распределение нагрузки на стопу (стопа Шарко, диабетическая остеоартропатия). Из-за патологического состояния сосудов, ослабленной защитной функции и нарушенной иннервации мягких тканей в незаживающую трофическую язву на диабетической стопе может превратиться самый обыкновенный порез или мозоль.
К образовавшейся язве часто присоединяются инфекции в виде стафилококков, колибактерий, стрептококков и анаэробной микрофлоры. Бактериальная гиалуронидаза разъедает соседние здоровые клетки, инфекция разрастается, что увеличивает площадь некротического поражения. В результате бактерии проникают в подкожно-жировую клетчатку, мышечные волокна и костную ткань. Если инфекция присоединилась к язве на диабетической стопе, возможность образования гангрены, абсцесса или флегмоны резко возрастает.
У всех людей, страдающих диабетом, существует риск возникновения синдрома диабетической стопы. Однако он гораздо выше у пациентов, имеющих сопутствующие заболевания, например, атеросклероз, периферическую нейропатию, ишемическую болезнь сердца, гипертонию, а также у тех, кто курит и бесконтрольно употребляет алкоголь.
Образованию тяжелых осложнений способствуют местные нарушения целостности тканей, например, грибковые инфекции, вросший ноготь, мозоли, трещины, а также пренебрежение гигиеной. Провоцирующим фактором в развитии синдрома диабетической стопы является ношение тесной обуви. Из-за нейропатии стоп человек теряет чувствительность и не замечает, что обувь жмет, образуя мозоли, нарушает ослабленный кровоток.
Классификация форм диабетической стопы
Диабетическая стопа имеет свою классификацию. В зависимости от превалирующего поражающего элемента различают нейропатический (60-75 %), ишемический (5-10 %) и нейроишемический (20-30 %) синдром. Если диабетическая стопа имеет ишемическую форму, то причиной поражения служит нарушенное кровоснабжение в нижних конечностях. Синдром проявляется значительным отеком, болью в стопе, хромотой, частой утомляемостью и выраженной пигментацией кожных покровов.
Нейропатическая форма диабетической стопы, представленная на фото, обусловлена угнетением нервных волокон в нижних конечностях. Среди симптомов недуга: ангидроз стоп, гиперкератоз, уменьшение чувствительности (тактильной, тепловой, болевой и т. п.), костные деформации стоп, переломы и плоскостопие.
Нейроишемический синдром включает в себя признаки нарушения кровоснабжения и повреждения нервных импульсов. Тяжесть синдрома диабетической стопы определяется следующими стадиями:
0 – существует опасность возникновения диабетической стопы, присутствуют деформация, мозоли, гиперкератоз, язвы не просматриваются;
1 – стадия неглубокой язвы, не выходящей за пределы верхнего слоя эпидермиса;
2 – стадия глубокой язвы, доходящей до подкожно-жировой клетчатки, мышечных волокон, сухожилий, исключая инфицирование костей;
3 – стадия глубокой язвы с поражением костной составляющей;
4 – стадия ограниченной гангрены;
5 – стадия обширной гангрены.
Типы и стадии диабетической стопы
Любая форма диабетической стопы имеет свои особенности.
Ишемическая форма
В начале заболевания в стопах появляется боль при ходьбе, выраженная усталость, хромота, которые влекут за собой устойчивый отёк нижних конечностей. На артериях стопы практически отсутствует пульсация, нога холодная и бледная, заметна гиперпигментация.
Имеют место постоянные мозоли, долго не заживающие трещины на кожных покровах пальцев, пяток, боковых поверхностей I и V плюснефаланговых суставов и лодыжек. Впоследствии появляются трофические язвы со струпьями темного цвета. Выход экссудата маловероятен (сухой некроз кожи).
Ишемическая форма диабетической стопы имеет 4 стадии: при первой можно прошагать дистанцию в 1 км; при второй – не более 200 м; при третьей – менее 200 м, иногда приступы боли случаются в состоянии покоя; при четвёртой наступает некроз и гангрена дистальных конечностей.
Нейропатическая форма
Нейропатический синдром может развиваться по принципу нейропатической язвы или отека, а также по типу остеоартропатии. Нейропатические проявления выражены в том месте стопы, которое чаще всего подвергается раздражению или сдавливанию. Например, между фалангами и на больших пальцах. В начале появляются мозоли и гиперкератозы, а после на их месте образуются язвы. При этом кожа стоп тёплая, сухая, имеются глубокие трещины, потёртости и язвы с красными воспалёнными краями.
Остеоартропатия, иначе сустав Шарко, – форма диабетической стопы, которая представляет собой деформацию и разрушение костной структуры, что выражается в виде частых переломов, остеопороза, опухания суставов (обычно коленных). Нейропатический отёк вызывает скопление интерстициальной жидкости в подкожных слоях, что приводит к большему нарушению трофики в тканях.
Для всех типов нейропатического синдрома диабетической стопы характерно:
наличие пульсации на артериях;
угнетение рефлексов и чувствительности кожи;
безболезненные некротические язвы с выделяемым экссудатом в местах с наибольшим давлением (между пальцами и на подошве);
деформационные изменения нижних конечностей (молотообразные и крючкообразные пальцы, увеличенные суставы).
Диагностика диабетической стопы
Всем пациентам, входящим в группу риска по возникновению диабетической стопы, необходимо состоять на учете у эндокринолога-диабетолога, врача-подолога, ортопеда и сосудистого хирурга. Также рекомендуется проводить самообследование, следить за изменением внешних признаков, характеризующих заболевание. Важно обращать внимание на появление сухости, изменение цвета кожи, долго незаживающие трещины и мозоли, деформацию пальцев и так далее.
Диагностика синдрома диабетической стопы включает уточнение характера и давности сахарного диабета, внешний осмотр, постановку лодыжечно-плечевого индекса, проверку рефлексов, определение различных видов чувствительности. Также важным пунктом является исследование крови на ряд показателей: уровень глюкозы, холестерин, гликозилированный гемоглобин, липопротеиды, а также исследование мочи на содержание сахара и кетонов.
При подозрении на наличие диабетической стопы ишемической формы назначают ультразвуковую диагностику сосудов дистальных конечностей, периферическую КТ-артериографию и рентгеноконтрастную ангиографию. Если существуют опасения насчет развития остеоартропатии, проводят рентгенографию стоп в 2-х проекциях, рентгенологическую и ультразвуковую денситометрию. При существующем язвенном поражении следует провести бактериологическое исследование микрофлоры содержимого из глубинных и поверхностных слоев язвы.
Лечение синдрома диабетической стопы
Ключевыми правилами терапии диабетической стопы являются: умеренное потребление углеводов, контроль артериального давления, разгрузка поражённой стопы, дезинфекция трещин, ран и язв, антибактериальное лечение, в тяжелом случае – хирургическое вмешательство. Для стабилизации уровня сахара при диабете 1 типа проводят коррекцию дозы инсулина, а при втором типе назначают инсулинотерапию. Для регулировки кровяного давления назначают β-блокаторы, диуретики, ингибиторы АПФ, антагонисты кальция.
При появлении гнойно-некротических изменений на диабетической стопе (в особенности при нейропатическом синдроме) необходимо организовать полную разгрузку повреждённой стопы, например, передвигаться на кресле-коляске или при помощи костылей, купить специализированную ортопедическую обувь и стельки. Крайне важно регулярно проводить антисептическую обработку ран с применением антибактериальных средств, иссекать некротические участки или удалять их лазером. Следует вовремя избавляться от мозолей, гиперкератоза или натоптышей, расположенных рядом с язвой, для того чтобы уменьшить нагрузку на поражённую область стопы.
Купируют инфекцию при синдроме диабетической стопы препаратами антибактериального действия. Стандартно прописываются А-липоевая кислота, гемодиализат сыворотки телят, спазмолитики («Дротаверин», «Папаверин») и инфузии растворов.
Запущенные стадии заболевания не подлежат консервативной терапии. Хирургическое лечение ишемической формы диабетической стопы предполагает эндоваскулярную дилатацию и стентирование периферических артерий, тромбоэмболэктомию, подколенно-стопное шунтирование, артериализацию вен стопы и пр. Для того чтобы затянуть большую открытую и глубокую язву, проводится кожная пластика. При необходимости устанавливают дренаж в нижних слоях флегмоны или абсцесса. В случае развития гангрены или остеомиелита велика вероятность ампутации конечности или пальцев.
Консервативное лечение раневых поражений при синдроме диабетической стопы практически неэффективно, необходим постоянный уход и обработка. При возникновении язвы ампутация нижних конечностей показана 10-24 % пациентам, это обрекает на инвалидность и повышает риск смерти от осложнений. Трудность лечения синдрома диабетической стопы обязует модернизировать этапы диагностики для раннего выявления заболевания.
Лечение диабетической стопы народными методами
Самостоятельное лечение диабетической стопы в домашних условиях в сочетании с контролем уровня сахара в крови и применением фармакологических препаратов – возможный вариант для поддержания стабильного состояния, снятия болевых ощущений и заживления раневых повреждений.
Рассмотрим наиболее действенные способы.
1. Самостоятельный массаж ног. Помогает в некоторой степени усилить и поддержать нарушенное кровоснабжение в дистальных конечностях. Однако проводить его следует исключительно для стоп без видимых участков травмирования и тем более гнойных язв.
Перед процедурой рекомендуется помыть ступни тёплой водой с применением щадящего моющего средства, принять комфортное положение, чтобы не произошло онемения конечностей. Для удобства и избежания травмирования можно использовать жирный крем для рук, массажное масло или тальк. Массаж начинают с кончиков пальцев. Сперва совершают поступательные, а затем завинчивающиеся движения по направлению к берцовой кости. Тщательно прорабатывают область между пальцев, сами пальцы, зону подошвы, пятки, а затем голеностоп. Для массирования пятки и подошвы можно использовать костяшки пальцев.
Внимание! Если в работе применялся тальк, то по завершении массажа следует обработать ноги жирным кремом, во избежание образования трещин и пересушивания кожи.
2. Фитотерапия. Травяные сборы – натуральные лекарственные средства для ухода за диабетической стопой в домашних условиях. Сбор может обладать антибактериальным свойством, подсушивающим и ранозаживляющим.
Хвоя. Для хвойного раствора нужно соединить стакан хвои (сосны, ели, можжевельника, или пихты) с одним литром кипятка. Подержать три минуты на огне, после поставить на водяную баню на полчаса. В конце дать остыть и долить объём до литра. Полученным раствором можно омывать стопы или делать ванночки в течение 15 минут.
Противовоспалительный сбор. Для купирования воспаления необходимо взять в равных пропорциях кору дуба, мать-и-мачеху и череду (общим объемом до одного стакана), залить тремя литрами кипятка, в течение 30 минут оставить настаиваться, после процедить через марлю. Остудить до тёплого состояния и использовать в качестве ванночки для ног. Однако стоить учитывать: раствор обладает подсушивающим действием, поэтому после процедуры нужно обработать стопы жирным кремом.
Гвоздика. Хорошо справляется с заживлением трещин и ран, а также разгоняет кровоток. На стерильную салфетку капают масло гвоздики и прикладывают на повреждённую область. Также можно принимать масло внутрь по 2 капли 3 раза в день. Средство поможет снять боль и зуд.
Крапива. Сушеные листья крапивы входят в состав многих травяных сборов. Хорошим средством станет смесь листьев крапивы и кореньев одуванчика. Полученный раствор поможет справиться с осложнениями сахарного диабета, а также при своевременном применении не допустит их возникновения.
В равных частях смешать листья крапивы и корни одуванчика, 2 ст. л. сбора залить одним стаканом воды, кипятить на медленном огне не более 30 минут. Далее настаивать в течение часа. Процедить и разбавить водой до первоначального объема. Выпивать до еды по половине стакана.
Алоэ. Легендарное антибактериальное и ранозаживляющее средство, многие лекарственные препараты сделаны на его основе. Следует прикладывать стерильные салфетки, пропитанные соком алоэ, или свежие листья растения на поражённую область и фиксировать бинтами.
Мед. Неплохим противомикробным средством служат ванночки с мёдом для стоп. На один литр тёплой воды рекомендуется добавить 2 столовые ложки продукта пчеловодства, также можно усложнить состав раствором из листьев эвкалипта.
Внимание! Нельзя использовать соль для приготовления ванночек для ног, так как не до конца растворившиеся крупинки соли могут повредить и без того уязвимую кожу стоп.
Мёд хорошо убирает отёк с дистальных конечностей. Поражённую стопу обмазывают липовым продуктом, а сверху присыпают истолченными таблетками ацетилсалициловой кислоты. В завершение прикладывают лист лопуха и фиксируют бинтом. Проводить данную процедуру рекомендуется два раза в сутки, а при видимом снижении отёка сократить до 1 раза.
Также очень полезна для лечения диабетической стопы мазь из мёда (80 г), рыбьего жира (20 г) и ксероформа (3 г). Необходимо смешать все ингредиенты до однородной массы и нанести тонким слоем на марлевую салфетку, после чего приложить ее к поражённым областям.
Профилактика диабетической стопы
Профилактические меры включают в себя самостоятельное отслеживание пациентом уровня сахара в крови глюкометром, постановку на учёт к диабетологу, приём назначенных медикаментов. Важно соблюдать прописанную диету, осуществлять уход за ногами при риске возникновения диабетической стопы, правильно подбирать обувь и стельки, избегать сдавливания и повреждения кожных покровов. Полезными будут массаж нижних конечностей и ножные ванночки.
Консультации и наблюдение больных с диабетической стопой должны проходить преимущественно в специализированных профильных лечебных заведениях. А необходимый уход за ногами, профилактические и лечебные процедуры назначает и контролирует врач-подиатр.
Почему клиенты выбирают Центр красоты и здоровья Veronika Herba:
Это центр красоты, где вы сможете ухаживать за собой по умеренной стоимости, при этом вашим лицом и/или телом будет заниматься не рядовой специалист, а один из лучших в Москве. Это совершенно другой, более высокий уровень сервиса!
Получить квалифицированную помощь вы можете в любое удобное для себя время. Центр красоты работает с 9:00 до 21:00 без выходных. Главное – заранее согласовать с врачом дату и час приема.
Запишитесь на консультацию специалиста по телефону +7 (495) 085-15-13, и вы сами в этом убедитесь!
Источник
