Высокий инсулин в крови при сахарном диабете

Инсулин – гормон, вырабатываемый в поджелудочной железе, названной так потому, что она расположена за желудком. Инсулин позволяет нашему организму использовать глюкозу для получения энергии. Глюкоза – это разновидность сахара, моносахарид (простой углевод), который содержится в многих продуктах.
После еды или перекуса в пищеварительном тракте ферменты расщепляют сложные углеводы и превращает их в глюкозу. Затем глюкоза всасывается в кровь через слизистую оболочку тонкой кишки.
Что делает инсулин с глюкозой?
Как только глюкоза попадает в кровоток, начинает работать инсулин. Гормон заставляет клетки нашего тела поглощать сахар и использовать его для производства энергии.
Также инсулин помогает сбалансировать уровень глюкозы в крови. Когда в крови слишком много глюкозы, инсулин сигнализирует организму о том, что нужно сохранить ее избыток в печени. Накопленная в клетках печени глюкоза не высвобождается до тех пор, пока ее уровень в крови не снизится, например, между приемами пищи или когда наше тело испытывает стресс, или нуждается в дополнительной энергии (во время тренировок, напряженной мыслительной работы).
Кроме печени, по «команде» инсулина избыток глюкозы накапливается в жировой (липидной) ткани, также создавая там своеобразные «депо» для быстрой компенсации потраченной энергии.
Второстепенное действие инсулина
Гормон «работает» не только с глюкозой, но и с белками, жирами и микроэлементами:
- обеспечивая процесс их нормального обмена;
- способствуя активизации синтеза аминокислот, благодаря чему повышается мышечная работоспособность;
- стимулируя активность ферментов, под действием которых избыток глюкозы превращается в гликоген;
- принимая участие в процессах регенерации (заживления) поврежденных тканей.
Немного истории
Выделенный из поджелудочной железы гормон инсулин был впервые успешно применен с лечебными целями канадским врачом, физиологом, Ф.Г. Бантингом. За это в 1923 году, в возрасте 32 лет, он был удостоен Нобелевской премии по физиологии и медицине вместе со своим шотландским коллегой, профессором Маклеодом, в лаборатории которого молодой ученый проводил опыты на собаках. Открытие инсулинотерапии полностью перевернуло подходы к лечению диабета. В честь признания заслуг Бантинга, трагически погибшего в авиакатастрофе во время второй мировой войны, в день его рождения, 14 ноября, отмечают Всемирный день борьбы с диабетом.

Фредерик Грант Бантинг – ученый, впервые получивший экстракт инсулина и успешно использовавший его в лечении диабета. Один из самых молодых лауреатов Нобелевской премии за все время ее присуждения.
Инсулин: норма содержания гормона в крови, способы повышения и снижения
Очень важно, чтобы уровень инсулина в крови всегда находился в пределах нормы. Как пониженный, так и повышенный инсулин – свидетельство нарушения метаболизма (прежде всего, углеводного обмена).
Однако определение количества выделенного в кровь гормона само по себе редко бывает достаточно информативным. Дело в том, что уровень инсулина в крови в норме может колебаться в широких пределах – от 3 до 20 мкЕд/мл у детей и до 25 мкЕд/мл у взрослых. У беременных и женщин после 60-ти лет эти границы смещены, количество гормона в норме у них колеблется от 6 до 27/36 мкЕд/мл.
Поэтому определять уровень инсулина в крови нужно вместе с уровнем глюкозы (сахара) – натощак и через определенное время после приема пищи. На основании этих показателей рассчитываются определенные индексы, которые позволяют врачу обнаружить проблему и принять меры для ее коррекции либо устранения.
Повышенный инсулин натощак при нормальном сахаре может быть следствием онкологического заболевания (аденокарциномы инсулин-продуцирующих клеток поджелудочной железы).
Излишне большое количество инсулина и нормальное количество сахара через 2 часа после приема пищи выявляют у людей с так называемым предиабетом. Обменные процессы у них идут вяло, и организм пытается ускорить метаболизм глюкозы за счет выработки повышенного количества гормона. Такая интенсивная работа со временем приводит к «износу» поджелудочной железы, в результате чего она уже не может производить не только избыточное, но и достаточное количество гормона.
Как понизить инсулин в крови
Отрегулировать норму инсулина в крови при его повышении на фоне приема пищи позволяют:
- препараты, уменьшающие инсулинрезистентность клеток организма (метформин и др.);
- нормализация нарушенного процесса ночного сна;
- дозированные занятия спортом – плавание, бег и т. д.
Кстати, при диагностике предиабета восстановление нормального ночного сна, как правило, становится важнейшим условием для похудения, возможности переносить физические нагрузки, а, главное – для восстановления гормонального обмена и устранения инсулинрезистентности. Это позволяет затормозить переход предиабета в диабет, а в ряде случаев и полностью остановить этот процесс.
Пониженный инсулин при высоком сахаре определяется тогда, когда поджелудочная железа неспособна выработать нужное количество инсулина самостоятельно, т.е. у больного развивается сахарный диабет. Такая картина может наблюдаться как при диабете 1 типа (СД1), так и при инсулиннезависимой форме заболевания. И хотя диабет второго типа (СД2) называется инсулиннезависимым, при снижении функции поджелудочной железы ниже определенных значений таким больным, как и людям с сахарным диабетом 1 типа, показано лечение инсулином.
Инсулин как средство от диабета
Инъекции инсулина могут помочь в лечении обоих типов диабета. Инъекционный инсулин при сахарном диабете действует как замена или дополнение к инсулину вашего организма. При диабете 1-го типа необходимо вводить инсулин для контроля уровня глюкозы в крови.
Многие люди с диабетом 2-го типа могут контролировать уровень глюкозы в крови с помощью приема пероральных препаратов и/или изменения образа жизни. Однако если эти методы лечения не помогают, то, как уже говорилось выше, им тоже может понадобиться инсулин.
Терапия инсулином при диабете 1-го типа
Поскольку в организме больных с данной формой заболевания практически нет собственного инсулина, его запас необходимо пополнять каждый день для поддержания стабильного уровня сахара (глюкозы) в крови. Поэтому основное лечение больных с СД1 заключается в инсулинотерапии. Все виды инсулина дают одинаковый эффект. Они имитируют естественное повышение и понижение уровня инсулина в организме в течение дня. Состав различных типов инсулина влияет на то, как быстро и как долго они работают.
- Инсулин быстрого действия: этот тип инсулина начинает работать примерно через 15 минут после инъекции. Чаще всего используется перед едой. Его эффект может длиться от трех до четырех часов.
- Инсулин короткого действия: вы вводите этот инсулин также перед едой. Короткий инсулин начинает работать через 30-60 минут после введения, его действие длится от пяти до восьми часов.
- Инсулин промежуточного действия: этот тип инсулина начинает действовать через один-два часа после инъекции, и его действие может длиться от 14 до 16 часов.
- Инсулин длительного действия или длинный инсулин: начинает действовать не раньше, чем через два часа после введения, эффект длится до 24 часов или более.
При базально-болюсном режиме терапии вводятся два вида инсулина:
- «Базальная» доза инсулина (также называемая инсулином длительного действия) позволяет клеткам тела перерабатывать сахар, обеспечивая организм энергией, необходимой для поддержания его нормального функционирования.
- В дополнение к базальному инсулину, людям с диабетом 1-го типа во время приема пищи нужен еще «болюсный» инсулин (быстродействующая доза), которая помогает правильно использовать сахар из каждого приема пищи.
Т.е., базальный инсулин поддерживает уровень сахара на желаемом уровне вне приёмов пищи и в ночные часы, чтобы обеспечить накопление фонового инсулина, а болюсный – перед приемом пищи, чтобы предотвратить скачки уровня сахара в крови после приема пищи.
Введение и дозировка
Инсулин не принимается перорально. Его необходимо водить с помощью шприца, шприц-ручки для инсулина или инсулиновой помпы. Тип инъекции и вид инсулина подбирается лечащим врачом с учетом ваших потребностей и личных предпочтений.
Источник
14 ноября во всем мире отмечаются сразу два праздника: всемирный день борьбы с сахарным диабетом и день эндокринолога! Именно врач этой специализации помогает пациентом справиться с заболеванием, а иногда и спасает жизни! По данным Министерства Здравоохранения, в России примерно 9 млн. человек страдает от сахарного диабета 1 и 2 типа. В 80% случаев зависимости от инсулина можно было бы избежать. Вместе с ведущим эндокринологом клиники Пирогова, врачом высшей категории Либеранской Натальей Сергеевной мы решили разобраться в том, что такое «инсулинорезистентность», какую роль этот механизм играет в развитии сахарного диабета и почему это следует знать каждому.
Что такое «сахарный диабет»?
Сахарным диабетом называют группу метаболических заболеваний, которые характеризуются патологически высоким уровнем сахара (глюкозы) в крови из-за нарушения секреции гормона инсулина.
При сахарном диабете I типа проблема связана с поджелудочной железой – в ней отсутствуют клетки, которые отвечают за секрецию инсулина.
В основе сахарного диабета II типа (встречается в 80-85% случаев) лежит механизм инсулинорезистентности.
На начальном этапе у сахарного диабета обычно нет выраженных симптомов, кроме сухости во рту, чувства жажды, слабости и быстрой утомляемости. Однако в отдаленной перспективе высокий уровень сахара в крови сопровождается недостаточным развитием разных органов и нарушениями в их работе, особенно сердца, глаз, почек, нервов и кровеносных сосудов.
Пациенты с сахарным диабетом автоматически попадают в группу риска по сердечно-сосудистым заболеваниям и вынуждены кардинально изменить свой образ жизни, чтобы поддерживать здоровье.
В основе сахарного диабета – механизм инсулинорезистентности
Инсулин – гормон, который вырабатывается в поджелудочной железе и отвечает за метаболизм глюкозы в организме. Именно глюкоза, которую мы получаем из пищи, является основным источником энергии для клеток. Когда клетки нечувствительны к инсулину, глюкоза накапливается в крови, при этом ее избыток также превращается в жировые отложения. Глюкоза не попадает внутрь клеток и не дает энергию.
Инсулинорезистентность (нечувствительность клеток к инсулину) – спусковой механизм для развития сахарного диабета и ожирения: жизненно важные клеточные системы организма страдают от дефицита энергии, а жир накапливается быстрее.
Это гормональное нарушение необходимо корректировать: пока чувствительность клеток к инсулину не восстановлена, уровень сахара в крови будет высоким, а любые меры по снижению веса будут давать лишь небольшой и временный эффект.
Снижаем инсулинорезистентность – повышаем качество жизни
Итак, как же уменьшить инсулинорезистентность?
- Нормализовать уровень витамина D и тестостерона, поскольку дефицит этих гормонов играет ключевую роль в развитии инсулинорезистентности. Витамин D необходим для правильной работы инсулиновых рецепторов, при его нехватке уровень сахара сложно контролировать даже препаратами. Возрастным пациентам с сахарным диабетом и инсулинорезистентностью нужно корректировать половые гормоны: эстроген, прогестерон и тестостерон. Поскольку речь идет все-таки о гормонах, следует обратиться за помощью к врачу.
- Восполнить дефицит железа. План обследования при сахарном диабете обязательно включает измерение уровня ферритина.
- Включите в рацион антиоксиданты и Омега-3 – они обязательны в терапии при инсулинорезистентности и будут крайне полезны для сердечно-сосудистой системы.
- Пересмотреть режим питания, а именно – исключить перекусы и делать перерыв между приемами пищи 4-6 часов. Любой прием пищи стимулирует выработку инсулина, только при соблюдении интервалов его уровень снижается, а сжигание жира становится возможным. Высокий инсулин повышает аппетит, поэтому постарайтесь между приемами пищи пить воду. В крайнем случае – перекусывать семечками или орехами.
- Нормализовать сон, ночной перерыв в еде – не менее 11-12 часов.
- Делайте разгрузочные дни 1 -2 раза в неделю с одним приемом пищи – завтраком. В остальное время пейте воду, травяные чаи. При наличии заболеваний желудочно-кишечного тракта, обязательна консультация врача.
- Увеличьте физическую активность. В мышцах высокая концентрация рецепторов к инсулину. Следовательно, если мышц много и они в тонусе, тем ниже уровень инсулина и инсулинорезистентность.
- Ограничьте в рационе быстрые углеводы (сладкое, мучное).
- Обсудите с эндокринологом, какие лекарственные препараты вам подойдут для снижения инсулинорезистентности.
Как понять, что углеводный обмен нарушен?
Врач может поставить диагноз «инсулинорезистентность» и без лабораторных анализов. На него указывают:
- избыточный вес;
- гиперпигментация в подмышечных впадинах, промежности, на локтях;
- множественный кератомы, папилломы, фибромы, которые появляются с возрастом;
- сопутствующие диагнозы: синдром поликистозных яичников, эндометриоз, гиперплазия предстательной железы, дислипидемия, артериальная гипертензия, репродуктивные нарушения.
Но только лабораторная диагностика поможет получить достоверные данные, чтобы с ними при необходимости можно было работать.
Оптимальные показатели углеводного обмена:*
инсулин – не выше 5.мкЕд/мл
глюкоза натощак – 3,9-4,7 ммоль/л
гликированный гемоглобин – не выше 5%.
Повышение этих показателей в сочетании с ожирением, генетической предрасположенностью к сахарному диабету, дефицитом витамина D и половых гормонов, выше указанными диагнозами требуют квалифицированной медицинской помощи.
* Данные показатели не применимы для беременных женщин
Система «ABC» – памятка для пациентов с сахарным диабетом
А – означает A1C (гликозилированный гемоглобин). Это анализ крови, который показывает ваш средний уровень глюкозы в течение последних нескольких месяцев.
Целевой уровень – ниже 7%, но в идеале уровень должен быть ниже 6.
В – это артериальное давление. Если у вас диабет, контролировать давление так же важно, как и глюкозу крови. Высокое артериальное давление повышает риск сердечно-сосудистых заболеваний и патологии почек.
Целевой уровень – ниже 130/85 мм рт. ст. или еще ниже (определяется индивидуально лечащим врачом).
С – это холестерин. Высокий холестерин – это еще один фактор риска серьезных проблем с сердцем и кровеносными сосудами.
Целевой уровень «плохого холестерина» ЛПНП – ниже 1,8 ммоль/л.
Что делать, чтобы показатели ABC были в норме?
Препараты, снижающие уровень сахара
Важно понимать, что с проблемой сахарного диабета нельзя оставаться один на один – грамотная медикаментозная терапия может быть назначена только врачом, у которого следует наблюдаться. Лечение всегда комплексное – помимо сахароснижающих препаратов, пациенту важно восполнить и другие дефициты вспомогательных веществ: витамина D. В12, омега-3, железа, магния, антиоксидантов, половых гормонов (если наблюдается их снижение). Иногда необходима коррекция кишечной микрофлоры – все это улучшает чувствительность клеток к инсулину при сахарном диабете II типа.
Диета и особый тип питания при сахарном диабете
Исключить из рациона глюкозу, фруктозу и лактозу. Это не значит, что свежие фрукты нужно полностью исключить. При сахарном диабете с инсулинорезистентностью допустимый уровень фруктозы в сутки составляет 10-20 грамм (заглядывайте в таблицу процентного содержания фруктозы в продуктах). Включить в рацион достаточное количество белков и правильных жиров. При сахарном диабете не противопоказана, а даже помогает кетодиета.
Аэробные физические нагрузки
Основной принцип – регулярность. Движению следует уделять хотя бы 30-60 мин. в день, не менее 150 мин. в неделю. Не обязательно ежедневно посещать спортзал – достаточно больше ходить пешком (10-12 тыс. шагов), подниматься по лестнице, гулять с собакой.
Механизм инсулинорезистентности при сахарном диабете и преддиабете
Если сахароснижающие препараты оказались неэффективны, пациенту с сахарным диабетом назначается инсулин. Однако если инсулинорезистентность не ликвидирована, то назначение инсулина будет неэффективным и может привести к его избыточному накоплению и прибавке в весе.
Механизм инсулинорезистентности «включается» задолго до того, как у пациента диагностируют преддиабет или уже развивающийся сахарный диабет. Человек уверенно и верно идёт к этому заболеванию на протяжении 10-15 лет. Вылечить сахарный диабет очень сложно. Однако если вовремя выявить инсулинорезистентность и грамотно ее корректировать – это поможет избежать, как минимум, пожизненной зависимости от сахароснижающих препаратов и инсулина.
Чтобы получать больше полезной информации, подписывайтесь на блог нашего ведущего эндокринолога, врача высшей категории Натальи Сергеевны Либеранской в инстаграме – @doctor_liberanskaya
В нашей клинике пациенты с сахарным диабетом могут получить помощь высококвалифицированных и опытных врачей-эндокринологов!
Посмотреть расписание онлайн-консультаций доктора Либеранской Н.С.
Список эндокринологических анализов при сахарном диабете для мужчин
Список эндокринологических анализов при сахарном диабете для женщин
Источник
Сахарный диабет (СД) – это эндокринное заболевание, при котором из-за недостаточности гормона инсулина нарушается процесс всасывания глюкозы в организме. В результате этого у пациента развивается гипергликемия – то есть стойкое увеличение содержания глюкозы (сахара) в крови.
Сахарный диабет – СД – бывает 2 типов
Какие бывают типы сахарного диабета?
Типы СД различаются по основным характеристикам:
- Сахарный диабет 1 типа (СД-1);
- Сахарный диабет 2 типа (СД-2);
При диабете 1 типа иммунная система разрушает бета-клетки поджелудочной железы, которые вырабатывают инсулин.
При диабете 2 типа клетки организма начинают противостоять инсулину, вследствие чего перестает вырабатываться достаточное количество этого гормона.

Сравнительные характеристики СД-1 и СД-2
Факторы риска диабета 2 типа:
- есть член семьи с диабетом 2 типа;
- ожирение;
- курение;
- неправильное питание;
- отсутствие физических упражнений;
- использование некоторых лекарственных средств, учитывая некоторые противовоспалительные средства и лекарства против ВИЧ.
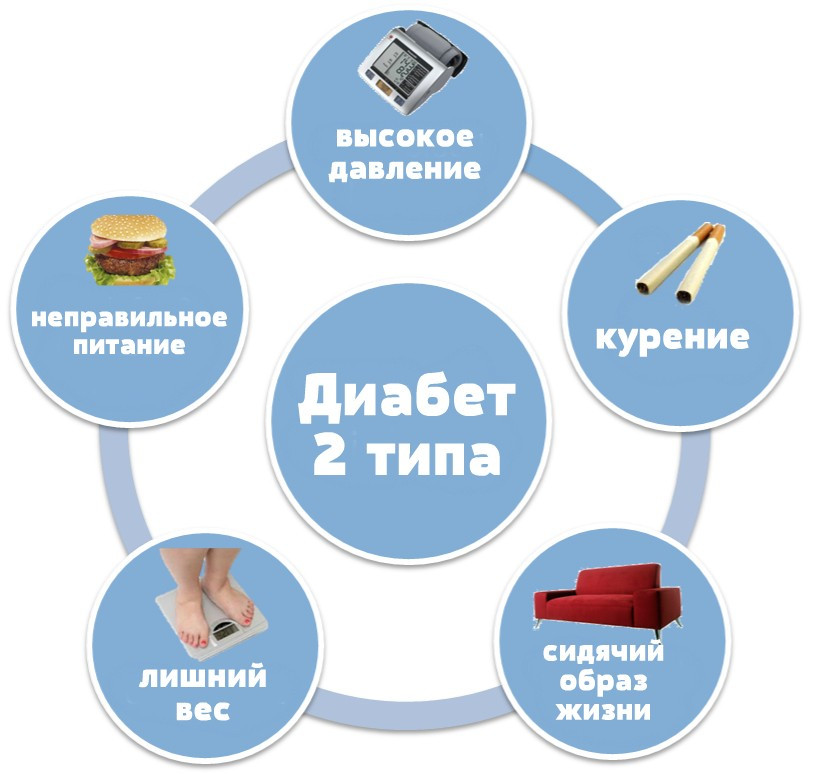
Самые распространенные факторы риска появления высокого сахара при диабете 2 типа
Что делать, если диагностирован сахарный диабет 2 типа?
В последние годы в мире наблюдается особенно широкое распространение данной патологии, зачастую являющееся причиной разнообразных осложнений. Когда у пациента высокий сахар при диабете 2 типа или это заболевание только подозревается, ему необходима консультация врача-эндокринолога. Обязательный скрининг включает в себя:
- исследования крови из пальца и вены;
- пероральный глюкозотолерантный тест (ПГТТ);
- определения уровня гликированного гемоглобина (HbA1C).
Лабораторные показатели при СД
Следует помнить, что показатель глюкозы в крови здорового человека составляет 5,5-6 ммоль/л.
- При диабете 2 типа норма сахара в крови пациента имеет следующие значения:
- из пальца – более 6,1 ммоль/л;
- в венозной крови – более 7,1 ммоль/л.
Для подтверждения диагноза анализ должен быть сдан дважды, а оба показателя быть повышенными. Важно помнить, что кровь при диабете 2 типа сдается натощак.
- Результат перорального глюкозотолерантного теста обозначится выше 11,1 ммоль/л и в крови из пальца, и в венозной, при допустимой норме не более 7,8 ммоль/л.
- Для подтверждения диагноза, уровень гликированного гемоглобина у пациента должен быть выше 6,5%. У здорового человека этот показатель будет ниже 6,0%.
Анализ крови – один из наиболее точных методов диагностики сахарного диабета
Изменения уровня сахара в течении дня
Средний уровень сахара в крови при диабете 2 типа обычно меняется в зависимости от следующих факторов:
- Возраст,
- Пол,
- Время суток.
Важно отметить, что весомым фактором также является корреляция уровня глюкозы с временем приема пищи, то есть сахар после еды и до еды при диабете 2 типа будет иметь значения, отличные от нормы здорового человека.
- При диабете 2 типа нормой сахара в крови после еды (через 90 минут) определяется значение до 8,5 ммоль/л (153 мг/дл).
- А норма глюкозы перед едой находится в диапазоне 4-7 ммоль/л (72-126 мг/дл).
Пациенты с подтвержденным диагнозом задаются вопросами о том, почему утром гликемия выше, чем вечером и что делать, если по утрам натощак наблюдаются высокие показатели глюкозы, не вписывающиеся в норму сахара при сахарном диабете 2 типа? Все дело в том, что характер метаболических процессов в организме зависит и от общего состояния здоровья, и от времени суток. В эндокринологии существуют такое понятие, как «эффект утренней зари».

У пациентов с СД 2 типа часто наблюдается проявления «эффекта утренней зари», т.е. у человека с диагнозом диабет 2 типа сахар утром будет выше, чем сахар перед сном
Что такое эффект утренней зари?
Из-за того, что с 12 ночи до 3 часов утра в организме отсутствует потребность в инсулине, поджелудочная железа не вырабатывает это биологически активное соединение. Именно поэтому, во временном промежутке с 3-х до 8 утра наблюдается резкий скачок уровня глюкозы в крови. Пациенты с сахарным диабетом тяжелее переносят феномен утренней зари, так как их поджелудочная железа не способна вырабатывать физиологическую норму инсулина. У человека с диагнозом диабет 2 типа сахар утром будет выше, чем сахар перед сном. При этом в течение всей ночи гликемия остается стабильной, но из-за колебаний показателей глюкозы в предутреннее время у пациента наблюдается недосыпание, сон становится полифазным.
Гипогликемия при СД-2

Классические симптомы гипогликемии при СД
Под гипогликемией (пониженный сахар) при диабете 2 типа понимают снижение уровня глюкозы ниже 3,9 ммоль/л. Причиной возникновения гипогликемии может явиться:
- Передозировка инсулина при ошибке в наборе дозы инсулина – при диабете 1 типа.
- Передозировка таблетированных препаратов.
Пациент, столкнувшийся с гипокликемией, а также люди, в чьем окружении он находится, должны знать, как поднять сахар при диабете 2 типа. Есть несколько вариантов:
- принять таблетку глюкозы;
- выпить фруктовый сок;
- съесть конфету, например, сладкие леденцы;
- выпить напиток с сахаром.
Через 15-20 минут нужно измерить уровень сахара в крови, чтобы проверить, вернулся ли он в нормальный диапазон. Соблюдение ежедневного рационального режима поможет избежать приступов гипогликемии.
Тактика лечения при СД 2 типа
Терапия, назначаемая пациентам с этим диагнозом, должна включать в себя умеренные физические нагрузки, диету и медикаментозную терапию. Закономерный вопрос о том, можно ли снизить сахар при диабете 2 типа с помощью сахароснижающих препаратов для приема внутрь и обойтись без инсулинотерапии остается открытым – ответ зависит от стадии заболевания и сопутствующих патологий. Лечение назначается доктором и корректируется по ходу лечебного процесса.

Нужно помнить, что при диабете 2 типа норма сахара пациента отлична от физиологической нормы человека
Важно! Нужно принимать во внимание, что при диабете 2 типа норма сахара пациента отлична от физиологической нормы человека, и не допускать как гипогликемии, так и избыточной гипергликемии. В этом случае с диабетом можно жить полноценно, долго и счастливо.
Таким образом, СД 2 типа хоть и является хроническим, а значит не поддающимся полному излечению недугом, незначительно влияет на качество жизни пациента при рациональной терапии и соблюдении врачебных рекомендаций. В том числе, необходимо позаботиться о качестве сна, от которого зависит успешность коррекции уровня сахара в крови, общая сопротивляемость организма различным сопутствующим заболеваниям, настроение и ритм жизни.
Источник
