Асцит при сахарном диабете лечение
Асцит, или брюшная водянка, нередко является следствием другого, более опасного и сложного в лечении заболевания. Тем не менее и сам по себе асцит способен осложнить жизнь больному и привести к печальным последствиям. Современной медициной разработаны достаточно эффективные методы лечения асцита на разных его стадиях. Что нужно знать о первых признаках асцита, ходе его развития и к какому врачу обратиться за помощью?
Асцит как частый спутник опасных заболеваний
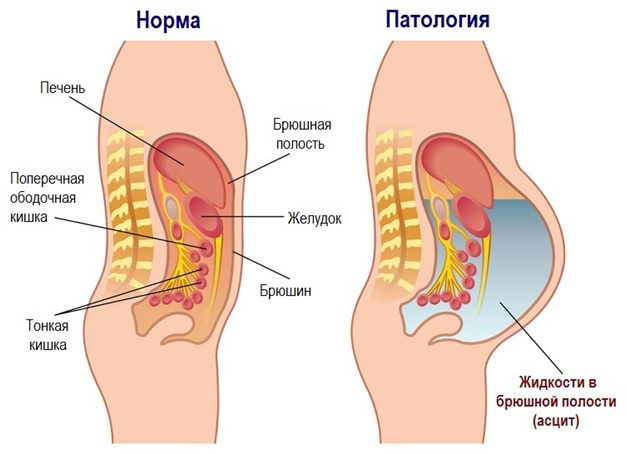
Под асцитом в медицине понимают вторичное патологическое состояние, для которого характерно скопление жидкости в брюшной полости. Чаще всего асцит вызывается нарушением регуляции обмена жидкости в организме в результате серьезных патологических состояний.
В здоровом организме в брюшной полости всегда находится немного жидкости, при этом она не скапливается, а всасывается лимфатическими капиллярами. При различных заболеваниях внутренних органов и систем увеличивается скорость образования жидкости и снижается скорость ее всасывания. При развитии асцита жидкости становится все больше, она начинает сдавливать жизненно важные органы. Это способствует усугублению развития основного заболевания и прогрессированию асцита. Кроме этого, поскольку основная часть жидкости скапливается в брюшной полости, происходит значительное уменьшение объема циркулирующей крови. Это приводит к запуску компенсаторных механизмов, задерживающих в организме воду. У больного существенно замедляется скорость образования мочи и ее выделения, при этом количество асцитической жидкости увеличивается.
Накопление жидкости в полости живота обычно сопровождается повышением внутрибрюшного давления, нарушением кровообращения и сердечной деятельности. В некоторых случаях возникают потеря белка и электролитные нарушения, вызывающие сердечную и дыхательную недостаточность, что значительно ухудшает прогноз основного заболевания.
В медицине выделяют три основных стадии развития асцита.
- Транзиторный асцит. На этой стадии в брюшной полости скапливается не более 400 мл жидкости. Выявить заболевание можно только при помощи специальных исследований. Функции органов не нарушены. Снятие симптомов асцита возможно с помощью терапии основного заболевания.
- Умеренный асцит. В брюшной полости на этой стадии скапливается до 4 л жидкости. Наблюдается увеличение живота у пациента. В положении стоя можно заметить выпирание нижней части брюшной стенки. В положении лежа больной нередко жалуется на одышку. Наличие жидкости определяется с помощью перкуссии (простукивания) или симптома флюктуации (колебания противоположной стенки живота при простукивании).
- Напряженный асцит. Количество жидкости на этой стадии может достигать, а в некоторых случаях даже превышать, 10-15 л. Давление в брюшной полости повышается и нарушает нормальную работу жизненно важных органов. Состояние пациента при этом тяжелое, его необходимо срочно госпитализировать.
Отдельно рассматривают рефрактерный асцит, практически не поддающийся лечению. Его диагностируют в том случае, если все виды проводимой терапии не дают результата и количество жидкости не только не уменьшается, но и постоянно увеличивается. Прогноз при таком виде асцита неблагоприятный.
Причины асцита
По статистике основными причинами возникновения асцита брюшной полости являются:
- болезни печени (70%);
- онкологические заболевания (10%);
- сердечная недостаточность (5%).
Кроме того, асцитом могут сопровождаться следующие заболевания:
- болезни почек;
- туберкулезное поражение брюшины;
- гинекологические заболевания;
- эндокринные нарушения;
- ревматизм, ревматоидный артрит;
- красная волчанка;
- сахарный диабет второго типа;
- уремия;
- болезни пищеварительной системы;
- перитониты неинфекционной этиологии;
- нарушение оттока лимфы из брюшной полости.
Возникновению асцита, кроме указанных заболеваний, могут способствовать следующие факторы:
- злоупотребление спиртным, ведущее к циррозу печени;
- инъекции наркотических препаратов;
- переливание крови;
- ожирение;
- высокий уровень холестерина;
- татуаж;
- проживание в регионе, для которого характерны случаи возникновения вирусных гепатитов.
Во всех случаях в основе возникновения асцита лежит сложное сочетание нарушений жизненно важных функций организма, ведущее к скоплению жидкости в брюшной полости.
Признаки патологии
Одним из главных внешних признаков асцита брюшной полости является увеличение размера живота. В положении стоя у пациента он может свисать в форме фартука, а в положении лежа образовывать так называемый лягушачий живот. Возможно выпячивание пупка и появление растяжек на коже. При портальной гипертензии, вызванной повышением давления в воротной вене печени, на передней брюшной стенке появляется венозный рисунок. Этот рисунок принято называть «головой Медузы» из-за отдаленного сходства с мифологической Медузой Горгоной, на голове которой вместо волос находились извивающиеся змеи.
В животе появляются боли и чувство распирания изнутри. Человек испытывает трудности при наклонах туловища. К внешним проявлениям также относятся отеки ног, рук, лица, цианоз кожных покровов. У больного развивается дыхательная недостаточность, тахикардия. Возможно появление запоров, тошнота, отрыжка и потеря аппетита.
При лабораторных и инструментальных исследованиях врач подтверждает диагноз и устанавливает причину, вызвавшую асцит. Для этого проводятся УЗИ, МРТ, диагностический лапароцентез и лабораторные исследования. С помощью УЗИ выявляют наличие свободной жидкости в брюшной полости и ее объем, увеличение печени и селезенки, расширение полой и воротной вены, нарушение структуры почек, наличие опухолей и метастазов.
МРТ позволяет послойно изучить ту или иную ткань, выявить даже незначительное количество асцитической жидкости и диагностировать основное заболевание, вызвавшее асцит.
Кроме этого, врач проводит исследование при помощи пальпации и перкуссии. Пальпация помогает выявить признаки, указывающие на поражение определенного органа (печени или селезенки). Перкуссия используется непосредственно для выявления асцита. Суть ее заключается в простукивании брюшной полости пациента и анализе перкуторных звуков. При выраженном асците, например, тупой перкуторный звук определяется над всей поверхностью живота.
Лабораторные исследования крови показывают снижение концентрации эритроцитов, увеличение количества лейкоцитов и СОЭ, возможно повышение концентрации билирубина (при циррозе печени), белков острой фазы воспаления. Анализ мочи при асците на начальной стадии может показывать большее количество мочи меньшей плотности, поскольку асцит вызывает отклонения в работе мочевыделительной системы. При терминальной стадии плотность мочи может быть нормальной, но ее общее количество значительно снижается.
Принципы терапии
Общие принципы лечения асцита предполагают прежде всего терапию основного заболевания. Лечение самого асцита направлено на выведение жидкости из брюшной полости и предотвращение рецидивов.
Пациенты с первой степенью асцита не нуждаются в медикаментозном лечении и соблюдении бессолевой диеты.
Пациентам со второй степенью асцита назначается диета с пониженным содержанием натрия и диуретическая терапия. Она должна проводиться при постоянном мониторинге состояния больного, включая содержания электролитов в сыворотке крови.
Пациенты с третьей степенью заболевания проводят удаление жидкости из брюшной полости, а в дальнейшем диуретическую терапию в сочетании с бессолевой диетой.
Прогноз лечения
Асцит обычно указывает на серьезные нарушения в работе пораженных органов, но тем не менее смертельным осложнением сам он не является. При своевременной диагностике и правильном лечении возможна полная ликвидация асцитической жидкости из брюшной полости и восстановление функций пораженного органа. В ряде случаев, например при раке, асцит способен быстро прогрессировать, вызывая осложнения и даже гибель пациента. Это объясняется тем, что на течение асцита большое влияние оказывает основное заболевание, способное вызывать серьезные поражения печени, почек, сердца и других органов.
На прогноз влияют и другие факторы:
- Степень асцита . Транзиторный асцит (первой степени) не является непосредственной угрозой жизни пациента. В этом случае все внимание следует уделить терапии основной болезни.
- Время начала лечения . При выявлении асцита на той стадии, когда жизненно важные органы еще на разрушены или их функции поражены незначительно, устранение основного заболевания также может привести к полному выздоровлению пациента.
На статистику выживаемости при асците также влияет вид и тяжесть основного заболевания. При компенсированном циррозе печени 50% больных способны прожить от 7 до 10 лет, а при декомпенсированном – пятилетняя выживаемость не превышает 20%.
При онкологических заболеваниях асцит, как правило, появляется на поздних стадиях, и пятилетняя выживаемость составляет не более 50% при своевременном лечении. Средний показатель жизни у таких больных составляет 1-2 года.
При неправильном лечении асцит может вызвать серьезные осложнения, ухудшающие прогноз:
- кровотечение;
- перитонит;
- отек мозга;
- дисфункцию сердечной деятельности;
- тяжелую дыхательную недостаточность.
Рецидивы асцита также могут возникать как побочные эффекты при неправильном лечении. Рецидивирование очень опасно, поскольку в большинстве случаев не поддающиеся излечению асциты приводят к летальному исходу.
Консервативное лечение асцита брюшной полости
Консервативное или симптоматическое лечение асцита применятся в тех случаях, когда асцит брюшной полости находится на ранней стадии развития или в качестве паллиативной терапии при онкологии и нецелесообразности применения других методов.
Во всех случаях основной задачей лечения является выведение асцитической жидкости и поддержание состояние пациента на определенном уровне. Для этого необходимо уменьшить количество поступающего в организм натрия и усилить его выведение с мочой.
Достичь положительных результатов можно только при комплексном подходе, соблюдая диету, контролируя изменения веса и принимая диуретические препараты.
Главные принципы диеты при асците следующие:
- Минимум соли. Ее избыточное потребление приводит к развитию отеков, а следовательно, асцита. Пациентам рекомендуется максимально ограничить прием соленой пищи.
- Минимум жидкости . При умеренном или напряженном асците нормой должно быть не более 500-1000 мл жидкости в чистом виде в сутки.
- Минимум жиров . Потребление пищи с большим количеством жиров приводит к развитию панкреатита.
- Достаточное количество белков в рационе. Именно белковая недостаточность может привести к возникновению отеков.
Рекомендуется употреблять в пищу нежирные сорта мяса и рыбы, обезжиренный творог и кефир, фрукты, овощи, зелень, пшеничную крупу, компоты, кисели. Готовить лучше на пару или запекая в духовке.
Запрещены жирное мясо и рыба, жареные блюда, копчености, соль, алкоголь, чай, кофе, специи.
При лечении асцита необходимо контролировать динамику веса. При начале бессолевой диеты в течение недели производится ежедневное взвешивание. Если пациент потерял более 2 кг, то диуретические препараты ему не назначаются. При потере веса менее 2 кг в течение следующей недели начинают медикаментозную терапию.
Мочегонные препараты помогают вывести лишнюю жидкость из организма и способствуют переходу части жидкости из брюшной полости в кровеносное русло. Клинические проявления асцита при этом существенно снижаются. Основными препаратами, используемыми в терапии, являются фуросемид, маннитол и спиронолактон. В амбулаторных условиях фуросемид назначается внутривенно не более 20 мг 1 раз в два дня. Он выводит жидкость из сосудистого русла через почки. Основной недостаток фуросемида – чрезмерное выведение калия из организма.
Маннитол применяется совместно с фуросемидом, поскольку их действие комбинируется. Маннитол выводит жидкость из межклеточного пространства в сосудистое русло. Назначается по 200 мг внутривенно. Однако в амбулаторных условиях его применять не рекомендуется.
Спиронолактон также является мочегонным средством, однако он способен предотвращать чрезмерное выведение калия.
Дополнительно назначаются препараты, укрепляющие сосудистые стенки (витамины, диосмин), средства, влияющие на систему крови («Желатиноль», «Реополиглюкин»), альбумин, антибиотики.
Хирургические манипуляции
Оперативное вмешательство при асците показано в тех случаях, когда скопление жидкости не может быть устранено при помощи консервативного лечения.
Лечебный лапароцентез при асците (прокол передней брюшной стенки) способен вывести большие объемы жидкости – от 6 до 10 литров за один раз. Проводят процедуру под местным обезболиванием с предварительным опустошением мочевого пузыря. Пациент принимает полусидячее или лежачее положение. Прокол производится по средней линии живота между пупком и лобковой костью. Скальпелем выполняется разрез кожи, через который в брюшную полость вводится специальный инструмент – троакар. Через него выводится жидкость в нужном объеме. После процедуры рану ушивают. Лапароцентез при асците можно выполнять только в условиях стационара, поскольку необходимо соблюдение норм антисептики и владение методикой проведения операции. Чтобы упростить процедуру для тех больных, которым лапароцентез требуется периодически, его проводят через постоянный перитонеальный порт.
Еще одной эффективной хирургической манипуляцией является оментогепатофренопексия . Она заключается в подшивании сальника к предварительно обработанным участкам поверхности диафрагмы и печени. Благодаря возникновению контакта между печенью и сальником появляется возможность всасывания асцитической жидкости соседними тканями. Дополнительно снижается давление в венозной системе и выход жидкости в брюшную полость через стенки сосудов.
ТИПС – трансъюгулярное интрапеченочное портосистемное шунтирование – позволяет провести декомпрессию портальной системы и устранить асцитический синдром. В основном ТИПС проводится при рефрактерном асците, не поддающемся медикаментозной терапии. При процедуре ТИПС в яремную вену вводится проводник до попадания в печеночную вену. Затем по проводнику специальный катетер проводится в саму печень. При помощи длинной изогнутой иглы в воротной вене устанавливается стент, создающий канал между воротной и печеночной венами. Кровь направляется в печеночную вену со сниженным давлением, что приводит к устранению портальной гипертензии. После выполнения ТИПС у пациентов с рефрактерным асцитом наблюдается уменьшение объема жидкости в 58% случаев.
Несмотря на то, что асцит и вызывающие его болезни являются достаточно серьезными и сложно поддающимися лечению, своевременная комплексная терапия может значительно повысить шансы на выздоровление или улучшить качество жизни неизлечимых больных. Лечить асцит нужно только под наблюдением врача, поскольку сложность основного заболевания редко позволяет обойтись домашними или народными методами. Особенно это касается асцитов, вызванных онкологией.
Медучреждения, в которые можно обратиться
Общее описание
В брюшной полости здорового человека всегда есть немного жидкости, которая всасывается лимфатическими сосудами. При различных заболеваниях скорость формирования жидкости увеличивается, а ее всасывание ухудшается, происходит скопление жидкости в брюшной полости и развивается асцит.
Признаками данного заболевания являются увеличение живота, боли различной интенсивности, одышка. Прежде, чем начинать лечение асцита, необходимо выяснить причины его возникновения. Симптоматическая терапия заключается в приеме мочегонных препаратов и периодическом удалении жидкости из брюшной полости при помощи пункции.

Классификация
Выделяют следующие виды брюшной водянки:
- с малым количеством жидкости;
- с умеренным количеством жидкости;
- с большим скоплением жидкости.
По степени инфицированности водянку делят на инфицированную и стерильную.
Причины асцита
Заболевание возникает под воздействием следующих этиологических факторов:
- Патологии печени. В результате гибели гепатоцитов происходит их замещение рубцовой тканью, размеры печени увеличиваются, и она начинает пережимать воротную вену, что и приводит в результате к развитию водянки.
- Нехватка белка.
- Эндокринные нарушения.
- Болезни почек.
- Гинекологические заболевания.
- Заболевания миокарда. Чаще всего водянка развивается при перикардите или сердечной недостаточности. Увеличенное и ослабленное сердце не справляется с перекачиванием крови, которая скапливается в сосудах, что может привести к скоплению жидкости.
- Патологии лимфатической системы.
- Системные патологии.
- Поражение поверхности брюшины. К развитию водянки могут привести разлитой, грибковый или туберкулезный перитонит.
- Вредные привычки.
- Микседема. При этом заболевании происходит отек слизистых оболочек и мягких тканей, причиной которого является нарушение синтеза гормонов ЩЖ.
- Полисерозит.
- Неправильное питание. Особо опасно голодание и постоянное сидение на строгих диетах.
- Заболевания органов ЖКТ.
В группу риска входят следующие категории людей:
- наркоманы;
- пациенты, перенесшие процедуру переливания крови;
- люди с ожирением;
- пациенты, страдающие различными видами гепатита;
- пациенты на гемодиализе;
- люди, которые увлекаются татуажем;
- люди, имеющие наследственную предрасположенность к заболеванию.
Асцит у детей может быть наследственным, приобретенным или врожденным. Выделяют следующие основные причины развития данной патологии у маленьких пациентов:
- Нефротический синдром.
- Врожденный общий отек, который может быть вызван резус-конфликтом между организмами матери и плода. Дети, рожденные с такой патологией, не имеют шансов на выживание и в течение нескольких часов умирают.
- Экссудативная энтеропатия. Является наследственной патологией.
- Поражение печени и желчевыводящих путей у грудничков.
У детей постарше причины в основном те же, что и у взрослых.
Стадии асцита
Выделяют три стадии водянки живота:
- Происходит скопление незначительного (до 400 миллилитров) количества жидкости, которое обычно обнаруживается случайно, при проведении УЗИ или МРТ по поводу других заболеваний. Никаких патологических изменений не наблюдается, все органы работают нормально. Если пациент с асцитом первой стадии замечает какие-либо неприятные симптомы, то они обычно связаны с сопутствующим заболеванием.
- Количество жидкости может доходить до четырех литров. Пациент замечает, что у него увеличивается живот, появляется одышка, которая усиливается в положении лежа. На этой стадии специалист уже может поставить диагноз на основании осмотра больного и пальпации живота.
- Объем жидкости может превышать десять литров. Состояние пациента ухудшается, возникают осложнения асцита, необходима экстренная медицинская помощь.
Отдельной формой заболевания является рефрактерный асцит. Он не поддается терапии, и даже откачивание жидкости не спасает ситуацию, так как она быстро прибывает снова. Прогноз при этой форме водянки неблагоприятный и все может закончиться летальным исходом.
Симптомы асцита
Развитие заболевания может быть постепенным или спонтанным. Первые симптомы асцита появляются, когда жидкость скапливается в количестве одного литра и более.
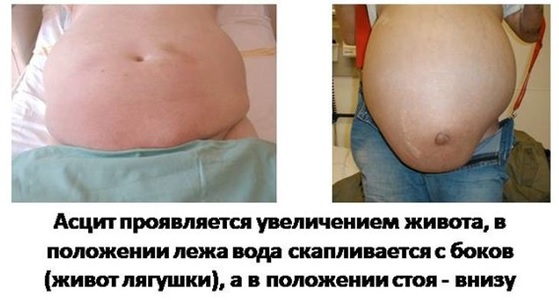
Основными клиническими признаками являются чувство распирания в животе, абдоминальные боли различной интенсивности, увеличение объема живота, тупой звук при простукивании абдоминальной области, выпячивание пупка, отеки и синюшность конечностей, трудности, возникающие при попытке наклонить туловище вперед, учащенное сердцебиение и одышка, возникающая при ходьбе.
В положении лежа живот у пациента расплывается, в стоячем положении становится шарообразным. Со временем кожа на животе покрывается растяжками, а пупок начинает вылезать наружу.
У больных водянкой снижается аппетит, они быстро наедаются, а в ряде случаев вообще отказываются от приема пищи. При этом объем живота у них продолжает расти. У мужчин могут отекать ноги и наружные половые органы.
Кроме этого, симптомы водянки зависят от основного заболевания, которое стало ее причиной. Так, при высоком давлении в воротной вене сильно расширяются вены под кожей, из-за чего живот начинает напоминать голову медузы.
Если причиной водянки являются патологии печени, то помимо скопления жидкости у пациента наблюдаются такие симптомы, как тошнота, рвота, желтуха.
При туберкулезе помимо водянки наблюдается потеря веса, тахикардия, общая слабость, головные боли. Если асцит возникает вследствие белковой недостаточности, то живот увеличивается в размерах довольно медленно.
При тромбозе воротной вены водянка сопровождается сильной болью, увеличением селезенки и печени. Возможно появление сильных кровотечений из заднего прохода.
Повышение температуры тела происходит редко (при панкреатите, циррозе печени, перитоните, различных новообразованиях).
При микседеме, которая является одной из причин развития заболевания, температура тела падает до 35 градусов и ниже. Это связано со снижением обменных процессов в организме вследствие недостатка выработки гормонов ЩЖ.
 |
| Асцит (фото) |
Диагностика асцита
Врач может диагностировать водянку уже на первом приеме, проведя осмотр пациента и пальпацию живота. Для подтверждения диагноза и выявления возможных причин заболевания могут быть назначены следующие исследования:
- УЗИ – определяют размеры и текущее состояние органов, наличие опухолей либо других патологий, количество жидкости;
- КТ – проводят, если при помощи УЗИ врач не смог выяснить все, что ему необходимо для постановки окончательного диагноза;
- допплерография – выявляют нарушение кровотока;
- рентгенография – выявляют наличие жидкости и ее местонахождение;
- анализ крови;
- эзофагогастроскопия;
- пункция с последующим исследованием асцитической жидкости;
- анализ мочи.
Лечение асцита
Удалить жидкость из брюшной полости обычно довольно просто, но если не лечить основное заболевание, которое привело к возникновению асцита, то водянка будет возникать снова и снова.
Поэтому совместно с удалением жидкости должна проводиться терапия основной патологии.
Общие рекомендации для пациентов с водянкой таковы:
- постельный режим;
- ограничение употребления соли, которая вызывает задержку жидкости;
- ограничение жиров;
- введение в рацион достаточного количества белковой пищи;
- если развитие асцита связано с циррозом, то ограничивают прием жидкости до одного литра в сутки.
Выбор медикаментозного лечения зависит от основного заболевания, которое стало причиной развития водянки. Всем пациентам показан прием мочегонных средств.
Кроме этого могут быть назначены следующие лекарственные средства:
- гепатопротекторы (при патологиях печени);
- средства для поддержания работы сердечной мышцы – при сердечной недостаточности;
- белковые препараты.
Хирургические методы показаны при большом количестве жидкости, а также в случае отсутствия результатов консервативного лечения.
Основными методами хирургического лечения асцита являются:
- Прокол живота. Проводится для удаления жидкости в брюшной полости. При помощи этого метода можно удалить до 5 литров жидкости. Проведение процедуры требует госпитализации пациента и может занять несколько дней. Если жидкость нужно откачивать регулярно, то пациенту ставят специальный катетер, который значительно облегчает проведение процедуры.
- Деперитонизация стенок брюшины. Во время этой операции хирург вырезает участки брюшной полости для того, чтобы создать дополнительные пути оттока жидкости.
- Перитонеовенозное шунтирование. Используют для лечения рецидивирующего асцита.
- Оментогепатофренопексия. Операция проводится для уменьшения количества жидкости, выходящей в брюшную полость.
- Реинфузия. Суть операции заключается в обратном вливании откаченной жидкости после ее отфильтровки. Это необходимо для того, чтобы предупредить развитие осложнений, вызванных резкой потерей большого количества жидкости. Благодаря этой методике стало возможным откачивание до 15 литров жидкости в сутки без опасности для жизни пациента.
Прогноз асцита
Точный прогноз в случае с водянкой дать довольно сложно, так как необходимо учитывать большое количество различный факторов (причины заболевания, степень его тяжести, скорость развития, наличие сопутствующих заболеваний, эффективность лечения и так далее).
Однозначно ухудшают прогноз осложнения заболевания, самыми опасными из которых являются перитонит, пупочная грыжа, дыхательная недостаточность, кишечная непроходимость.
Двухлетняя выживаемость при асците составляет около 50%. Прогноз при рефрактерной форме заболевания еще хуже. Около 50% пациентов умирают в течение года.
Неблагоприятными факторами, которые могут ухудшить прогноз, являются недостаток белков в организме, возраст 60 лет и старше, сахарный диабет, низкое давление.
Профилактика
Основными мерами профилактики являются:
- своевременное лечение заболеваний, которые могут привести к развитию водянки;
- регулярная санация очагов хронической инфекции в организме;
- правильное питание – нужно отказаться от фастфуда и другой вредной еды, ввести в рацион полезные для организма продукты, питаться следует дробно (5-6 раз в день, небольшими порциями);
- отказ от вредных привычек (табакокурение, злоупотребление алкоголем);
- своевременное проведение операции при врожденных пороках сердца, что поможет избежать развития сердечной недостаточности, которая является одной из основных причин возникновения водянки;
- правильное питание при хроническом панкреатите;
- нормализация режима труда и отдыха;
- отказ от бесконтрольного приема лекарственных препаратов;
- отказ от малоподвижного образа жизни, который приводит к развитию застойных явлений в брюшной полости;
- регулярное прохождение профилактических обследований – это поможет выявить возможные патологические состояния организма на ранних стадиях, что существенно облегчит последующее лечение и улучшит прогноз.
Здоровья вам!
