Атеросклероз коронарных артерий и сахарный диабет

Поражение сосудов при сахарном диабете. Атеросклероз сосудов при диабетеПатогенез поражений сосудов разного калибра, по-видимому, не одинаков. Все поражения сосудов при сахарном диабете можно свести к трем разновидностям: 1) поражения крупных артерий, чаще всего коронарных, и сосудов конечностей атеросклеротическим процессом; 2) изменения в мелких сосудах — артериолах (в частности, почечных) артериолосклеротического характера и 3) наиболее часто встречающееся при диабете — изменения со стороны капилляров и венул (преимущественно почечных и сосудов сетчатки глаза) —микроангиопатии. Поражение крупных артерий, по мнению Le Compt (1955), происходит в трех направлениях: 1) кальциноз медии; 2) диффузный фиброз медии и 3) развитие атеросклероза. Все три процесса не являются специфичными только для диабета, однако при диабете они наблюдаются гораздо чаще, чем у лиц, не болеющих диабетом. Кальциноз медии, патогенез которой остается до сих пор не выясненным, развивается преимущественно в сосудах нижних конечностей и, несмотря на распространенность и выраженность при диабете, не приводит к нарушению периферического кровообращения, так как не вызывает сужения и тромбоза сосудов. Эти изменения не связаны с развитием атеросклероза и могут наблюдаться у молодых диабетиков. Le Compt высказывает предположение о возможной связи кальциноза медии с изменениями основного вещества соединительной ткани, наблюдаемой у больных диабетом. Некоторые авторы считают, что этот процесс (эластокальциноз) предшествует развитию атеросклеротических бляшек, однако доказательств этому пока еще нет. Второй процесс, наблюдаемый в сосудах эластического типа диффузный фиброз интимы, также нельзя считать специфичным только для диабета. Некоторые авторы даже расценивают его как проявление возрастных изменений стенок сосудов, однако, несмотря на название, этот процесс не носит диффузного характера, а поражает преимущественно те сосуды, в которых чаще развивается атеросклеротический процесс.
Taylor (1953) показал, что фиброз интимы нередко сопровождается фрагментацией эластики и большими отложениями мукополисахаридов, что может способствовать последующей инфильтрации сосудистой стенки холестерином. Вполне вероятно, что фиброз интимы предрасполагает к развитию атеросклеротического процесса. О некоторой связи этих двух процессов свидетельствует также и общность предрасполагающих факторов. Так, установлено, что фиброз интимы чаще наблюдается у мужчин, чем у женщин, и значительно более выражен при наличии у больных гипертонической болезни. Что касается атеросклероза, то он развивается у больных диабетом гораздо чаще, чем у недиабетиков, и протекает особенно тяжело, давая ряд осложнений. По данным Н. Н. Аничкова (1956), М. Я. Брайтмана (1949), атеросклероз у больных диабетом встречается в 3,5—5 раз чаще, чем у не болеющих диабетом На секции у большинства больных находят распространенный атеросклероз в более молодом возрасте, чем у иедиабетиков. И. Н. Кошницкнй (1958), П. Е. Лукомский (1957), Warren (1952) и Le Compt (1955) указывают, что они не видели ни одного секционного случая диабета, длившегося более 5 лет, где не было бы выраженного атеросклероза. Многие авторы склонны связывать распространенность и выраженность атеросклероза при диабете со степенью пшерхолестеринемии. Так, White (1956) считает, что при диабете, протекающем с выраженной гиперхоле-стеринемией, атеросклероз развивается в 15 раз быстрее и чаще, чем у больных диабетом с нормальным уровнем холестерина в крови. Из всех сосудистых областей атеросклерозом у больных диабетом поражаются преимущественно коронарные артерии и сосуды нижних конечностей, приводя к сужению просвета и образованию тромбов в этих сосудах, что служит причиной таких тяжелых осложнений, как инфаркт миокарда и развитие гангрены нижних конечностей. Атеросклероз у больных диабетом чаще вызывает тяжелые осложнения и дает больший процент смертности, чем у недиабетиков (почти в 2 раза больше, по данным Sievers с соавт., 1961). – Также рекомендуем “Коронарная недостаточность при сахарном диабете. Инфаркт миокарда при диабете” Оглавление темы “Сердце при гипотиреозе, сахарном диабете”:
|
Атеросклерозом называется патологический процесс, при котором происходит нарушение обмена жиров в организме. Высокий уровень холестерина низкой плотности, циркулируя в плазме, откладывается на стенках сосудов, препятствуя свободному току крови. Это приводит к развитию ишемии органов и тканей. Особенно чувствительны к недостатку кислорода головной мозг и миокард. Такое состояние заканчивается инсультом или инфарктом, поэтому коронарный атеросклероз представляет угрозу для жизни человека.
Как снабжается кровью сердце
Сердечная мышца работает постоянно и нуждается в хорошем кровоснабжении. Для удовлетворения ее потребности к ней подходят две венечные артерии, берущие начало от аорты. Правый сосуд отвечает за кровоток заднебазального отдела, перегородки и правый желудочек. Остальная часть миокарда получает кислород и питание из левой артерии, которая разветвляется на переднюю межжелудочковую ветвь (ПМЖВ) и огибающую.
Венозная кровь собирается по коронарным венам в синус, который располагается в правом желудочке. Если в просвете артерий находятся бляшки, то сердце испытывает повышенную потребность в кислороде, которая усиливается во время физической нагрузки. Не получая необходимого, мышца начинает отмирать. Развивается стенокардия, кардиосклероз и некроз.
Причины и локализация коронарного атеросклероза
Атеросклероз коронарных сосудов поражает крупные стволы артерий, несущих кровь в миокард, нередко холестериновые отложения располагаются поблизости от устьев. Часто они обнаруживаются в ПМЖВ, немного реже – в огибающей ветви. В правой венечной артерии появление бляшек встречается нечасто. Признаки склерозирования находят в экстрамуральных (поверхностных) частях сосудов, а в интрамуральных они остаются незатронутыми. Процесс характеризуется диффузным поражением с различной степенью сужения.

Причинами развития патологии являются повышение уровня холестерина и нарушение обменных процессов при ожирении, неправильном питании, низкой физической активности. В группе риска находятся люди с наследственной предрасположенностью и пристрастием к курению. Часто отмечается данное отклонение у мужчин после 45 и у женщин старше 55 лет.
Атеросклероз не развивается как локальная патология, обычно поражаются все сосуды. Отсутствие лечения заканчивается инфарктом, инсультом, развитием сердечной и мозговой недостаточности, инвалидностью и смертью пациента.
Симптомы
Атеросклероз коронарных артерий сердца обычно не проявляется на начальной стадии и может быть выявлен случайно при проведении диагностических исследований. Это вызвано тем, что просвет сосудов еще не достаточно заполнен, и кровоток не практически не нарушается. Его незначительное замедление может давать одышку, дискомфорт за грудиной во время стресса или физической перегрузки, утомляемость и слабость.
Когда процесс усугубляется, у пациента возникают такие жалобы:
- жжение, давление и боль в области сердца;
- ощущение перебоев;
- нехватка воздуха.
Прогрессирование атеросклероза и значительное снижение кровотока проявляется в виде приступов стенокардии. Когда бляшка отрывается, она может из крупного сосуда попасть в более мелкий и перекрыть поступление кислорода на определенном участке миокарда. Это приводит к развитию инфаркта.
Диагностика
Для предупреждения острых состояний на поздних стадиях заболевания требуется сразу обращаться к врачу и проводить диагностику атеросклероза. Ее целью является:
- подтверждение или опровержение поражения сосудистой стенки;
- уточнение локализации и степени распространения процесса;
- оценка функционального состояния ишемизированных тканей.
Лабораторные методы
При помощи лабораторных исследований можно:
- определить прогрессирование патологии;
- оценить эффективность лечения.
Для этого измеряются уровни холестерина, липидов и триглицеридов в крови. Полная и развернутая картина, которую можно получить относительно содержания данных веществ в плазме, называется липидограммой. Особое внимание следует обращать на холестерин низкой плотности (ЛПНП). Именно его концентрация считается атерогенной. Увеличение триглицеридов также является угрозой для здоровья. Повышенный уровень липопротеидов высокой плотности (ЛПВП) указывает на низкий риск формирования бляшек в интиме сосудов.
Для диагностики атеросклероза большое значение имеет определение коэффициента атерогенности. Он высчитывается просто. От общего количества холестерина вычитается полученное число ЛПВП и делится на ЛПНП. Нормальный показатель находится в пределах от 3 до 5, а превышение значения указывает на опасность развития атеросклероза.
Инструментальные
Золотым стандартом диагностики ишемии миокарда является ангиография. Этот далеко не новый метод позволяет до сих пор мне и моим коллегам четко определиться с причиной боли в сердце во время приступа или нарушения ритма. Введение контрастного вещества и наблюдение за его распределением в венечных сосудах позволяет точно выявить место окклюзии. Такой вид исследования помогает установить точный диагноз и определить способ лечения. Недостатком его является высокая инвазивность и необходимость тщательной подготовки.
Компьютерная томография с применением контрастного вещества позволяет получить трехмерное изображение пораженного сосуда и оценить состояние отдела сердца, который подвергается изменениям. МРТ дает возможность рассмотреть патологию в объемном виде и высоком качестве, при этом не требуется использование дополнительного введения препарата. Но это исследование нельзя проводить при наличии кардиостимулятора и других металлических включений в теле.
Особенности стенозирующего коронаросклероза
При использовании различных методик определить атеросклероз венечной артерии со стенозом можно по таким признакам:
- выраженное снижение скорости кровотока в зоне поражения;
- наличие бляшки, перекрывающей просвет на 50 % и более от нормы;
- изменения миокарда в области бассейна суженной коронарной артерии.
Лечение
Самым главным моментом в лечении атеросклероза сосудов сердца является нормализация липидного обмена. С этой целью применяются:
- Диета с ограничением или полным отказом от животных жиров и продуктов с высоким содержанием холестерина.
- Препараты для ингибирования, всасывания, расщепления ЛПНП.
- Операции для восстановления оптимального кровотока в венечных артериях.
Какие принимать препараты
На данный момент я могу порекомендовать несколько видов лекарственных средств, которые помогут затормозить прогрессирование заболевания:
- Самыми эффективными препаратами являются статины. Они позволяют быстро снижать уровень холестерина и при постоянном применении удерживать его в пределах допустимой нормы. Самым сильным считается Розувостатин, который назначается в случае неэффективности препаратов других поколений. Наиболее изученным является Аторвастатин, он рекомендуется для пожизненного применения и помогает предотвратить развитие инфаркта.
- Фибраты. Помогают нормализовать жировой обмен, выводят избыток липидов с желчью. Они принимаются преимущественно при сахарном диабете. В совокупности со статинами назначаются крайне редко, только в случае семейной гиперлипидемии. Представители этой группы: Регулип, Безафибрат.
- Никотиновая кислота. Чаще всего используется в инъекционной форме, но выпускается и в таблетках (Ницеритол, Эндурацин). Средство помогает расширить просвет сосудов и снять спазмы. Применяется курсами по две недели три раза в год.
- Новое средство Эзетимиб снижает уровень липидов за счет угнетения их всасывания в кишечнике, в отличие от вышеперечисленных препаратов, он не влияет на выведение желчи и не блокирует синтез холестерина в печеночных клетках. При особо тяжелой форме атеросклероза может рекомендоваться к применению вместе со статинами.
- Омега-3-ненасыщеннные жирные кислоты. Помогают стабилизировать холестериновые бляшки, замедляют скорость их роста. Содержатся в препаратах Рыбий жир, Витрум Кардио Омега 3, Омеганол Форте. Хорошо переносятся и сочетаются с другими лекарственными средствами.
Хирургические методики
Когда стенозирующий атеросклероз коронарных артерий прогрессирует, единственным способом спасения жизни больному становится проведение операции. Целью вмешательства является восстановление кровотока на пораженном участке. Для этого проводятся:
- Шунтирование и протезирование коронарных сосудов. Не используется при тяжелой запущенной форме сердечной недостаточности и при других патологиях в терминальной стадии. Предполагается длительный период восстановления.
- Стентирование и ангиопластика. Может применяться при умеренном сужении просвета сосуда, не используется в случае полной закупорки.
Хирургическое лечение позволяет значительно улучшить состояние пациента. У многих больных восстанавливается трудоспособность, повышается толерантность миокарда к физическим нагрузкам, прекращаются приступы стенокардии.
Советы врача: как улучшить состояние
Хочу посоветовать пациентам с атеросклерозом, чтобы предупредить его прогрессирование и повысить качество жизни, придерживаться следующих правил:
- Соблюдение диеты. Если имеется избыточный вес, общая суточная калорийность не должна превышать 2200 ккал. При этом БЖУ рассчитывается таким образом: 100/30/70 г. Количество продуктов с холестерином – не более 30 г/сут. Без ожирения можно употребить 2700 ккал, при этом белков – 100 г, углеводов – до 400 г, жиров – до 80 г. Половина рекомендуемых липидов должна быть растительного происхождения.
- Дозированная ходьба при наличии признаков ишемической болезни. Для этого следует выбирать специальный маршрут (терренкур). Начальная дистанция должна составлять 500 м, каждые 5 минут можно делать небольшой перерыв. За 60 секунд нужно проходить 60-70 шагов. Увеличивать нагрузку необходимо по 200 м в день – до одного километра.
- На начальной стадии атеросклероза необходимо проходить 5 км в день, постепенно увеличивая расстояние до 10 км при скорости 5 км/час. Время от времени следует делать ускорение. После свободного прохождения всей дистанции можно начинать заниматься бегом и чередовать его с ходьбой.
При регулярных занятиях и соблюдении диеты прогноз продолжительности и улучшения качества жизни становится более благоприятным. Это подтверждают многочисленные международные исследования.
Введение
Сахарный диабет (СД) признан экспертами ВОЗ неинфекционной эпидемией и представляет собой серьезную медико-социальную проблему. В 2010 г. СД страдало около 6,4% (285 млн) жителей планеты. К 2030 г. ожидается увеличение количества больных до 7,7% (439 млн человек) [1]. Ишемическая болезнь сердца (ИБС) является основной причиной смерти больных СД [2], причем 90% этих больных страдает СД 2 типа (СД 2) [3].
Наличие СД сопряжено с возникновением всех форм ИБС — стенокардии, безболевой ишемии миокарда (БИМ), инфаркта миокарда (ИМ), внезапной сердечной смерти [4]. При этом макрососудистые осложнения, включая ИБС, инсульт, заболевания периферических сосудов, являются причиной смертности больных СД в 67% случаев [5]. Основываясь на имеющихся данных, можно рассматривать СД как своеобразное ССЗ [6]. В 50% случаев повышение риска развития сердечно-сосудистых поражений при СД 2 объясняется большей частотой и выраженностью традиционных факторов риска у больных СД [7]. Факторами риска у больных СД считаются: дислипидемия, артериальная гипертензия (АГ), курение, наследственная предрасположенность по ИБС, наличие микро- и макроальбуминурии.
Сахарный диабет и нарушения липидного обмена
Изучение особенностей распространенности, методов диагностики и лечения дислипидемии представляет особый интерес у больных СД. Сведения о распространенности дислипидемии у пациентов с СД 2 представлены в таблице 1 [8].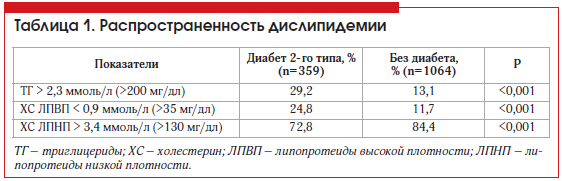
Следует особо отметить гипертриглицеридемию (ГТ) и уменьшение уровня холестерина (ХС) липопротеидов высокой плотности (ЛПВП) [10, 11]. У больных СД 2 выделяют гиперпродукцию «малых, плотных» липопротеидов низкой плотности (ЛПНП) [12]. При этом 69% больных СД имеют нарушения липидного обмена [13]. Атерогенное действие дислипидемии усиливается при присоединении диабетических нарушений углеводного обмена. Для больных, страдающих СД, наиболее характерна следующая липидная триада при СД: гипертриглицеридемия, увеличение процентного содержания «малых, плотных» ЛПНП, снижение концентрации ЛПВП. Данные изменения липидного спектра способствуют развитию атеросклероза независимо от повышения уровня общего ХС и общей фракции ХС ЛПНП.
Учитывая важную роль триглицеридов (ТГ) в развитии дислипидемии при СД 2, приводим классификацию уровней ТГ в сыворотке крови (табл. 2) [14]. 
Большое значение в развитии раннего коронарного атеросклероза имеет специфическое нарушение липидного обмена у больных СД 2 – диабетическая дислипидемия.
Сахарный диабет, ишемическая болезнь сердца и артериальная гипертония
Эпидемиологические данные свидетельствуют о существовании достоверной связи между уровнем гликозилированного гемоглобина и риском сердечно-сосудистой заболеваемости и смертности. При увеличении уровня гликозилированного гемоглобина на 1% риск развития ССЗ возрастает на 10% [15].
Инсулинорезистентность также играет важнейшую роль в патогенезе СД 2. Гиперинсулинемия тесно связана с метаболическим синдромом, который включает в себя инсулинорезистентность, АГ и ожирение и сопровождается высоким риском ССО.
Изменение концентрации липидов плазмы крови при СД 2 является предиктором ИБС. Установлено, что у лиц с высоким уровнем глюкозы в крови натощак и после нагрузки отмечается достоверно более высокая смертность от ССЗ [16]. Бессимптомная гипергликемия, особенно у женщин, является существенным фактором риска развития ИБС [17].
Влияние гиперинсулинемии и инсулинорезистентности на развитие атеросклероза связано с воздействием на процессы свертывания крови [18]. Отмечаются гиперкоагуляция и депрессия фибринолиза, что может способствовать внутрикоронарному тромбозу. У пациентов с СД 2 выявляется повреждение эндотелия и его дисфункция, что является дополнительным фактором повышенного риска развития ИБС.
Основная причина смертности больных СД – ССО, составляющие до 80%. Смертность от ИМ среди больных СД составляет 39% [19], от инсульта – превышает таковую у лиц без диабета [5]. При сочетании АГ и СД в 2–4 раза возрастает риск развития ИБС, что прямо коррелирует с длительностью СД [20]. АГ обнаруживается у 20–60% больных СД 2, она встречается в 1,5 раза чаще, чем у лиц без СД. Наличие АГ при СД увеличивает риск макрососудистых (ИБС, СН, инсульт) и микрососудистых (диабетическая ретинопатия, нефропатия) осложнений [21]. Важным является тот факт, что у больных АГ и СД преимущества антигипертензивной терапии более выражены, чем у больных без СД. В связи с этим строгий контроль АД у данной группы больных крайне необходим.
При СД возможно возникновение всех форм ИБС, как болевых, так и, особенно, безболевых. Наличие микроангиопатий и невропатий при СД способствует формированию безболевых вариантов ИБС (безболевые ИМ, атипичные приступы стенокардии), протекающих в форме нарушений сердечного ритма и сердечной недостаточности. У больных СД в 2 раза чаще встречается безболевой ИМ, что связывают с автономной кардиальной невропатией. При СД частой формой ИБС является БИМ. Она заключается в преходящих нарушениях метаболизма, функции, перфузии, электрической активности миокарда, которые не проявляются приступами стенокардии или их эквивалентами.
Клинические особенности ИБС у больных СД следующие:
– одинаковая частота у мужчин и женщин;
– высокая частота безболевых форм ИБС (БИМ, безболевой ИМ);
– частое развитие постинфарктных осложнений;
– смертность в остром (10 дней) и подостром (4–8 нед.) периодах ИМ в 2 раза превышает таковую у лиц без СД.
При наличии СД следует стремиться к возможной ликвидации всех эпизодов ишемии миокарда, а не только к купированию типичных приступов стенокардии (избавление от «общего ишемического бремени» — total ischemic burden). Этого можно достичь путем снижения частоты и продолжительности эпизодов депрессий сегмента ST при холтеровском мониторировании ЭКГ, которое должно шире использоваться у пациентов с СД для оценки эффективности антиишемического лечения.
Сахарный диабет и поражение почек
Наиболее ранний маркер поражения почек при СД – микроальбуминурия, она является предвестником диабетической нефропатии и существенным фактором риска формирования сердечно-сосудистой патологии. Стойкая альбуминурия на уровне 30–299 мг / 24 ч (или микроальбуминурия) служит маркером нефропатии и одновременно маркером риска развития ССО [22].
Сахарный диабет и сердечная недостаточность
Фремингемское исследование достаточно убедительно подтвердило повышение риска развития сердечной недостаточности (СН) у больных СД – у мужчин в 4 раза, у женщин – в 8 раз чаще, чем у лиц без СД. По данным российского исследования ЭПОХА, наличие СН является существенным предиктором развития СД в дальнейшем. В общей популяции распространенность СД составляет 2,9%, а среди больных с СН III–IV ФК – 15,8%. При ХСН наличие инсулин-независимого СД заметно ухудшает прогноз пациентов, особенно женщин (на 45%).
При СД миокард поражается независимо от наличия атеросклероза коронарных артерий (диабетическая кардиомиопатия). Изменения в сосудах сердца проявляются в виде микроангиопатий, нарушается микроциркуляция, отмечаются морфофункциональные изменения миокарда. Нарушается биоэлектрическая активность миокарда, снижается его сократительная способность с тенденцией к развитию декомпенсации кровообращения. При длительном течении СД, особенно 2 типа, атеросклеротические изменения касаются не только магистральных артерий, но и артерий среднего и малого калибра. Также у больных СД 2 выражена гипертрофия миокарда, способствующая нарушению коронарного кровообращения. Прогрессирование гипертрофии и дилатации левого желудочка (ЛЖ) снижает сократительную функцию, происходит напряжение стенок во время систолы, что способствует увеличению потребности миокарда в кислороде и развитию кардиосклероза. При СД нередко развивается гиперкинетический вариант центральной гемодинамики с увеличением объема циркулирующей крови, тахикардией [23].
Диабетическая кардиомиопатия проявляется гипертрофией кардиомиоцитов, миокардиальным фиброзом. Повышенное содержание коллагена в миокарде, гипертрофия ЛЖ приводят к потере эластичности с появлением жесткости, ригидности сердечной мышцы.
Таким образом, снижение сократительной способности миокарда при СД и ИБС обусловлено кардиальными и некардиальными факторами. Диабетическая миокардиодистрофия в своей основе связана с нарушением метаболизма кардиомиоцитов, имеют значение также диабетическая вегетоневропатия и микроангиопатия [24]. Кардиальные нарушения у больных СД 2 характеризуются также нарушением диастолической функции ЛЖ. В формировании поражения сердца при СД принимает участие ряд патогенетических механизмов: макроангиопатия с атеросклерозом коронарных артерий, нарушение метаболизма миокарда, расстройства микроциркуляции в форме диабетической микроангиопатии.
Поражение сердца при СД требует профилактического и лечебного воздействия.
Лечение дислипидемии у больных сахарным диабетом
Коррекция дислипидемии при СД осуществляется по тем же принципам, что и у больных ИБС. Статины являются препаратами первого выбора. При этом не стоит забывать о том, что улучшение прогноза у пациентов с СД, ИБС и СН предполагает обязательный жесткий метаболический контроль за целевыми уровнями глюкозы и АД. Контроль за гликемией является важной основой лечения больных СД. Клинические исследования DCCT [25], UKPDS [26] показали, что улучшение гликемического контроля сопровождается устойчивым снижением риска ретинопатии, нефропатии, а также достоверным снижением риска микрососудистых осложнений на 25% и недостоверной тенденцией к уменьшению риска ИМ на 16%.
Целью гиполипидемической терапии при СД является достижение уровня общего ХС < 4,5 ммоль/л, ХС ЛПНП < 2,6 ммоль/л. Оптимальный уровень ХС ЛПВП – 1,02 ммоль/л у мужчин и > 1,28 ммоль/л у женщин [27], концентрация ТГ < 1,7 ммоль/л. В плане снижения уровня ХС ЛПНП ведущая роль принадлежит статинам; фибраты (фенофибрат, гемфибразил, ципрофибрат и др.) особенно эффективны в уменьшении уровня ТГ и в увеличении уровня ХС ЛПВП. Пациентам со смешанной гиперлипидемией показано назначение комбинированной терапии (статины + фибраты).
По результатам нескольких метаанализов последних лет установлен диабетогенный эффект терапии статинами [28–30], который имеет дозозависимый характер и прямую связь с наличием факторов риска ССЗ. Вопрос о назначении статинов пациентам с СД имеет множество нюансов, требуя индивидуального подхода. Не оставляют сомнений положительные эффекты назначения статинов. У пациентов с СД предпочтение следует отдавать назначению статинов с наиболее выраженным гиполипидемическим эффектом – розувастатину и аторвастатину. Самый крупный метаанализ по оценке влияния снижения уровня ЛПНП на риск развития сердечно-сосудистых событий был выполнен в 2010 г. и включил в себя 26 клинических исследований с участием 170 тыс. пациентов [31]. Среднее время наблюдения составило 5,1 года. Анализ показал, что снижение уровня ЛПНП на 1 ммоль/л приводит к 10-процентному снижению риска общей смерти, 20-процентному снижению риска сердечно-сосудистой смертности, 11-процентному снижению риска сердечно-сосудистых событий. В 2015 г. приняты рекомендации Американской ассоциации по лечению СД (ADA), основные положения которых во многом повторяют положения, изложенные в IAS и ACC/AHA. При назначении терапии статинами учитывают наличие уровня риска ССЗ [32].
Лечение артериальной гипертонии у больных сахарным диабетом
Наиболее часто АГ и ССЗ развиваются на фоне уже существующего СД 2. Такое сочетание несет в себе риск быстрого развития и прогрессирования ССО, характерных как для АГ, так и для СД, поскольку органы-мишени для АГ и СД одни и те же: миокард, венечные артерии, сосуды мозга, почек и сетчатки. При подобном сочетании частота развития ИБС возрастает в 3,5–4 раза, острого нарушения мозгового кровообращения (ОНМК) – в 3 раза, хронической почечной недостаточности (ХПН) – в 30 раз, полной потери зрения вследствие ретинопатии – в 4–5 раз по сравнению с изолированным эффектом AГ.
Развитие АГ при СД 2 связано с активацией механизмов, регулирующих уровень АД, что прежде всего касается гиперактивации симпатической нервной системы (СНС). Под влиянием активации СНС нарушается обмен норадреналина, что приводит к выраженной тканевой гиперсимпатикотонии, симпатической стимуляции сердца, сосудов, почек, способствуя повышению АД.
Контроль уровня АД, по данным Международной федерации диабета (1999), способствует снижению риска ССО у больных СД 2 на 51%.
Целевой уровень АД у больных СД ниже, чем у пациентов без СД – 130/80 мм рт. ст., а при наличии выраженной нефропатии – 125/75 мм рт. ст. При достижении такого уровня удается затормозить прогрессирование сосудистых осложнений при СД. Препаратами первого выбора являются ингибиторы ангиотензинпревращающего фермента (иАПФ) и антагонисты рецепторов ангиотензина II (АРАII). Могут также использоваться медленнодействующие, пролонгированные антагонисты кальция (АК) (амлодипин, нормодипин, лацидипин и др.) и кардиоселективные β-адреноблокаторы (метопролол, карведилол, небиволол, бисопролол и др.).
У пациентов с СД с повышенной активностью СНС и АГ целесообразно применять препараты, снижающие ее активацию, в частности β-адреноблокаторы, которые широко используются при СД 2, особенно при его сочетании с АГ. Следовательно, β-адреноблокаторы, так же как и иАПФ, АРАII, предотвращают развитие кардиальных осложнений при СД 2. Ряд β-адреноблокаторов, имеющих свойства селективных β-адреноблокаторов, обладающих сосудорасширяющей и протективной активностью, показаны для применения у больных СД 2 и АГ. К таким препаратам относятся: бисопролол, небиволол, карведилол и др. Целесообразно также применение у больных СД 2 и АГ комбинации АРАII и антагониста кальция амлодипина.
Важность учета при длительной антигипертензивной терапии метаболических эффектов, и в частности развития СД, подчеркивается в последних европейских рекомендациях по АГ.
Лечение ХСН у больных сахарным диабетом
Патогенез и лечение ХСН у пациентов с СД имеют определенные особенности, которые следует учитывать при проведении рациональной терапии. Лечение СН у больных с СД в основном соответствует общепринятым принципам терапии ХСН. Однако непременной особенностью лечения подобных пациентов является тщательный динамический контроль за основными метаболическими показателями.
Основными средствами лечения СН при СД являются иАПФ и АРАII, эффективность которых превосходит, по данным российского исследования ФАСОН [33, 35], терапию декомпенсации кровообращения у пациентов бeз СД.
В метаанализе (исследование САРРР), посвященном сравнению эффективности иАПФ, β-адреноблокаторов, АК и диуретиков при лечении больных АГ и СД, было показано, что назначение иАПФ и АРАII достоверно снижает риск острого ИМ на 48%, ССО – на 32%.
Приоритетными являются современные кардиоселективные и неселективные β-адреноблокаторы со свойствами непрямых вазадилататоров (метопролол, небиволол, бисопролол, карведилол и др.). Гемодинамические эффекты карведилола заключаются в снижении общего периферического сопротивления сосудов (ОПСС) и преднагрузки, увеличении сердечного выброса без рефлекторной тахикардии. Кроме того, препарат обладает антиоксидантной и антиаритмической активностью, вазопротекторным эффектом. Перечисленные свойства делают карведилол весьма ценным при лечении больных с сочетанием СД и ХСН.
АК снижают частоту и продолжительность БИМ. Предпочтительнее использование вазоселективных и долгодействующих АК (амлодипин, фелодипин и др.), не вызывающих рефлекторную тахикардию, увеличение уровня катехоламинов и проишемический эффект. Кроме того, АК обладают антиатерогенным действием.
Среди диуретиков используются калийсберегающие средства (альдактон, верошпирон), индапамид; осторожно следует назначать петлевые и тиазидные диуретики – под контролем показателей углеводного обмена и уровня калия в крови.
Целесообразно применение метаболических средств – триметазидина и др.