Чем обрабатывают пролежни у больных сахарным диабетом
Содержание статьи:
- Когда есть риск появления пролежней?
- Степени развития пролежней
- Первая стадия
- Вторая стадия
- Третья стадия
- Четвертая стадия
- Профилактика и лечение пролежней
- Алгоритм действий для профилактики образования пролежней
- Чем лечить пролежни у лежачих больных на ранних стадиях?
- Лечение пролежней на первой стадии
- Лечение пролежней на второй стадии
- Как лечить глубокие пролежни
Пролежни – довольно частая проблема для людей, находящихся длительное время в обездвиженном состоянии в лежачем или сидячем положении. И их появление сказывается не только на физическом, но и на эмоциональном состоянии подопечного, а также осложняет ежедневную гигиену для ухаживающего. Поэтому так важно проводить упреждающие процедуры, чтобы обезопасить лежачего пациента от подобной проблемы.
Когда есть риск появления пролежней?
Пролежни обычно появляются по причине нарушения кровообращения, особенно часто в тех областях, в которых костные выступы соприкасаются с тканями поверхностей постельного белья. Зачастую к образованию таких локальных повреждений мягкой ткани приводят и другие факторы, например, трение или повышенная влажность в проблемных областях, особенно при недержании.
В таких местах без должного ухода и профилактических мер и появляются пролежни, или некроз кожи. Чаще они возникают у людей, прикованных к постели или у людей с сахарным диабетом, с большим весом, а также пациентов с ушибом спинного мозга, повреждениями нервных стволов, с травмами при неправильно наложенном гипсе.
Наиболее уязвимыми к появлению пролежней являются области крестца, больших вертелов, также они могут появляться в области коленей, края таза или локтей при положении тела на боку.
Степени развития пролежней
Лечение пролежней определяется по стадиям развития некроза кожи и здесь выделяют несколько стадий.
Первая стадия
На первой стадии можно заметить, что кожа в уязвимом месте становится сначала бледной, затем краснеет. Происходит гиперемия кожи, которая может исчезнуть при смене положения тела.
Основные признаки:
- покраснение кожного покрова без его повреждения;
- отек и огрубение кожного покрова.
Вторая стадия
На второй стадии возникает частичное повреждение кожи. Этот этап характеризуется видимым истончением кожи и появлением пузыря.
Основные признаки:
- небольшой пролежень без повреждений кожного покрова;
- возможно набухание кожи в месте образования пролежня.
Третья стадия
На этой стадии происходит повреждение кожи. В ране можно увидеть подкожную жировую клетчатку, но более глубоких поражений мышечной ткани нет.
Основные признаки:
- повреждение слоев кожи;
- мышцы и кости не повреждены;
- частичное покрытие краев раны струпом.
Четвертая стадия
На самой тяжелой стадии может происходить повреждение сухожилий и даже костной ткани. На этой стадии повреждаются глубокие ткани, сухожилия, мышцы, кости. Рана покрывается отмершими тканями. В зависимости от степени осложнений (инфицирована или нет рана) подбирается соответствующий курс лечения.
Основные признаки:
- пролежень имеет вид воронки;
- рана частично или полностью покрывается корочкой, отмершими тканями;
- при инфицировании ткани меняется цвет раны, появляется неприятный запах и опухоль.
Профилактика и лечение пролежней у лежачих больных и пожилых людей
В целом, комплекс лечебных процедур разрабатывается в зависимости от стадии развития пролежней и его можно разделить на три блока: профилактика пролежней, лечение и уход. Конечно, гораздо проще выполнять профилактические процедуры, чтобы не доводить до осложнений. Ниже мы опишем базовые профилактические процедуры и виды лечения пролежней.
Алгоритм действий для профилактики образования пролежней
- Во-первых, нужно стараться снижать постоянное давление на мышечную ткань, переворачивая и меняя положение тела. Это критически важно, особенно, на ранних стадиях появления гиперемии кожи. Для профилактических целей достаточно переворачивать лежачего 1 раз в 2-3 часа.
- Во-вторых, нужно сбалансировать питание. Для выработки защитного коллагена и ускорения процессов заживления и восстановления кожи потребуется белковая пища (не менее 20% от общего объема пищи, ~ 120 гр.). В рационе обязательно должны присутствовать фрукты и овощи. Также рекомендуется употреблять большое количество воды (при отсутствии противопоказаний) не менее 1,5 л., а вот от употребления сахара и сахаросодержащих продуктов лучше отказаться.
- Большое значение имеет выбор матраса и аккуратно заправленное постельное белье. Правильно выбирать специальные противопролежневые или очень мягкие матрасы с учетом веса тела человека. На матрас лучше застилать натяжные простыни, важно избежать складок постельного белья.
- Для гигиенических процедур появилось множество специальной косметики, которая облегчает уход за чувствительной кожей лежачего. Большинство средств содержит цинк, подсушивающий раны. Кожу обрабатывают нежно, без растираний поврежденных участков. Внимательно нужно проводить гигиену после каждого опорожнения кишечника, удаляя загрязнения. Существуют разнообразные пенки и гели, которые значительно упрощают этот процесс и ухаживают за чувствительной кожей, помогают в лечении пролежней у лежачих больных.
Чем лечить пролежни у лежачих больных на ранних стадиях?
Само лечение должно соответствовать стадии заболевания. На начальных стадиях пролежней, даже когда есть открытые раны, возможно лечение и обработка раны в домашних условиях. Далее мы подробнее расскажем о том, как лечить пролежни в домашних условиях.
Лечение пролежней на первой стадии
На первой стадии лечебные мероприятия должны быть направлены на восстановление целостности кожного покрова, предотвращение повреждений и набухания кожи. Уход за кожей на этом этапе проводится с применением косметических средств питания кожного покрова.
Лечить начинающийся пролежень, когда кожа краснеет, можно с использованием защитного крема с цинком с цинком и повязки с нанесением ранозаживляющего крема. Лечебные повязки активно влияют на рану (очищают от гноя и некроза, стимулируют регенерацию тканей) и одновременно поддерживают оптимальные условия для влажного заживления. При этом из лечения исключаются: марганцовка, йод, зелёнка и перекись водорода. Эти средства вызывают ожог тканей и плохо помогают заживлению. К лечению приступают только, предварительно очистив пролежень от некротических тканей и гноя при помощи специальных средств.
Под повязками понимают не только привычный текстиль (марля, сетка, нетканое полотно), но и плёнки, губки, гидроколлоиды, гели и их комбинации. Такие повязки дренируют поверхность и поддерживают оптимальный микроклимат.
Лечение пролежней на второй стадии
На второй стадии важно следить за чистотой раны, поэтому появляется необходимость в перевязках. Уход за кожей более комплексный и предусматривает удаление отслоенного эпидермиса (поверхностный слой кожи), обработку раны антисептиками, ее промывание, и наложение повязки.
Как лечить глубокие пролежни
Если недостаточно профилактических мероприятий и некроз кожи достиг предельного уровня и появился гной, назначают антибиотики. При необходимости проводят оперативное лечение – иссечение омертвевших тканей. Такое лечение направлено на то, чтобы не допустить переход сухого некроза во влажный. Это ускоряет процесс очищения и заживления раны. Однако, хирургическое вмешательство допустимо не во всех случаях и здесь важно руководствоваться рекомендациями доктора.
Уход за кожным покровом на данных этапах развития пролежней предполагает процедуры по обработке раны и нанесению специальных абсорбирующих и антисептических повязок. Глубокие пролежни 4-й степени (на копчике, ягодицах, пятках и др.), когда рана покрыта коркой, нужно лечить с применением салфеток со специальным раствором. Они помогают сначала перевести некроз во влажное состояние. А далее приступают к лечению.
Малышева Татьяна
Фельдшер высшей категории
К категории риска образования пролежней относятся люди, которые прикованы к кровати или инвалидной коляске. Происходит это из-за постоянного давления на отдельные участки тела, в них перестает поступать кровь, что и является главной причиной начала разрушения мягких тканей.
Места образования пролежней
В положении лежа на спине: | 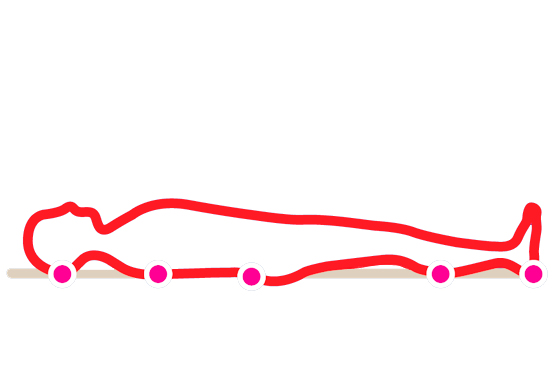 |
| |
В положении лежа на боку | 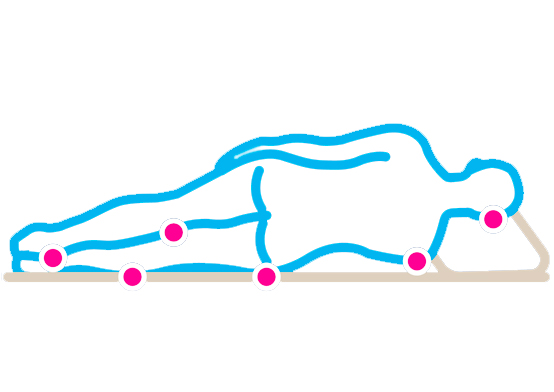 |
| |
В положении сидя | 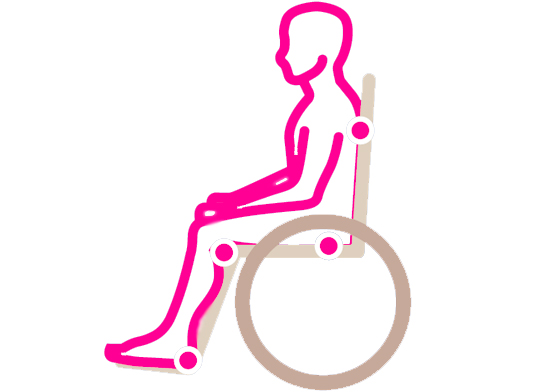 |
|
Появились пролежни: что делать?
Проведите оценку рисков и стадию образования пролежней, а также общее состояние больного. Для этого скачайте шкалу Ватерлоу.
Если участок тела, на который оказывается постоянное давление, красного цвета, он зудит и болит, появился неприятный запах – обратитесь к врачу. Это могут быть признаки инфекции. Также врача следует вызвать, если пролежень кровоточит или из нее просачивается жидкость. Только квалифицированный специалист, при личном осмотре, сможет сказать, как и чем лечить пролежни.
Нет возможности вызвать доктора, тогда следуйте следующим правилам ухода:
- Переложите лежачего больного на противопролежневый матрас; Инвалидам-колясочникам следует пользоваться противопролежневыми подушками;
- Меняйте положение тела каждые 2 часа лежачим больным и 1 час, если пациент передвигается в коляске. Так вы сократите время постоянного давления на уязвимые участки тела;
- Делайте с больным ежедневную зарядку. Это улучшит кровоток в организме;
- Раз в 2-3 дня меняйте постельное белье;
- Если пациент пользуется подгузниками – меняйте их, как только они загрязняться. Не экономьте на одноразовом белье!

- Следите за питанием. Оно должно быть сбалансированное и обогащено витаминами. Если в организме больного не хватает железа, цинка, витамина А и С, тогда риск образования пролежней резко возрастает. Для сбалансированного питания добавьте в рацион больного жидкие смеси Нутрикомп
- Соблюдайте водный баланс организма. Женщинам необходимо выпивать в течение дня около 9 чашек жидкости по 250 мл, а мужчинам около 13 чашек того же объема.
- Чтобы помыть пациента, используйте очищающие средства ухода, которые сохраняют нормальный pH-кожи. После моющих процедур, аккуратно просушите тело полотенцем. Не трите кожу!
- Потеющие или подверженные загрязнению участки тела обрабатывайте увлажняющим лосьоном для предотвращения сухости кожи.
Пролежни на ягодицах и около паха закрывайте защитными и водонепроницаемыми повязками, чтобы избежать попадания на них кала или мочи.
- Для ускорения заживления раны, во время перевязки, делайте 10-15 минутные примочки стерильным раствором для ран Пронтосан.

Не используйте йод или зеленку, т.к. их применение только усугубит состояние раны.
- Лечение следует проводить стерильными атравматическими повязками, которые создают оптимальную влажную среду в ране. Что способствует скорейшему заживлению пролежня.
Средства лечения пролежней разделяются на 2 категории:
- Лекарства – антибиотики, нестероидные противовоспалительные средства, анаболики, жаропонижающие, иммуностимулирующие препараты, комплексы витаминов, а также метаболические и укоряющие заживление лекарства. Они необходимы для борьбы с инфекцией и бактериями, болью, для улучшения иммунитета, а на финальной стадии лечения – для ускорения грануляции и эпителизации раны;
- Повязки – защищают рану от внешних микроорганизмов, очищают ее от омертвевших тканей и фибрина, поглощают экссудат, создают оптимальную среду для скорейшего заживления.
В зависимости от стадии и степени экссудации повязки для лечения пролежней делятся на:
- Мазевые повязки – применяются на пролежнях 1 стадии или на завершающем этапе лечения, когда рана уже не выделяет экссудат или его количество незначительно. Такой тип повязок имеет сетчатую структуру, которая пропитана активным лекарственным препаратом. Они не прилипают к ране и способствуют грануляции и эпителизации тканей. Например, Бранолинд Н, Гразолинд нейтраль или Гидротюль.
- Специальные повязки – создают и поддерживают оптимальную среду в ране. Очищают ее от некроза. Ускоряют регенерацию клеток. Защищают от инфицирования. Используются такие повязки на всех стадиях образования пролежней. Их выбор зависит от степени раневого экссудата и места локализации раны. Например, Гидроклин плюс подойдут на стадии воспаления и грануляции, а Гидротак на завершающей стадии грануляции и эпителизации.
- Если рана активно экссудирует, тогда следует пользоваться губчатыми повязками, например, Биатен, Аскина Трансорбент, Аскина Фоам, ПемаФом.
- Для глубоких пролежней подойдут гели Пурилон, Гидросорб или альгинатные повязки, которые при взаимодействии с раневой жидкостью образуют гель, равномерно заполняющий всю полость раны, например, Сорбалгон, Биатен Альгинат или Аскина сорб.
- Если есть риск инфицирования или пролежень уже заражена, используйте серебросодержащие повязки, например Аскина Калгитроль АГ, Биатен АГ, Атрауман АГ или Физиотюль АГ.
Также все повязки делятся на самоклеящиеся и те, которые необходимо дополнительно фиксировать бинтом или медицинским пластырем.
Для пациентов с сахарным диабетом можно использовать только неадгезивные повязки!
Статьи по теме:
Предложения по теме

Нутрикомп Диабет ликвид (1 кКал/мл)
B.Braun
от 558 за штуку

Нутрикомп Дринк Диабет (1 кКал/мл)
B.Braun
290 за штуку
Протеокс-Т – салфетка с трипсином, 10х10 см
НТЦРИА Полиферм
155 за штуку

Гидрогелевая повязка Гелиос, 10х10 см
НТЦРИА Полиферм
220 за штуку
Салфетка с трипсином ПАМ-Т, 10х10 см
НТЦРИА Полиферм
170 за штуку

-15%
Пластырь – Омнипор
Paul Hartmann
от 73 62 за штуку

-15%
Пластырь – Омнифилм
Paul Hartmann
от 91 77 за штуку
предзаказ

-15%
Пластырь – Омнисилк
Paul Hartmann
от 98 83 за штуку
предзаказ

-15%
Пластырь – Омнипласт
Paul Hartmann
от 97 82 за штуку

-15%
Подгузники для взрослых МолиКеа экстра Премиум (Medium)
Paul Hartmann
1800 1530 за упаковку

-15%
Гипоаллергенный фиксирующий пластырь – Омнификс эластик
Paul Hartmann
от 151 128 за штуку

Прозрачная повязка Б.Браун Аскина Дерм
B.Braun
от 63 за штуку
предзаказ

-14%
Самоклеящаяся повязка Гидрофилм
Paul Hartmann
от 43 37 за штуку
предзаказ

-15%
Мазевая повязка Гидротюль
Paul Hartmann
от 68 58 за штуку
предзаказ

-15%
(ENG) Cамофиксирующийся бинт – Пеха-Хафт (Белый)
Paul Hartmann
от 138 117 за упаковку
предзаказ
Протеокс-ТМ – салфетка с трипсином и мексидолом
НТЦРИА Полиферм
от 160 за штуку
предзаказ
Пронтосан – стерильный раствор для промывания ран, 40 мл
B.Braun
108 за штуку
предзаказ
Проблема образования пролежней – одна из самых острых при уходе за обездвиженными больными. Причины появления – постоянное давление в сочетании с нарушением кровоснабжения и иннервации. Образованию пролежней способствуют избыточный вес пациента, недостаточная гигиена, дефицит белковой пищи, некоторые заболевания и прием лекарственных средств (например, цитостатиков, иммуносупрессоров).
В развитии пролежней различают четыре стадии. На первой заметно лишь стойкое покраснение, на второй – поверхностное повреждение кожи, на последних двух возникают необратимые поражения мягких тканей, включая мышцы и сухожилия. Чтобы не допустить таких последствий, лечение нужно начинать при появлении первых признаков проблемы. Расскажем о том, как правильно выбрать средство от пролежней.
Какие бывают средства от пролежней
Лечение пролежней – сложный и длительный процесс. Чем раньше оно начато, тем больше шансов на успешный исход. Пролежни третьей и четвертой степеней лечатся хирургически, путем иссечения пораженных тканей, консервативная местная терапия лишь дополняет оперативное вмешательство. В качестве самостоятельного метода она дает результат только на первых двух стадиях. Поэтому средства против пролежней нужно применять уже при появлении начального признака – покраснения, которое не проходит после прекращения надавливания.
К сведению
Пролежни обычно образуются на тех участках тела, которые испытывают наибольшее давление от соприкосновения с поверхностью. При преобладающем положении лежа на спине это затылок, лопатки, крестец, задняя поверхность голени, пятки. У больных, основную часть времени находящихся в положении лежа на боку, самые уязвимые места – локтевой сустав, большой вертел бедренной кости, гребень подвздошной кости.
При консервативном лечении пролежней ставится несколько задач:
- очистить рану от участков омертвевшей кожи;
- предотвратить присоединение инфекции или остановить ее развитие;
- ослабить воспалительную реакцию;
- ускорить процесс заживления тканей;
- улучшить микроциркуляцию крови.
В соответствии с этими задачами подбирают и средства для лечения пролежней. В зависимости от назначения используют следующие группы препаратов:
Обеззараживающие. Их применение актуально на всех стадиях пролежней. Особенно важна дезинфекция, если уже возникли повреждения кожи. Образовавшаяся рана служит входными воротами инфекции, и важно не допустить попадания микробов. Для обеззараживания пролежни обрабатывают антисептиками: хлоргексидином, мирамистином, повидон-йодом и другими. Использование таких дезинфицирующих средств, как перекись водорода и перманганат калия, является ошибкой. Эти популярные в прошлом антисептики отличаются высокой цитотоксичностью; они замедляют процесс заживления и могут повреждать здоровые ткани[1].
При инфицировании раны применяют местные антибиотики. Они помогают остановить размножение микробов и предотвратить сепсис. Антибиотики назначают по показаниям, с учетом типа возбудителя инфекции. Например, широко используемый при пролежнях антибактериальный препарат метронидазол активен в отношении анаэробных бактерий[2]. Иногда антибиотики наружного применения назначают для профилактики инфекционных осложнений; в таких случаях отдают предпочтение препаратам широкого спектра действия.
Для обработки пролежней с целью обеззараживания нередко применяют средства с ионами серебра. Использование таких препаратов оправданно только на ранних стадиях процесса, поскольку их эффективность клинически не подтверждена, а антибактериальная активность относительно невысока. Если пролежни уже осложнились инфекцией, невозможно обойтись без антибиотиков.
Некролитические. Смысл назначения этих средств для обработки пролежней в том, чтобы удалить из раны омертвевшие ткани, которые мешают заживлению и служат питательной средой для микробов. Некролитическими свойствами обладают ферментные препараты: трипсин, химотрипсин, террилитин, коллагеназа и другие. Они расщепляют белки отмерших клеток и за счет этого помогают очистить рану.
Противовоспалительные. Воспалительный процесс присоединяется обычно на поздних стадиях пролежней. Его причина – сосудистые реакции или инфекция. Если воспаление выражено незначительно, эффективными могут быть НПВС: диклофенак, ибупрофен, нимесулид. Гормональные мази (дексаметазон, преднизолон, гидрокортизон) используют при обширном поражении, которое не поддается лечению другими средствами. Эти препараты вызывают серьезные побочные эффекты[3], поэтому их применяют ограниченно и строго по показаниям.
Ранозаживляющие. Естественные регенеративные процессы у обездвиженных, особенно пожилых, больных протекают очень медленно. Ускорить заживление помогают такие средства, как метилурацил, винилин, декспантенол, актовегин, солкосерил. Они стимулируют обменные процессы в тканях, способствуют насыщению клеток энергией и питательными веществами, активизируют образование волокон коллагена. Ранозаживляющие средства применяют после очищения и дезинфекции, снятия воспаления.
Препараты, усиливающие микроциркуляцию. Обеспечение нормального кровоснабжения – обязательное условие заживления ран. Для улучшения микроциркуляции наружно применяют пирикарбат, трибенозид и другие сосудистые препараты. Обычный камфорный спирт помогает усилить питание тканей за счет раздражающего воздействия: он стимулирует нервные рецепторы и вызывает прилив крови к коже в обрабатываемой области[4]. Дополнительный эффект этого простого средства – обеззараживание.
Препараты для местной дегидратации. Мокнущие раны плохо заживают, влажная среда создает условия для развития инфекции. Чтобы удалить влагу, используют подсушивающие мази на основе цинка.
Средства, применяемые для лечения пролежней, выпускаются в виде растворов, мазей, кремов, гелей. Выбор той или иной формы определяется основным действующим веществом препарата. Чем обрабатывают пролежни?
Растворы для обработки пролежней чаще всего содержат антисептические компоненты. Их используют для промывания и дезинфекции раны перед нанесением заживляющего средства. Жидкие формы удобны в применении. Раствором смачивают ватный тампон или салфетку, затем аккуратно протирают пораженные участки.
В состав мазей, кремов и гелей входят разные действующие вещества. Это могут быть ранозаживляющие, противовоспалительные, антибактериальные, подсушивающие препараты.
Относительно новое средство лечения пролежней – специальные повязки[5]. Они служат не только для защиты раны от попадания инфекции и механического повреждения, но и обеспечивают комплекс терапевтических эффектов. Повязки на гидроколлоидной, гидрогелевой, альгинатной основе впитывают избыточную влагу либо преобразуют ее в гель и создают среду, благоприятную для заживления. Они подходят и для сухих, и для мокнущих ран благодаря своей способности оптимально регулировать баланс влажности. При этом их не нужно ежедневно менять, причиняя пациенту лишнюю боль. Гидроактивные повязки составляют современную альтернативу традиционным перевязочным материалам – бинтам и марле, которые сейчас используются все реже.
Это важно
Риску образования пролежней подвержены все обездвиженные больные. Поэтому всегда необходимо уделять внимание превентивным мерам, даже если признаков атрофических изменений еще нет. Помимо общих рекомендаций по уходу за лежачим пациентом (массаж, частая смена положения тела), следует использовать современные средства профилактики пролежней.
Как выбирать препарат
Выбор средства для лечения пролежней у лежачих больных зависит от стадии и площади поражения, наличия и характера осложнений.
Ситуацию, когда больной долго находится в иммобилизованном состоянии, но пролежней еще нет, условно можно считать нулевой стадией процесса. Чтобы не допустить их возникновения, можно, помимо прочих мер, регулярно обрабатывать кожу пациента специальными растворами и мазями. Средства для профилактики пролежней способствуют усилению кровообращения, улучшают микроциркуляцию в проблемных участках, ускоряют восстановительные процессы. Важной частью профилактических мер является гигиенически-оздоровительный уход за кожей: бережное очищение, увлажнение, питание, смягчение, тонизирование[6].
На первой стадии, когда отмирание тканей еще не началось, риск инфицирования и воспаления минимален[7]. Ни антибиотики, ни противовоспалительные средства, ни ранозаживляющая мазь от пролежней пока не нужны. Главная задача – устранить провоцирующие факторы и восстановить кровоснабжение, чтобы не допустить прогрессирования процесса. Ежедневный гигиенический уход за кожей и обработка антисептиками, камфорным спиртом, пантенолом, увлажняющими кремами – эти несложные мероприятия должны оказать нужный эффект.
На второй стадии, когда уже нарушена целостность кожи, подключают ранозаживляющую мазь против пролежней. Если есть признаки воспаления (покраснение, боль, отечность, выделение экссудата), к лечению добавляют гормональные или негормональные противовоспалительные средства, в случае сопутствующей инфекции – антибиотики. Для удаления лишней влаги пролежни смазывают цинковой мазью или накладывают гидроактивную повязку.
Третья стадия уже сопровождается некрозом. Ко всем перечисленным выше средствам добавляют ферментные препараты для очистки раны от омертвевших тканей. Если терапия дает положительный результат, через некоторое время воспаление проходит, и начинается этап заживления. На этой стадии уже нет необходимости в антибиотиках, противовоспалительных и некролитических препаратах. Пролежни обрабатывают только ранозаживляющими мазями и средствами, усиливающими кровообращение.
Пациенты с пролежнями четвертой стадии обязательно должны лечиться в стационаре. Глубоко пораженные ткани подлежат хирургическому иссечению. В дальнейшем, на этапе заживления, местно используются те же препараты, что и на третьей стадии.
Пролежни причиняют больному сильные физические страдания. Их лечение сложное и длительное, особенно если процесс зашел далеко. Лучше предотвратить проблему, чем мучительно бороться с ней впоследствии. Если вовремя уделить достаточное внимание профилактике пролежней, сталкиваться с ними не придется.
