Чем поддержать поджелудочную железу при сахарном диабете 2 типа

Что такое поджелудочная железа?
Орган выглядит удлиненным дольчатым образованием сероватого цвета. Его место расположения – брюшная полость за желудком. Параметры человеческой железы составляют: 14-22 см длиной, 3-9 см шириной, 2-3 см толщиной. Поджелудочная железа весит примерно 75 гр.
Поджелудочной железой называется составная часть пищеварительных органов человека. Функции поджелудочной железы заключаются в выделении сока с перерабатывающими ферментами. Кроме того, железа отвечает за гормональный фон. Жировой, белковый, углеводный обмены находятся в зоне ответственности этого органа.
Эндокринные функциональные особенности органа состоят в выделении в кровь инсулина и глюкагона. За выработку этих гормонов отвечают группы клеток. Число клеток у здоровых людей обычно достаточно, чтобы регулировать углеводный (жировой) обмен. Разрушение того или иного вида клеток поджелудочной железы может спровоцировать развитие сахарного диабета.
Тесная взаимосвязь с другими органами пищеварения приводит к нарушению обмена всей системы человека.
Какие симптомы у заболевания поджелудочной железы?
При воспалении начинает тревожить поджелудочная железа боли в области ребер с левой стороны. Качественные характеристики болей – режущие. Обычно возникают после приема пищи. Она, как известно, поступает в 12-перстную кишку и переваривается при помощи желудочного сока.
Панкреатит достаточно длительно может характеризоваться сменой интенсивности болей. Они иногда обостряются, а иногда дискомфорт отсутствует вовсе. Если человек не соблюдает режим питания, боли перерастают в постоянные. Такие симптомы поджелудочной железы, в этом случае, относят к хроническим.
Обычно, симптомы хронического панкреатита устраняет специально назначенная диета. Если она не соблюдается, то у человека появляются метеоризм, диарея, изжога. Процесс воспаления вызывает нарушение аппетита. Воспаление относится и клеточному уровню, так как из клеток этого органа выделяется нужный для системы пищеварения сок.
Каково развитие заболевания поджелудочной железы?
Постепенно, число работоспособных клеток снижается. Панкреатические клетки замещаются секретирующей тканью поджелудочной железы. В результате нарушения пищеварения возникает синдром развития диабета.
Это возникает из-за нарушения углеводного обмена, а также инсулиновых выбросов. Выбрасывающий характер работы клеток приводит к пониженному содержанию глюкозы в крови. Следующий этап развития болезни будет зависеть от поражающего фактора. Если панкреатических клеток остается совсем немного, то процесс приведет к инсулиновой недостаточности.
Рецепторы могут перестать воспринимать глюкозу, это приведет к излишнему количеству инсулина в крови. Повышенное содержание глюкозы в крови приводит к возникновению сахарного диабета. Заболевание почти всегда связано с избыточностью массы тела.
Сахарный диабет, связанный с излишним числом инсулина относят к второму типу. Развитие заболевания можно предотвратить, исключив из рациона некоторые продукта. Правильным питанием, кстати, лечится и панкреатит, но только в начальной стадии заболевания.
При несоблюдении диеты, излишний инсулин будет оказывать разрушающее действие на все органы, а в особенности на систему пищеварения человека. При этом, некоторые процессы, например, некротические будут невозвратными.
Как можно избежать появления заболевания поджелудочной железы?
Панкреатитом называют болезнь людей, которые склонны к систематическому перееданию. В таком случае нарушается жировой обмен, риск возникновения заболевания увеличивается в разы. Иногда воспалительный процесс в поджелудочной железе может возникнуть из-за травмы, к примеру, ранения в живот.
Диета при сахарном диабете, сопровождающемся хроническим панкреатитом, подразумевает снижение употребления углеводов. Быстрые углеводы являются источником глюкозы. Если их убрать из меню, гликемия вернется в норму. Отрицательное воздействие на поджелудочную железу прекратится. Некоторые виды панкреатита появляются из-за аллергии на продукты или медикаменты. Чтобы избежать развития заболевания достаточно исключить их употребление.
Несоблюдение диеты может привести к полному нарушению функционирования поджелудочной железы. В этом случае, погибший орган удаляет хирургическим методом.
Для предотвращения хирургического вмешательства назначаются лекарства, воздействующие на гормоны. Действие медикаментозных препаратов направлено на облегчение работы воспаленного органа.
Как проходит лечение заболевания поджелудочной железы?
Поскольку варианты развития воспаления поджелудочной железы носят различный характер, лекарства ни в коем случае нельзя принимать самостоятельно. Поэтому как лечить поджелудочной железы должен сказать доктор. Самостоятельный прием таблеток может привести за собой серьезные последствия.
Если развитие болезни пошло по первому типу диабета, то здесь также предписано диетическое питание. Диета в этом варианте заболевания подразумевает снижение потребления жиров, углеводов, мучного. Сахар в крови может быть повышен из-за этих продуктов. В результате их потребления поджелудочная железа начинает выделять лишний инсулин. Жизненный срок органа при этом значительно сокращается.
Для исключения раздражения слизистой желудка часто советуют исключить из рациона питания яблоки, копченые продукты. Доступные для употребления продукты должны быть разделены на 4-5 разовый прием пищи. Таким образом поджелудочная железа симптомы заболевания сведутся к нулю, а панкреатический сок будет выделяться равномерно в определенное время и нужном количестве.
Для исключения недостаточности питательных элементов, в пищи должны содержаться витамины, минералы в должном количестве.
Верное лечение поджелудочной железы – правильное питание. При соблюдении режима не будут беспокоить осложнения и неприятные симптомы. Главным осложнением хронического панкреатита является сахарный диабет. В большинстве случаев его появления можно не допустить. Облегчить появившиеся симптомы могут своевременное лечение и профилактические меры. Своевременное обращение к специалистам даже поможет отсрочить появление осложнений. Регенерация панкреатических клеток усиливается в достаточном объеме только при правильной и своевременной терапии.
Эндокринология
Специалисты
Оборудование
Поджелудочная железа (лат. páncreas) – это орган в брюшной полости размером с ладонь, расположенный между желудком и позвоночником.
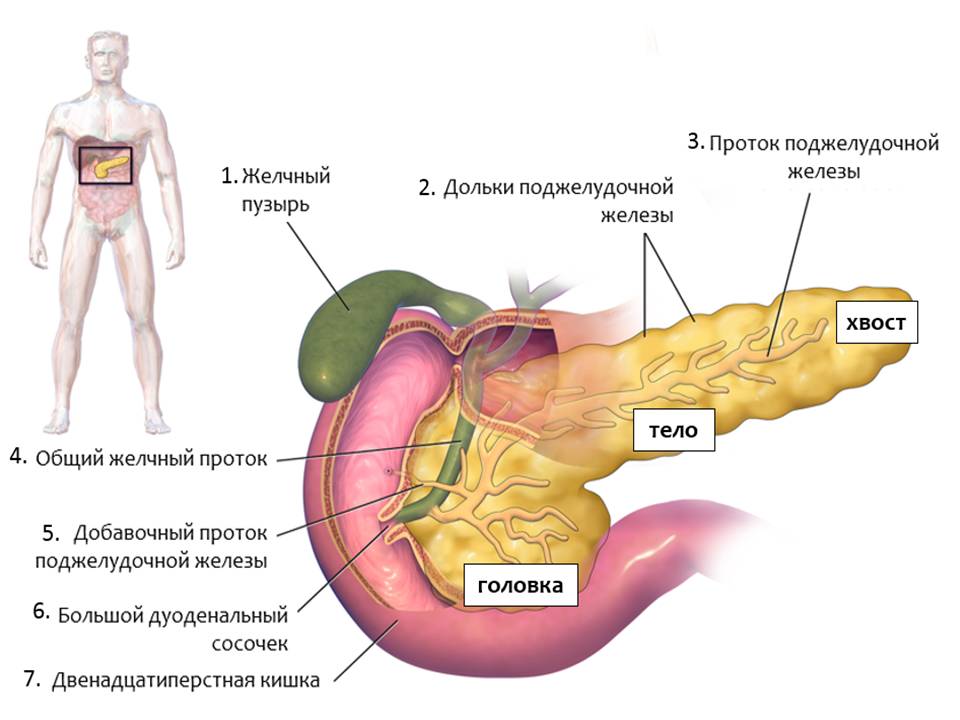
Рис. 1. Строение поджелудочной железы. Адапт. из Wikipedia
- Желчный пузырь
- Дольки поджелудочной железы
- Проток поджелудочной железы
- Общий желчный проток
- Добавочный проток поджелудочной железы
- Большой дуоденальный сосочек
- Двенадцатиперстная кишка
В поджелудочной железе выделяют три отдела: головку, тело, хвост (рис.1). Все отделы поджелудочной железы выполняют одинаковые функции, а именно:
- производят ферменты, которые помогают переваривать пищу;
- производят гормоны, такие как инсулин и глюкагон, которые контролируют уровень глюкозы крови.
Пищеварительные ферменты из поджелудочной железы попадают в кишечник через проток поджелудочной железы [3]. Проток поджелудочной железы[3] соединяется с общим желчным протоком [4], по которому идет желчь из желчного пузыря [1] и печени, и они впадают в двенадцатиперстную кишку[7] в области большого дуоденального сосочка[6]. Эта функция поджелудочной железы также называется экзокринная, то есть направленная наружу. Основная масса поджелудочной железы выполняет эту функцию.
Вторая функция поджелудочной железы – эндокринная функция, то есть направленная внутрь – это производство гормонов, контролирующих уровень глюкозы крови. Выполняют эту функцию отдельные группы клеток, их называют островки поджелудочной железы или островки Лангерганса. Во всей поджелудочной железе около 1 миллиона островков, что составляет 1-2% от общей массы поджелудочной железы. Они располагаются диффузно во всем объеме поджелудочной железы. В отличии от ферментов, которые синтезируются в проток поджелудочной железы и стекают в кишечник, клетки островков Лангерганса продуцируют гормоны непосредственно в кровь, а именно в мелкие кровеносные сосуды, проходящие через поджелудочную железу.
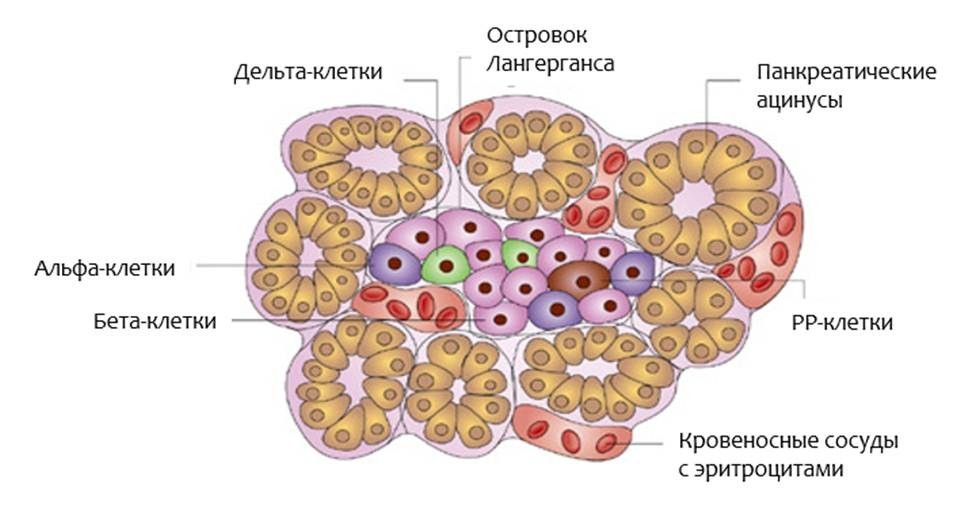
Рис.2. Островок Лангерганса. Адапт. из Anatomy, Physiology, and Pathology of the Digestive System. duction to Medical Science – Duke University TIP
Если вы посмотрите на островок Лангерганса через микроскоп (рис.2), вы найдете в нем:
- Бета-клетки, которые производят инсулин
- Альфа-клетки, которые производят глюкагон
- Дельта-клетки, которые производят соматостатин
- РР-клетки, которые производят панкреатический полипептид (функция которого до сих пор не ясна)
Бета-клетки содержат своего рода “встроенный” глюкометр. Если уровень глюкозы крови повышается, то они выпускают инсулин. Если уровень глюкозы крови снижается, то секреция инсулина прекращается. Если уровень глюкозы падает ниже нормального уровня, то альфа-клетки высвобождают глюкагон. Другие гормоны, вырабатывающиеся клетками островков Лангерганса, нужны для того, чтобы островковые клетки взаимодействовали друг с другом. Островки Лангерганса являются очень маленькими, примерно 0,1 мм в диаметре. Все островки взрослого человека содержат приблизительно 200 единиц инсулина. Объем их всех в сочетании не больше, чем кончик пальца. Инсулин является гормоном, который помогает организму усваивать и использовать глюкозу и другие питательные вещества. Он как «ключ, открывающий двери» для глюкозы внутрь клетки. Без инсулина, уровень глюкозы крови повышается (подробнее об инсулине в разделе Инсулин и его значение для организма).
Роль поджелудочной железы в развитии сахарного диабета
Для того чтобы разобраться в этом вопросе, рассмотрим каждый тип сахарного диабета отдельно.
Сахарный диабет 1 типа
При сахарном диабете 1 типа происходит гибель бета-клеток, следовательно, поджелудочная железа не производит или производит незначительное количество инсулина. Сахарный диабет 1 типа обычно развивается, когда иммунная система разрушает бета-клетки поджелудочной железы. Это называется аутоиммунный ответ. Собственная иммунная система воспринимает бета-клетки как инородные объекты, такие как бактерии или вирусы, и начинает их атаковать и разрушать. Когда более 90% бета-клеток разрушаются (этот процесс занимает от нескольких месяцев до максимум нескольких лет), организм начинает ощущать нехватку инсулина, и уровень глюкозы крови повышается. Тогда у человека появляются «большие» симптомы сахарного диабета, такие как жажда, учащенное мочеиспускание, похудание. Раньше этот тип сахарного диабета называли инсулин-зависимый сахарный диабет. Это значит, что для лечения необходим инсулин сразу, как только поставили диагноз.
На данный момент остается неизвестным, почему возникает этот аутоиммунный ответ. Генетически человеку может передаться склонность к аутоиммунным заболеваниям (сахарный диабет 1 типа является только одним из многих аутоиммунных заболеваний), но вот что именно служит пусковым механизмом, триггером сахарного диабета 1 типа, пока что недостаточно ясно. (Подробней об этом вы можете узнать в разделе Причины сахарного диабета 1 типа).
Сахарный диабет 2 типа
При сахарном диабете 2 типа способность поджелудочной железы вырабатывать инсулин не исчезает полностью. Но организм становится все более устойчивым (резистентным) к инсулину. То есть создается ситуация, когда нормальный уровень инсулина крови не может «открыть глюкозе дверь в клетку». Следовательно, если организм не реагирует на нормальный уровень инсулина крови, то поджелудочной железе приходится вырабатывать все больше и больше инсулина. И если на этот процесс никак не повлиять, то это приведет к истощению поджелудочной железы и абсолютной недостаточности инсулина.
Причины сахарного диабета 2 типа – это комплекс генетических факторов и условий окружающей среды. Генетически человек наследует группу генов предрасположенности к сахарному диабету 2 типа, и чаще всего у человека с СД 2 типа есть родственники с СД 2 типа. Также некоторые этнические группы имеют более высокую предрасположенность к этому заболеванию. Но разовьётся сахарный диабет 2 типа или нет зависит от самого человека, от его образа жизни. На это влияет характер питания, уровень физической активности и т.д. (Подробней об этом вы можете узнать в разделе Причины сахарного диабета 2 типа).
Таблетки, используемые для лечения сахарного диабета 2 типа, не содержат инсулин, они действуют либо путем увеличения чувствительности организма к инсулину, либо путем увеличения секреции инсулина из поджелудочной железы. Диета и снижение избыточного веса (если он есть), также являются основными компонентами лечения сахарного диабета 2 типа. Редко, когда инъекции инсулина необходимым на ранних стадиях сахарного диабета 2 типа. Но при истощении поджелудочной железы инсулинотерапия может стать необходимым компонентом лечения сахарного диабета 2 типа.
Гестационный сахарный диабет
Эта форма диабета возникает во время беременности и в большинстве случаев проходит после рождения ребенка.
В течение всей беременности плацента вырабатывает гормоны, которые препятствуют нормальной работе инсулина (они повышают резистентность к инсулину). Как правило, поджелудочная железа может просто увеличить количество производимого инсулина, и у женщины будет нормальный уровень глюкозы крови. Иногда, однако, поджелудочная железа не может компенсировать потребность организма в инсулине, и тогда у женщины повышается уровень глюкозы крови и развивается гестационный сахарный диабет.
Все беременные женщины должны быть обследованы на наличие гестационного сахарного диабета. Важно распознавать и лечить гестационный сахарный диабет как можно скорее, чтобы свести к минимуму риск осложнений у ребенка. (Подробней об этом вы можете узнать в разделе Гестационный сахарный диабет).
Препаратов для снижения уровня сахара в крови очень много, от дешевых таблеток до современных инсулинов в специальных устройствах. Иногда хочется разобраться в назначениях врача. Вдруг есть препарат лучше?
Сахарный диабет
Сахароснижающие препараты никто не принимает просто так. Это важнейший пункт в лечении сахарного диабета, заболевания, которое связано с гипергликемией. У здорового человека уровень сахара в крови достаточно постоянен и не должен выходить за определенные границы независимо от периодов приема пищи или голода. Считается что он может колебаться от 2,5 ммоль/л до 8 ммоль/л.
Раньше, когда лечения сахарного диабета не было, через несколько лет болезни могла развиться кетоацидотическая кома и человек умирал. Сегодня таких случаев все меньше, препараты помогают не повышаться уровню сахара до критических для жизни значений. Перед врачами и пациентами стоит новая задача – отсрочить развитие осложнений и максимально продлить жизнь.
Гипергликемия приводит к развитию атеросклероза, поражению сосудов и нервов, ишемической болезни сердца, нарушению чувствительности конечностей. Может развиться слепота, гангрена, хроническая почечная недостаточность, инфаркт, инсульт. Все эти изменения копятся изо дня в день по причине высокого уровня сахара в крови.
При сахарном диабете 1 типа постепенно гибнут клетки поджелудочной железы, которые вырабатывают инсулин, поэтому лечение одно – регулярное введение инсулина.
При сахарном диабете 2 типа могут использоваться как препараты, так и различные формы инсулина. Обычно введение инсулина на постоянной основе происходит, когда использованы все возможности комбинаций препаратов, а эффекта нет. Именно на постоянной основе, потому что инсулин может вводиться временно для снятия токсического эффекта от гипергликемии.
Только при сахарном диабете 2 типа могут использоваться лекарственные препараты, а не инсулин.
Теперь подробнее о препаратах, кроме инсулина.
Препараты
Цель приема препаратов – удержание уровня глюкозы в определенном коридоре значений. При этом слишком низкий сахар может быть также «вредным», как и высокий. Порог цифровых значений определяет эндокринолог. После начала лечения может быть долгий путь подбора оптимальной терапии, так как результаты оцениваются не на следующий день по показаниям глюкометра, а только через 3 месяца по анализу на гликированный гемоглобин.
Средства, влияющие на инсулинорезистентность
Эта группа увеличивает чувствительность клеток организма к инсулину, клетки организма (мышечные, жировые и др.) начинают активнее захватывать глюкозу из крови.
Бигуаниды. Самым известным препаратом является Метформин (Глюкофаж) и его форма пролонгированного действия (Глюкофаж Лонг). Метформин остается препаратом выбора, несмотря на то, что история его применения насчитывает более 60 лет. Обычно его назначают первым, если нет противопоказаний.
Недостатки:
- длительный прием метформина, может привести к В12-дефицитной анемии, поэтому нужен периодический контроль В12 в крови;
- возможен дискомфорт в желудочно-кишечном тракте.
К преимуществам можно отнести:
- малый риск гипогликемии;
- отсутствие влияния на вес;
- положительный эффект на липидный профиль;
- доступная цена;
- снижение риска диабета при низкой толерантности к глюкозе.
Глитазоны (Тиазолидиндионы). Используются с 1996 года. Пиоглитазон наиболее широко применяющееся действующее вещество из этой группы.
Недостатки:
- отеки конечностей;
- прибавка массы тела;
- снижают минеральную плотность костей и увеличивают риск переломов, больше у женщин;
- медленное начало действия;
- большая стоимость.
Преимущества:
- снижение риска проблем с крупными сосудами;
- низкий риск критического падения уровня сахара;
- нормализация биохимических показателей крови по жирам;
- потенциальный защитный эффект к клеткам поджелудочной железы;
- снижение риска перехода низкой толерантности к глюкозе в сахарный диабет.
Среди недостатков глитазонов имеется прибавка массы тела.
Средства, усиливающие выделение инсулина
Производные сульфонилмочевины (ПСМ):
- Хлорпропамид, Толбутамид («старые» препараты, практически не используются);
- Глибенкламид, Диабетон MB, Амарил (более современные).
Эта группа стимулирует выход инсулина из поджелудочной железы. С одной стороны происходит быстрое снижение уровня глюкозы в крови, с другой – есть риск развития гипогликемии. Доступная цена, возможное положительное влияние на мелкие сосуды делают препарат часто назначаемым, но из отрицательных эффектов можно отметить быстрое привыкание, что может свести на нет эффект от его приема, а также возможное увеличение массы тела.
Средства с инкретиновой активностью
Эти вещества помогают восстановить достаточный синтез инсулина поджелудочной железой в ответ на прием пищи.
Ингибиторы дипептидилпептидазы-4 (ДПП-4):
- Янувия;
- Галвус;
- Онглиза;
- Тражента.
У этих лекарств достаточно высокая цена, а также предполагается влияние на развитие панкреатита, но эти данные еще не подтверждены. Из положительных действий:
- не влияют на вес;
- имеют низкий риск гипогликемии;
- обладают потенциальным защитным эффектом на В-клетки поджелудочной железы.
Удобны готовые комбинированные препараты с метформином:
- Янумет;
- Галвус Мет;
- Комбоглиз Пролонг;
- Випдомет.
Агонисты рецепторов глюкагоноподобного пептида-1 (арГПП-1):
- Баета, Баета Лонг;
- Виктоза, Саксенда;
- Ликсумия;
- Трулисити.
Агонисты рецепторов глюкагоноподобного пептида-1 вводятся в подкожно-жировую клетчатку на животе, бедре или плече один раз в день.
Данные препараты имеют инъекционную форму введения и выпускаются в форме шприц-ручек, но это не инсулин. Лекарство вводится в подкожно-жировую клетчатку на животе, бедре или плече один раз в день, желательно в одно и то же время. Лечение требует определенных навыков использования, условий; нужны расходные материалы (иглы). После использования шприц-ручки иглы нужно снимать и выбрасывать, не все соблюдают эти правила, что может приводить к инфицированию в местах введения, поломке устройства. Еще одна из возможных неприятностей – это падение шприц-ручки и ее выход из строя. По сравнению с таблетированными формами эти препараты имеют внушительный список положительных действий:
- низкий риск избыточного падения уровня глюкозы;
- снижают вес, артериальное давление;
- зафиксировано снижение смертности от сердечно-сосудистых заболеваний;
- возможный защитный эффект в отношении клеток поджелудочной железы.
К недостаткам можно отнести:
- дискомфорт в пищеварительном тракте;
- возможное формирование антител;
- не доказанный риск панкреатита;
- высокая цена.
Средства, блокирующие всасывание глюкозы в кишечнике
Ингибиторы альфа-глюкозидазы. Препарат, представленный на рынке, – Акарбоза. Она блокирует всасывание углеводов из пищеварительного тракта. Несмотря на плюсы в виде:
- низкой вероятности гипогликемии;
- уменьшения риска перехода низкой толерантности к глюкозе в сахарный диабет;
- отсутствия набора веса от препарата.
Его эффективность достаточно низкая, режим приема неудобный – 3 раза в сутки.
Средства, ингибирующие реабсорбцию глюкозы в почках
Глифлозины (Ингибиторы НГЛТ-2):
- Форсига;
- Джардинс;
- Канаглифлозин.
Прием этих препаратов вызывает глюкозурию, то есть выведение глюкозы с мочой, что помогает снизить гипергликемию при сахарном диабете. Кроме этого, теряя с мочой глюкозу, происходит и потеря калорий, так препараты помогают снизить вес. Также их прием имеет низкий риск развития гипогликемии, снижает смертность, уменьшает частоту госпитализаций при хронической сердечной недостаточности. Действие препаратов не зависит от наличия инсулина в крови.
Глифлозины уменьшают частоту госпитализаций при хронической сердечной недостаточности.
Но есть и риски развития:
- инфекции мочеполовых путей;
- недостатка объема циркулирующей крови;
- кетоацидоза.
Цена также достаточно высокая.
Сложный выбор
Определить самый лучший препарат невозможно, все они лишь кирпичики в комплексном подходе. Успех в лечении сахарного диабета во многом зависит от пациента. Для того чтобы получить эффект от приема препаратов не только врач должен подобрать правильную схему и комбинировать препараты, учесть риски со стороны почек, сердца, сопутствующие заболевания. От человека требуется изменить образ жизни, привычки питания, заняться физкультурой, проводить ежедневно мониторинг уровня глюкозы, вести дневник, соблюдать диету. Только вместе можно добиться стабильных цифр глюкозы в крови.
Литература:
- КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ «АЛГОРИТМЫ СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ САХАРНЫМ ДИАБЕТОМ» Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова, 8-й выпуск
- М.В. Шестакова, О.Ю. Сухарева Глифлозины: особенности сахароснижающего действия и негликемические эффекты нового класса препаратов//Клиническая фармакология и терапия 2016 №2
