Диабет 1 типа новости науки
Главная » 1-med-fact, лучшее, самое-самое
⇐ ⇒
Сахарный диабет — одна из самых прогрессирующих болезней человечества. Введение инсулина для человека с сахарным диабетом 1 типа пока ничем не заменимая процедура. Но благодаря новым методам лечения, возможно, в скором времени удастся освободить людей из плена этой тяжелой болезни.
Новейшие исследования показали, что введение минимального числа заключенных в микрокапсулы клеток поджелудочной железы нормализовало уровень глюкозы в крови подопытных животных на 17 недель и более. Сахарный диабет без инсулина (без его самостоятельного введения) становится достижимой реальностью.
Число людей, живущих с сахарным диабетом, уже 425 миллионов. К 2045 году таких людей в мире станет более 630 миллионов.
Если человек с сахарным диабетом не борется с ним — не следит за состоянием уровня глюкозы в крови, не соблюдает диету и норму физической нагрузки, не использует необходимые лекарства, а при необходимости — инсулин, то его ждут крайне тяжелые осложнения, лишение нормального образа жизни и ранняя смерть.
Наиболее тяжелая форма болезни — сахарный диабет 1 типа. В этом случае у человека погибают бета-клетки в его поджелудочной железе и его организм теряет возможность производить собственный гормон инсулин. Без инсулина клетки организма не в состоянии нормально существовать, в частности, получать глюкозу из крови — в результате человек погибает.
Сахарный диабет I типа составляет до 10% всех случаев диабета.
Среди детей наиболее распространенным является именно сахарный диабет 1 типа. Всего на данный момент им страдают более 1 миллиона детей по всему миру.
Единственным опробованным, массовым и надежным способом жизни с сахарным диабетом 1 типа на сегодняшний день является инсулинотерапия. Только постоянный мониторинг уровня сахара в крови (с помощью глюкометра или систем постоянного мониторинга, вроде Freestyle Libre или Dexcom ), постоянные инъекции инсулина с помощью шприц-ручек или инсулиновых помп и учет съеденного — дают шанс человеку на полноценную жизнь.
Если человек с сахарным диабетом успешно осуществляет самоконтроль и ему удается проводить успешную инсулинотерапию, то его качество жизни ничем не отличается от обычной, и он сможет реализоваться наравне со всеми — чему свидетельствуют многие очень успешные люди — политики, ученые, спортсмены и актеры с сахарным диабетом.
.
Однако инсулинотерапия не восстанавливает физиологическую саморегуляцию, требует постоянных усилий со стороны человека и его близких и сохраняет постоянный риск опасных состояний — гипогликемии и сопутствующих сахарному диабету осложнений.
Уже несколько десятилетий ведется поиск альтернативных решений проблемы сахарного диабета 1 типа. Одно из них — создание «искусственной поджелудочной железы», которая самостоятельно контролирует уровень сахара в крови и вводит необходимые дозы инсулина (1,2).
Второй путь — пересадка донорской поджелудочной железы или её фрагментов; пересадка островков поджелудочной железы (с бета-клетками) от человека или животных а также попытки искусственного выращивания инсулин-продуцирующих клеток из стволовых клеток для их последующего ввода в организм.
Но этот путь до сих пор сталкивался с существенными сложностями. Пересадки от человека — из-за крайне малого числа донорского материала по сравнению с требуемым, высокой стоимости и большого числа иммунных реакций организма на пересажанный материал.
Пересадки островков поджелудочной железы от животных также сталкиваются с большим числом трудностей. Главные из которых: нефункционирование должным образом пересаженных клеток, иммунный ответ организма и опасность заражения человека (и человеческой популяции в целом) болезнями животных-доноров.
В частности, чтобы сохранить эффективность пересаженных клеток, человеку приходится принимать сильные иммуннодепрессанты, тем самым существенно снижая собственную защитную систему и подвергая свою жизнь большому риску.
Крайне недостаточное число материала для пересадки от человека (донорами могут быть только погибшие люди) и серьезная (к счастью, пока гипотетическая) опасность заразить человечество зооинфекцией в случае пересадки клеток от животных стимулируют разработку технологий создания тканеинженерных конструкций, замещающих работу островков поджелудочной железы. Клетки, которые должны выполнять функцию погибших бета-клеток человека, либо выделяются из донорского материала, либо выращиваются из различного типа стволовых клеток и «закрепляются» в специальных биокаркасах.
К сожалению, попытки выращивания работающих островковых клеток из различного типа стволовых клеток пока не привели к тому уровню успешности, когда полученные клетки можно было бы использовать для лечения сахарного диабета. Биоинженерные же работы с клетками доноров вполне успешны.
Например, решением части проблем клеточной трансплантации является технология заключения островков поджелудочной железы в микрокапсулы, которые и вводятся больному сахарным диабетом 1 типа. Технология микрокапсулирования помогает изолировать клетки островков поджелудочной железы доноров от иммунной системы пациента. При этом сами клетки должны как можно дольше сохранять жизнедеятельность (осуществлять свободный обмен питательными веществами и кислородом) и эффективно выполнять свою основную функцию — производить инсулин в ответ на повышение уровня глюкозы в крови.
Современные технологии позволяют производить такие микрокапсулы из биосовместимых и нетоксичных материалов. Различные группы ученых во многих странах пытаются усовершенствовать данный метод.
Одна из недавно решенных задач – это уменьшение числа вводимых микрокапсул. Дело в том, что ранее, в процессе микрокапсулирования островков поджелудочной железы, большая часть микрокапсул оставалась пустыми. Из-за этого значительно увеличился объем имплантируемого материала, что сильно увеличивало иммунную реакцию после имплантации.
Для разделения микрокапсул использовались магнитные наночастицы и созданный с помощью 3D-печати чип с микроканалами, который и разделял полученные ранее микрокапсулы на пустые и те, в которых находились островки поджелудочной железы. В результате общий объем имплантата снизился почти на 80%.
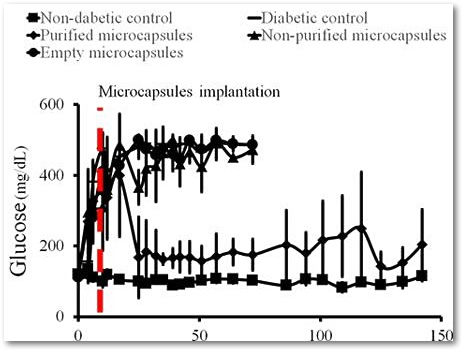
Очищенные имплантаты вводились подкожно крысам с сахарным диабетом 1 типа — в результате в течение более 17 недель уровень глюкозы в крови животных восстанавливался до нормогликемии (<200 мг / дл).
Уровень глюкозы в крови у подопытных крыс. Вверху: графики животных с введенными пустыми микрокапсулами (большие точки); с несортированными микрокапсулами (треугольники). Внизу: график животных с отобранными микрокапсулами (маленькие точки) и контрольный график уровня глюкозы у животных без сахарного диабета (квадраты).
Этот и подобные эксперименты дарят надежду миллионам больным сахарным диабетом на то, что в скором времени удастся совершить прорыв лечении одной из самых массовых болезней человечества.
Пока же больные сахарным диабетом 1 типа должны особо тщательно соблюдать процедуры инсулинотерапии, чтобы сохранить своё здоровье до массового внедрения новых технологий.
Поделиться информацией из статьи:
.
ТЕМЫ: Биология Здоровье Медицина Человек Болезни Диета Продолжительность жизни Сахарный диабет
ЧИТАЙТЕ ТАКЖЕ:
Сахарный диабет – заболевание, приводящее к пожизненным инъекциям инсулина, инвалидности и фатальным осложнениям. Ученые из Приволжского исследовательского медицинского университета (ПИМУ) приступили к разработке принципиально нового метода лечения этого недуга.
Чтобы понять механизм технологии, нужно сказать о том, как работает поджелудочная железа, отчего возникает диабет. В этом органе есть так называемые бета-клетки, объединенные в островки, которые автоматически продуцируют инсулин в ответ на повышение уровня глюкозы в крови. При ряде аутоиммунных или хронических болезней общая их масса снижается, появляются функциональные нарушения в виде недостаточной выработки инсулина. Результат – повышение уровня глюкозы в сыворотке крови.
– Это инсулинопотребный сахарный диабет. Он возникает, если число островков уменьшилось на 80 процентов, – рассказывает заведующий кафедрой факультетской хирургии и трансплантологии, главный внештатный трансплантолог минздрава Нижегородской области Владимир Загайнов.
Ученый подчеркивает, что метод лечения диабета только один – трансплантация поджелудочной железы. Потребность в этой операции в России удовлетворяется на тысячные доли процента, что связано с дефицитом донорских органов. Во всех остальных случаях речь идет о компенсации заболевания с помощью инсулина. Однако даже пересадка сопряжена с необходимостью иммуносупрессивной терапии, чтобы организм пациента не отторгал донорский орган. А у нее есть свои минусы, особенно в отдаленном периоде.
Главная идея проекта – пересадка не всей поджелудочной железы, а только островков, состоящих из тех самых бета-клеток.
– Островки будут выделяться из донорской железы специальным способом. Даже если целая железа не годится для трансплантации, из нее можно попытаться выделить островки и пересадить их, – поясняет Владимир Загайнов.
В мире эту идею пытаются реализовать разными способами и с разной степенью успешности. Введение островков от донора требует все той же небезопасной иммуносупрессивной терапии. В ПИМУ ученые разрабатывают вариант пересадки клеток, заключенных в специальные пористые капсулы. В теории клетки приживаются и начинают вырабатывать инсулин. Человек излечивается от диабета. А поры капсулы достаточно малы, чтобы предотвратить атаку иммунных клеток организма, поэтому никакой иммуносупрессивной терапии не требуется. Важно, что речь идет о малоинвазивных операциях, а не о сложной трансплантации. Возможных вариантов несколько: введение в брюшную полость путем пункции либо введение в печень по воротной вене.
Первые эксперименты ученых из НИИ экспериментальной онкологии и биомедицинских технологий ПИМУ вместе с Институтом металлоорганической химии РАН оказались успешными.
– В отдаленной перспективе планируем проработать выращивание бета-клеток из стволовых, – говорит Владимир Загайнов. – Параллельно вместе с коллегами из Национального медицинского исследовательского центра трансплантологии и искусственных органов имени Шумакова занимаемся легитимизацией технологии. Раньше в России за это никто не брался, поэтому трансплантация островков бета-клеток поджелудочной пока не вошла в список разрешенных, хотя в мире это уже существует. Надеемся, что в ближайшее время вопрос будет решен.
Планируем проработать выращивание бета-клеток из стволовых
В 2022 году проект, выполняемый по госзаданию Минздрава России, завершится. Можно будет испытывать метод на животных, а затем заниматься регистрацией. На мой вопрос, когда лечение будет доступно российским пациентам, профессор Загайнов ответил кратко:
– Деклараций в жизни хватает, давайте заниматься делом.
Комментарий
Ольга Занозина, доктор медицинских наук, заведующая отделением эндокринологии Нижегородской областной больницы имени Семашко:
– Наряду с совершенствованием самих инсулинов, способов их введения в организм пациента, улучшением терапевтического обучения больных сахарным диабетом развивается и другое направление – трансплантационные технологии, позволяющие вводить бета-клетки островков поджелудочной железы, которые вырабатывают инсулин, в организм больного человека.
Положительный эффект достигается при виртуозном заборе, хранении и введении островковых клеток больному человеку. При успешном результате – почти полный контроль за гликемией, отсутствие гипогликемий и потребности в экзогенном инсулине. Вся эта работа требует ювелирного мастерства.
В мировой прессе одна за другой появляются публикации о том, что учёные всего мира активно работают над помощью больным сахарным диабетом I типа (как в плане терапии, так и облегчения состояния), и при этом достигают существенных результатов.
Пресс-релиз, размещённый в журнале Science, говорит о том, что американские учёные обнаружили генетический механизм наследования сахарного диабета I группы, воздействие на который способно предотвратить развитие заболевания. Полиморфные гены гистосовместимости в локусе HLA, как говорится в статье в научном издании, оказывают сильное влияние на развитие болезни. При этом несколько гаплотипов HLA высокого риска повышают восприимчивость к T1D, тогда как гаплотип DR1501-DQ6 HLA обеспечивает доминирующую защиту. Именно на механизме деятельности последнего, изученном на здоровых людях, учёные поняли, как запустить профилактику аутоиммунитета. Предварительное исследование проводилось на мышах, оно должно пройти ещё немало стадий для испытаний на людях.
Компания vTv Therapeutics сообщила о том, что она в течение 12 дней испытала новый препарат от диабета, который представляет собой всего лишь одну таблетку в день (новый селективный к печени активатор глюкокиназы, известный как TTP399), добавленную к инсулинотерапии, и убедилась в её положительном влиянии на уровень сахара в крови больных. Это дало им возможность снизить дозу инсулина на 11%. Лекарство хорошо переносилось пациентами и не вызывало обычных побочных явлений, таких как кетоацидоз и тяжелая гипогликемия.
Конечно, это только начало испытаний нового препарата. «Необходимы дальнейшие исследования, чтобы определить роль TTP399 в лечении диабета 1 типа», — сказал Хилио Джон Бьюз, доктор медицинских наук, директор Диабетического центра, директор Института трансляционных и клинических наук Северной Каролины (США). Он пояснил, что дальнейшие испытания препарата помогут оценить его положительный эффект и понять, помогает ли он всем больным или конкретной их группе.
JDRF, ведущая глобальная организация, финансирующая исследования по диабету 1-го типа, заявила о том, что 2019 год — год крупных достижений в этой сфере. Основной фокус исследований, поддерживаемый фондом — это бета-клеточная и иммунная терапия, представленная более 180 активных исследовательских грантов. В мире только этой организацией проводится около 70 клинических испытаний лекарств, биологических препаратов и устройств для профилактики или лечения.
В числе препаратов, проходящих тестирование (III фаза), некий Теплизумаб, который позволил пациентам опытной группы отсрочить наступление генетически обусловленного заболевания более чем на 2 года. Он предусматривает внедрение потенциальному больному зрелых бета-клеток, полученных из стволовых клеток и продуцирующих инсулин.
Кроме того, правительство США (FDA) одобрило первую неинъекционную терапию Baqsimi (по сути, это первая неотложная помощь для тяжелых эпизодов резкого снижения сахара). Новый вариант давно известного лекарства быстрее традиционного инъекционного метода, и позволяет сэкономить время, ценное для пациента.
***
Дорогие читатели! Если Вам нравится публикация — пожалуйста, поделитесь ей и подпишитесь на наши обновления, чтобы ничего не пропустить.
Подписчики культурно-политического журнала «Э-Вести» получают право предлагать темы для следующих публикаций, отправлять свои материалы для размещения, комментировать статьи, участвовать в розыгрышах билетов на культурные мероприятия и ценных подарков, а также задавать через нас вопросы своим кумирам (и получать ответы и автографы!).
В мире один человек из одиннадцати болеет диабетом, и 10% из них – диабетом первого типа.
Сахарный диабет 1 типа – это проблема с усвоением глюкозы – основного источника энергии. Глюкозу мы получаем из углеводов (круп, мучного и сладкого), но усвоиться она может только в сопровождении гормона инсулина. Инсулин появляется в специальных бета-клетках поджелудочной железы – небольшого органа позади желудка весом всего в 70 грамм. Когда бета-клетки по каким-то причинам дают сбой и перестают производить инсулин, становится слишком много глюкозы. Она “болтается” впустую и не может проникнуть в клетки. Так появляется сахарный диабет 1 типа.
Клетки поджелудочной могут быть слабыми от рождения. Виноваты гены, и это самая распространенная причина болезни. Она проявляется у деток, подростков и молодых людей после того, как 80% бета-клеток перестают работать как надо. СД 1 типа проявляется внезапно и очень быстро: в течение пары недель развивается инсулиновая недостаточность. Часто о диагнозе человек узнает в больнице, уже после того, как его вывели из кетоацидотической комы.
Можно всю жизнь прожить с генетической склонностью к СД1, но не стать диабетиком. Это как иметь телевизор, но не смотреть его, пока не нажал на кнопку включения. “Включают” болезнь особые факторы – диабетогены. Среди них – вирусы, например, краснухи или свинки. Кстати, чем не аргумент в пользу вакцинации? Еще один вид диабетогенов – химический – нитраты и пищевые цианиды. Они есть в любимых многими копченостях и миндальных орешках. Большие дозы витамина С тоже повреждают поджелудочную железу, а курение и алкоголь переводят включение СД1 в турборежим.
Предотвратить появление сахарного диабета первого типа, как правило, не в наших силах. Но отследить его первые проявления можно, если знать, на что обращать внимание. Ребенок может часто просить пить по ночам, много мочиться и худеть, несмотря на хороший аппетит. Если у юного человека появляется сильная жажда, которая заставляет слишком часто бегать в туалет, – это первый звонок, чтобы проверить уровень сахара.
Диагноз диабета ставится по анализам. Определяется глюкоза натощак в капиллярной и венозной крови и в моче. Врач смотрит гликированный гемоглобин, он показывает уровень сахара за последние несколько месяцев. При необходимости дополнительно делается тест с нагрузкой: больной выпивает полтора стакана очень сладкой воды, а уровень глюкозы оценивается через два часа. Он должен быть меньше 11,1 ммоль/л.
Диабет 1 типа не лечится, но отлично контролируется. “Диабет – болезнь, при которой врач дает гарантии, что ребенок сможет выжить, и жить, и прожить полноценную жизнь. Но при условии, что сначала родители, а потом и сам больной будут добросовестно и активно врачу помогать,” – говорит Валентина Александровна Петеркова, главный детский эндокринолог РФ, директор Института детской эндокринологии РАМН, профессор, доктор медицинских наук, председатель общественной организации “Российская диабетическая Ассоциация”.
Инсулин – непременное условие для полноценной жизни больного СД1. Если диабет второго типа на определенном этапе можно приостановить образом жизни, питанием и метформином, то “сломанные” бета-клетки пока чинить не научились. Зато за последние 30-40 лет мир сделал огромный прыжок в инсулинотерапии: от животных инсулинов до аналогов инсулина. С аналогами стало проще подобрать индивидуальную дозу лекарства и избежать скачков глюкозы.
Появились удобные помпы: они работают как поджелудочная железа, расположенная снаружи. Помпа “подкачивает” инсулин короткого и ультракороткого действия. Вид и доза гормона зависят от активности. Перед едой подается так называемый болюс – количество инсулина, необходимое для усвоения съеденных углеводов. Между приемами пищи вводится базальная доза, она необходима для равномерного поддержания энергии.
Есть и “пенфиллы” – ручки с короткой тонкой иголкой, которые могут ввести инсулин в нужном количестве. Они не такие страшные и сложные, как обычные шприцы, поэтому справиться с ними может и подросток. Обычные инсулины больным предоставляются бесплатно, но за помпу, пенфилл и полоски для контроля глюкозы придется отдать из собственного кармана.
Сложность диабета – в необходимости постоянно контролировать количество инсулина в зависимости от еды и физической нагрузки. Это трудно, но к этому привыкают. В отличие от многих заболеваний сахарный диабет первого типа не просто делает человека внимательным к себе, но оставляет шанс на долгую и плодотворную жизнь, “как у всех”.
