Гной на большом пальце ноги диабет

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Почему диабет часто сопровождается образованием язв на теле, и почему от них так сложно избавиться? По поводу формирования язвы при диабете действительно существует множество вопросов, на которые медицина вполне способна дать пояснения.
Диабет – сложное заболевание, которое проявляется далеко не одним лишь повышением уровня сахара. Нарушается функция многих органов, ухудшается иннервация и трофика кожных покровов. К сожалению, этот процесс плохо поддается лечению, и способен возникать снова на том же месте.
Код по МКБ-10
L97 Язва нижней конечности, не классифицированная в других рубриках
Эпидемиология
Язвы – это наиболее распространенное диабетическое осложнение. С ними связывают около трети госпитализаций пациентов, страдающих диабетом.
Язвы примерно у каждого второго пациента приводят к ампутации конечности (либо пары конечностей).
Согласно статистике, язвенное поражение тканей регистрируется у 80% диабетиков с 15-20-летним стажем заболевания. При этом двое из трех пациентов погибают от гангренозного осложнения.
Около 40% пациентов после операции теряют возможность к передвижению, либо сильно ограничены в передвижении. Примерно в 60% случаев возникают гнойные некротические последствия и на другой конечности, поэтому таким больным приходится ампутировать и другую ногу.
Гангренозные осложнения язвы при диабете встречаются в 40 раз чаще, чем у людей без диабета. У 85% пациентов к ампутации приводит язва стопы.
Причиной развития язвенного поражения при диабете в 4 случаях из пяти становится наружное механическое повреждение.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Причины язв при диабете
У людей, страдающих сахарным диабетом, главным расстройством считается нарушенный механизм углеводного обмена – как в клетках крови, так и в клеточных структурах всего организма. В некоторых случаях такое нарушение никак себя не проявляет, до тех пор, пока не возникнут либо признаки сахарного диабета, либо другое вторичное заболевание (которое многие и не связывают с диабетом). Такой вторичной патологией может стать инсульт, острый инфаркт, резкое ухудшение зрительной функции, развитие почечной недостаточности. Язвы чаще всего обнаруживаются у больных диабетом 2 типа – скорее всего, в силу того, что такой тип заболевания может долго протекать без каких либо симптомов, в то время, когда обменные процессы в тканях уже нарушены.
Медики указывают и на другую немаловажную причину формирования язв при диабете – это невнимательность пациента и игнорирование советов врачей по изменению питания и образа жизни. К сожалению, немало пациентов продолжают курить и употреблять спиртные напитки, несмотря на требование врача исключить вредные привычки из своей жизни.
Также немалую роль играют и отдельные провоцирующие факторы риска.
[13], [14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24]
Факторы риска
- Механические травмы кожных покровов (потертости, трещины, ожоги и пр.).
- Варикоз, другие болезни сосудов.
- Ношение некачественной или неудобной обуви.
- Нарушение лимфооттока в конечностях.
- Атеросклеротические изменения в сосудах, гипертония.
- Пролежни, длительное ношение повязок, в том числе и гипсовых.
- Длительное состояние интоксикации, кетоацидоз, болезни печени и почек.
- Несоблюдение рекомендаций доктора по питанию при диабете, наличие вредных привычек.
[25], [26], [27], [28], [29]
Патогенез
Патогенетические характеристики возникновения язв при диабете разнообразны. Суть состоит в следующем: диабет является сложной обменной патологией, которая сопровождается сбоем восприимчивости и выработки инсулина. Диабет 1 типа протекает с нарушением инсулиновой выработки. Для диабета 2 типа такой симптом не характерен, однако нарушается восприимчивость инсулина, что приводит к неправильному его применению организмом.
Инсулин – незаменимый белковый гормон, принимающий непосредственное участие в процессах усвоения и трансформации глюкозы. Если ткани будут воспринимать инсулин неправильно, то начнется череда расстройств – в частности, будет повышаться уровень глюкозы в кровотоке. Это, в свою очередь, влечет за собой развитие нейрососудистых изменений.
Озвученные изменения медики описывают разными терминами. Так, повреждение нейронов при диабете именуют термином «диабетическая нейропатия», а при изменениях в мельчайших сосудах говорят о диабетической ангиопатии. И первая, и вторая патология – это следствие системного сбоя обменных процессов.
В первую очередь нарушения касаются сосудистых стенок, которые становятся тонкими и хрупкими. Капилляры закупориваются, а крупные сосуды постепенно поражаются атеросклерозом. Однако язвы при диабете появляются не у всех пациентов, а в первую очередь, у тех, кто игнорирует лечение, не прислушивается к врачебным рекомендациям и не контролирует показатели глюкозы в крови. Дело в том, что язвы не возникают «на ровном месте»: их появлению должны предшествовать высокий уровень сахара и состояние кетоацидоза.
Формирование язвы в большинстве случаев сочетается с появлением экземы или дерматита. Если не проводить лечение, то язвенный очаг увеличивается в размерах, и даже может перерасти в гангрену.
[30], [31], [32], [33], [34], [35], [36], [37], [38]
Симптомы язв при диабете
Язвы – это одно из частых осложнений диабета, которое развивается, спустя определенный отрезок времени после начала заболевания. Например, при декомпенсированном диабете язвы могут формироваться уже на протяжении года.
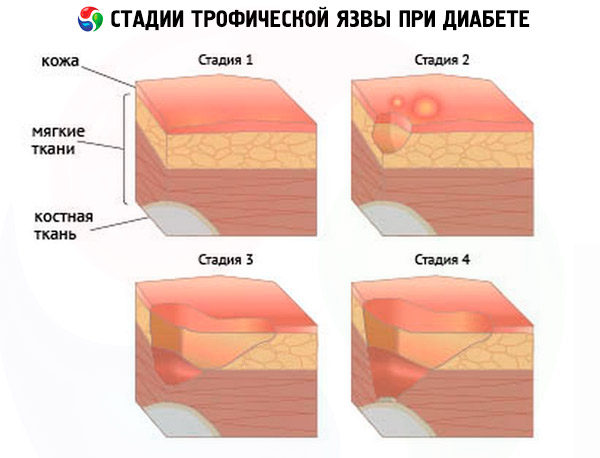
Медицинские специалисты определили условную классификацию появления язв – это своего рода стадии болезни, которые характеризуются отдельным набором симптомов:
- Доязвенная стадия, при которой формирование язв уже начинается, однако для пациента это остается малозаметным. Первые признаки начальной стадии могут быть такими:
- понижение рецепторной чувствительности (ухудшается восприимчивость боли, температуры);
- появление едва уловимой боли в области голеностопа, а также ощущение слабого жжения и/или зуда;
- появление незначительных судорог в области голеностопа;
- отечность конечностей (в разной степени);
- изменение цвета кожи, повышенная пигментация, краснота или посинение, появление сосудистого рисунка.
- Стадия начальной клиники – на этом этапе больной уже обращает внимание на первые признаки, однако далеко не во всех случаях считает необходимым обратиться к врачу. Хотя именно на данной стадии лечение сможет привести к максимально положительному прогнозу. Первые признаки второй стадии следующие:
- появление мелких кожных недостатков, эрозий;
- формирование язвочек, тяжело поддающихся заживлению.
- Стадия явных клинических симптомов:
- разрушение верхних слоев кожных покровов, формирование корочек на язвах;
- появление кровянистых выделений, затем – гнойных;
- увеличение размеров язвенных очагов;
- появление других очагов, разных по размерам и глубине поражения.
- Прогрессирующая стадия:
- трансформация мелких трофических язвочек в гнойный инфицированный очаг;
- появление интоксикации (повышается температура, наблюдается лихорадка, боль в голове, слабость);
- усугубление боли в ногах;
- поражение глубоких тканей (вплоть до кости).
- Гангренозная стадия – сопровождается развитием влажной гангрены части конечности.
Как любое повреждение, язва при диабете сопровождается болью, однако на ранней стадии эта боль может быть слабо выраженной, даже практически незаметной. С усугублением процесса симптомы особенно проявляются по ночам: возникают ощущения зуда, судороги, конечности как бы «наливаются».
Как выглядят язвы при сахарном диабете?
Вначале на коже могут появляться мелкие ранки, царапины, потертости – в том случае, если формированию язвы при диабете предшествует механическое повреждение. Далее ранки начинают кровоточить и со временем увеличиваются в размерах. При инфицировании ранок развивается наружный инфекционно-воспалительный процесс: выделения становятся гнойными, а ткани вокруг очага отекают и краснеют.
Язвенный очаг разрастается, однако первое время пациент не ощущает боли – это результат нарушенной иннервации в тканях.
Язва при диабете практически не поддается обычному лечению, что также является типичным признаком заболевания.
Формы
Различные виды язв при диабете требуют разных подходов к лечению. Безусловно, любая трофическая язва при диабете возникает в результате поражения мелкой капиллярной сети и нервных волокон, однако каждый отдельный вид обладает собственными особенностями и характеристиками, которые учитываются доктором при определении лечебной схемы. Так, язвы нижних конечностей подразделяются на такие разновидности:
- Капиллярная язва стопы при сахарном диабете развивается вследствие повреждения капиллярной сети. Такой вид патологии диагностируется наиболее часто.
- Венозные язвы голени при сахарном диабете вызываются расстройством функции венозной системы. Как правило, венозные язвы обнаруживаются у пациентов, которые длительно не обращались за медицинской помощью и не проводили лечение диабета, либо проводили его неправильно. В подобной ситуации язва изначально возникает не на стопе или пальце, а поражает область голени, либо становится следствием разрастания некротического процесса.
- Артериальные язвы на ногах при сахарном диабете формируются при закупорке артериального просвета, что нередко случается при нарушении свертываемости крови и атеросклерозе. Такое нарушение вызывает быстрое омертвление тканей, локализованных снизу от пораженного отрезка артерии.
- Пиогенная язва при диабете становится следствием микробного поражения мелких ранок и царапин на коже.
Одни виды язв при диабете обнаруживаются чаще, а другие – реже. Например, наиболее часто диагностируют язвы стопы и голени.
Язва на пятке при диабете тоже встречается достаточно часто, и в подавляющем большинстве случаев формируется при длительно существующих пяточных трещинах, натоптышах, либо после прокола пятки твердым и острым предметом. Иногда у диабетика может развиться язва даже после попадания обычной занозы.
Язва при диабете на пальце возникает при ношении неудобной обуви, при появлении потертостей, волдырей и пр. Такие поражения достаточно трудно лечатся, и часто завершаются операцией по удалению одного или нескольких пальцев.
Язва желудка при сахарном диабете не относится к разряду типичных для заболевания трофических поражений. Это, скорее, сопутствующая патология. Характерные для диабета трофические язвы образуются в зоне с нарушенной иннервацией – как правило, на нижних конечностях. Тем не менее, наличие язвы желудка на фоне диабета требует особенно сложного лечения и соблюдения соответствующей диеты.
Язвы на руках при диабете, так же как и на туловище или голове, формируются крайне редко. Лишь в единичных случаях язва может сформироваться после значительного травматического повреждения – к примеру, после ожога, рваной раны, открытого перелома и пр. Из-за физиологических особенностей сосудистая сеть нижних конечностей более подвержена патологическим изменениям, нежели сосуды рук. Поэтому ноги поражаются в первую очередь. Но – бывают и исключения, и это нужно учитывать при проведении диагностики язвы.
[39], [40], [41], [42], [43], [44]
Осложнения и последствия
Язвы сами по себе являются осложнением диабета, однако раны на коже тоже могут осложняться – особенно часто подобное случается при попадании вторичной инфекции.
К последствиям язвы при диабете можно отнести такие осложнения:
- рожистое воспаление – рожа – микробная кожная инфекция, которая сопровождается выраженной интоксикацией (стрептококковое поражение тканей);
- вторичный воспалительный процесс в лимфоузлах, лимфатических сосудах – свидетельствует о распространении инфекции;
- сепсис (общая интоксикация на фоне развития гангрены).
Степень тяжести осложнений зависит от течения основной патологии, от давности и глубины трофического расстройства, от вида трофического нарушения. Многим пациентам приходится ампутировать часть конечности, либо всю конечность – такое происходит при запущенном болезненном процессе.
В результате самолечения, либо неправильного лечения язвы при диабете нередко возникают и другие проблемы:
- кожные болезни по типу экземы или дерматита;
- повреждение сосуда с дальнейшим кровотечением;
- развитие анаэробной инфекции, столбняк;
- поражение суставов;
- миаз – паразитарное заболевание.
Язвы при диабете требуют серьезного к себе отношения. Любой больной должен отдавать себе отчет в том, что игнорирование рекомендаций врача может привести к пагубным последствиям, к инвалидности и даже к летальному исходу.
[45], [46], [47], [48], [49], [50], [51], [52], [53]
Диагностика язв при диабете
В первую очередь, доктор обращает внимание на жалобы пациента. Если на фоне диабета у человека периодически возникает онемение ног, повышенная утомляемость, отеки, гиперпигментация, то уже можно сделать определенные выводы относительно диагноза.
Обязательно проводится и внешний осмотр больного. Кроме характерных особенностей самой язвы, можно обнаружить деформацию стопы, голеностопа, нейроостеоартропатию. При помощи тестов определяется качество температурной, тактильной, проприоцептивной, болевой, вибрационной чувствительности. Проверяются сухожильные рефлексы.
Во время осмотра обращают внимание также на цвет кожи, отечность, наличие патологии суставов. Особенное внимание уделяют размерам и расположению язвы, характеру выделений, четкости краев, состоянию здоровых кожных покровов.
В обязательном порядке назначаются анализы:
- общий анализ и биохимия крови (указывают на наличие воспаления, позволяют оценить качество свертывающей функции крови);
- общий анализ мочи (указывает на изменение почечной функции);
- исследование уровня глюкозы в крови.
Инструментальная диагностика включает в себя рентгеноконтрастную артериографию, допплеровское исследованиеартериального кровообращения, компьютерную капилляроскопию.
Часто в диагностическую программу включают реолимфовазографию, тепловизионный метод исследования, импедансометрию.
[54], [55], [56], [57], [58], [59], [60]
Дифференциальная диагностика
Дифференциальная диагностика проводится с коллагенозами, заболеваниями крови, профессиональными интоксикациями. Отдельно дифференциации подлежат такие заболевания:
- облитрирующий атеросклероз;
- фагеденическая язва;
- застойные язвы (следствие декомпенсации сердечно-сосудистой системы);
- туберкулезные язвы, сифилитические язвы, лепрозные язвы, лучевые язвы.
Редко у больных обнаруживаются так называемые артифициальные язвы, или искусственные. Их пациент наносит самостоятельно, с целью симуляции – как правило, такие язвы указывают на психическую нестабильность больного.
[61], [62], [63], [64], [65], [66], [67], [68]
Лечение язв при диабете
Местное лечение трофических язв при диабете включает в себя систематическое очищение язвы, обработку кожных покровов возле ранки, регулярные перевязки. Возможность применения мазей согласовывается с лечащим доктором. Подробно о методах лечения язв при диабете читайте в этой статье.
Профилактика
Основное условие профилактики появления язв – это выполнение рекомендаций лечащего врача. Такие рекомендации обязательно озвучивают всем пациентам, страдающим диабетом.
Язвы могут возникать у любого диабетика, если тот не будет уделять должного внимания постоянному контролю уровня сахара в крови. Поэтому профилактика, в первую очередь, заключается в нормализации уровня сахара и в проведении поддерживающей терапии при диабете.
Другие не менее важные советы для предупреждения появления язв:
- Нужно соблюдать тщательную гигиену ног, своевременно и правильно стричь ногти, предупреждать развитие грибковой инфекции.
- Как можно чаще нужно чистить, сушить и проветривать обувь – это важное условие для здоровья ног.
- При выборе обуви и носков следует обращать особое внимание на их качество и соответствие размеру, чтобы избежать появления потертостей, волдырей, натоптышей на стопах.
- Нужно по возможности избегать перегрева и чрезмерного охлаждения ног, а также не переутомлять их.
- Регулярно – например, каждый вечер, желательно проводить осмотр стоп, пальцев, голеностопа. Особенное внимание следует обращать на наличие внешних повреждений, проколов, заноз. При диабете даже такие незначительные травмы способны вызвать формирование язвочек.
[69], [70], [71], [72], [73], [74], [75], [76], [77], [78]
Прогноз
Дальнейший исход заболевания зависит от того, в какой степени будет усугубляться основная патология – сахарный диабет, а также от того, насколько серьезно пациент будет относиться к врачебным рекомендациям. Если у больного диагностирован изолированный невропатический тип язвы, при условии проведения своевременной и адекватной терапии прогноз можно считать относительно благоприятным.
Если диабет протекает тяжело, с нарастающими сосудистыми нарушениями – то в такой ситуации говорить об оптимистичном прогнозе не приходится.
Язвы при диабете сложно поддаются лечению. Но: чем раньше обратить внимание на проблему, чем раньше будет назначена терапия – тем больше вероятности, что состояние пациента нормализуется.
[79], [80], [81], [82], [83]
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одной из серьезных проблем, связанных с хронической гипергликемией (повышенным уровнем сахара в крови), является гангрена при диабете, возникающая у больных с данным метаболическим заболеванием из-за плохого кровоснабжения тканей и ухудшения их трофики.
Код по МКБ-10
I79.2* Периферическая ангиопатия при болезнях, классифицированных в других рубриках
E11.5 Инсулиннезависимый сахарный диабет с нарушениями периферического кровообращения
Эпидемиология
Как утверждает статистика ВОЗ, средняя распространенность диабета в мире достигла уровня 6,3% (в Северной Америке – вдвое выше) и продолжает возрастать. [1], [2]
Ежегодно трофические язвы и некроз тканей, вызванные диабетом, появляются у 2-5% больных, а риск данных осложнений хронической гипергликемии оценивается в 15-20%.
Примерно у каждого третьего пациента со временем развивается синдром диабетической стопы, а результатом отсутствия его лечения становится гангрена стопы при диабете. Почти в 85% случаев она завершается ампутацией конечности, а в 5,5% случаев – летальным исходом. [3]
По данным хирургов, на сегодняшний день с диабетом связаны 60-70% всех операций по ампутации нижних конечностей.
Причины диабетической гангрены
Эксперты отмечают такие глубинные причины, приводящие к гибели тканей – гангрене – у пациентов с сахарным диабетом, как:
- поражение сосудов – диабетическая ангиопатия нижних конечностей, то есть, нарушение периферического кровообращения с ограничением притока крови к дистальным отделам конечностей и локальной ишемией тканей. Это негативно влияет на процесс заживление ран, замедляя естественную регенерацию поврежденных клеток, снижая скорость реэпителизации и восстановления анатомической целостности даже при самых незначительных ранах; [4]
- диабетическая нейропатия – поражение чувствительных нервных волокон, в результате которого нарушается передача нервных импульсов и потеряется чувствительность и/или ощущение боли. Таким образом, возникают предпосылки к незаметному получению травм (порезов, ссадин, царапин и т.п.) и прогрессированию развивающегося воспаления. [5]
Наличием хронических поражений сосудов и нервных волокон, обусловлена гангрена нижних конечностей при диабете, и чаще всего это гангрена стопы или гангрена пальцев (ног или рук).
Кроме того, гипергликемия негативно влияет на местный иммунитет, снижая реакцию иммунокомпетентных клеток на инфекции и их защитные функции. [6]
Факторы риска
К безусловным факторам риска развития гангрены у пациентов с диабетом относят:
- механическое повреждение (травмы) кожи и мягких тканей;
- трофические язвы при сахарном диабете на ногах;
- сопровождаемые инфекцией изъязвления кожи и подкожной клетчатки, альтерация соединительнотканных суставных структур и костной ткани на стопе, называемые диабетической стопой, при достижении патологического процесса 4-5 стадий развития.
Появилась информация, что препараты Канаглифлозин и Дапаглифлозин, снижающие уровень сахара в крови (путем блокирования белковых соединений, транспортирующих глюкозу в кровь) повышают вероятность развития гангрены аногенитальной области – гангрены Фурнье. Ее симптомы могут включать усталость и лихорадку, а также отек и покраснение кожи в области половых органов. Как отмечают эксперты, данный тип гангрены редкий и может возникать у диабетиков при недостаточном употреблении жидкости и функциональной недостаточности почек вследствие инфекции мочевыводящих путей. [7]
Патогенез
Гангрена – это некроз тканей из-за прекращения их кровоснабжения, во многих случаях – с инфицированием зоны нарушения целостности кожных покровов вызывающими воспаление бактериями, в частности, Staphylococcus aureus (золотистым стафилококком), Streptococcus pyogenes (β-гемолитическим стрептококком), Pseudomonas aeruginosa (синегнойной палочкой), Proteus mirabilis (протеем) и др.
Патогенез обусловленного ими омертвения тканей подробно рассматривается в материале – Гангрена.
Объясняя механизм развития гангрены при диабете медики подчеркивают, что при этом эндокринном заболевании – со свойственными ему специфическими нарушениями метаболизма – экспрессия провоспалительных цитокинов повышена, а вот основные фазы обычного процесса заживления замедлены. И это приводит к незаживающим трофическим язвам при диабете, которые часто инфицируются с осложнениями в виде абсцессов и гангрены.
Симптомы диабетической гангрены
Как начинается гангрена при сахарном диабете? Это напрямую зависит от ее типа, поскольку гангрена может быть сухой, влажной и анаэробной (газовой).
Чаще всего пальцы на ногах затрагивает сухая гангрена при диабете – без участия бактерий, обусловленная ишемией тканей и развивающаяся в виде их коагуляционного некроза. Ее первые признаки: онемение, покалывание и снижение локальной температуры кожи (пораженная область конечности из-за оттока крови становится холодной и бледнеет). Затем возникают сильные боли в глубине пораженной зоны, которая превращается в язву коричнево-зеленого цвета с быстро чернеющей кожей по краю. [8], [9]
Симптомы, которыми проявляется связанная с бактериальной инфекцией влажная гангрена ног при диабете, по сути, демонстрируют все характерные признаки развивающегося в тканях колликвационного (расплавляющего) некроза – с отеком и покраснение кожи, кровоточивостью и болью (с последующей потерей чувствительности), а также быстрым разрыхлением тканей, которые становятся самого необычного цвета (от серовато-зеленого до фиолетово-красного) с гнилостным запахом. Повышается температура тела. На одной из стадий омертвения тканей происходит образование струпа на поверхности, под которым может скапливаться гной, а при растрескивании корки – изливаться наружу. [10]
При поражении тканей анаэробной инфекцией, в первую очередь, клостридиями (Clostridium septicum, Clostridium perfringens и др.), развивается газовая гангрена при диабете, и на начальной стадии пациент начинает чувствовать тяжесть, отечность и боль распирающего характера в пораженной конечности. Все подробности о ее особенностях и симптомах в публикации – Газовая гангрена.
Как протекает и чем лечится гангрена нижних конечностей при диабете, см. в публикации – Гангрена ноги.
Осложнения и последствия
Осложнениями сухой гангрены являются ее инфицирование и превращение в гангрену влажную, а также самопроизвольная ампутация пораженной части конечности (из-за отторжения отмерших тканей).
Наиболее серьезные последствия влажной и газовой гангрены – общая интоксикация организма и сепсис.
Диагностика диабетической гангрены
Диагностика начинается с осмотра поражения и анамнеза пациента.
Необходимы анализы: общий и биохимический анализ крови; на уровень глюкозы в крови; бактериологический посев гнойного экссудата; анализ на чувствительность к антибиотикам.
Для оценки жизнеспособности тканей и возможности восстановления сосудов конечности используется инструментальная диагностика: рентген и УЗИ мягких тканей в области поражения, ультразвуковое дуплексное сканирование сосудов, ультразвуковая допплерография и сфигмоманометрия, радиоизотопная сцинтиграфия. [11]
Дифференциальная диагностика
Дифференциальная диагностика диабетической гангрены включает абсцесс, воспаления при флеботромбозе или эмболии артерий нижних конечностей, пиодерпию, а также некроз при рожистом воспалении или стрептококковом поражении мышечной ткани.
Лечение диабетической гангрены
Лечение диабетической гангрены можно проводить, если она обнаружена на ранних стадиях. Основные лекарства, которые применятся при гангрене – антибиотики широкого спектра действия, то есть способные воздействовать на большинство бактерий, которые могут вызывать воспаление тканей с их последующим некрозом. Инъекционно применяют Амоксиклав, Ампииллин+Клиндамицин, Карбенициллин, Амикацин, цефалоспорины (Цефазолин, Цефтриаксон и др.), Метронидазол или Ванкомицин. [12]
Для обработки пораженного участка и повязок используется раствор Диоксидин, мазь с антибиотиком (Банеоцин, Левосин, Левомеколь).
Если гангрена газовая и сопровождается интоксикацией, внутримышечно вводится антитоксическая противогангренозная сыворотка.
Физиотерапевтическое лечение возможно методом гипербарической оксигенации, которая – благодаря улучшению поступления кислорода к поврежденным клеткам -стимулирует заживление и регенерацию тканей.
Специалисты считают лечение травами малоэффективным в случае гангрены, и только при наиболее легких формах допускают его в качестве вспомогательного средства, к примеру, в виде промывания и орошений поврежденных участков отварами зверобоя, календулы, арники, подорожника большого, ромашки аптечной, тимьяна или розмарина.
Практически во всех случаях требуется хирургическое лечение. В первую очередь, проводят санацию – удаление пораженной ткани, после которой возможна реконструктивная операция, в ходе которой пораженный участок конечности закрывается с помощью пересадки кожного лоскута. [13]
При сухой гангрене прибегают к сосудистой хирургии: восстанавливают кровоток в пораженной области, то есть проводят реваскуляризацию – стентированием или пересадкой части здорового сосуда. [14]
Когда прогрессирующая гангрена при диабете дошла до поздней стадии, принимается решение о необходимости ампутировать пораженную часть конечности.
Профилактика
Чтобы избежать гангрены, необходим контроль уровня сахара в крови с соблюдением соответствующей диеты и адекватное лечение сахарного диабета и всех его осложнений, подробнее читайте:
- Лечение трофических язв на ногах при сахарном диабете
- Лечение диабетической стопы
По словам эндокринологов, важно, чтобы каждый больной диабетом был осведомлен о характере данного заболевания и его возможных последствиях. [15]
При диабетической стопе специалисты советуют такие меры профилактики: ноги следует держать в чистоте и регулярно подстригать ногти; носить удобную обувь (которая нигде не трет и не давит), осматривать свои ноги каждый день (чтобы проверить наличие/отсутствие любых повреждений или изменение цвета кожи).
Прогноз
У пациентов с сухой гангреной (не связанной с бактериальной инфекцией) шансы на благополучный исход достаточно высокие.
А прогноз влажной и газовой гангрены при диабете не очень благоприятный из-за угрозы развития сепсиса. При гангрене стопы у пациентов с диабетом смертность колеблется в диапазоне 6-35%.
