Исследования поджелудочной при сахарном диабете
Поджелудочная железа в организме выполняет двойную роль – вырабатывает ферменты для переваривания пищи и гормоны для регулирования уровня глюкозы в крови. Поэтому она участвует практически во всех процессах обмена веществ.
Из-за своего расположения и размеров ее трудно обнаружить при пальпации живота, так как она находится позади желудка и тонкого кишечника.
Поэтому для определения структуры этого органа и косвенной оценки функции назначается УЗИ поджелудочной железы при сахарном диабете.
Показания для УЗИ брюшной полости
Чаще всего для проведения обследования пациентов с сахарным диабетом назначают УЗИ брюшной полости, так как это помогает увидеть изменения в печени, желудке и кишечнике, желчном пузыре. Для постановки диагноза диабета такое исследование может быть использовано как вспомогательный метод, позволяющий судить о длительности процесса.
С помощью УЗИ можно определить опухолевые и воспалительные процессы в органах брюшной полости, признаки панкреатита, холецистита, язвенной болезни, жировой дистрофии печени, цирроза, которые способны усложнить лечение сахарного диабета и приводить к его декомпенсации.
Обычно такая диагностика проводится для постановки диагноза при боли в животе, которые не имеют четкой клинической картины и периодичности возникновения, связи с приемом пищи. Ее рекомендуют при появлении желтухи, резкой потери веса, дискомфорте в кишечнике, температуре неясного происхождения.
УЗИ исследование может дополнить диагностику при таких ситуациях:
- Обнаружении рентгенологических признаков воспаления или язвенного дефекта в желудке или кишечнике.
- Изменений строения стенки желудка при проведении фиброгастроскопии.
- Наличия отклонений в биохимических анализах: измененные печеночные пробы, повышение сахара или билирубина в крови.
- Если при осмотре выявлено напряжение передней брюшной стенки.
Патология поджелудочной железы на УЗИ
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Вначале исследования определяют размер поджелудочной железы. Для взрослых людей он в норме, если соотношение головка-тело –хвост составляет 35, 25, 30 мм, а ее длина 16-23 см. У младенцев длина железы 5 см. Возрастные нормы определяют по специальным таблицам.
Вторым параметром является эхогенность, в норме она повышается только у пожилых людей, когда нормальная ткань замещается соединительной, при этом железа уменьшается в размерах, поэтому с возрастом этот признак (размер) теряет свою значимость. Панкреатическая эхогенность в норме равна печеночной, ее контуры должны быть ровными.
При сахарном диабете 1 типа на протяжении первых лет болезни изменения на УЗИ не обнаруживаются: размеры остаются в пределах возрастной физиологической нормы, ткань имеет ровную зернистость, эхогенность не нарушена, очертания ровные и четкие.
Через 4-6 лет у таких больных сглаживается панкреатический рисунок, железа сморщивается, приобретая лентовидную форму. При диабете 2 типа единственным УЗИ-признаком на начальных этапах может быть увеличенный размер, особенно в области головки.
При длительно текущем сахарном диабете можно увидеть такие изменения:
- Поджелудочная железа уменьшена в размерах.
- Вместо обычной ткани определяется грубая соединительная.
- Внутри железы заметны разрастания жировых клеток – панкреатический липоматоз.
При наличии острого воспалительного процесса в поджелудочной железе, она увеличивается в размерах, а эхогенность понижается, могут быть обнаружены кисты и участки некроза. Хронический панкреатит проявляется усиленной эхогенностью, Вирсунгов проток расширяются, бывают видны камни. Размер может быть увеличен, а при длительном течении – снижен.
При сахарном диабете обязательно проводится исследование печени, так как она является активным участником углеводного обмена – в ней образуется глюкоза и хранится запас гликогена. Косвенным признаком инсулиновой недостаточности может быть жировое перерождение печеночной ткани – стеатоз.
Кроме этого, УЗИ может помочь в обнаружении опухолевых процессов, в таких случаях контуры органа становятся неровными, форма изменяется, появляются участки с разной эхогенностью, очертания опухоли обычно нечеткие, в отличии от кист и камней.
Мелкие опухоли могут не менять размер и не отражаться на контурах поджелудочной железы.
Как нужно подготовиться к УЗИ
Основным правилом для успешного проведения УЗИ брюшной полости является отсутствие газов в кишечнике, так как из-за них можно не увидеть структуру органов. С этой целью перед диагностикой за 3-5 дней из питания исключается любая пища, усиливающая метеоризм.
К ней относятся черный хлеб, молоко, капуста в любом виде, свежие овощи и фрукты, спиртные напитки, газированная вода, все кондитерские изделия, десерты, мороженое, диабетические продукты с заменителями сахара, ограничивают каши из цельного зерна, орехи, семечки, овощи в отварном виде, первые блюда с овощами или крупами.
Можно употреблять нежирные белковые продукты – мясо, рыбу, сыр, творог, сырники без сахара, кисломолочные напитки без добавок, травяные чаи с мятой, укропом, анисом и фенхелем. Вечером последний прием пищи должен быть легким. А от завтрака и утреннего кофе нужно отказаться полностью.
Если опорожнение кишечника замедленно, то рекомендуется вечером, накануне обследования, поставить клизму, при метеоризме может быть назначен Эспумизан или аналогичный препарат. Если не было стула в течение 72 часов, то обычные слабительные препараты и очистительные клизмы могут быть недостаточно эффективными.
Таким пациентам рекомендуется принять осмотическое слабительное средство – Фотртанс. Он выпускается в пакетиках. Дозировка этого медикамента для взрослого человека составит 1 пакет на 15-20 кг веса.
Перед применением содержимое пакета всыпают в литр кипяченой воды, тщательно растворяют. Весь объем можно разделить на две части – одну принять вечером, а вторую утром за 3 часа до УЗИ. Для смягчения привкуса можно добавить лимонный сок. Вместо Фортранса могут быть назначены Эндофальк и Флит фосфо-сода.
Для успешного проведения исследования нужно учесть такие правила:
- За 8 часов до УЗИ нельзя принимать пищу.
- Воду можно пить в небольших количествах, от кофе и чая нужно отказаться.
- В день УЗИ нельзя курить, использовать жевательную резинку.
- Прием или отмену медикаментов нужно согласовать с врачом.
- Введение инсулина нужно проводить только после определения уровня гликемии.
- С собой нужно иметь продукты с простыми углеводами: сахар, глюкозу в таблетках, мед, фруктовый сок.
Обычно не рекомендуется в один день с УЗИ проводить другие инструментальные методы исследования. По экстренным показаниям обследование может быть назначено без предварительного подготовительного периода.
Какие анализы, помимо УЗИ поджелудочной железы, нужно сдавать при диабете, расскажет видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Панкреатогенный сахарный диабет – эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) – вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
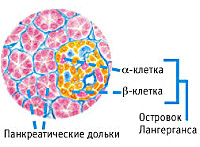
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови – не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.

При каком типе сахарного диабета можно употреблять репу и почему
- Общая информация
- Как употреблять репу
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Одним из залогов поддержания жизнедеятельности при сахарном диабете 1 и 2 типа является правильное питание. Именно оно позволяет не только укрепить все физиологические функции, но и нормализовать уровень сахара в крови. О том, какая роль в этом процессе отводится репе и имеет ли смысл употреблять ее при сахарном диабете далее.
Общая информация
Как известно, основной задачей при сахарном диабете является поддержание нормального уровня сахара. Достигается это благодаря исключению из меню легко усваиваемых углеводов и, наоборот, внедрению таких единиц, которые насыщены витаминами, минеральными компонентами. Важно также, чтобы при этом в них находилось минимальное количество углеводов.
Также необходимо знать все о том, какие именно компоненты и свойства характерны для каждого продукта питания. Однако подавляющее большинство диабетиков отлично с этим справляются, и знает, что такое растение, как репа отлично подходит для употребления при сахарном диабете. Это объясняется наличием значительного количества витаминных компонентов, а также других элементов и веществ, которые необходимо для поддержания оптимальной работы организма.
Речь идет о таких микроэлементах, как натрий, калий, магний, а также фосфор и железо. К тому же, хотелось бы обратить внимание на витаминные компоненты С, А, В12, Р, Е и некоторые другие. Однако наличие, например, витамина С в репе является менее значительным, чем в апельсинах или подавляюще большинстве цитрусовых продуктов.
Еще одним моментом, определяющим пользу данного продукта для диабетиков, следует считать присутствие в ней глюкорафанина. Этому компоненту характерны следующие качества:
- нормализация обмена веществ;
- оздоровительное воздействие на поджелудочную железу, что влияет на нейтрализацию сахарного диабета;
- защита организма от онкологических заболеваний и поддержание нормальной формы.
В то же время, перед началом употребления данного продукта настоятельно рекомендуется проверить наличие или отсутствие аллергических реакций на те или иные компоненты, которые содержатся в репе.
Не менее важно обратить внимание на то, что в ней находится значительное количество натрия – это дает возможность употреблять растение без соли, что очень полезно для каждого из диабетиков. Также особенного внимания заслуживает низкая калорийность, позволяющая употреблять ее при сахарном диабете в значительных количествах. О том, как именно это допустимо делать далее.
Как употреблять репу
Таким образом, репа полезна при сахарном диабете и условии отсутствия аллергических реакций. В подобном случае ее допустимо включать в ежедневное меню и употреблять без страха внезапного увеличения уровня сахара. Преимуществом репы можно назвать очень приятный вкус и возможность использовать ее в составе самых разных блюд, например, запеканок, салатов, рагу и даже десертов.
Также примечательно, что именно репой можно вполне удачно заменить картофель, сделав ее основой рациона. При этом будет снижена нагрузка на организм за счет уменьшения степени калорийности. Многие предпочитают употреблять репу в сыром виде, не подвергая ее никакой термической обработке. У этого способа есть преимущества, однако постоянное употребление ее именно сырой не всегда желательно.
Гораздо правильнее будет чередовать использование продукта в чистом виде, например, в салатах, с запеченным вариантом или составляющей запеканок. Это увеличит степень восприимчивости организма и в значительной мере разнообразит меню. Особенное внимание эндокринологи обращают на пользу печеной репы, которая дает возможность очистить организм и нормализовать его работу.
Для этого репа нарезается на мелкие части (к ней допустимо добавлять другие полезные овощи или корнеплоды: кабачки, баклажаны) и помещается в духовку.
Желательно не использовать какие-либо дополнительные компоненты, но при сильном желании можно все-таки добавить небольшое количество сметаны с низкой степенью жирности.
Количество градусов в духовке выставляется в зависимости от индивидуальных предпочтений по степени печености блюда.
Необходимо учитывать, что репа пропекается очень быстро, а потому временной промежуток чаще всего составляет не больше 20 минут. Далее репа должна остыть и можно считать ее готовой к употреблению. Эндокринологи отмечают, что поедать ее желательно в первые сутки с момента приготовления – то есть, чем более свежей она окажется, тем лучше и полезнее будет для человека с сахарным диабетом.
Учитывая все это, хотелось бы обратить внимание на то, что употребления репы оправдано при сахарном диабете 1 и 2 типа. Однако для уточнения деталей и того, как именно ее готовить, желательно проконсультироваться с эндокринологом.
Какие анализы сдают для определения работы поджелудочной железы?
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Узнать больше…
Если рассматривать заболевания поджелудочной железы, только воспалительный процесс и панкреатит способны вызывать сильный болевой синдром, приступы рвоты и лихорадку, что заставляет пациента безотлагательно обращаться за помощью медиков.
Как обследовать поджелудочную железу? Для диагностики врачи назначают прохождение визуального осмотра пациента, лабораторные исследования, инструментальные методы диагностики.Приступать к назначению лечения можно только после получения результатов.
Как проверить железу при помощи пальпации, осмотра
Чтобы сохранить здоровье, обезопасить себя от поражения органа, следует знать, как проверить поджелудочную железу. Важно обратить внимание на продолжительные тянущие боли около пупка, вверху живота слева, отсутствие аппетита, стремительное снижение веса, жидкий пенистый стул со зловонным запахом.
Другими симптомами заболевания станут: обесцвеченный стул, приступы потливости, общая слабость в теле, постоянное чувство голода, расширенные зрачки, жажда, сухость кожных покровов и обильное, частое мочеиспускание.
Пациента должно насторожить внезапное появление красных высыпаний на коже живота, лица и груди, также это может быть чрезмерная бледность или желтизна покровов. У некоторых больных панкреатитом наблюдается:
- серый оттенок лица;
- синие круги под глазами;
- трещины слизистой оболочки, губ.
Нередко проявлениями патологического состояния становятся слоение ногтей, выпадение волос.
Может появляться припухлость и плотность слева под ребром, которая выражается болезненностью при нажатии пальцами.
Лабораторные исследования
Когда пациент обращается за помощью доктора, после визуального осмотра при необходимости врач назначает сдать анализы поджелудочной железы. Для начала потребуется сдать общий анализ крови, при наличии воспалительного процесса исследование покажет увеличение скорости оседания эритроцитов (СОЭ), лейкоцитоз, повышенные нейтрофилы.
При доброкачественных и злокачественных новообразованиях наблюдается анемия, рост количества тромбоцитов. Дополнительно потребуется оценить гемостаз, провести коагулограмму.
Другим по важности анализом станет биохимия крови, при нарушении здоровья повышается уровень С-реактивного белка, видно снижение общего белка. Если развивается сахарный диабет, количество мочевины крови падает, а креатинин, напротив, увеличивается. Когда в организме имеется злокачественная опухоль поджелудочной железы, стремительно повышается общий холестерин крови.
Самым специфическим анализом станет исследование панкреатических ферментов в моче и кровотоке:
- липаза;
- амилаза;
- изоферменты.
Дополнительно в целях диагностики показано сдать кровь на онкологические маркеры, гормональный профиль (глюкагон, инсулин), показатели гликемии (анализ на сахар, тест на резистентность к глюкозе). Проверять глюкагон необходимо при остром и тяжелом состоянии больного, в том числе при гипогликемической коме и воспалительном процессе.
Обследование предусматривает сдачу мочи, нарушения видны даже визуально. Так, темный цвет урины говорит о механической желтухе, вызванной сдавливанием общего желчного протока, отеком головки поджелудочной железы. При панкреатите снижается относительная плотность мочи, при сахарном диабете в биологическом материале появляются кетоновые тела.
Определение нарушений в функционировании поджелудочной требует исследования каловых масс, нужно оценить процент непереваренных мышечных волокон, нейтральных липидов.
В лаборатории устанавливают уровень Е1-фермента, вещества химотрипсина, проводят оценку внешнесекреторной функции органа.
Инструментальные методы диагностики
Доктор рекомендует пациенту пройти компьютерную (КТ), магнитно-резонансную томографию (МРТ), УЗИ поджелудочной железы — это важно для определения наличия структурных изменений в тканях железы, печени. Инструментальные методы дают возможность увидеть кистозные новообразования и камни в желчном пузыре, протоках, установить размер хвоста, головки и тела поджелудочной железы, печени, желчного. На УЗИ видны функциональные изгибы и перетяжки в желчном пузыре.
Требуется провести эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ), метод помогает определить степень обструкции желчных и панкреатических протоков. Базовым исследованием при развитии патологических состояний органов пищеварительного тракта являетсяфиброэзофагогастродуоденоскопия (ФЭГДС), метод помогает проверять воспаление и язвенную болезнь желудка, двенадцатиперстной кишки.
Для выяснения наличия метастазов при новообразованиях, крупных камней в желчных протоках следует еще пройти рентгенографию органов грудной клетки.
После этого доктор сможет оценить состояние поджелудочной железы, назначить адекватную терапию.
Как подготовиться к обследованию
Любые анализы крови и мочи необходимо сдавать утром на голодный желудок, перед исследованием врач рекомендует отказаться от употребления спиртных напитков, курения, серьезной физической нагрузки.
Перед забором мочи следует обязательно провести гигиенический туалет наружных половых органов, первую порцию мочи не берут, необходимо взять образец в середине мочеиспускания. Мочу собирают в стерильные контейнеры, их продают в аптеке.
До проведения диагностики необходимо исключить употребление жирной пищи, ярких овощей и фруктов, поскольку они способны изменять цвет мочи. Также медики советуют не принимать лекарственные препараты, витамины.
За трое суток отказываются от употребления продуктов питания, способных провоцировать чрезмерное газообразование:
- горох;
- фасоль;
- цельное молоко.
Снизить точность, информативность ультразвукового исследованияможет метеоризм, скопление газов затруднит видимость поджелудочной железы. Примерно за двое суток показан прием сорбентов, это может быть обычный активированный уголь, Лактулоза или Полисорб. Данная рекомендация особенно актуальна при предрасположенности к запорам.
Как дополнить лечение народными методами
В домашних условиях после постановки диагноза не помешает воспользоваться проверенными временем народными методами лечения. Но важно согласовать такую терапию с лечащим врачом, поскольку некоторые целебные травы несовместимы с медикаментами и способны снизить их эффективность.
Привести к норме секреторную функцию поджелудочной железы помогают растения: анис, спорыш, зверобой, кукурузные рыльца, мята, одуванчик, трехцветная фиалка, желтая горечавка. Избавиться от спазмов выводящих протоков можно при помощи душицы, бессмертника, пустырника, валерианы, аптечной ромашки, перечной мяты.
Когда анализы подтвердили сахарный диабет первого типа врач может посоветовать применять купену, липу, цикорий, солодку и зверобой продырявленный.
Информация о хроническом панкреатите предоставлена в видео в этой статье.
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Узнать больше…
