Изменения миокарда при сахарном диабете

Диабетическая кардиомиопатия ‒ это совокупность патологических изменений в сердце, обусловленных метаболическими, сосудистыми и электролитными нарушениями при сахарном диабете. Клиника данного состояния разнообразна ‒ от бессимптомного течения до выраженной сердечной недостаточности с одышкой, отеками, кардиалгией, акроцианозом. Диагностика включает электрокардиографию, эхокардиографию, сцинтиграфию миокарда с таллием-201, функциональные пробы. Лечение комплексное, с обязательной коррекцией уровня глюкозы в крови и применением кардиопротективных средств, препаратов калия, тиазолидиндионов и статинов.
Общие сведения
Диабетическая кардиомиопатия (ДК) выделена как отдельное заболевание в 1973 году. Она может возникать при любом типе сахарного диабета (СД), а также диагностироваться у детей, если при беременности их матери страдали гипергликемией. Нередко это состояние регистрируется спустя 10-15 лет после выявления повышенного уровня сахара. Однако срок развития патологии очень вариабелен, так как зависит от ряда факторов ‒ типа диабета, схемы его лечения, диеты, наличия иных предрасполагающих факторов. По статистике, поражение сердца служит причиной летального исхода примерно у 20-25% больных со стойкой гипергликемией. Но данные цифры часто оспариваются, поскольку четко разграничить причины кардиомиопатии у пациентов с диабетом не всегда удается.
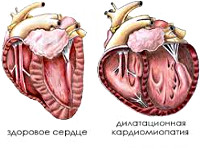
Диабетическая кардиомиопатия
Причины
Недостаточная выработка инсулина (1-й тип СД) или ослабление его воздействия на ткани (2-й тип СД) пагубно влияют на сердечно-сосудистую систему, что является важнейшей причиной развития кардиомиопатии. Существуют определенные предпосылки, увеличивающие вероятность поражения сердца при диабете, обусловленные как внешними, так и внутренними факторами. Это объясняет тот факт, что ДК развивается не у всех больных сахарным диабетом, а только у их части. Выделяют три основные группы причин возникновения данной патологии:
- Нарушение режима лечения и питания. Пренебрежение рекомендациями врача-эндокринолога является наиболее распространенным фактором развития ДК. В случае несоблюдения диеты концентрация глюкозы периодически повышается, что способствует повреждению кардиомиоцитов. Аналогично неправильное использование гипогликемических средств может нарушать микроциркуляцию в тканях сердца, приводя к их ишемии.
- Декомпенсация сахарного диабета. В тяжелых случаях при стойком повышении уровня глюкозы развивается поражение миокарда. Расстройство работы иных органов и систем (например, печени, почек, нейровегетативной системы) опосредованно также приводит к увеличению нагрузки на сердце. Поэтому при прогрессирующем диабете практически всегда возникает ДК, осложняя общую картину заболевания.
- Диабетическая эмбриофетопатия. При наличии у беременной женщины декомпенсированного диабета может поражаться сердце плода – возникает достаточно редкое детское заболевание, характеризующееся врожденной кардиомегалией и аритмией. Это происходит как из-за гипергликемии, так и из-за воздействия инсулина и гипогликемических препаратов на развитие ребенка
Кроме того, сахарный диабет является одним из факторов риска возникновения атеросклероза, поражающего коронарные сосуды. Однако многими авторами ишемическая болезнь сердца, развивающаяся из-за диабета и атеросклероза, не относится к истинной диабетической кардиомиопатии. Редкой причиной ДК выступают также повреждения сердца в результате использования некачественных гипогликемических средств (например, плохо очищенных препаратов инсулина).
Патогенез
В развитии диабетической кардиомиопатии принимают участие три патогенетических механизма – метаболический, ангиопатический и нейровегетативный. Наиболее значим первый вариант ‒ инсулиновая недостаточность приводит к энергетическому дефициту внутри кардиомиоцитов, которые компенсируют его процессами протеолиза и липолиза.
В результате внутри сердечной мышцы происходит накопление продуктов распада липидов и аминокислот, что влечет за собой увеличение выработки NO и других медиаторов воспаления. Кислотно-основное равновесие в тканях смещается к ацидозу, изменяя трансмембранный потенциал и концентрацию неорганических ионов. Это снижает автоматизм и приводит к нарушению проводимости в сердце. Одновременно в тканях увеличивается количество гликозилированных белков и протеогликанов, затрудняющих доставку кислорода к клеткам и усугубляющих недостаток энергии.
Ангиопатический механизм повреждения миокарда при диабете может развиваться как изолированно, так и в сочетании с метаболическими расстройствами. Резкие колебания уровня инсулина стимулируют рецепторы, активизирующие пролиферацию гладкомышечного слоя коронарных сосудов. Это приводит к их сужению и дополнительному снижению перфузии миокарда. Итогом данного процесса является микроангиопатия, осложняющаяся повреждением эндотелия и усугубляющая ишемические явления. Также происходит разрастание аномального коллагена в тканях сердечной мышцы, что изменяет ее плотность и эластичность.
Дистрофия нейровегетативной системы, затрагивающая сердце, возникает на конечных этапах развития ДК. Как правило, прямое поражение кардиомиоцитов и сосудов развивается раньше. В результате гипергликемии, а также диабетического гепатоза (при глубокой декомпенсации сахарного диабета) происходит повреждение вегетативной нервной системы. Ее волокна демиелинизируются, а центры могут повреждаться в результате недостатка глюкозы и кетоацидоза. На этом фоне возникает вагусная денервация сердца, проявляющаяся нарушением ритма его сокращений. Совокупность этих процессов приводит к ишемической болезни, увеличению объема миокарда и в конечном итоге ‒ к сердечной недостаточности.
Классификация
В практической кардиологии выделяют несколько разновидностей диабетической кардиомиопатии, классификация основана на этиологических и патогенетических особенностях заболевания. Несмотря на то, что в развитии патологии задействованы сразу несколько механизмов, обычно один из них выражен сильнее остальных. Знание ведущего сценария патогенеза позволяет специалисту скорректировать лечение для большей его эффективности у конкретного больного. В настоящее время известно три формы ДК:
- Первичная форма. При этом варианте основную роль в поражении миокарда играют метаболические расстройства, связанные с накоплением в тканях продуктов метаболизма жиров и гликозилированных протеинов. Является распространенным видом болезни, но зачастую характеризуется бессимптомным течением и случайно выявляется при обследовании пациента, страдающего сахарным диабетом.
- Вторичная форма. Может возникать изначально или в результате прогрессирования метаболических нарушений. При этом типе поражаются коронарные артериолы, ухудшается микроциркуляция, снижается перфузия, и появляется ишемия миокарда. Некоторые кардиологи относят к этому варианту и коронарный атеросклероз диабетической этиологии.
- Эмбриофетопатический тип. Редкая форма, диагностирующаяся у детей, матери которых страдали от сахарного диабета. Многими специалистами оспаривается отношение данной патологии к диабетической кардиомиопатии.
Симптомы диабетической кардиомиопатии
С момента начала поражения сердца до первых симптомов заболевания может пройти длительное время ‒ от нескольких месяцев до 4-6 лет. Чаще всего больные жалуются на боли в области сердца, напоминающие ишемические ‒ давящее ощущение в левой половине грудной клетки. Однако их выраженность намного слабее, нежели при стенокардии, также не характерна иррадиация в шею, зону лопатки, левую руку. Первоначально кардиалгия появляется после физической нагрузки или пропуска приема инсулина, но в дальнейшем может возникать и в спокойном состоянии. Важным диагностическим признаком является отсутствие реакции на прием нитратов ‒ нитроглицерин не устраняет болевые ощущения.
У части пациентов болевой синдром не развивается, но имеет место одышка, акроцианоз, головокружение ‒ они также возникают как на фоне нагрузок, так и без таковых. Длительность приступа составляет от нескольких минут до 1-3 часов, после чего (на начальных этапах заболевания) кардиальные симптомы ослабевают. При запущенных формах ДК больные указывают на практически постоянную боль в груди, слабость, головокружение и головные боли. Даже самые слабые нагрузки (подъем по лестнице, ускоренный шаг) вызывают сильную одышку, кашель и усиление неприятных ощущений.
Осложнения
При отсутствии лечения, продолжении нарушения пищевого режима, некорригируемой гипергликемии диабетическая кардиомиопатия приводит к нарастающей сердечной недостаточности застойного характера. В результате этого может развиваться кардиогенный отек легких и дистрофия печени. Данные явления значительно усугубляют течение сахарного диабета и угрожают жизни больного. Слабость миокарда также способствует нарушению микроциркуляции, особенно на дистальных участках конечностей, что в комплексе с микроангиопатией ведет к образованию трофических язв и гангрены. Хроническая ишемия миокарда значительно облегчает развитие инфаркта, мелко- и крупноочагового кардиосклероза.
Диагностика
Для успешного лечения диабетической кардиомиопатии важна ранняя диагностика, поскольку это значительно снижает риск осложнений и замедляет прогрессирование патологии. С этой целью больным сахарным диабетом следует регулярно проходить обследование у кардиолога даже при отсутствии субъективных симптомов. В клинической практике используют множество методик, позволяющих дифференцировать ДК от иных сердечно-сосудистых заболеваний и определить тип и стадию болезни для разработки эффективной схемы лечения. Наиболее часто при кардиомиопатии применяют следующие диагностические техники:
- Электрокардиография. Простой и эффективный метод мониторинга сердечной активности и выявления ранних изменений в сердечной мышце. У больных с ДК картина ЭКГ схожа с ишемической болезнью ‒ смещение сегмента ST, сглаживание комплекса QRS, деформация зубца Т. По мере прогрессирования патологии также возможно снижение вольтажа, изменение электрической оси сердца, аритмия.
- Эхокардиография. При ЭхоКГ выявляется утолщение стенок желудочков, увеличение общей массы сердца и изменение плотности миокарда. Одновременно обнаруживается снижение сократительной способности сердечной мышцы и объема выброса крови. При длительном течении патологии возможно увидеть признаки дилатационной кардиомиопатии или очагового кардиосклероза.
- Радиосцинтиграфия. Радионуклидное изучение поступления крови к тканям сердца производится при помощи РФП, содержащих таллий-201. Перфузионная сцинтиграфия миокарда позволяет выявить наиболее ранние признаки коронарной микроангиопатии (вторичной ДК) на основании снижения поступления препарата в миокард. Однако на ранних этапах первичной диабетической кардиомиопатии результаты теста могут быть неоднозначными.
При легких формах заболевания нередко назначают велоэргометрию для обнаружения изменений на ЭКГ в период физических нагрузок, что позволяет уточнить диагноз. Также больным проводится биохимический анализ крови, в рамках которого определяется уровень глюкозы, липопротеидов, сердечных и печеночных ферментов. Коронарография необходима при подозрении на атеросклероз сосудов сердца. Все эти методики позволяют отличить ДК от ишемической болезни и других состояний, прямо не связанных с сахарным диабетом.
Лечение диабетической кардиомиопатии
Терапия этого состояния многокомпонентная и неразрывно связана с лечением основного заболевания ‒ сахарного диабета. Адекватная диета, постоянный контроль уровня сахара в крови, устранение резких скачков уровня инсулина даже без приема сердечных препаратов способны значительно улучшить состояние больного. Но в ряде случаев ДК обнаруживается уже в довольно запущенном состоянии, требующем вмешательства врача-кардиолога. Для замедления прогрессирования и лечения кардиомиопатии при диабете используют следующие группы препаратов:
- Тиазолидиндионы. Эти гипогликемические препараты избирательно замедляют деление гладкомышечных клеток коронарных артериол, препятствуя уменьшению их просвета и ухудшению перфузии миокарда. Однако их допустимо использовать лишь при доказанном поражении микроциркуляторной сети сердца – в редких случаях они могут вызывать кардиопатическое воздействие, причины которого неясны.
- Препараты калия. При ДК следствием метаболических расстройств является нехватка ионов калия в кардиомиоцитах. Его дефицит также может быть обусловлен повышенным диурезом, что нередко наблюдается при диабете, нарушением диеты, приемом некоторых лекарств. Препараты калия пополняют количество микроэлемента в организме, нормализуя электролитный состав и мембранный потенциал клеток миокарда.
- Статины. У ряда больных наблюдается гиперлипидемия, которая повышает риск развития атеросклероза, осложняющего течение кардиомиопатии. Данные средства, например, аторвастатин, снижают уровень опасных ЛПНП, а также способствуют элиминации из тканей сердца продуктов расщепления жиров. В долгосрочной перспективе использование статинов увеличивает продолжительность жизни больных диабетом и резко уменьшает риск инфарктов и инсультов.
- Бета-адреноблокаторы. Их назначают при выраженных ишемических изменениях в миокарде или развитии тахиаритмии. Они снижают частоту сердечных сокращений и уменьшают потребность миокарда в кислороде, улучшая его метаболизм. Особенно актуально использование бета-блокаторов при дистрофии вегетативных нервов, которые в норме способствуют снижению частоты сердечных сокращений.
По показаниям могут применяться различные гипогликемические средства (особенно при диабете 2-го типа), ингибиторы АПФ, блокаторы кальциевых каналов, антиоксиданты. При наличии застойной сердечной недостаточности и развитии отеков назначают диуретические препараты с постоянным контролем ионного состава плазмы крови. В качестве поддерживающего лечения при сложных формах кардиомиопатии используют сердечные гликозиды.
Прогноз и профилактика
Прогностические перспективы диабетической кардиомиопатии тесно связаны с течением основного заболевания. При адекватной гипогликемической терапии, включающей как прием препаратов, так и образ жизни больного, скорость прогрессирования патологии существенно замедляется, а использование кардиопротективных средств помогает устранить кардиальные симптомы. В то же время, игнорирование болезни и пренебрежение к пищевому режиму на фоне сахарного диабета может привести к тяжелой сердечной недостаточности.
Профилактика ДК сводится к недопущению повышения уровня глюкозы и предотвращению развития декомпенсации диабета, регулярному наблюдению у эндокринолога. Особенно важно соблюдать эти правила беременным женщинам ‒ их дети могут получить внутриутробное поражение сердца.

Диабетическая кардиомиопатия – это изменение мышцы сердца (миокарда) на фоне сахарного диабета. Она может протекать скрыто или проявляться тяжелой одышкой, отеками, приступами сердечной боли. О том, какие причины вызывают заболевание, что нужно для его выявления и лечения, подробнее читайте в нашей статье.
Причины развития диабетической кардиомиопатии
Эта патология считается осложнением течения сахарного диабета. Она бывает и врожденной, если в период беременности у будущей матери была высокая глюкоза в крови. Время появления так называемого «диабетического сердца» зависит от успешности поддержания нормы сахара в крови, соблюдения диеты, уровня артериального давления, сопутствующих болезней.
В среднем заболевание обнаруживают после 10 лет от момента выявления высоких показателей глюкозы. Установлены факторы риска кардиомиопатии при сахарном диабете:
- нерегулярной прием препаратов, нарушение схемы лечения;
- отсутствие ежедневного контроля за уровнем сахара;
- пренебрежение диетой (даже при последующей нормализации препаратами глюкоза достаточно долго остается повышенной);
- сосудистые осложнения, усиливающие нагрузку на сердце (гипертония, поражение почек);
- изменение жирового обмена с увеличением содержания холестерина и комплексов низкой плотности (провоцируют атеросклероз коронарных артерий).
Нужно отметить, что артериальная гипертензия и ишемическая болезнь сердца (стенокардия и инфаркт) непосредственно не являются причиной кардиомиопатии при диабете. Они относятся к факторам, усугубляющим ее течение.
Врожденная форма болезни вызвана как повышением сахара в крови матери, так и действием инсулина при лечении гестационной или типичной формы диабета.
Рекомендуем прочитать статью об инфаркте при сахарном диабете. Из нее вы узнаете о причинах развития при диабете 1 и 2 типа, факторах риска инфаркта у диабетиков, симптомах, осложнениях, диагностике, лечении осложненной патологии, а также о том, кому положена инвалидность.
А здесь подробнее о сахарном диабете и гипертонии.
Что происходит в организме
Механизм поражения сердечной мышцы включает обменные, сосудистые и неврологические нарушения.
Обмен веществ
При сахарном диабете 1 типа вырабатывается мало инсулина, а при заболевании 2 типа к нему снижена чувствительность тканей. Из-за этого глюкоза циркулирует в крови в повышенном количестве, а клетки (в том числе и сердца) испытывают голодание. Так как им требуется энергия, то они начинают расщеплять белки и жиры. Это сопровождается:
- накоплением токсических соединений;
- образованием веществ, вызывающих воспаление;
- смещением реакции в кислую сторону;
- изменением прохождения ионов через оболочку клетки.
Нарушения проводимости сердца
В результате нарушается возбудимость мышечных волокон, проводимость сердечных импульсов, сила сокращений. Миокард становится слабее, появляется аритмия. Соединение белковых молекул (в частности гемоглобина) с глюкозой приводит к потере их функции (гликирование). Это еще больше усугубляет недостаточное получение кислорода и дефицит производства энергии.
Сосудистые изменения
Являются проявлением диабетической ангиопатии. Это состояние вызвано колебаниями глюкозы и инсулина в крови. В стенках сосудов начинает разрастаться мышечный слой. Это уменьшает их проходимость, снижается приток крови к миокарду. Одновременно травмируется и внутренняя оболочка, что создает условия для прикрепления атеросклеротических бляшек, образования тромбов.
При дефиците питания в сердечной мышце гибнут функционирующие клетки, появляется рубцовая ткань (фиброзные изменения). Такой процесс приводит к снижению растяжимости сердечной мышцы, потере ею эластичности, меньшей заполняемости камер сердца.
Нейровегетативные проявления
Регуляция сокращений сердца осуществляется вегетативной нервной системой. Разрушение ее волокон и повреждение координирующих центров головного мозга приводят к аритмии, неэффективному сердечному выбросу. При учащении ритма у миокарда повышается потребность в притоке крови и образовании энергии. Так как этого при диабете достичь сложно, то развиваются признаки ишемии – боль в сердце, нарушение кровообращения.
Учащение ритма миокарда
В условиях кислородного голодания повышается чувствительность сердца к гормонам стресса, научается электрическая стабильность (устойчивость) миокарда к возбуждению.
Классификация диабетической кардиомиопатии
В зависимости от преобладающего механизма развития выделено несколько форм заболевания:
- Вегетативная нейропатия – возникает из-за разрушения нервных волокон, потери их оболочки, уменьшения количества нервных клеток. Клинические проявления – безболевая форма стенокардии, инфаркта.
- Дистрофия миокарда – снижение силы сердечной мышцы, ее сократимости и растяжимости. На ее фоне появляется застойная форма сердечной недостаточности – одышка, тахикардия, отеки, увеличение печени, хрипы в легких.
- Ангиопатия – поражение охватывает крупные и мелкие коронарные артерии. Уменьшение их проходимости приводит к нарушению кровообращения и боли в сердце по типу приступа стенокардии.
Симптомы патологии у взрослых и детей
К типичным проявлениям кардиомиопатии относятся:
- ощущение сдавления за грудиной, в области сердца;
- болезненность – обычно локализована, не отдает в левую половину плечевого пояса, умеренной интенсивности;
- приступ появляется при физической активности или пропуске инъекций инсулина, приема таблеток;
- при прогрессировании заболевания боль ощущается в покое;
- Нитроглицерин действует слабо или вообще неэффективен;
- при безболевой форме возникает затрудненное дыхание, головокружение, посинение губ, кончика носа, пальцев, кашель, потливость, сильное сердцебиение.
В первое время все проявления имеют форму коротких приступов, они, как правило, не продолжаются более 1,5-2 часов. Затем боль в груди и сильная слабость, одышка бывают почти постоянными. Могут присоединяться и перебои ритма, возможна внезапная остановка сердца.
Осложнения при сахарном диабете 1 и 2 типа
В результате изменений сердечной мышцы (вне зависимости от варианта болезни) возникает недостаточность кровообращения. Она связана как с ослаблением миокарда, так и сосудистыми, нервными расстройствами. К ним с течением времени добавляются:
- разрушения проводящей системы сердца (кардиосклероз);
- повышенная склонность к тромбозу (густая кровь);
- атеросклеротические изменения коронарных артерий;
- снижение насосной функции сердца;
- нарушение расслабления и наполнения желудочков кровью в диастолу;
- слабые сокращения в систолу;
- низкий сердечный выброс.
Диабетическая кардиомиопатия при сахарном диабете 2 типа нередко появляется на фоне возрастных и атеросклеротических изменений сосудов. Ее обычно сопровождает и нарушение мозгового кровообращения.
Все это создает условия для развития:
- стенокардии, инфаркта миокарда;
- внезапной остановки сердца;
- острой сосудистой и сердечной недостаточности (кардиогенный шок, отек легких);
- снижения притока крови в зоны с нарушенной микроциркуляцией – конечности (трофические язвы, гангрена), сетчатка глаз (ретинопатия со снижением зрения), почки (нефропатия с отеками, гипертонией).
Стопа при диабетической нейропатии
Диагностика больных
Исследование работы сердца необходимо при сахарном диабете вне зависимости от наличия симптоматики. Для постановки диагноза и выбора тактики лечения применяют:
- ЭКГ – изменения похожи на ишемическую болезнь сердца, дистрофические процессы проявляются в виде снижения вольтажа зубцов, возможны нарушения ритма, признаки перегрузки или гипертрофии левого желудочка на фоне гипертонии.
- УЗИ сердца – снижение сердечного выброса, сократительной функции миокарда. При далеко зашедших стадиях полости сердца расширены, а вначале болезни увеличивается толщина стенок и общая масса мышечного слоя, возрастает его плотность.
- Сцинтиграфия при помощи изотопа таллия. При нарушении притока крови по коронарным артериям отмечается снижение поступления препарата в сердечную мышцу.
- Функциональные пробы, мониторирование ЭКГ назначают для выявления скрытых форм ишемии и нарушений ритма.
- Анализы крови – холестерин, глюкоза, гликированный гемоглобин, печеночный комплекс, коагулограмма.
Лечение диабетической кардиомиопатии
На начальных этапах заболевания для улучшения работы сердца достаточно более строгой диеты с ограничением сладостей, кондитерских изделий, жирных мясных блюд. Для усиления ее воздействия требуется равномерное распределение углеводов в течение дня при 1 типе диабета, переход на продукты с низким индексом гликемии при 2 типе болезни.
Второе направление – это систематический контроль за сахаром крови и коррекция дозировок препаратов для его снижения. При 2 типе болезни после подтверждения диагноза назначают Актос, Авандия, Пиоглар. Они тормозят разрастание мышечного слоя в венечных артериях сердца, что позволяет сохранить их проходимость.
Для улучшения обменных процессов в миокарде, его проводимости и силы сокращений рекомендуют препараты калия и магния (Панангин, Калипоз, Магникум). Снизить концентрацию холестерина при недостаточности диеты помогут статины (Атокор, Вазилип). Такая терапия способствует снижению риска острых сосудистых катастроф (инсульта, инфаркта), продлению жизни диабетиков.
Наличие нейровегетативных расстройств с тахикардией и гипертонией служит показанием к применению бета-адреноблокаторов (Конкор, Небивал). При сердечной недостаточности к ним подключают ингибиторы ангиотензинпревращающего фермента (Лизиноприл, Пренеса).
К дополнительным средствам для лечения диабетической кардиомиопатии относятся:
- антиоксиданты (Милдронат, Мексикор);
- стимуляторы тканевого обмена (Актовегин);
- витамин Е, группы В (Нейробион, Мильгамма);
- альфа-липоевая кислота (Берлитион, Тиогамма).
При наличии отеков применяют Верошпирон, Индапамид.
Прогноз для больных
Максимальная эффективность терапии может быть достигнута на начальных стадиях кардиомиопатии. При незапущенных случаях болезни удается восстановить основные функции сердечной мышцы, особенно при достаточной компенсации сахарного диабета.
При боли в сердце, одышке и тахикардии, возникающих только при физическом напряжении, обычно возможно замедлить прогрессирование болезни. Если проявления кардиомиопатии возникают в покое, а сердечнее камеры расширены, то прогноз ухудшается, пациент должен находиться под постоянным врачебным контролем.
Рекомендуем прочитать статью о диабете и стенокардии. Из нее вы узнаете о симптомах патологии миокарда, почему слабо болит сердце при диабете, особенностях течения нарушения ритма сердца, а также о диагностике состояния и лечении стенокардии, осложненной диабетом.
А здесь подробнее о диабетической амиотрофии.
Диабетическая кардиомиопатия возникает из-за обменных, сосудистых и нейровегетативных нарушений. Они связаны с высокими показателями глюкозы в крови. Проявления этого осложнения диабета вначале бывают при физических нагрузках, а затем приступы боли в сердце или их другие равнозначные проявления возникают и в покое.
Для постановки диагноза проводится ЭКГ, УЗИ и сцинтиграфия сердца, пробы с нагрузкой. Лечение предусматривает нормализацию содержания сахара в крови и применение средств для укрепления мышцы сердца.
Полезное видео
Смотрите на видео о кардиомиопатии:
