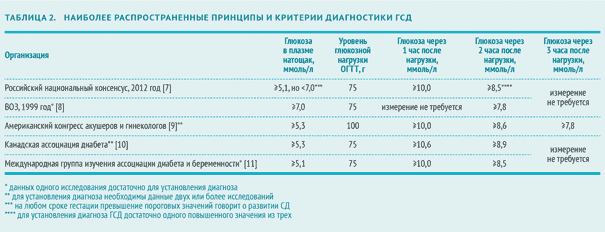
Консенсус 2012 года гестационный сахарный диабет

Распространенность гестационного сахарного диабета (ГСД) во всем мире неуклонно растет и в общей популяции разных стран варьирует от 1 до 14%, составляя в среднем 7% [2—5, 9, 12, 13, 17]. Указанные вариации обусловлены различиями в способах его диагностики и напрямую связаны с распространенностью сахарного диабета (СД) 2-го типа в отдельных этнических группах.
Исследование «Гипергликемия и неблагоприятные исходы беременности» (Hyperglycemia and Adverse Pregnancy Outcomes — HAPO-study), проведенное в 2000—2006 гг., показало, что используемые критерии диагностики ГСД требуют пересмотра [7, 10, 11, 15]. Так, среди наблюдаемых женщин неблагоприятные исходы беременности прямо пропорционально возрастали, начиная со значительно более низкого уровня гликемии, чем принятый в настоящее время в качестве критерия ГСД.
В 2008 г. в Пасадене (США) Международной ассоциацией групп изучения диабета и беременности (International Association of Diabetes and Pregnancy Study Groups — IADPSG) были предложены для обсуждения новые критерии диагностики ГСД, основанные на результатах исследования HAPO, включавшего более 23 тыс. беременных женщин [14]. В течение 2010—2011 гг. ряд экономически развитых стран (США, Япония, Германия, Израиль и др.) самостоятельно приняли эти новые критерии, руководствуясь результатами исследования НАРО и следующими положениями ВОЗ/ IDF (2011):
— ГСД представляет серьезную медико-социальную проблему, так как в значительной степени увеличивает частоту нежелательных исходов беременности для матери и для плода (новорожденного);
— ГСД является фактором риска развития ожирения, СД 2-го типа и сердечно-сосудистых заболеваний у матери и у потомства в будущем;
— беременность — это состояние физиологической инсулинорезистентности, поэтому сама по себе является значимым фактором риска нарушения углеводного обмена;
— понятия «СД», «манифестный (впервые выявленный) СД во время беременности» и непосредственно «ГСД» требуют четкой клинико-лабораторной дефиниции;
— требуются единые стандарты диагностики и лечения нарушений углеводного обмена во время беременности.
Эксперты Российской ассоциации эндокринологов и эксперты Российской ассоциации акушеров-гинекологов в результате многократных обсуждений данного вопроса пришли к выводу о необходимости принятия новых критериев диагностики ГСД и других нарушений углеводного обмена во время беременности в Российской Федерации. Это мнение базируется на анализе результатов крупнейшего многонационального исследования HAPO. На основании согласованного мнения был создан Проект Российского консенсуса по диагностике и лечению ГСД.
ГСД — гипергликемия, впервые выявленная во время беременности, но не соответствующая критериям манифестного СД (табл. 1, 2).

Интерпретацию результатов тестирования проводят акушеры-гинекологи, терапевты, врачи общей практики. Специальной консультации эндокринолога для установки факта нарушения углеводного обмена во время беременности не требуется.
Диагностика нарушения углеводного обмена во время беременности
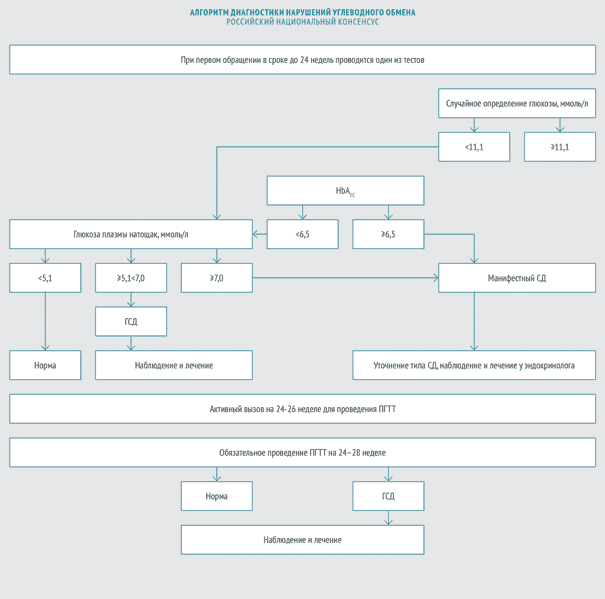
Диагностика нарушений углеводного обмена при беременности проводится в 2 фазы (см. рисунок). Рисунок 1. Алгоритм диагностики нарушений углеводного обмена во время беременности.
Рисунок 1. Алгоритм диагностики нарушений углеводного обмена во время беременности.
I фаза выявления нарушений углеводного обмена при первом обращении беременной к врачу. При первом обращении беременной к врачу любой специальности в сроке до 24 нед всем женщинам в обязательном порядке проводится одно из следующих исследований:
— глюкоза в венозной плазме натощак;
— HbA1с с использованием метода определения, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study);
— глюкоза в венозной плазме в любое время дня вне зависимости от приема пищи;
— в случае, если результат исследования соответствует категории манифестного (впервые выявленного) СД (см. табл. 2), уточняется его тип, и больная немедленно передается для дальнейшего ведения эндокринологу по соответствующему плану;
— если уровень HbA1с <6,5% или случайно определенный уровень глюкозы в плазме <11,1, то проводится определение глюкозы в венозной плазме натощак.
При уровне глюкозы в венозной плазме натощак ≥5,1 ммоль/л, но <7,0 ммоль/л устанавливается диагноз ГСД (см. табл. 1).
При уровне глюкозы венозной плазмы натощак <5,1 ммоль/л всем беременным, имеющим высокий риск развития ГСД, сразу же проводится ПГТТ с 75 г глюкозы (см. ниже).
К группе высокого риска развития ГСД относятся беременные, имеющие хотя бы один из следующих признаков:
— ожирение (исходный, до беременности, ИМТ ≥30,0 кг/м2);
— СД 2-го типа у ближайших родственников;
— любые нарушения углеводного обмена (ГСД в предыдущую беременность, нарушенная толерантность к глюкозе, нарушенная гликемия натощак) в анамнезе;
— глюкозурия.
Проведение ПГТТ при первичном обращении остальным беременным, у которых уровень глюкозы в венозной плазме натощак <5,1 ммоль/л, и они не входят в группу высокого риска, нецелесообразно. Эти женщины должны активно вызываться для проведения ПГТТ с 75 г глюкозы между 24-й и 28-й неделями беременности.
II фаза выявления нарушения углеводного обмена проводится на 24—28-й неделе беременности. Всем женщинам, у которых не было выявлено нарушение углеводного обмена в ранние сроки беременности, между 24-й и 28-й неделями проводится ПГТТ с 75 г глюкозы.
ПГТТ с 75 г глюкозы является безопасным нагрузочным диагностическим тестом для выявления нарушения углеводного обмена во время беременности.
Интерпретация результатов ПГТТ может проводиться акушером-гинекологом, терапевтом, врачом общей практики, эндокринологом.
Тест выполняется на фоне обычного питания (не менее 150 г углеводов в день как минимум в течение 3 дней, предшествующих исследованию). Тест проводится утром натощак после 8—14-часового ночного голодания. Последний прием пищи должен обязательно содержать 30—50 г углеводов. Пить воду не запрещается. В процессе проведения теста пациентка должна сидеть. Курение до завершения теста запрещается. Лекарственные средства, влияющие на уровень глюкозы в крови (поливитамины и препараты железа, содержащие углеводы, глюкокортикоиды, β-адреноблокаторы, β-адреномиметики), по возможности следует принимать после окончания теста.
ПГТТ не проводится:
— при раннем токсикозе беременных (рвота, тошнота);
— при необходимости соблюдения строгого постельного режима (тест не проводится до момента расширения двигательного режима);
— на фоне острого воспалительного или инфекционного заболевания;
— при обострении хронического панкреатита или наличии демпинг-синдрома (синдром резецированного желудка).
Определение глюкозы в венозной плазме выполняется только в лаборатории на биохимических анализаторах либо на анализаторах глюкозы. Использование портативных средств самоконтроля (глюкометров) для проведения теста запрещено.
Забор крови производится в холодную пробирку (лучше вакуумную), содержащую консерванты: фторид натрия (6 мг на 1 мл цельной крови) как ингибитор энолазы для предотвращения спонтанного гликолиза, а также EDTA или цитрат натрия как антикоагулянты. Пробирка помещается в воду со льдом. Затем немедленно (не позднее ближайших 30 мин) кровь центрифугируется для разделения плазмы и форменных элементов. Плазма переносится в другую пластиковую пробирку. В этой биологической жидкости и производится определение уровня глюкозы.
Этапы выполнения теста:
1-й этап — после забора первой пробы плазмы венозной крови натощак уровень глюкозы измеряется немедленно, так как при получении результатов, указывающих на манифестный СД или ГСД, дальнейшая нагрузка глюкозой не проводится и тест прекращается. При невозможности экспресс-определения уровня глюкозы тест продолжается и доводится до конца.
2-й этап — при продолжении теста пациентка должна в течение 5 мин выпить раствор глюкозы, состоящий из 75 г сухой (ангидрита или безводной) глюкозы, растворенной в 250—300 мл теплой (37—40 °С) питьевой негазированной (или дистиллированной) воды. Если используется моногидрат глюкозы, для проведения теста необходимо 82,5 г вещества. Начало приема раствора глюкозы считается началом теста.
3-й этап — следующие пробы крови для определения уровня глюкозы венозной плазмы берутся через 1 и 2 ч после нагрузки глюкозой. При получении результатов, указывающих на ГСД после второго забора крови, тест прекращается.
В исключительных случаях ПГТТ с 75 г глюкозы может быть проведен вплоть до 32 нед беременности (высокий риск развития ГСД, размеры плода, по данным УЗ-таблиц, внутриутробного роста больше или равны 75-му перцентилю, УЗ-признаки диабетической фетопатии).
Проведение ПГТТ с 75 г глюкозы в более поздние сроки может быть опасным для плода!
Ведение и лечение беременных с ГСД
Наблюдение акушерами-гинекологами, терапевтами, врачами общей практики в течение 1—2 нед:
— диетотерапия с полным исключением легкоусвояемых углеводов и ограничением жиров; равномерное распределение суточного объема пищи на 4—6 приемов;
— дозированные аэробные физические нагрузки в виде ходьбы не менее 150 мин в неделю, плавание в бассейне;
— самоконтроль выполняется пациенткой, результаты предоставляются врачу (табл. 3). Самоконтроль включает определение:
Самоконтроль включает определение:
— гликемии с помощью портативных приборов (глюкометров) натощак, перед основными приемами пищи и через 1 ч после них;
— кетонурии или кетонемии утром натощак;
— артериального давления;
— шевелений плода;
— массы тела;
— а также ведение дневника самоконтроля и пищевого дневника.
При появлении кетонурии или кетонемии введение дополнительного приема углеводов (≈15 г) перед сном или в ночное время.
Показания к инсулинотерапии:
— невозможность достижения целевых уровней гликемии (два и более нецелевых значений гликемии) в течение 1—2 нед самоконтроля (см. табл. 3);
— наличие признаков диабетической фетопатии (ДФ), по данным экспертного УЗИ, которая является косвенным свидетельством хронической гипергликемии [1, 6, 8, 16].
УЗ-признаки диабетической фетопатии:
— крупный плод (размеры диаметра живота больше или равны 75-му перцентилю);
— гепато-, спленомегалия;
— кардиомегалия/кардиопатия;
— двухконтурность головки плода;
— отек и утолщение подкожно-жирового слоя;
— утолщение шейной складки;
— впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае исключения других причин многоводия).
При назначении инсулинотерапии беременную совместно ведут эндокринолог, акушер-гинеколог и терапевт. Схема инсулинотерапии и тип препарата инсулина (табл. 4) назначаются в зависимости от данных самоконтроля гликемии. Пациентка на фоне режима интенсифицированной инсулинотерапии должна проводить самоконтроль гликемии не менее 8 раз в день (натощак, перед едой, через 1 ч после еды, перед сном, в 03.00 и при плохом самочувствии).
назначаются в зависимости от данных самоконтроля гликемии. Пациентка на фоне режима интенсифицированной инсулинотерапии должна проводить самоконтроль гликемии не менее 8 раз в день (натощак, перед едой, через 1 ч после еды, перед сном, в 03.00 и при плохом самочувствии).
Пероральные сахароснижающие препараты во время беременности и грудного вскармливания противопоказаны!
Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полную процедуру регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты должны быть назначены беременным с обязательным указанием торгового наименования.
Госпитализация в стационар при выявлении ГСД или при инициации инсулинотерапии не обязательна и зависит лишь от наличия акушерских осложнений. Дородовая госпитализация беременных с ГСД, компенсированных на диете и без признаков ДФ у плода, производится в 37 нед гестации. Беременных, получающих инсулинотерапию, или при наличии признаков ДФ у плода госпитализируют в 36 нед.
Родоразрешение при ГСД целесообразно проводить не позднее 38—39 нед гестации. Акушер определяет показания к типу родоразрешения. ГСД не является показанием к плановому кесареву сечению (КС), за исключением ситуаций, обусловленных крупным размером плода и/или его тазовым предлежанием. При наличии у плода выраженных признаков ДФ (даже при предполагаемой массе <4 кг) во избежание родового травматизма показания для планового КС целесообразно расширить.
Послеродовое наблюдение и планирование последующей беременности
Всем женщинам с ГСД в течение первых 3 сут после родов необходимо обязательное измерение уровня глюкозы в венозной плазме с целью выявления возможного нарушения углеводного обмена.
Пациентки, перенесшие ГСД, являются группой высокого риска его развития в последующие беременности и СД 2-го типа в будущем. Следовательно, эти женщины должны находиться под постоянным контролем эндокринолога и акушера-гинеколога.
Через 6—12 нед после родов всем женщинам с уровнем глюкозы в венозной плазме натощак <7,0 ммоль/л проводится ПГТТ с 75 г глюкозы (исследование глюкозы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена по категориям гликемии (норма, нарушенная толерантность к глюкозе, нарушенная гликемия натощак, СД).
При нормогликемии последующее проведение ПГТТ осуществляется через 3 года, а при нарушенной толерантности к глюкозе или нарушенной гликемии натощак — через 6 мес.
Женщинам, перенесшим ГСД, в дальнейшем рекомендуется:
— соблюдение диеты, направленной на снижение массы тела при ее избытке;
— расширение физической активности;
— планирование последующих беременностей.
Необходимо информирование педиатров и подростковых врачей о необходимости контроля за состоянием углеводного обмена и профилактики СД 2-го типа у ребенка, мать которого перенесла ГСД.
СОСТАВ РАБОЧЕЙ ГРУППЫ ПО ПОДГОТОВКЕ ПРОЕКТА:
ФГБУ Эндокринологический научный центр (ЭНЦ) Министерства здравоохранения РФ
Директор ФГБУ ЭНЦ Министерства здравоохранения и социального развития РФ (ФГБУ ЭНЦ), акад. РАН и РАМН Дедов Иван Иванович, главный внештатный эндокринолог Министерства здравоохранения и социального развития РФ
Директор Института диабета ФГБУ ЭНЦ, член-корр. РАМН, д.м.н., проф. Шестакова Марина Владимировна nephro@endocrincentr.ru
Директор Института клинической эндокринологии ФГБУ ЭНЦ, акад. РАМН, д.м.н., проф. Мельниченко Галина Афанасьевна
Заместитель директора по научной работе ФГБУ ЭНЦ д.м.н., проф. Фадеев Валентин Викторович
Заведующий отделением программного обучения и лечения Института диабета ФГБУ ЭНЦ, д.м.н., Майоров Александр Юрьевич education@endocrincentr.ru
Ведущий научный сотрудник Института диабета ФГБУ ЭНЦ д.м.н. Суркова Елена Викторовна education@endocrincentr.ru
Заведующий отделением диабетической стопы ФГБУ ЭНЦ, д.м.н., проф. Галстян Гагик Радикович
Главный научный сотрудник Института клинической эндокринологии ФГБУ ЭНЦ, д.м.н. Григорян Ольга Рафаэльевна
Научный сотрудник ФГБУ ЭНЦ Есаян Роза Михайловна
ГБУЗ МО Московский областной НИИ акушерства и гинекологии (МОНИИАГ)
Директор ГБУЗ МО МОНИИАГ академик РАМН, проф. Краснопольский Владислав Иванович
Руководитель акушерского физиологического отделения ГБУЗ МО МОНИИАГ д.м.н., проф. Петрухин Василий Алексеевич 1akmoniiag@mail.ru
Старший научный сотрудник терапевтической группы ГБУЗ МО МОНИИАГ, д.м.н. Бурумкулова Фатима Фархадовна fatima-burumkulova@yandex.ru или burumkulova@mail.ru
ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Министерства здравоохранения РФ (НЦАГиП)
Директор ФГБУ НЦАГиП им. акад. В.И. Кулакова Министерства здравоохранения РФ, акад. РАМН, д.м.н., проф., заслуженный деятель науки РФ Сухих Геннадий Тихонович
Руководитель 1-го акушерского отделения ФГБУ НЦАГиП им. акад. В.И. Кулакова Министерства здравоохранения РФ д.м.н. Ходжаева Зульфия Сагдуллаевна
Руководитель терапевтического отделения ФГБУ НЦАГиП им. акад. В.И. Кулакова Министерства здравоохранения РФ д.м.н. Рунихина Надежда Константиновна runishi@rambler.ru
Профессор курса экстрагенитальной патологии в акушерстве и гинекологии при кафедре семейной медицины ФППОВ ПМГМУ им. И.М. Сеченова, старший научный сотрудник акушерского обсервационного отделения ФГБУ НЦАГиП им. акад. В.И. Кулакова Министерства здравоохранения РФ, д.м.н. Коноводова Елена Николаевна
М.н.с. 1-го акушерского отделения ФГБУ НЦАГиП им. акад. В.И. Кулакова Министерства здравоохранения РФ к.м.н. Дегтярева Елена Ивановна
Московский научно-исследовательский клинический институт им. М.Ф. Владимирского (МОНИКИ)
Главный эндокринолог Московской области, д.м.н., проф., заведующий кафедрой клинической эндокринологии ФУВ МОНИКИ Древаль Александр Васильевич dreval@diabet.ru
Кафедра эндокринологии и диабетологии ФУВ ГБОУ ВПО РНИМУ им. Н.И. Пирогова
Д.м.н., проф., заведующая кафедрой эндокринологии и диабетологии ФУВ ГБОУ ВПО РНИМУ им. Н.И. Пирогова Демидова Ирина Юрьевна demidovargmu@yandex.ru
К.м.н., доц. кафедры эндокринологии и диабетологии ФУВ ГБОУ ВПО РНИМУ им. Н.И. Пирогова Рагозин Антон Константинович a_ragozin@mail.ru
К.м.н., ассистент кафедры эндокринологии и диабетологии ФУВ ГБОУ ВПО РНИМУ им. Н.И. Пирогова Арбатская Наталья Юрьевна arbatn1@mail.ru
ФГБОУ ВПО Российский университет дружбы народов
Заслуженный деятель науки РФ, д.м.н., проф., заведующий кафедрой акушерства и гинекологии РУДН Радзинский Виктор Евсеевич
Марина Поздеева о нарушении толерантности к глюкозе, манифестирующем во время беременности и о том, почему возникает гестационный сахарный диабет
Около 7 % всех беременностей осложняются гестационным сахарным диабетом (ГСД), что составляет более 200 тысяч случаев в мире ежегодно [1]. Наряду с артериальной гипертензией и преждевременными родами ГСД относится к наиболее частым осложнениям беременности [2].
- Ожирение повышает риск развития гестационного сахарного диабета при беременности как минимум в два раза.
- Глюкозотолерантный тест должен проводиться всем беременным на 24–28 неделе беременности.
- Если уровень глюкозы в плазме натощак превышает 7 ммоль/л, говорят о развитии манифестного сахарного диабета.
- Пероральные сахароснижающие препараты при ГСД противопоказаны.
- ГСД не считается показанием к плановому кесаревому сечению и тем более к досрочному родоразрешению.
Патофизиология последствия гестационного сахарного диабета и влияние на плод
Начиная с самых ранних сроков беременности плод и формирующаяся плацента нуждаются в большом количестве глюкозы, которая непрерывно подается к плоду с помощью белков-транспортеров. В связи с этим утилизация глюкозы при беременности значительно ускоряется, что способствует снижению ее уровня в крови. Беременные женщины имеют тенденцию к развитию гипогликемии между приемами пищи и во время сна, так как плод получает глюкозу постоянно.
Чем опасен гестационный сахарный диабет при беременности для ребенка и матери:

По мере прогрессирования беременности чувствительность тканей к инсулину неуклонно снижается, и концентрация инсулина компенсаторно увеличивается [3]. В связи с этим повышается базальный уровень инсулина (натощак), а также концентрация стимулированного с помощью глюкозотолерантного теста инсулина (первая и вторая фазы инсулинового ответа). С увеличением гестационного срока повышается и элиминация инсулина из кровотока.
При недостаточной выработке инсулина у беременных развивается гестационный сахарный диабет, который характеризуется повышенной инсулинорезистентностью. Кроме того, для ГСД характерно увеличение содержания проинсулина в крови, что свидетельствует об ухудшении функции бета-клеток поджелудочной железы.
Факторы риска ГСД
Оценка риска развития ГСД должна производиться еще при первом визите беременной женщины к акушеру-гинекологу по поводу беременности. Существуют факторы, которые увеличивают риск развития ГСД по крайней мере вдвое [4], это:
- избыточная масса тела и ожирение (индекс массы тела (ИМТ) выше 25 кг/м2 и выше 30 кг/м2);
- увеличение массы тела после 18 лет на 10 кг;
- возраст беременной старше 40 лет (по сравнению с женщинами в возрасте 25–29 лет);
- принадлежность к монголоидной расе (по сравнению с европеоидной).
Кроме того, вероятность ГСД повышают курение, малоподвижный образ жизни, генетическая предрасположенность к сахарному диабету (СД) 2‑го типа. В последние годы появилась информация, свидетельствующая, что низкорослость может быть ассоциирована с ГСД [5]. Более высока вероятность развития инсулинорезистентности во время беременности у женщин с нарушенной толерантностью к глюкозе (НТГ); пациенток, страдающих синдромом поликистозных яичников, а также артериальной гипертензией [4].
Выделяют и факторы риска, связанные с течением беременности. Так, вероятность развития ГСД значительно увеличивается при многоплодной беременности (в два раза при беременности двойней и в 4–5 раз — тройней), а также при быстрой прибавке в весе во время беременности. Применение бета-адреноблокаторов или кортикостероидов для предотвращения угрозы преждевременных родов повышает риск ГСД на 15–20 % и более [4].
К факторам риска ГСД, связанным с акушерским анамнезом, относятся:
- ГСД при предыдущих беременностях;
- глюкозурия (во время настоящей или предыдущей беременности);
- крупный плод в анамнезе и/или гидрамнион;
- мертворождение в анамнезе.
Что нельзя при гестационном сахарном диабете? При ГСД необходимо ограничить количество потребляемой энергии за сутки. Изменения в рационе должны быть направлены на переход к дробному питанию (например, три основных приема пищи и три «перекуса»). Углеводы должны составлять не более 50 % рациона, с содержанием жиров и белков по 25 %.
Согласно стандартам Американской диабетической ассоциации 2013 года [6] женщину относят к категории высокого риска развития ГСД при выявлении у нее хотя бы одного из критериев: ожирение; отягощенная наследственность; ГСД в анамнезе; глюкозурия; синдром поликистозных яичников в анамнезе.
О низком риске развития ГСД говорят, если женщина отвечает всем нижеперечисленным критериям: возраст младше 25 лет; нормальный вес до беременности; принадлежность к этнической группе с низкой вероятностью развития СД; отсутствие родственников первой линии, страдающих СД; отсутствие НТГ в анамнезе; отсутствие отягощенного акушерского анамнеза.
Женщины, не попадающие в категорию высокого и низкого риска, имеют умеренный риск развития ГСД.
Диагностика гестационного сахарного диабета: показатели и норма
В 2012 году эксперты Российской ассоциации эндокринологов и эксперты Российской ассоциации акушеров-гинекологов приняли Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» (далее — Российский национальный консенсус). Согласно этому документу ГСД выявляют следующим образом:

1 фаза
при первом обращении беременной
- глюкоза плазмы крови натощак, или
- гликированный гемоглобин (методика, сертифицированная в соответствии с National Glycohemoglobin Standartization Program NGSP и стандартизированная в соответствии с референсными значениями, принятыми в DCCT — Diabetes Control and Complications Study), или
- глюкоза плазмы в любое время дня вне зависимости от приема пищи.
2 фаза
на 24– 28‑й неделе беременности
- Всем беременным, в том числе и тем, у которых не было выявлено отклонений в углеводном обмене на ранних сроках, проводится пероральный глюкозотолерантный тест (ПГГТ) на 24–28 неделе беременности. Оптимальный срок — 24–26 недель, однако ПГТТ может быть проведен вплоть до 32 недели гестации.
В разных странах ПГТТ проводят с различной глюкозной нагрузкой. Интерпретация результатов также может несколько отличаться.
В России ПГТТ проводят с 75 г глюкозы, а в США и многих странах ЕС диагностическим стандартом признан тест со 100 г глюкозы. Американская диабетическая ассоциация подтверждает, что и первый, и второй вариант ПГТТ имеют одинаковую диагностическую ценность [6].
Согласно Российскому национальному консенсусу в РФ критерием для установки диагноза гестационный сахарный диабет служат показатели содержания глюкозы в плазме натощак более 7 ммоль/л, а через 2 часа после глюкозной нагрузки более или равно 7,8 ммоль/л [7].
Интерпретацию ПГТТ могут проводить эндокринологи, акушеры-гинекологи и терапевты. Если результат теста свидетельствует о развитии манифестного СД, беременная немедленно направляется для ведения к эндокринологу.
Ведение пациенток с ГСД
В течение 1–2 недель после установки диагноза пациентке показано наблюдение акушерами-гинекологами, терапевтами, врачами общей практики.
Правила проведения перорального глюкозотолерантного теста (ПГТТ)
- Тест проводится на фоне обычного питания. По крайней мере в течение трех дней до исследования в день должно поступать не менее 150 г углеводов.
- Последний перед исследованием прием пищи должен содержать по крайней мере 30–50 г углеводов.
- Тест проводят натощак (8–14 часов после приема пищи).
- Пить воду перед проведением анализа не запрещается.
- В ходе исследования нельзя курить.
- Во время проведения теста пациентка должна сидеть.
- По возможности накануне и во время исследования необходимо исключить прием препаратов, способных изменять уровень глюкозы в крови. К ним относятся поливитамины и препараты железа, в состав которых входят углеводы, а также кортикостероиды, бета-блокаторы, бета-адреномиметики.
- Не следует проводить ПГТТ:
- при раннем токсикозе беременных;
- при необходимости в строгом постельном режиме;
- на фоне острого воспалительного заболевания;
- при обострении хронического панкреатита или синдроме резецированного желудка.
Рекомендации для беременной с выявленным ГСД согласно Российскому национальному консенсусу:
Индивидуальная коррекция рациона в зависимости от массы тела и роста женщины. Рекомендуется полностью исключить легкоусвояемые углеводы и ограничить количество жиров. Пища должна распределяться равномерно на 4–6 приемов. В умеренных количествах могут быть использованы некалорийные подсластители.
Для женщин с ИМТ>30 кг/м2 среднесуточный калораж должен быть снижен на 30–33 % (приблизительно 25 ккал/кг в день). Доказано, что такая мера позволяет уменьшить гипергликемию и уровень триглицеридов плазмы [12].
- Аэробные физические нагрузки: ходьба не меньше 150 минут в неделю, плавание.
- Самоконтроль основных показателей:
- уровень глюкозы в капиллярной крови натощак, перед едой и через 1 час после еды;
- уровень кетоновых тел в моче утром натощак (перед сном или в ночное время рекомендуется дополнительно принимать углеводы в количестве около 15 г при кетонурии или кетонемии);
- артериальное давление;
- шевеления плода;
- масса тела.
Кроме того, пациентке рекомендуется вести дневник самоконтроля и пищевой дневник.
Показания к инсулинотерапии, рекомендации Российского национального консенсуса
Препараты сульфонилмочевины (глибенкламид, глимепирид) проникают через плацентарный барьер и могут оказывать тератогенное действие, поэтому не применяются при ГСД.
- Невозможность достижения целевого уровня глюкозы в плазме крови
- Признаки диабетической фетопатии по УЗИ (косвенное свидетельство хронической гипергликемии [13])
- УЗИ-признаки диабетической фетопатии плода:
- крупный плод (диаметр живота больше или равен 75 процентилю);
- гепатоспленомегалия;
- кардиомегалия и/или кардиопатия;
- двухконтурность головки;
- отек и утолщение подкожно-жирового слоя;
- утолщение шейной складки;
- впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае если другие причины исключены).
При назначении инсулинотерапии беременную ведут совместно эндокринолог (терапевт) и акушер-гинеколог.
Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
Контролировать ГСД помогает модификация образа жизни, в частности, повышение физических нагрузок. Клетки мышечной ткани изначально используют запасы гликогена для получения энергии, однако по мере повышения активности они вынуждены потреблять глюкозу сыворотки крови, благодаря чему ее уровень падает. Физические упражнения способствуют также повышению чувствительности мышечных клеток к инсулину. В долгосрочной перспективе физическая активность снижает риск развития ГСД при повторных беременностях.
Пероральные гипогликемические препараты во время беременности и лактации противопоказаны!
Все препараты инсулина в соответствии с рекомендациями Американской ассоциации по контролю за пищевыми продуктами и лекарственными препаратами FDA разделены на две группы:
- категория В (неблагоприятное воздействие на плод не выявлено в исследованиях на животных, адекватные и контролируемые исследования на беременных не проводились);
- категория С (неблагоприятное воздействие на плод было выявлено в исследованиях на животных, исследования на беременных не проводились).

В соответствии с рекомендациями Российского национального консенсуса:
- все препараты инсулина для беременных должны назначаться с непременным указанием торгового названия;
- госпитализация при выявлении ГСД не обязательна и зависит от наличия акушерских осложнений;
- ГСД не считается показанием к плановому кесаревому сечению или досрочному родоразрешению.
Список источников
- Mellitus D. Diagnosis and classification of diabetes mellitus //Diabetes care. 2005; Т.28: С. S37.
- Willhoite M. B. et al. The impact of preconception counseling on pregnancy outcomes: the experience of the Maine diabetes in pregnancy program. Diabet Care 1993; 16:450–455.
- Gabbe SG, Niebyl JR, Simpson JL. Obstetrics: normal and problem pregnancies. New York: Churchill Livingstone; 2002.
- Schmidt M. I. et al. Prevalence of gestational diabetes mellitus-do the new WHO criteria make a difference? Diabet Med 2000; 17: 376–380.
- Ogonowski J., Miazgowski T. Are short women at risk for gestational diabetes mellitus? //European Journal of Endocrinology 2010; Т.162: № 3 — С.491–497.
- American Diabetes Association. Standards of Medical Care in Diabetes — 2013. Diabetes Care. Jan 2013. 36 Suppl 1: S11‑S66.
- Краснопольский В. И., Дедов И. И., Сухих Г. Т. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» //Сахарный диабет. 2012; № 4.
- World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2 ed. Geneva: World Health Organization; 1999.
- American College of Obstetricians and Gynecologists. Screening and diagnosis of gestational diabetes mellitus. Committee Opinion No. 504. Obstetrics & Gynecology 2011; 118: 751–753.
- Canadian Diabetes Association 2008 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Canadian Journal of Diabetes 2008; 32 (Suppl 1).
- International Association Of Diabetes And Pregnancy Study Groups Consensus Panel. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care2010; 33 (3): 676–682.
- Franz M. J. et al. Nutrition principles for the management of diabetes and related complications (Technical Review). Diabetes Care 1994, 17: 490–518.
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in gestational diabetes mellitus pregnancies? Diabetes Care. 2011 Jan; 34 (1): 39–43.
