Кожное воспаление при сахарном диабете
Изменения кожи встречаются у многих людей страдающих сахарным диабетом. В некоторых случаях они могут даже стать первым симптомом, позволяющим диагностировать заболевание. Примерно у трети лиц с этой патологией в течение жизни возникают такие симптомы, как кожный зуд, грибковые или бактериальные инфекции. Развиваются и другие, более редкие кожные осложнения. Для глубокого увлажнения кожи и облегчения симптомов разработано много косметических средств. Обычно они обеспечивают временное улучшение и для достижения оптимального результата необходимо их регулярное применение.
…
Наиболее опасны при диабете инфекционные осложнения. Для их предотвращения нужно соблюдать правила ухода.

Кожный зуд
Зуд кожи является одним из первых признаков сахарного диабета. Часто его причиной становится повреждение нервных волокон, расположенных в верхних слоях дермы, связанное с высоким уровнем сахара в крови. Однако еще до повреждения нервов в них возникает воспалительная реакция с выделением активных веществ – цитокинов, которые вызывают зуд. В тяжелых случаях этот симптом связан с печеночной или почечной недостаточностью, развившимися в результате диабетического поражения тканей.
Зудом сопровождаются некоторые кожные заболевания:
- грибковое поражение стоп;
- инфекции;
- ксантомы;
- липоидный некробиоз.
Зуд при диабете обычно начинается на нижних конечностях. В этих же областях часто теряется кожная чувствительность и появляется покалывание или жжение. Больной чувствует дискомфорт от обычной одежды, часто просыпается ночью, испытывает постоянную потребность почесаться. При этом других внешних признаков болезни может и не быть.
Читайте также: Другие причины кожного зуда
Зависимость поражений кожи от типа диабета
Перечисленные ниже поражения у лиц с диабетом встречаются намного чаще, чем в среднем. Однако некоторые из них более характерны для того или иного типа заболевания.
При заболевании 1-го типа чаще отмечаются:
- околоногтевые телеангиэктазии;
- липоидный некробиоз;
- диабетические буллы;
- витилиго;
- красный плоский лишай.
У лиц со 2-м типом патологии более часто наблюдаются:
- склеротические изменения;
- диабетическая дерматопатия;
- черный акантоз;
- ксантомы.
Инфекционные поражения наблюдаются у лиц с обоими типами диабета, но все же чаще при втором из них.
Типичные кожные изменения
Дерматологи отмечают разнообразные проблемы с кожей при сахарном диабете. Различные патологические процессы имеют разную природу и, следовательно, разное лечение. Поэтому при появлении первых кожных изменений необходимо обратиться к эндокринологу.
Диабетическая дерматопатия
Сопровождается появлением пятен на передних поверхностях голеней. Это самое распространенное кожное изменение при диабете и часто свидетельствует о его неадекватном лечении. Дерматопатия представляет собой небольшие круглые или овальные коричневые пятна на коже, очень похожие на пигментные (родинки).
Обычно они наблюдаются на передней поверхности голеней, но на асимметричных участках. Пятна не сопровождаются зудом и болью и не требуют лечения. Причина появления этих изменений – диабетическая микроангиопатия, то есть поражение капиллярного русла.
Липоидный некробиоз
Заболевание связано с поражением мельчайших кожных сосудов. Клинически характеризуется появлением одной или нескольких мягких желтовато-коричневых бляшек, которые медленно развиваются на передней поверхности голени в течение нескольких месяцев. Они могут сохраняться в течение нескольких лет. У некоторых пациентов повреждения возникают на груди, верхних конечностях, туловище.
В начале патологии появляются коричнево-красные или телесного цвета папулы, которые медленно покрываются воскообразным налетом. Окружающая кайма слегка приподнята, а центр опускается и приобретает желто-оранжевый оттенок. Эпидермис становится атрофичным, истонченным, блестящим, на его поверхности видны многочисленные телеангиэктазии.
Очаги имеют склонность к периферическому росу и слиянию. При этом образуются полициклические фигуры. Бляшки могут изъязвляться, при заживлении язв формируются рубцы.
Если некробиоз поражает не голени, а другие участки тела, бляшки могут располагаться на приподнятом, отечном основании, покрываться мелкими пузырьками. Атрофия дермы при этом не возникает.
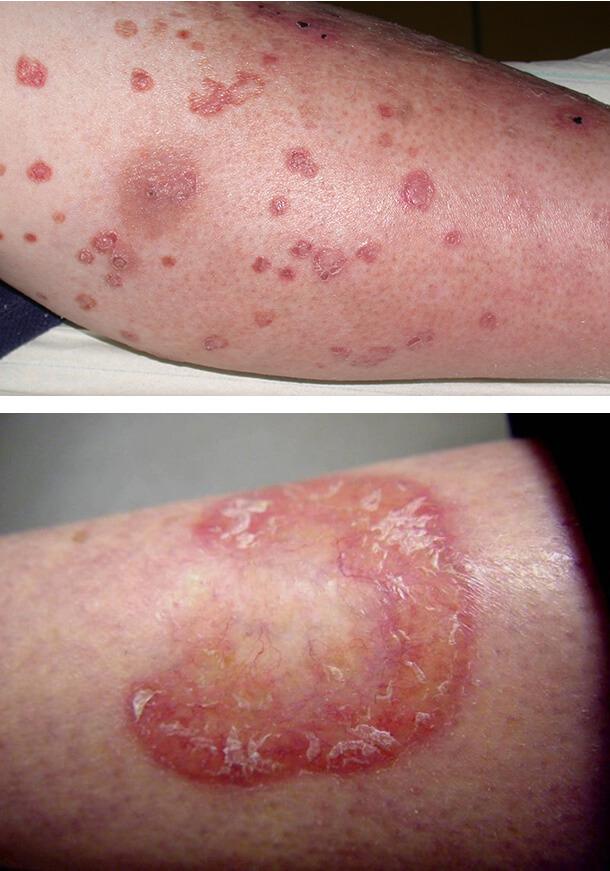
1. Диабетическая дерматопатия
2. Липоидный некробиоз
Околоногтевые телеангиоэктазии
Проявляются как красные расширенные тонкие сосуды, к
оторые являются следствием потери нормального микроциркуляторного русла и расширения оставшихся капилляров. У лиц с диабетическим поражением этот симптом наблюдается в половине случаев. Он часто сочетается с покраснением околоногтевого валика, болезненностью тканей, постоянными заусенцами и травмами кутикулы.
Витилиго
Появление светлых кожных пятен обычно возникает при диабете 1-го типа у 7% больных. Развивается заболевание в возрасте 20- 30 лет и связано с полиэндокринопатией, в том числе недостаточностью функции надпочечников, аутоиммунным поражением щитовидной железы и патологией гипофиза. Витилиго может сочетаться с гастритом, пернициозной анемией, выпадением волос.
Заболевание плохо поддается лечению. Пациентам советуют избегать солнечных лучей и использовать солнцезащитные средства с ультрафиолетовым фильтром. При изолированных небольших пятнах, расположенных на лице, могут использоваться мази с глюкокортикостероидами.
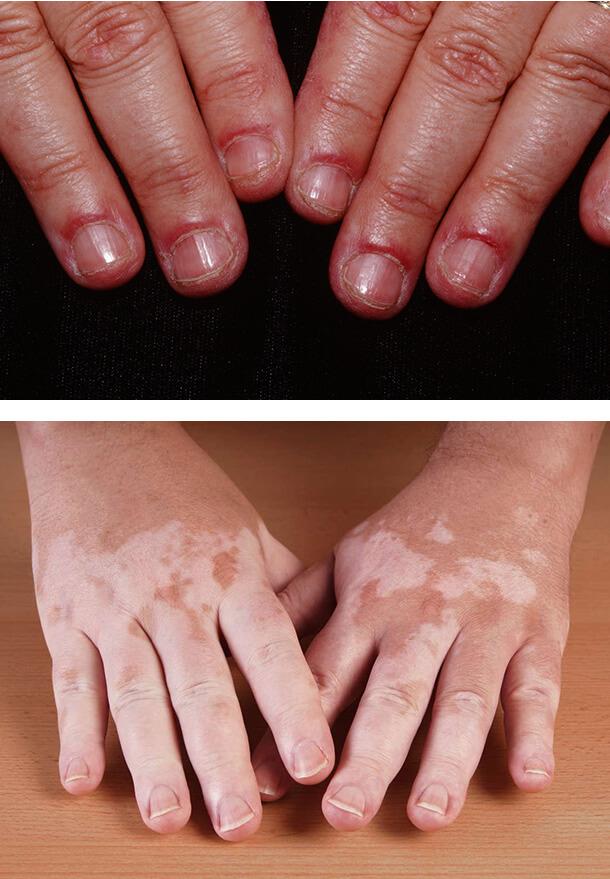
1. Околоногтевые телеангиоэктазии
2. Витилиго
Красный плоский лишай
Данное поражение кожи наблюдается у пациентов с 1 типом диабета. Клинически красный плоский лишай проявляется плоскими покраснениями неправильной формы на запястьях, тыле стопы и голенях. Также патология поражает полость рта в виде белых полосок. Необходимо отличать эти проявления от побочных лихеноидных реакций на лекарственные средства (например, противовоспалительные или гипотензивные препараты), но точная дифференцировка возможна только после гистологического исследования очага поражения.
Диабетические пузыри (буллы)
Такое состояние кожи встречается редко, но свидетельствует о постоянно высоком уровне сахара в крови. Диабетические буллы очень похожи на пузыри, возникающие при ожогах. Они локализуются на ладонях, стопах, предплечьях, нижних конечностях. В течение нескольких недель очаги поражения исчезают самопроизвольно, если не присоединилась вторичная инфекция и не развилось нагноение. Осложнение чаще поражает мужчин.
Обычные причины буллезного дерматоза – травмы, но поражение может возникать и спонтанно. Размер отдельного пузыря варьируется от нескольких миллиметров до 5 см.
Происхождение диабетических булл неясно. Они содержат прозрачную жидкость и в дальнейшем заживают, не оставляя шрамов. Лишь иногда остаются небольшие рубцы, которые хорошо поддаются лечению наружными средствами.
Заболевание связано с плохим контролем болезни и высоким уровнем сахара в крови.
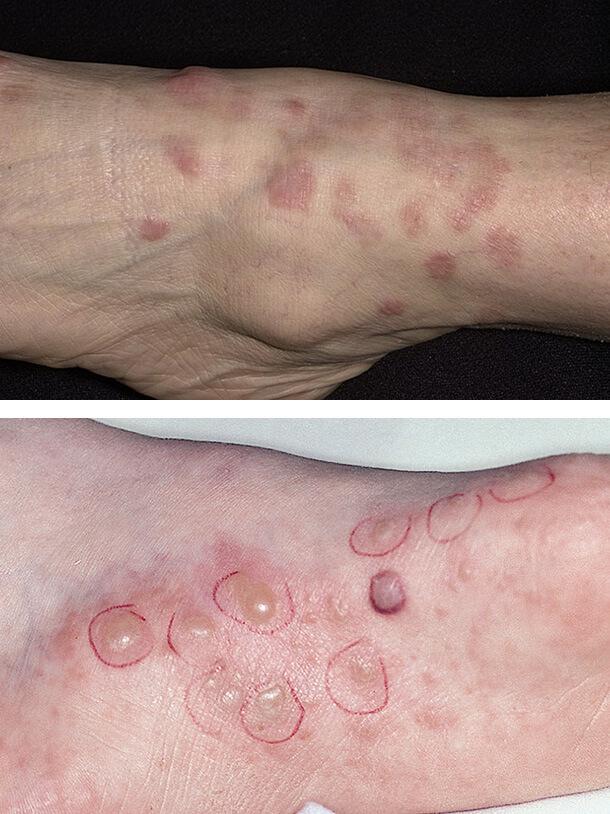
1. Красный плоский лишай
2. Диабетические буллы
Диабетический рубеоз
Это постоянное или временное покраснение эпидермиса щек, реже лба или конечностей. Оно связано с ухудшением кровенаполнения капилляров при микроангиопатии.
Пиодермия
Кожные проявления сахарного диабета нередко включают инфекционные поражения. Это связано со снижением иммунитета и нарушением кровоснабжения. Любая инфекция, возникающая на фоне диабетической ангиопатии, протекает тяжелее. У таких людей чаще возникают фурункулы, карбункулы, фолликулит, импетиго, угревая сыпь, панариций и другие виды пиодермии.
Типичное поражение кожи при диабете – фурункулез. Это глубокое воспаление волосяного фолликула, ведущее к образованию гнойника. Появляются красные, припухшие, болезненные узелки на участках кожи, имеющих волосы. Нередко это первый симптом диабета.
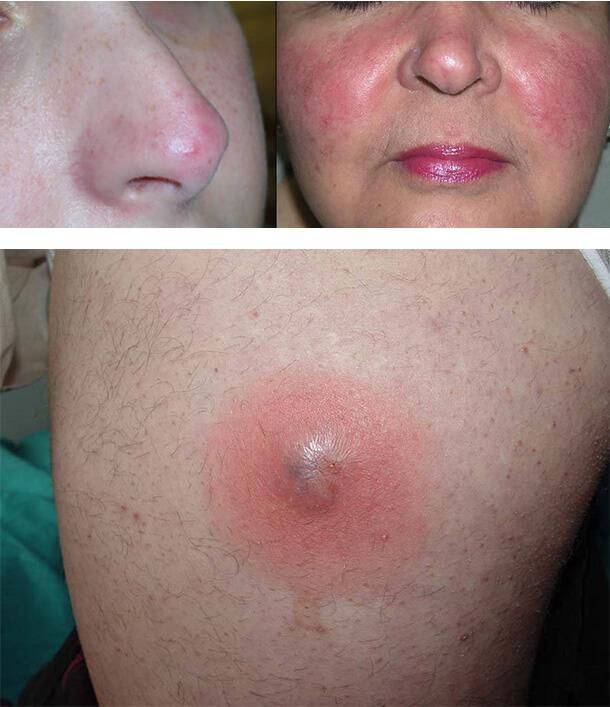
1. Диабетический рубеоз
2. Пиодермия
Грибковые инфекции
Заболевания кожи при сахарном диабете часто связаны с грибковым поражением. Особенно благоприятные условия создаются для размножения грибков рода Кандида. Чаще всего повреждение развивается в кожных складках с повышенной температурой и влажностью, например, под молочными железами. Также поражаются межпальцевые промежутки на кистях и стопах, уголки рта, подмышечные впадины, паховые области и половые органы. Болезнь сопровождается зудом, жжением, покраснением, белым налетом на пораженных участках. Может развиться грибок ногтей и разноцветный лишай.
Кольцевидная гранулема
Это хроническое рецидивирующее кожное заболевание с разной клинической картиной. Высыпания могут быть единичными или множественными, располагаться подкожно или в виде узлов. При диабете наблюдается преимущественно диссеминированная (распространенная) форма.
Внешне поражение выглядит как толстые папулы (бугорки) в виде линз и узелки розово-фиолетового или телесного цвета. Они сливаются в многочисленные кольцевидные бляшки с гладкой поверхностью. Располагаются на плечах, верхней части туловища, на тыльной стороне ладоней и подошв, в области затылка, на лице. Количество элементов сыпи может достигать нескольких сотен, а их размер – до 5 см. Жалобы обычно отсутствуют, иногда отмечается умеренный непостоянный зуд.
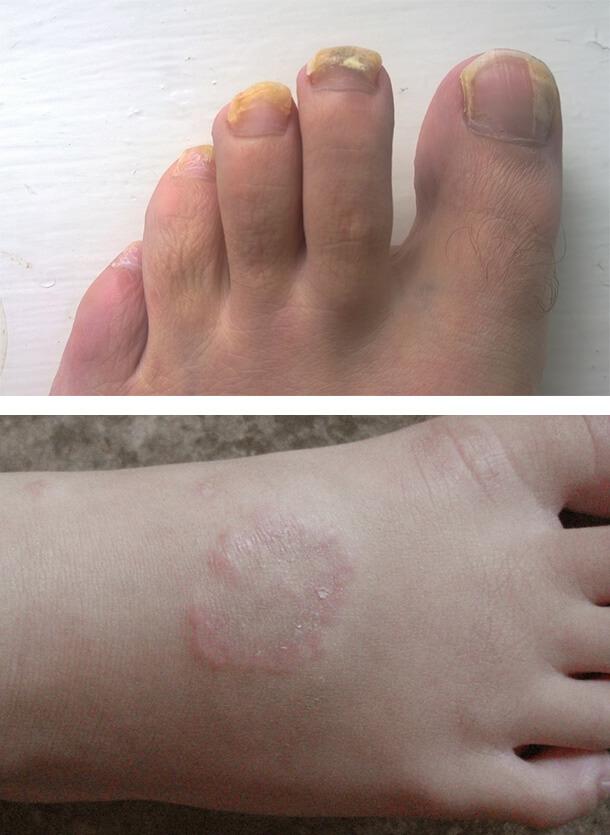
1. Грибковые инфекции
2. Кольцевидная гранулема
Диабетический склероз кожи
Изменения кожи вызваны отеком верхней части дермы, нарушением строения коллагена, накоплением коллагена 3-го типа и кислых мукополисахаридов.
Склероз входит в состав синдрома «диабетической руки», поражает около трети лиц с инсулинзависимым вариантом болезни и клинически напоминает прогрессирующую склеродермию. Очень сухая кожа на тыльной поверхности ладоней и пальцев уплотняется и стягивается, в области межфаланговых суставов она становится шероховатой.
Процесс может распространиться на предплечья и даже на туловище, имитируя склеродермию. Ограничивается активное и пассивное движение в суставах, пальцы кисти принимают постоянное положение умеренного сгибания.
Также может возникнуть покраснение и утолщение кожи на верхней части туловища. Это наблюдается у 15% пациентов. Пораженные участки резко отграничены от здорового кожного покрова. Такое состояние в 10 раз чаще встречается у мужчин. Начинается процесс постепенно, плохо диагностируется, обычно возникает у лиц с ожирением.
Ксантомы
Плохой контроль уровня сахара в крови может привести к развитию ксантом – желтых папул (высыпаний), которые расположены на задней стороне конечностей. Ксантомы связаны с повышенным уровнем липидов в крови. При этом состоянии жиры накапливаются в клетках кожи.
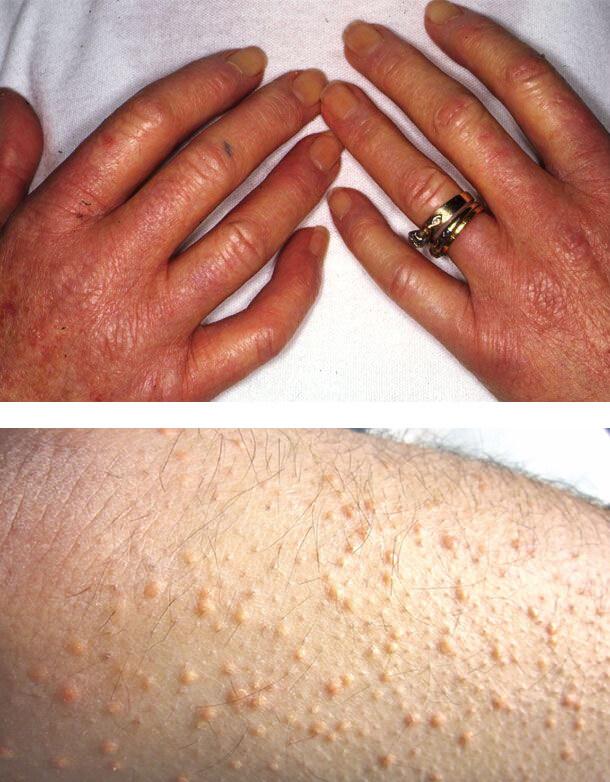
1. Диабетический склероз кожи
2. Ксантомы
Диабетическая гангрена
Это тяжелая инфекция стопы, возникающая при значительном нарушении кровоснабжения конечностей. Она поражает пальцы ног и пятки. Внешне поражение выглядит как черный некротизированный участок, отграниченный от здоровой ткани покрасневшей воспалительной зоной. Заболевание требует срочного лечения, может понадобиться ампутация части конечности.
Диабетическая язва
Это округлое, глубокое, плохо заживающее поражение. Чаще всего оно возникает на стопах и у основания большого пальца. Язва возникает под влиянием различных факторов, таких как:
- плоскостопие и другие деформации костного скелета стопы;
- периферическая нейропатия (поражение нервных волокон);
- атеросклероз периферических артерий.
Все эти состояния чаще наблюдаются именно при диабете.
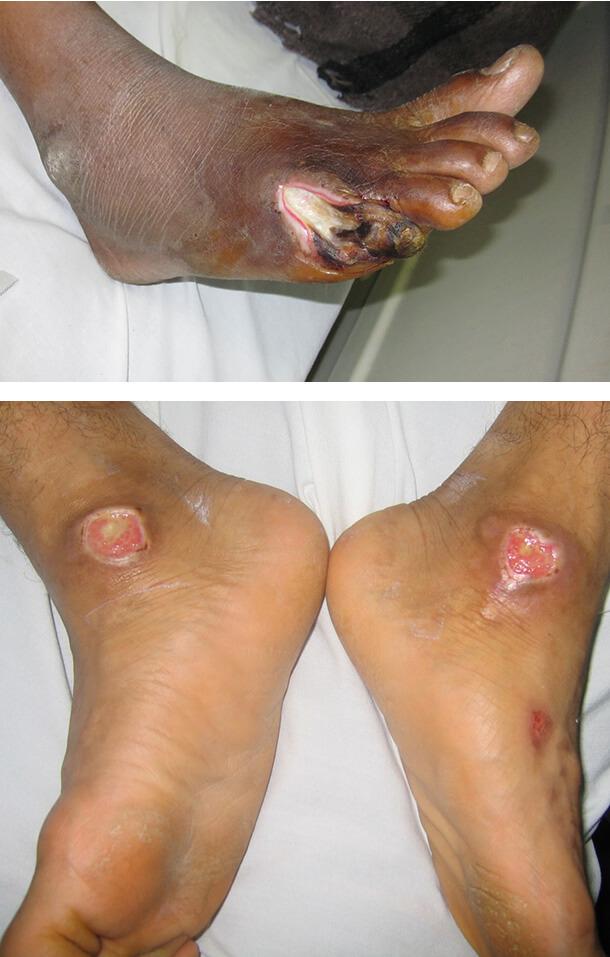
1. Диабетическая гангрена
2. Диабетическая язва
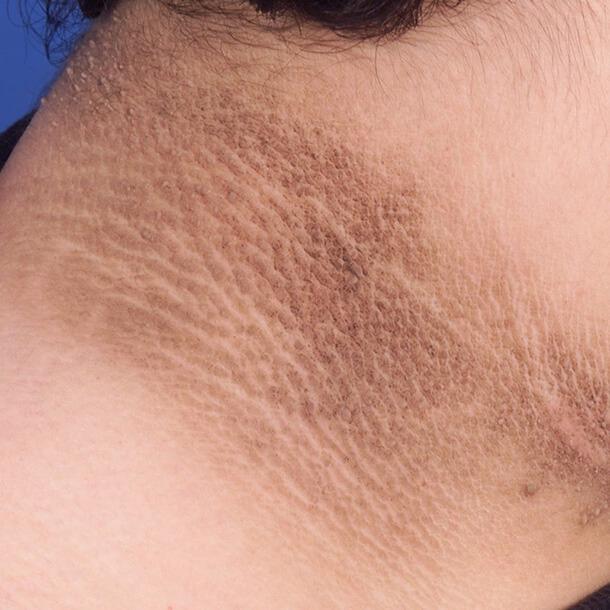
Черный акантоз
Проявляется симметричными гиперпигментированными изменениями в виде кожных бляшек, которые располагаются на сгибательных поверхностях суставов и участках, подвергающихся интенсивному трению. Ороговевшие симметричные темные бляшки также располагаются в подмышечных складках, в области шеи, на ладонях.
Чаще это связано с инсулинорезистентностью и ожирением, реже может быть признаком злокачественной опухоли. Также акантоз служит одним из признаков синдрома Кушинга, акромегалии, поликистоза яичников, гипотиреоза, гиперандрогении и других нарушений эндокринной функции.

Черны акантоз
Лечение
Как и чем снять зуд при диабете?
Первое правило – нормализация уровня сахара в крови, то есть полноценное лечение основного заболевания.
При зуде без других внешних признаков могут помочь такие рекомендации:
- не принимать горячие ванны, которые сушат кожу;
- наносить увлажняющий лосьон на все тело сразу после высыхания кожи при мытье, за исключением межпальцевых промежутков;
- избегать увлажняющих средств с красителями и отдушками, лучше всего использовать гипоаллергенные средства или специальные аптечные препараты для ухода за кожей при диабете;
- соблюдать необходимую диету, избегать употребления простых углеводов.
Уход за кожей при сахарном диабете также включает такие правила:
- использовать мягкое нейтральное мыло, хорошо смывать его и аккуратно просушивать кожную поверхность, не растирая ее;
- аккуратно промокать область межпальцевых промежутков, избегать повышенной потливости стоп;
- избегать травмы кожи, околоногтевого валика, кутикулы при уходе за ногтями;
- использовать только хлопчатобумажное белье и носки;
- по возможности носить открытую обувь, позволяющую стопам хорошо проветриваться;
- при появлении любых пятен или повреждений обращаться к эндокринологу.
Постоянно сухая кожа нередко трескается и может инфицироваться. В дальнейшем это способно вызвать тяжелые осложнения. Поэтому при появлении повреждений необходима консультация врача. Помимо средств, улучшающих кровообращение и функцию периферических нервов (например, Берлитион), эндокринолог может назначить заживляющие мази. Вот наиболее эффективные из них при диабете:
- Бепантен, Пантодерм, Д-Пантенол: при сухости, трещинах, ссадинах;
- Метилурацил, Стизамет: при плохо заживающих ранах, диабетических язвах;
- Репарэф: при гнойных ранах, трофических язвах;
- Солкосерил: гель – при свежих, мокнущих поражениях, мазь – при сухих, заживающих ранках;
- Эбермин: очень эффективное средство при трофических язвах.
Лечение должно осуществляться только под контролем врача. Инфекция при диабете очень быстро распространяется и поражает глубокие кожные слои. Нарушенное кровоснабжение и иннервация создают условия для некроза тканей и формирования гангрены. Лечение такого состояния обычно хирургическое.
Видео: Об уходе за ногами при сахарном диабете
Кожные реакции на инсулин
Не стоит забывать, что многие кожные поражения при диабете связаны с введением инсулина. Белковые примеси в препарате, консерванты, сама молекула гормона могут вызывать аллергические реакции:
- Местные реакции достигают максимальной выраженности в течение 30 минут и исчезают через час. Проявляются покраснением, иногда возникает крапивница.
- Системные проявления приводят к появлению покраснения кожи и диффузной уртикартной сыпи. Анафилактические реакции нехарактерны.
- Часто отмечаются реакции поздней гиперчувствительности. Они отмечаются через 2 недели после начала введения инсулина: на месте инъекции через 4-24 часа после нее возникает зудящий узелок.
Другие осложнения инъекций инсулина включают образование келоидных рубцов, ороговевания кожи, пурпуру и локализованную пигментацию. Инсулинотерапия также может привести к липоатрофии – ограниченному уменьшению объема жировой ткани на месте инъекций через 6-24 месяца после начала лечения. Чаще страдают от этой патологии дети и женщины с ожирением.
Липогипертрофия клинически напоминает липому (жировик) и проявляется как мягкие узлы в месте частых инъекций.

При сахарном диабете из-за высокого уровня глюкозы в крови и нехватки инсулина реакции воспаления протекают тяжелее, чем у остальных пациентов. Даже незначительная травма, потертость на коже становятся «воротами» для проникновения бактерий, а обычная простуда осложняется воспалением легких. Об особенностях воспалений при сахарном диабете, их проявлениях и лечении читайте далее в нашей статье.
Особенности воспалительного процесса у диабетика
Причинами высокой склонности к местным и общим воспалениям являются:
- снижение иммунитета;
- сухость кожи и медленное заживление микротравм;
- активизация образования веществ, усиливающих воспалительную реакцию, свободных радикалов, разрушающих ткани;
- нарушение кровообращения в мелких и крупных сосудах;
- повышенная вязкость крови, тромбоз, затрудняющий отток крови и лимфы;
- проникновение инфекции в кровь с развитием сепсиса.
Тромбозы, затрудняющие отток крови и лимфы
Инсулин обладает самостоятельной противовоспалительной активностью, а также препятствует образованию цитокинов, отвечающих за поддержание воспаления. Избыток глюкозы создает условия для быстрого размножения бактерий, грибков. Важно, что даже после ликвидации возбудителя, при диабете возможно длительное его носительство. При неблагоприятных условиях (переохлаждение, декомпенсация болезни, стресс, беременность) такие «спящие» микробы активизируются, вызывают тяжелые заболевания.
Рекомендуем прочитать статью о сочетании холецистита и диабета. Из нее вы узнаете о причинах развития холецистита при сахарном диабете, симптомах заболевания, а также о диагностике нарушений работы желчного пузыря и лечении холецистита при диабете.
А здесь подробнее о ранах при сахарном диабете.
Проявления воспаления при сахарном диабете
Характерной особенностью ряда воспалительных процессов у диабетиков является их развитие на фоне специфической диабетической органопатии. Так называются изменения в тканях, возникающие на фоне избытка глюкозы в крови.
Суставы
Артропатия (поражение суставов) у диабетиков напоминает ревматические болезни. Отмечаются ноющие боли в крупных и мелких суставах, слабая отечность и покраснение кожи, уменьшение подвижности. При этом болевой синдром выражен умеренно, а процесс разрушения поверхностей протекает стремительно. Большой «вклад» в повреждение хрящевой ткани вносит необратимое соединение белков с молекулами глюкозы – гликирование.
Артропатия
Чаще всего поражены суставы ног – голеностопный и коленный, плюсневые на стопе. На них приходится максимальная нагрузка, а кровообращение в этой зоне одно из самых низких из-за изменений в сосудах. Тугоподвижность ощущается преимущественно в пальцах кисти, кожа рук становится плотной, восковидной.
Характерен также плечелопаточный периартрит, его даже называют болезненным плечом диабетика. При этом заболевании появляется боль при любых движениях руки, поднятии тяжести.
Крайняя плоть, половые губы
Воспаление слизистых оболочек наружных половых органов может быть одним из первых проявлений скрытого течения сахарного диабета. Это связано с тем, что сахар в моче вызывает зуд, покраснение и раздражение в области промежности. В такой среде быстро размножаются грибки, вызывающие молочницу и бактерии, провоцирующие гнойное процессы.
Воспаление половых губ у женщин (вульвит) особенно тяжело протекает в условиях нехватки женских половых гормонов – эстрогенов. Поэтому его часто обнаруживают до 16 лет и после наступления климактерического периода. Характеризуется болью, жжением и зудом, которые усиливаются при мочеиспускании, ходьбе. При кандидозе типичным признаком является творожистый белый налет.
Воспаление крайней плоти у мужчин (баланопостит) проявляется аналогичными ощущениями, иногда бывает повышенная чувствительность головки полового члена, раннее семяизвержение при сексуальных контактах. Слизистая оболочка становится истонченной, на ней заметны точки, трещины и эрозии (очаги без поверхностного эпителия).
Выделение естественной смазки повышается настолько, что появляются следы на белье. При осложненном течении инфекция распространяется по лимфатическим путям по организму.
Рожистое на коже ноги
Непосредственный возбудитель болезни – стрептококк. Диабетики составляют примерно четвертую часть от всех заболевших. Это объясняется тем, что кожные покровы у них сухие и легко травмируются, а чувствительность низкая. Микротравмы, потертости и трещины длительное время протекают бессимптомно, трудно заживают и становятся местом проникновения бактерий. Способствующими факторами также является и слабое кровообращение, низкая иммунная защита.
Рожистое воспаление кожи
Заболевание протекает с резким покраснением кожи, повышением температуры до 40 градусов, распирающими болями в ноге. На месте поражения могут появиться пузыри, очаги кровоизлияния, эрозии и язвы. У больных диабетом рожистое воспаление может осложняться сепсисом, вторичной пневмонией.
Ногти
Ногтевые пластины при сахарном диабете нередко изменяют свой цвет, форму и толщину. Нарушение кровообращения и неправильно подобранная обувь приводят к врастанию кончиков ногтей в мягкие ткани. Подобные изменения также встречаются и при плоскостопии, грибковых инфекциях, последствиях травмы. Образуется очаг нагноения, нередко распространяющийся на кисть или стопы.
При вскрытии гнойника в норме рана очищается. При сахарном диабете такой процесс растягивается по времени, часто переходит в хронические формы.
Почки
Нарушение работы почек (нефропатия) вызвано изменениями проходимости сосудов и разрушением почечных клубочков. В результате функционирующая ткань уменьшается в объеме, замещается волокнами соединительной. Это вызывает недостаточную фильтрацию мочи, накопление продуктов обмена белков в крови.
Диабетическая нефропатия становится фоном для воспалительного процесса в почках. Распространению инфекции мочевых путей у диабетиков способствуют:
- затруднение оттока мочи из-за слабости мочевого пузыря;
- снижение защитных свойств внутренней оболочки мочевых путей (повреждение молекулами глюкозы);
- снижение притока крови и нарушение кровообращения внутри почки.
Острый пиелонефрит протекает с высокой температурой, болью при мочеиспускании, тяжестью и болезненностью в поясничной области. У больных с декомпенсированным течением диабета обнаруживают очаговые скопления гноя в почке (абсцесс, карбункул). При несвоевременном выявлении развивается септический шок – падает давление, останавливается фильтрация мочи, нарастает интоксикация (лихорадка, тошнота, рвота). Смертность при тяжелом остром пиелонефрите превышает 65%.
Чем опасно воспаление легких
На фоне обычного простудного заболевания у диабетиков нередко возникает пневмония. Она имеет острое начало с кашлем, гнойной мокротой, одышкой. В воспалительный процесс уже на ранней стадии вовлекается оболочка легких – плевра. Легочное воспаление имеет характер сливной, обширной или тяжелой долевой пневмонии. Микробы из очага воспаления нередко проникают в кровь, приводя к сепсису.
Осложненное течение болезни может вызывать:
- гангрену легкого (омертвение ткани);
- острую дыхательную недостаточность с летальным исходом;
- выпот жидкости в плевральную полость;
- поражение сердца – миокардит, эндокардит;
- распространение инфекции в головной мозг (менингоэнцефалит), почки (нефрит).
Менингоэнцефалит
Лечение заболеваний на фоне сахарного диабета
Из-за большого количества тяжелых форм воспаления к терапии больных сахарным диабетом предъявляют особые требования:
- Всегда необходимо определение возбудителя и его чувствительности к антибиотикам. Начинают их введение с первых часов постановки диагноза, а по результатам микробиологических исследований меняют препарат.
- Следует учитывать частую вероятность микробных ассоциаций (сочетания бактерий), грибковых поражений.
- Даже при незначительных признаках инфекции нужны антибиотики. Нередко требуется сочетание 2 препаратов.
- Продолжительность антибиотикотерапии зависит от данных лабораторной диагностики. Без подтверждения излеченности курс не прерывают.
- При нагноении кожи показана хирургическая обработка, а введение антибиотиков продолжается до конца заживления раны.
Успех терапии напрямую зависит от того, насколько удается нормализовать уровень глюкозы в крови. Наличие инфекционного процесса, скопления гноя повышает потребность в инсулине. Поэтому при 1 типе сахарного диабета проводится коррекция дозы, перевод пациента на интенсифицированную схему, увеличение кратности инъекций.
При воспалительном процессе средней тяжести и 2 типе болезни показано добавление к таблеткам инсулина продленного действия. При тяжелом состоянии больных переводят на инсулинотерапию. Введение гормона также нужно при слабой реакции на антибиотики (устойчивости к препаратам), что нередко вызвано нарушением обмена.
Рекомендуем прочитать статью об операциях при сахарном диабете. Из нее вы узнаете о том, можно ли делать операции при сахарном диабете и какие, возможных осложнениях после хирургических вмешательств, терапии диабета после операции, а так же о питании и восстановлении больного.
А здесь подробнее о типах сахарного диабета.
Воспаления у диабетиков возникают чаще и протекают тяжелее, чем у пациентов с нормальным уровнем глюкозы крови. Это объясняется сосудистыми нарушениями, низким иммунитетом и созданием условий для быстрого размножения микробов. Течение болезней имеет клинические особенности, так как возникают на фоне органопатии.
При несвоевременной диагностике и неполноценном лечении инфекция распространяется в кровь, приводя к сепсису, смертельному исходу. Для лечения назначают антибиотики с учетом чувствительности возбудителя, введение инсулина для нормализации уровня сахара в крови.
Полезное видео
Смотрите на видео о воспалении и сахарном диабете:
