Курсовая сахарный диабет у беременных

.Планирование беременности у больных СД
Список литературы
Введение
Сахарный диабет – заболевание, в патогенезе которого лежит абсолютный или относительный недостаток инсулина в организме, вызывающий нарушение обмена веществ и патологические изменения в различных органах и тканях.
Инсулин является гормоном, способствующим утилизации глюкозы и биосинтезу гликогена, липидов (жиров), белков. При инсулиновой недостаточности нарушается использование глюкозы и возрастает ее продукция, в результате чего развивается гипергликемия (повышение уровня глюкозы в крови) – основной диагностический признак сахарного диабета.
Углеводный обмен при физиологической беременности изменяется в соответствии с большими потребностями растущего плода в энергетическом материале, главным образом в глюкозе. Изменения углеводного обмена связаны с влиянием плацентарных гормонов: плацентарного лактогена, эстрогенов, прогестерона, а также кортикостероидов. В организме беременной повышается уровень свободных жирных кислот, которые используются для энергетических затрат матери, тем самым сохраняется глюкоза для плода. По своему характеру указанные изменения углеводного обмена большинством исследователей расцениваются как сходные с изменениями при сахарном диабете. Поэтому беременность рассматривается как диабетогенный фактор.
В последнее время прослеживается тенденция к увеличению числа беременных, больных сахарным диабетом. Число родов у женщин с сахарным диабетом из года в год возрастает, составляя 0,1% – 0,3% от общего числа. Существует мнение, что из 100 беременных примерно у 2-3 имеются нарушения углеводного обмена.
Проблема сахарного диабета и беременности находится в центре внимания акушеров, эндокринологов и неонатологов, так как эта патология связана с большим числом акушерских осложнений, высокой перинатальной заболеваемостью и смертностью и неблагоприятными последствиями для здоровья матери и ребенка. В клинике принято различать явный диабет беременных, транзиторный, латентный; особую группу составляют беременные с угрожающим диабетом.
Диагностика явного диабета у беременных основана на наличии гипергликемии и глюкозурии (появление глюкозы в моче).
Легкая форма – уровень сахара в крови натощак не превышает 6,66 ммоль/л, отсутствует кетоз (появление в моче кетоновых тел). Нормализация гипергликемии достигается диетой.
До 50% случаев заболевания у беременных составляет транзиторный (преходящий) диабет. Эта форма диабета связана с беременностью, признаки заболевания исчезают после родов, возможно возобновление диабета при повторной беременности. Выделяют латентный (или субклинический) диабет, при котором могут отсутствовать клинические его признаки и диагноз устанавливается по измененной пробе на толератность (чувствительность) к глюкозе.
Заслуживает внимания группа беременных, у которых имеется риск заболевания диабетом. К ним относятся женщины, имеющие больных диабетом в семье; родившие детей с массой тела свыше 4500 грамм; беременные с избыточной массой тела, глюкозурией. Возникновение глюкозурии у беременных связано с понижением почечного порога глюкозы. Полагают, что увеличение проницаемости почек для глюкозы обусловлено действием прогестерона.
Почти у 50% беременных при тщательном обследовании можно выявить глюкозурию. Всем беременным данной группы необходимо проводить определение сахара крови натощак и при получении цифр выше 6,66 ммоль/л показано проведение пробы на толерантность к глюкозе. В течение беременности необходимо повторное исследование гликемического и глюкозурического профиля.
Нередко в начале развития диабета наблюдаются следующие клинические проявления болезни: ощущение сухости во рту, чувство жажды, полиурия (частые и обильные мочеиспускания), повышенный аппетит наряду с похуданием и общей слабостью. Нередко наблюдается кожный зуд, преимущественно в области наружных половых органов, пиорея, фурункулез.
сахарный диабет беременность
1. Течение СД во время беременности
Дибет во время беременности не у всех больных протекает одинаково. Приблизительно у 15% больных на протяжении всей беременности особых изменений в картине заболевания не отмечается (это касается, главным образом, легких форм диабета).
В большинстве случаев выявляется три стадии изменения клиники диабета. Первая стадия начинается с 10-й недели беременности и продолжается 2-3 месяца. Эта стадия характеризуется повышением толерантности к глюкозе, измененной чувствительностью к инсулину. Наблюдается улучшение компенсации диабета, что может сопровождаться гипогликемическими комами. Возникает необходимость уменьшения дозы инсулина.
Вторая стадия возникает на 24-28-й неделе беременности, наступает понижение толерантности к глюкозе, что нередко проявляется прекоматозным состоянием или ацидозом, в связи с чем необходимо увеличение дозы инсулина. В ряде наблюдений за 3-4 недели до родов наблюдается улучшение состояния больной.
Третья стадия изменений связана с родами и послеродовым периодом. В процессе родов имеется опасность возникновения метаболического ацидоза, который быстро может перейти в диабетический. Сразу после родов толерантность к глюкозе повышается. В период лактации потребность в инсулине ниже, чем до беременности.
Причины изменения течения диабета у беременных окончательно не установлены, но, несомненно, влияние изменений баланса гормонов, обусловленных беременностью.
Большое влияние на течение диабета у беременных оказывает изменение функции почек, а именно уменьшение реабсорбции сахара в почках, которое наблюдается с 4-5 месяцев беременности, и нарушение функции печени, что способствует развитию ацидоза.
Влияние беременности на такие осложнения тяжелого сахарного диабета, как сосудистые поражения, ретинопатия и нефропатия, в основном неблагоприятно. Наиболее неблагоприятно сочетание беременности и диабетической нефропатии, так как часто наблюдается развитие позднего токсикоза и многократные обострения пиелонефрита.
Течение беременности при сахарном диабете сопровождается рядом особенностей, которые чаще всего являются следствием сосудистых осложнений у матери и зависят от формы заболевания и степени компенсации нарушений углеводного обмена.
Наиболее частыми осложнениями являются самопроизвольное преждевременное прерывание беременности, поздние токсикозы, многоводие, воспалительные заболевание мочевыводящих путей. Частота самопроизвольного прерывания беременности колеблется от 15 до 31%, чаще наблюдаются поздние выкидыши в сроки 20-27 недель. Высокая частота поздних токсикозов (30-50%) у этих беременных связана с большим числом предрасполагающих факторов генерализованное поражение сосудов, диабетическая нефропатия, нарушение маточно-плацентарного кровообращения, многоводие, инфекция мочеполовых органов. В большинстве случаев токсикоз начинается до 30 недели беременности, преобладающими клиническими симптомами являются гипертония и отеки. Тяжелые формы позднего токсикоза наблюдаются преимущественно у больных с длительным и тяжелым диабетом. Одним из основных путей профилактики поздних токсикозов являются компенсация сахарного диабета с ранних сроков, при этом частота развития нефропатии снижается до 14%.
Специфическим осложнением беременности при сахарном диабете является многоводие, которое наблюдается в 20-30% случаев. Многоводие ассоциируется с поздним токсикозом, врожденными уродствами плода и высокой перинатальной смертностью (до 29%).
Серьезным осложнением является инфекция мочевыводящих путей у 16% больных и острый пиелонефрит у 6%.
Сочетание диабетической нефропатии, пиелонефрита и позднего токсикоза делают прогноз для матери и плода очень плохим. Акушерские осложнения (слабость родовых сил, асфиксия плода, узкий таз) у больных диабетом встречаются гораздо чаще, чем у здоровых, что обусловлено следующими моментами: частым досрочным прерыванием беременности, наличием крупного плода, многоводия, позднего токсикоза.
Послеродовой период часто имеет инфекционные осложнения. В настоящее время материнская смертность при сахарном диабете встречается редко и наблюдается в случаях тяжелых сосудистых нарушений.
Дети, рожденные женщинами с сахарным диабетом, имеют отличительные особенности, так как в периоде внутриутробного развития находятся в особых условиях – гомеостаз плода нарушен вследствие гипергликемии у матери, гиперинсулинизма и хронической гипоксии у плода. Новорожденные отличаются по своему внешнему виду, адаптационным способностям и особенностям метаболизма.
Чаще всего наблюдаются пороки развития сердечно-сосудистой и центральной нервной системы, пороки костной системы. Недоразвитие нижней части туловища и конечностей встречается только при сахарном диабете.
Противопоказаниями для продолжения беременности являются:
) наличие сахарного диабета у обоих родителей;
) инсулинорезистентный диабет с наклонностью к кетоацидозу;
) ювенильный диабет, осложненный ангиопатией;
) сочетание сахарного диабета и активного туберкулеза;
) сочетание сахарного диабета и резус-конфликта.
В случае сохранения беременности главным условием является полная компенсация диабета. В основу питания положена диета N 9, включающая нормальное содержание полноценных белков (120 г); ограничение жиров до 50-60 г и углеводов до 300-500 г с полным исключением сахара, меда, варенья, кондитерских изделий. Общая калорийность суточного рациона должна составлять 2500-3000 ккал. Диета должна быть полноценной в отношении витаминов. Необходимо строгое соответствие между инъекцией инсулина и приемом пищи по времени. Все больные с сахарным диабетом во время беременности должны получать инсулин. Пероральные антидиабетические препараты не применяются во время беременности.
Учитывая изменчивость потребности в инсулине в течение беременности, необходимо госпитализировать беременных не менее 3 раз: при первом обращении к врачу, при 20-24 нед. беременности, когда наиболее часто меняется потребность в инсулине, и при 32-36 нед., когда нередко присоединяется поздний токсикоз беременных и требуется тщательный контроль за состоянием плода. При этой госпитализации решается вопрос о сроках и способе родоразрешения.
Вне этих сроков стационарного лечения больная должна находиться под систематическим наблюдением акушера и эндокринолога. Одним из сложных вопросов является выбор срока родоразрешения, так как в связи с нарастающей плацентарной недостаточностью имеется угроза антенатальной гибели плода и в то же время плод при сахарном диабете у матери отличается выраженной функциональной незрелостью.
Донашивание беременности допустимо при неосложненном течении ее и отсутствии признаков страдания плода. Большинство специалистов полагают необходимым досрочное родоразрешение, оптимальными считаются сроки от 35-й до 38-й недели. Выбор метода родоразрешения должен быть индивидуальным с учетом состояния матери, плода и акушерского анамнеза. Частота операции кесарева сечения у больных сахарным диабетом доходит до 50%.
Период новорожденности у потомства больных сахарным диабетом отличает замедление и неполноценность процессов адаптации к условиям внеутробного существования, что проявляется вялостью, гипотонией и гипорефлексией ребенка, неустойчивостью показателей его гемодинамики, замедленным восстановлением веса, повышенной склонностью к тяжелым респираторным расстройствам. Одним из главных условий ведения беременных, страдающих сахарным диабетом, является компенсация сахарного диабета. Инсулинотерапия при беременности обязательна даже при самых легких формах сахарного диабета.
. Основные рекомендации по ведению беременных с сахарным диабетом:
1.Раннее выявление среди беременных скрыто протекающих и клинически явных форм сахарного диабета.
2.Планирование семьи у больных сахарным диабетом:
-своевременное определение степени риска для решения вопроса о целесообразности сохранения беременности;
-планирование беременности у больных сахарным диабетом женщин;
-строгая компенсация сахарного диабета до беременности, во время беременности, в родах и в послеродовом периоде;
-профилактика и лечение осложнений беременности;
-выбор срока и метода родоразрешения;
-дальнейшее наблюдение за потомством больных сахарным диабетом матерей.
Ведение беременности у больных сахарным диабетом осуществляют в условиях амбулаторного и стационарного наблюдения. У беременных с сахарным диабетом целесообразны три плановые госпитализации в стационар:ая госпитализация – в ранние сроки беременности для обследования, решения вопроса о сохранении беременности, проведения профилактического лечения, компенсации сахарного диабета.
1)Противопоказания к беременности при сахарном диабете: Наличие быстро прогрессирующих сосудистых осложнений, которые обычно встречают при тяжело протекающем заболевании (ретинопатия, нефропатия), осложняют течение беременности и значительно ухудшают прогноз для матери и плода.
2)Наличие инсулинорезистентных и лабильных форм сахарного диабета.
)Наличие сахарного диабета у обоих родителей, что резко увеличивает возможность заболевания у детей.
)Сочетание сахарного диабета и резус-сенсибилизации матери, которое значительно ухудшает прогноз для плода
)Сочетание сахарного диабета и активного туберкулеза легких, при котором беременность нередко приводит к тяжелому обострению процесса.
Вопрос о возможности беременности, ее сохранение или необходимости прерывания решают консультативно при участии врачей акушеров-гинекологов, терапевта, эндокринолога до срока 12 недель.ая госпитализация в стационар при сроке 21-25 недель в связи с ухудшением течения сахарного диабета и появлением осложнений беременности, что требует проведения соответствующего лечения и тщательной коррекции дозы инсулина.я госпитализация при сроке 34-35 недель для тщательного наблюдения за плодом, лечения акушерских и диабетических осложнений, выбора срока и метода родоразрешения.
Основные принципы ведения беременности при сахарном диабете:
-строгая, стабильная компенсация сахарного диабета, что в первую очередь предусматривает нормализацию углеводного обмена (у беременных с сахарным диабетом уровень гликемии натощак должен быть в пределах 3,3-4,4 ммоль/л, а через 2 часа после еды – не более 6,7 ммоль/л);
-тщательный метаболический контроль;
-соблюдение диеты – в среднем суточная калорийность пищи составляет 1600-2000 ккал, причем, 55% об общей калорийности пищи покрывают за счет углеводов, 30% – жиров, 15% – белков, достаточное количество витаминов и минеральных веществ;
-тщательная профилактика и своевременная терапия акушерских осложнений.
Следует помнить, что повышенная склонность беременных с сахарным диабетом ведет к развитию тяжелых форм позднего гестоза и других осложнений беременности, диктует необходимость строжайшего наблюдения за динамикой веса, артериального давления, анализами мочи и крови, а также педантичного соблюдения режима самой беременной.
И в родах, и при операции кесарева сечения продолжается инсулинотерапия. Новорожденные от матерей с сахарным диабетом, несмотря на большую массу тела, рассматриваются как недоношенные, нуждающиеся в специальном уходе. В первые часы жизни внимание должно быть обращено на выявление и борьбу с респираторными расстройствами, гипогликемией, ацидозом, поражениями центральной нервной системы.
3. Ведение новорожденных при СД у матери
В связи с возможностью постнатальной гипогликемии особенностью ведения новорожденных при СД у матери является введение 10 % раствора глюкозы в вену пуповины сразу после рождения. Дальнейшее введение глюкозы этим новорожденным проводят из расчета суточной потребности в жидкости в зависимости от уровня гликемии, который проверяют через 2,3 и 6 часов после родов, а затем по показаниям.
Потомство больных СД матерей нуждается в специализированном наблюдении педиатра и эндокринолога.
. Планирование семьи у больных СД женщин
Важную роль в системе охраны здоровья матерей, больных СД, и их детей играют женские консультации, специализированные центры по СД, в задачи которых входят планирование семьи у больных СД женщин, диспансерное наблюдение за ними, ведение беременности у этого контингента больных. Предполагается также составление регистра больных СД женщин на участке, знакомство с особенностями заболевания у каждой больной. Больные СД должны иметь небольшую семью с учетом неблагоприятного влияния СД и беременности на здоровье женщин и их детей.
Планирование беременности у больных СД – единственный реальный путь снижения риска развития осложнений у матери и плода. В этой работе участвуют врачи многих специальностей (офтальмологи, генетики, терапевты, акушеры гинекологи, нефрологи и др.). До беременности необходимо добиться стабильной нормализации обменных процессов, чтобы в период раннего эмбриогенеза предохранить плод от повреждающего влияния нарушений обмена у матери. Это предполагает нормализацию уровня гликемии в пределах 3,3 – 7,8 ммоль/л и гликозилированного гемоглобина до 6 % за 3 – 4 мес до планируемой беременности. Больных СД II типа, получающих сахароснижающие препараты и диетотерапию, целесообразно перевести на инсулинотерапию заблаговременно, т.е. при планировании беременности.
Литература:
1.М.М. Шехтман, Т.П. Бархатова “Заболевания внутренних органов и беременность.” Медицина, 1982г.
2.И.М. Грязнова, В.Г. Второва “Сахарный диабет и беременность” Медицина, 1985г.
.«АКУШЕРСТВО» под ред. Академика РАМН Г.М. Савельевой, М., «Медицина» 2000.
В ожидании ребёнка женщина регулярно приходит в клинику и сдаёт анализы: в организме будущей мамы происходят перемены, которые врачам следует держать под контролем. Иногда в крови беременной обнаруживают повышенное содержание сахара. Сама пациентка не замечает резкого ухудшения самочувствия, поэтому удивляется, когда доктор после дополнительного обследования ставит диагноз — гестационный сахарный диабет. «Наверное, ошибка» — приходит на ум будущей маме, которая прежде ни с каким диабетом не сталкивалась. Но как правило, диагноз верный, и женщине должны объяснить: действовать нужно немедленно, иначе пострадает малыш. Заболевание опасно в первую очередь для плода.
Когда возникает гестационный сахарный диабет
Аутоиммунное заболевание, при котором нарушается обмен веществ, прекращают правильно усваиваться и расщепляться углеводы, называют сахарным диабетом. Встречается диабет двух типов, однако иногда список дополняют ещё двумя. В итоге получается:
- Диабет 1-го типа. В поджелудочной железе по каким-то причинам погибают эндокринные клетки, производящие инсулин. Без гормона, который отвечает за усвоение глюкозы, этот простой сахар беспрепятственно накапливается в крови. Поражает главным образом тех, кому нет 30. У заболевания хронический характер.
- Диабет 2-го типа. Инсулина хватает, но клетки организма теряют к нему чувствительность, поэтому гормон утрачивает роль «регулятора» глюкозы в крови. Чаще встречается у тех, кому за 50. Хроническая патология.
- Вторичный сахарный диабет. Возникает на фоне других болезней — инфекций, нарушений в работе органов и систем. Сбой в углеводном обмене проявляется как симптом, а потом развивается в самостоятельное заболевание.
- Гестационный сахарный диабет. Рост в крови концентрации глюкозы, который характерен исключительно для беременности, признан разновидностью диабета и назван гестационным.
Гестация — это другое название беременности, от латинского gestare — «носить в себе». В отличие от прочих видов диабета тот, что возникает при вынашивании плода, проходит самостоятельно. После родов, как правило, симптомы исчезают, однако если болезнь запустить, она успеет:
- нанести непоправимый вред ребёнку;
- спровоцировать в дальнейшем у матери развитие диабета 2-го типа.
Когда первые анализы крови или мочи беременной покажут повышенное содержание сахара, впадать в панику рано: для будущих мам такие результаты считаются нормой. Если уровень глюкозы высок и при повторных анализах, появляется причина для беспокойства. Когда следующие тесты не выявляют снижения сахара в крови, скорее всего, врач диагностирует гестационный сахарный диабет — ГСД.
Причины заболевания
Механизм возникновения ГСД связан с новой ролью женских гормонов. Эстроген, лактоген и кортизол встают на защиту плода в плаценте. Однако эти гормоны — антагонисты инсулина; стимулируют выход в кровь глюкозы. Если раньше инсулин, который вырабатывает поджелудочная железа, регулировал поступление глюкозы, то теперь процесс не поддаётся контролю: гормоны упрямо «выталкивают» моносахарид в кровь. Поджелудочная работает изо всех сил, производя в 3 раза больше инсулина, чем до беременности, но его всё равно не хватает, чтобы «связать» лишний сахар.
Медицинская статистика утверждает: гестационный сахарный диабет настигает четырёх беременных женщин из ста (по некоторым данным — десятерых из ста). В группе риска — будущие мамы, рожающие после 30 лет и имеющие диабетиков среди близких родственников.
Гормональная перестройка происходит в организме каждой ожидающей ребёнка женщины, однако, к счастью, ГСД диагностируют у единиц. В норме поджелудочная железа беременной всё-таки способна поставить нужное количество инсулина, который не позволит глюкозе «разгуляться». Подтолкнуть рост уровня сахара в крови и, следовательно, развитие гестационного диабета, способны такие факторы:
Существует мнение о том, что в некоторых этносах ГСД возникает чаще, чем в других. Группу риска составляют коренные жительницы Азии, Африки, Латинской Америки.
Угрозы матери и будущему ребёнку
«ГСД не вечен, после родов исчезнет» — так успокаивают себя многие будущие мамы и не торопятся приступать к лечению. Большая ошибка.
Последствия для беременной
В 10–15% случаев после рождения ребёнка у мамы, пережившей гестационный сахарный диабет, болезнь переходит в хроническую стадию — диабет 2-го типа. Как правило, это «болезнь пожилых»; тем более неприятно получить её молодой женщине. Отдалённые последствия для здоровья удручают. Среди них:
- Проблемы с сердцем: гипертония, ишемическая болезнь, рост рисков инфарктов, инсультов.
- Нарушения в половой сфере: отсутствие либидо.
- Поражения кожи, нервов и сосудов стоп; так называемая диабетическая стопа. При запущенном состоянии в тканях образуются язвы, в некоторых случаях наступает гангрена.
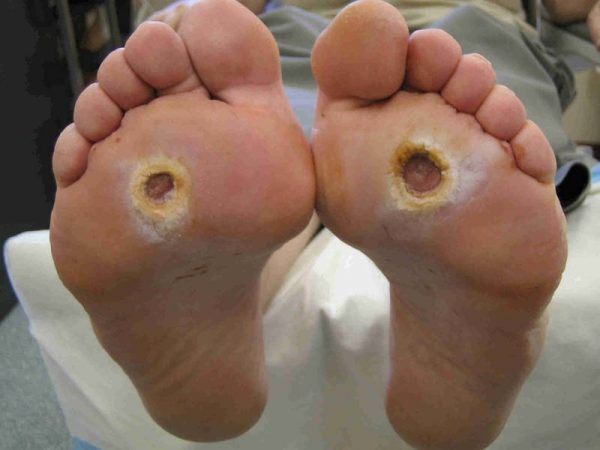 Диабетическая стопа — своего рода «паспорт» заболевания: диагноз при таком симптоме очевиден
Диабетическая стопа — своего рода «паспорт» заболевания: диагноз при таком симптоме очевиден - Катаракта — помутнение глазного хрусталика.
- Нефропатия — нарушение работы почек. При диабетической нефропатии происходит склероз почечных сосудов, в результате почки не в состоянии выводить инсулин.
Иногда нефропатия поражает женщину уже во время беременности: изменения в составе крови (постоянно высокий уровень глюкозы) пагубно действуют на ткань почек. Главная опасность в том, что патология поначалу развивается без симптомов. И только потом женщина замечает, что у неё:
- отекают конечности, под глазами образуются мешки;
- одышка;
- общая слабость;
- тошнота, рвота.
На ранних стадиях нефропатию возможно вылечить. Но из-за того, что распознать болезнь сложно, терапия часто запаздывает. Итог печальный: нефропатия в поздней стадии вынуждает прерывать беременность. Слишком многое при вынашивании плода зависит от почек, которые уже не в состоянии справляться со своими задачами.
Риски для малыша
Гестационный диабет у мамы редко появляется в 1 триместре беременности. Тем не менее, если всё-таки возникает на ранних сроках, в числе последствий могут быть:
- угроза выкидыша;
- врождённые пороки у будущего ребёнка: страдают, как правило, мозг и сердечно-сосудистая система.
На 28–36 неделе вынашивания плода противостояние между женскими гормонами и инсулином достигает максимума. ГСД, как правило, подступает к будущей маме именно в это время, под влиянием сбоя углеводного обмена. Вместе с диабетом возрастает угроза диабетической фетопатии, иначе говоря, эффекта «раскармливания» плода. Глюкоза в избытке доставляется из крови матери, и поджелудочная железа ребёнка, едва сформировавшись, уже работает в усиленном режиме, превращая излишки сахара в жир. В итоге:
- Плод значительно увеличивается в размерах — при родах вес больше 4,5 кг.
- Диспропорционально развивается тело: голова и конечности у ребёнка нормальные, а живот велик, плечи широки.
- Увеличены в размерах сердце, печень и почки. Повышается опасность возникновения желтухи.
- После рождения у малыша нарушается дыхание; в отдельных случаях новорождённого приходится подключать к аппарату искусственной вентиляции лёгких.
 При диабетической фетопатии младенцу трудно дышать самостоятельно, его помещают в кувез и налаживают искусственное дыхание
При диабетической фетопатии младенцу трудно дышать самостоятельно, его помещают в кувез и налаживают искусственное дыхание - Кровь становится слишком вязкой, как следствие — риск возникновения тромбов.
- В крови новорождённого наблюдается низкое содержание магния и кальция.
- Возрастает опасность преждевременных родов, которые могут закончиться смертью ребёнка.
Диабетическая фетопатия редко проходит бесследно: даже при успешном родоразрешении у малыша появляются неврологические расстройства, ребёнок отстаёт в физическом развитии.
Как распознать гестационный диабет
Заболевание не отличается яркой симптоматикой. Случается, клиническая картина смазана настолько, что будущая мама чувствует себя как прежде и не подозревает о диабете. Если же появляются слабые негативные ощущения, списывает на беременность. И правда, можно ошибиться: ГСД будто «маскируется» под «интересное положение». Вот признаки заболевания:
- постоянная жажда, при утолении которой как следствие — частые позывы к мочеиспусканию;
- тошнота, рвота;
- повышение артериального давления;
- медленно зарастающие ранки;
- воспаления в мочеполовой системе (кандидоз и другие);
- снижение веса на фоне роста аппетита;
- иногда аппетит вдруг пропадает;
- чувство онемения или покалывания в конечностях;
- постоянная усталость;
- снижение остроты зрения.
В самом деле — то ли диабет, то ли беременность с нормальным уровнем сахара. Когда появляются сразу несколько симптомов, это уже повод навестить гинеколога. Только тщательное обследование женщины выявит болезнь со стопроцентной точностью.
Диагностика
Если подозреваете у себя наследственный диабет или страдали ГСД прежде, обязательно расскажите врачу. Скорее всего, придётся пойти к эндокринологу и внепланово сдать тест на ГСД. А обследование по плану будущим мамам проводят на 24–28 неделе. Задача теста — выяснить, как организм беременной справляется с усвоением глюкозы.
Сдавать анализы придётся натощак. Порядок действий медиков:
- У пациентки берут кровь из вены. Полученные данные становятся исходными.
- Дают женщине выпить жидкость, в которой растворили 50 граммов сахара.
- Через 1 час снова берут кровь.
- Через 2 часа — заключительный забор крови.
Казалось бы — к чему такие сложности, а для пациентки вдобавок неприятные ощущения? Разберём на примере полученных результатов. Если нет ГСД, анализ крови покажет:
- Начальный забор крови — количество сахара 5,49 ммоль/л (миллимоль на литр).
- Забор крови после приёма сладкой жидкости — 11,49 ммоль/л.
- Последний забор — 7,79 ммоль/л.
То есть организм, получив сладкое, сначала выплеснул глюкозу в кровь, а после произошло закономерное снижение. Значит, инсулин своё дело знает. Когда гормон поджелудочной железы с задачей не справляется и у пациентки развивается ГСД, анализ покажет:
- Начальный забор крови — 5,49–6,69 ммоль/л.
- Следующий, после приёма сиропа — меньше 11,09 ммоль/л.
- Третий забор — больше 11,09 ммоль/л.
Видно, что сироп спровоцировал стабильный рост сахара в крови; с течением времени показатель всё дальше уходит от нормы — значит, глюкоза усваивается плохо.
 Тест, который определяет толерантность к глюкозе, позволяет точно диагностировать ГСД
Тест, который определяет толерантность к глюкозе, позволяет точно диагностировать ГСД
Не исключены ошибки: женщина пришла на анализы, слегка перекусив или сильно переволновавшись — чего не бывает. Для подтверждения диагноза эндокринолог назначит повторную процедуру — через 10–12 суток.
Обычный анализ крови на сахар также сдают натощак. Уровень глюкозы выше 7,1 ммоль/л даёт повод заподозрить ГСД.
Если во время беременности сахар обнаруживается в моче, сомнений практически не остаётся: у женщины гестационный диабет. Причём запущенный, поскольку почки уже не справляются со своими задачами.
Как лечить ГСД
Жёсткий контроль за уровнем сахара, устранение причин для его роста — вот принципы терапии при гестационном диабете. Будущим мамам рекомендуется купить глюкометр и пользоваться прибором 4–6 раз в день:
- Натощак.
- Спустя час после еды.
 Глюкометр — необходимый прибор для беременной женщины, когда появились симптомы ГСД
Глюкометр — необходимый прибор для беременной женщины, когда появились симптомы ГСД
Визиты в поликлинику для сдачи анализов — также обязательная мера. Что касается лекарств, при беременности разрешён исключительно приём инсулина, к тому же только если прочие методы борьбы с диабетом оказались бесполезными. Инсулинотерапия — целиком в ведении лечащего врача: назначает дозировку и определяет длительность курса. Препарат вводят с помощью инъекций, используют одноразовые шприцы.
Переходим на правильное питание
Первое место в лечении ГСД занимает диета. Женщине важно помнить: ограничения в пище нужны не для того, чтобы сбросить лишний вес, а для восстановления нормального уровня глюкозы в организме. Следует выбирать низкокалорийные, но питательные продукты; тогда плод не будет страдать от нехватки полезных веществ.
Решительно исключить из меню:
- кондитерские изделия, выпечку — из-за обилия легкоусвояемых углеводов;
- отдельные фрукты — бананы, черешню, виноград, хурму — так как содержат «лёгкие» углеводы;
- сливочное масло;
- жирные соусы;
- копчёности;
- сосиски, сардельки;
- свинину;
- майонез;
- полуфабрикаты;
- еду быстрого приготовления — супы, каши, лапшу.
Активно включать в рацион:
- продукты с большим содержанием клетчатки — каши, рис, цельнозерновой хлеб, бобовые;
- постное мясо — куриное, кроличье, также нежирную говядину;
- рыбу;
- овощи с «правильными» углеводами — морковь, брокколи, тыкву;
- огурцы, помидоры;
- капусту;
- кабачки;
- болгарский перец (понемногу, потому что сладкий);
- цитрусовые (если нет аллергии).
Фотогалерея: продукты для женщин с ГСД
Выбрать продукты — ещё полдела. Для снижения уровня глюкозы в крови придётся питаться, соблюдая такие нормы:
- избегать жареных блюд, предпочесть варёную, тушёную, запечённую пищу;
- за стол садиться 3 раза в день, в одно и то же время, между основными приёмами пищи можно дважды перекусить;
- порция на тарелке не должна превышать 200–250 граммов;
- если по утрам тошнит, можно съесть несколько крекеров.
Не брезгуйте арифметикой: терпеливо подсчитайте количество калорий в дневном рационе, выясните соотношение питательных веществ. Вот норма:
- белки — 20–25%;
- жиры — 35–40%;
- углеводы — 35%.
Вспоминаем про физкультуру
Лежать в кровати и страдать — верный способ усугубить своё состояние и вдобавок набрать ещё больше килограммов. Разумные физические нагрузки, напротив, облегчат симптомы ГСД, потому что:
- отдельные мышцы, которые не зависят от инсулина, при разминке потребляют глюкозу, тем самым помогая снизить её уровень;
- улучшается обмен веществ;
- повышается общий тонус организма, поднимается настроение.
Разумеется, упражнения для пресса придётся исключить, поскольку нагрузки на живот при беременности недопустимы. Избегайте также резких движений. Для будущих мам подойдут:
- лёгкая гимнастика;
- ходьба;
- плавание, упражнения в воде.
 Плавные, размеренные движения — зарядка отрегулирует обмен веществ и даже снизит уровень сахара в крови
Плавные, размеренные движения — зарядка отрегулирует обмен веществ и даже снизит уровень сахара в крови
Комплекс упражнений для беременных подскажет специалист по лечебной физкультуре в поликлинике или на курсах для беременных.
Занимайтесь 3 раза в неделю, по 20 минут — этого достаточно. Гулять на свежем воздухе, в стороне от проезжей части, можете без ограничений.
Как рожать при гестационном сахарном диабете
Если состояние будущей мамы тяжёлое или заметны осложнения у плода, прибегают к досрочным родам — как правило, на 37-й неделе беременности. В остальных случаях лучшее время для родоразрешения — 38-я неделя: лёгкие у ребёнка уже сформированы, а риски нарушений дыхания пока отсутствуют.
Во время родов уровень сахара у женщины проверяют каждые 2–3 часа. Поскольку этот уровень скачет, нужны оперативные меры, поэтому при повышении вводят инсулин, при снижении — глюкозу. Под пристальным контролем — дыхание и сердцебиение у ребёнка. В экстренных ситуациях делают кесарево сечение.
Крупный малыш, с большими плечами и животом, при прохождении через родовые пути может травмировать маму, да и сам получит вывихи. В таких случаях также не исключено кесарево.
Если у мамы ГСД, новорождённый появляется на свет с пониженным уровнем глюкозы, однако при кормлении грудным молоком или смесями сахар приходит в норму.
После выхода из организма плаценты, которая вырабатывала «враждебные» инсулину гормоны, количество сахара нормализуется и у мамы. Это можно было назвать счастливым финалом, если бы не возможные осложнения у тех, чей диабет оказался запущенным.
Видео: врач о диагностике и лечении ГСД
Снижаем риски появления ГСД
Заболевание не признаёт логики и часто появляется у здоровых женщин, обходя стороной тех, кто входит в группу риска. Поэтому меры предосторожности нужны каждой будущей маме. Вот некоторые:
- Контролируйте уровень глюкозы, регулярно сдавайте анализы.
- Не допускайте избыточного повышения веса.
- Питайтесь правильно.
- Оставайтесь физически активными.
Если женщина уже имела дело с ГСД во время прошлой беременности, нужен ещё более жёсткий контроль за сахаром в крови. А после родов, помня о возможности появления диабета 2-го типа, следует избегать лекарств, которые вызывают невосприимчивость к инсулину, например:
Отзывы
Гестационный сахарный диабет, не являясь хроническим заболеванием, как правило, исчезает после родов без следа. Однако если игнорировать патологию, она притащит за собой шлейф осложнений, угрожающих здоровью мамы и малыша. Главная опасность — нарушения в развитии будущего ребёнка, невольной виновницей которых стала мама. Возможно, ГСД исчезнет сам собой ещё во время беременности, но лучше не надеяться на авось, а принять меры, чтобы не допустить развития заболевания. Предс?
