Медико генетическое заключение сахарный диабет 2 типа
Данная форма заболевания является наиболее распространенной и встречается у 80–90 % диабетиков. Сахарный диабет 2 типа возникает вследствие инсулинорезистентности — уменьшения чувствительности клеток тела к инсулину, вырабатываемому поджелудочной железой. Факторами риска как у взрослых, так и у детей являются избыточный вес и ожирение, недостаток физической активности, нерациональное питание и наследственность.
Причины сахарного диабета 2 типа:
- генетическая предрасположенность (если заболевание обнаружено у родителей, то риск его развития у ребенка составляет 40 %);
- неправильное питание (несбалансированная диета приводит к нарушению обмена углеводов в организме);
- избыточная масса тела (ожирение по висцеральному типу, когда жир откладывается в области талии и вокруг органов брюшной полости);
- гиподинамия (сидячая работа, ограничение подвижности из-за соматических заболеваний);
- артериальная гипертензия;
- воспалительные заболевания поджелудочной железы.
Симптоматика сахарного диабета 2 типа
Признаками заболевания считаются:
- постоянная жажда;
- сильный зуд кожи и слизистых;
- увеличение массы тела;
- частое мочеиспускание;
- сонливость, повышенная утомляемость;
- медленное заживление ран;
- онемение конечностей;
- судорог икроножных мышц;
- постоянное чувство голода;
- проблемы со зрением.
Чаще всего заболевание обнаруживается у людей после 40 лет, страдающих ожирением.
Стадии развития сахарного диабета 2 типа:
- Легкая. Симптоматика практически не выражена, в лабораторных анализах мочи и крови могут быть незначительные отклонения.
- Средней тяжести. Помимо настораживающих данных анализов, присутствуют выраженные симптомы.
- Тяжелая. Резкое ухудшение состояния больного с развитием осложнений.
Опасность сахарного диабета 2 типа обусловлена риском развития метаболического синдрома на фоне повышенной концентрации глюкозы в крови. Этот синдром объединяет в себе такие заболевания, как артериальная гипертензия, ИБС, диспротеинемия, ожирение.
Среди последствий сахарного диабета 2 типа выделяют:
- гиперосмолярную кому;
- молочнокислый ацидоз;
- гипогликемию;
- диабетическую нефропатию;
- инфаркт миокарда;
- инсульт;
- диабетическую офтальмопатию;
- деформацию или отмирание тканей кожи на стопах;
- выкидыши и врожденные пороки развития у плода.
Диагностика при сахарном диабете 2 типа
По поводу обследования и терапии необходимо обращаться к эндокринологу. Врач опрашивает больного на предмет жалоб, уточняет анамнез (в т. ч. семейный), проводит физикальный осмотр.
Лабораторная диагностика при сахарном диабете 2 типа сводится к исследованию мочи и крови (общее, биохимическое). Проводятся также анализы на глюкозу в крови, кетоновые тела в моче, определяются толерантность к глюкозе, уровень инсулина и С-пептидов.
Инструментальные исследования могут включать в себя УЗИ, ангиографию, ЭЭГ головного мозга и т. д.
Генетика и сахарный диабет 2 типа
В случае диабета второго типа генетические предпосылки развития заболевания прослеживаются особенно четко. Уже выделено 20 генов, которые являются факторами риска. Чувствительность периферических тканей к инсулину понижается вследствие полиморфизма гена ADAMTS9. Толерантность к глюкозе нарушается при повышенной экспрессии продукта гена TCF7L2. Гены KCNJ11 и KCNQ1 несут информацию о структуре белков, принимающих участие в обмене инсулина.
Для предварительной оценки риска развития диабета изучаются гены DQA1, DQB1 и DRB1 и некоторые аллели HLA-DR3 и HLA-DR4. Генетическое исследование для оценки риска развития диабета «Углеводный обмен» проводится в медико-генетическом центре «Геномед».
Принципы терапии сахарного диабета 2 типа
Лечение включает в себя:
- соблюдение диеты (согласуется с врачом);
- прием лекарств (стимулирующих выработку инсулина, повышающих чувствительность клеток к тому гормону, а также препаратов, содержащих инсулин);
- регулярные физические нагрузки.
Диетотерапия при сахарном диабете 2 типа предусматривает:
- исключение мучного и сладкого;
- сокращение объема потребления углеводов;
- минимизацию жиров;
- дробное питание.
Полный список разрешенных продуктов можно получить у эндокринолога.
Профилактика сахарного диабета 2 типа
Чтобы снизить риск развития болезни, следует избавиться от вредных привычек, правильно питаться, не принимать лекарства без назначения врача, вести активный образ жизни, регулярно сдавать анализы мочи и крови, нормализовать вес тела, регулярно проходить медосмотры, своевременно лечить заболевания поджелудочной железы.
Нажимая на кнопку получить консультацию, Вы соглашаетесь на обработку персональных данных
Метод исследования: Определение нуклеотидной последовательности соответствующих генетических локусов методом пиросеквенирования с использованием реагентов и оборудования фирмы Qiagen (Германия).
Исследование полиморфизмов в генах:
- KCNJ11 (АТФ-зависимый калиевый канал, K23E, C>T), rs5219
- PPARG (фактор транскрипции PPAR гамма, P12A, C>G), rs1801282
- TCF7L2 (фактор транскрипции 7, IVS3, C>T), rs7903146
- TCF7L2 (фактор транскрипции 7, IVS4, G>T), rs12255372
Сахарный диабет 2-го типа встречается в 85-90% случаев всех форм диабета, как правило, развиваясь у людей старше 40 лет. В этиологии этого заболевания значительную роль имеет наследственная предрасположенность, при этом подавляющее большинство лиц с этим типом заболевания имеет избыточную массу тела.
В настоящее время известно более 20 различных генов, полиморфизмы которых могут являться предрасполагающими факторами риска развития этого заболевания. Однако данные по большинству этих вариантов далеко не всегда подтверждаются в различных исследованиях, а зачастую и противоречат друг другу. В данной панели исследуются полиморфизмы, связанные с возникновением сахарного диабета 2-го типа, определенные на значительных выборках различных популяций.
Выявление генетических маркеров риска сахарного диабета 2-го типа позволяет лучше понять основной патологический механизм развития этого заболевания и в соответствии с этим выбрать оптимальную терапию заболевания, а также использовать полученные данные для профилактики сахарного диабета 2-го типа у здоровых людей.
Факторы риска развития сахарного диабета 2-го типа:
- ожирение и низкая физическая активность;
- патология углеводного обмена, дислипидемия;
- наличие наследственной предрасположенности к сахарному диабету 2-го типа;
- заболевания поджелудочной железы вследствие воздействия врожденных или приобретенных факторов (гемохроматоз, ячеистый фиброз, асептическое воспаление, инфекция, травма, рак, резекция);
- применение пероральных контрацептивов, глюкокортикоидов и других гормонов;
- беременность;
- артериальная гипертония, атеросклероз.
Исследование позволяет оценить риск развития гипергликемии, сахарного диабета 2-го типа и предотвратить заболевание соответствующими профилактическими мерами.
Определение нуклеотидной последовательности соответствующих генетических локусов проводится методом пиросеквенирования с использованием реагентов и оборудования фирмы Qiagen (Германия).
Преимущества метода:
- высокая прогностическая значимость выявляемых факторов риска;
- точность определения генотипа;
- анализ на наличие мутаций достаточно провести 1 раз в жизни.
ПОКАЗАНИЯ К ИССЛЕДОВАНИЮ:
- Отягощенный семейный анамнез по сахарному диабету 2-го типа;
- При наличии гипергликемии в прошлом;
- Гипергликемия натощак;
- Гипергликемия в период беременности (сахарный диабет беременных);
- Ожирение;
- Пациент относится к расовым и этническим группам с высокой заболеваемостью сахарным диабетом.
ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ:
Пример результата исследования. Генетическая предрасположенность к сахарному диабету 2 типа. Базовый профиль
| Параметр | Результат |
|---|---|
| Полиморфизм в гене KCNJ11 (АТФ-зависимый калиевый канал, K23E, C>T), rs5219 | СТ |
| Полиморфизм в гене PPARG (фактор транскрипции PPAR гамма, P12A, C>G), rs1801282 | СG |
| Полиморфизм в гене TCF7L2 (фактор транскрипции 7, IVS3, C>T), rs7903146 | TT |
| Полиморфизм в гене TCF7L2 (фактор транскрипции 7, IVS4, G>T), rs1225537 | TT |
| Комментарий лаборатории Один и тот же полиморфизм, являясь фактором риска по одному заболеванию/состоянию, может обладать защитным эффектом для других заболеваний. Для интерпретации результатов необходима консультация врача-специалиста. | |
| Примечание лаборатории. Для данного исследования референсные значения не существуют. | |
Информационное приложение к результату
Внимание!
- Если у кого-то из ваших родственников 1 или 2 линии родства (1 линия родства: мать, отец; 2 линия родства: сестры, братья, бабушки, дедушки) была выявлена генетическая предрасположенность к сахарному диабету 2-го типа или установлен диагноз сахарный диабет 2 типа, укажите данную информацию.
- Выявление генетической предрасположенности определяет только повышенный риск развития заболевания, а не обязательное его развитие, таким пациентам показано диспансерное наблюдение и первичная профилактика.
- При выявлении генетической предрасположенности к сахарному диабету 2-го типа рекомендовано регулярное лабораторное обследование на услуги: 090037 глюкозу, 060601 инсулин и другие лабораторные исследования.
- При необходимости по результатам исследований оформляется заключение врачом-генетиком (код услуги 181013).
- Заключение врача-генетика проводится только для услуг, выполняемых в лаборатории CMD.
- Врач-генетик описывает результат в течение 10 рабочих дней после готовности генетического исследования.
- Заключение врача-генетика включает объяснение значения выявленного генотипа, возможные патогенетические механизмы, связанные с развитием тех или иных состояний, индивидуальные риски развития патологических состояний и рекомендации по предотвращению, диагностике и возможным подходам ведения пациента (по согласованию с лечащим врачом).
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» от 21 ноября 2011 года, должны производиться врачом соответствующей специализации.
MODY-диабет
Повышенный уровень глюкозы в крови, выявленный в юном и молодом возрасте, требует тщательного изучения причин. У молодых и так может проявляться MODY-диабет, который вызывают мутации, отвечающие за развитие и работу поджелудочной железы. В результате нарушается выработка инсулина в островках Лангерганса.
Определить MODY-диабет можно с помощью скрининга, разработанного шведскими учеными.
Молекулярно-диагностическое тестирование
Что такое MODY-диабет и чем он опасен
Существует 2 основных типа болезни:
- 1 тип. В этом случае поджелудочная железа вырабатывает мало инсулина, что приводит к нарушению усвояемости сахара. Больным назначают инъекции инсулина. Такая форма диабета, в основном, возникает в юном возрасте, поэтому ее называют юношеской.
- 2 тип. В этом случае инсулина вырабатывается достаточно или даже слишком много. Однако ткани организма не могут его усваивать. Это состояние называется инсулинорезистентностью. Диабет 2 типа считается возрастным, поскольку возникает ближе к 50 годам. При его лечении применяют противодиабетические препараты в таблетках.
Диабет 1 типа
Диабет 2 типа
MODY-диабет, в отличие от них, возникает из-за генетических нарушений. Хромосомные мутации могут поражать саму железу и нарушать разные этапы выработки инсулина.
Существует несколько видов MODY-диабета:
- MODY-1. – При этой форме заболевания повреждаются вещества, участвующие в обмене и распределении поступающих углеводов. Впервые диагностируется в раннем детстве, иногда даже у новорожденных. Может иметь тяжелое течение.
- MODY-2. В этом случае страдает фермент, который выводит инсулин в кровь. Гормона вырабатывается достаточно, но он не может покинуть ткани железы. Довольно легкая и мягкая форма, которую можно контролировать в течение всей жизни.
- MODY-3. У больных нарушаются функция клеток, вырабатывающих инсулин Форма диабета похожа на первый тип болезни, быстро прогрессирует и приводит к тяжелым осложнениям.
- MODY-4. В этом случае генетические аномалии нарушают развитие железы. В результате недоразвитый орган не может нормально вырабатывать гормоны. У больных наблюдаются нарушения работы пищеварительного тракта, вызванные недостатком выработки панкреатических ферментов.
- MODY-5. При этой форме болезни кроме поджелудочной железы поражаются ещё и почки. У больных быстро возникает почечная недостаточность.
- MODY-6. Генетическая аномалия нарушает развитие структур головного мозга, отвечающих за работу поджелудочной железы. Кроме диабета, у больных часто наблюдаются неврологические нарушения.
- MODY-7. В этом случае из-за генетического сбоя снижается активность поджелудочной железы. Этот тип диабета развивается очень поздно и имеет доброкачественное течение.
- MODY-8. При этой форме болезни дефектный ген вызывает жировое перерождение органов, в том числе, поджелудочной железы. На теле больных появляются многочисленные жировики (липомы).
- MODY-9. Генетические дефекты нарушают развитие клеток, которые продуцируют инсулин. Болезнь имеет тяжелое течение. Нарушение переработки углеводов приводит к кетоацидозу – скоплению в крови ацетона, образовавшегося из-за высокого уровня сахара. У больных часто развивается диабетическая кома.
- MODY-10. В этом случае не вырабатывается проинсулин — предшественник инсулина, также вырабатываемый островками Лангерганса поджелудочной железы. Заболевание может приводить к гибели клеток железы.
- MODY-11. При этой форме болезни дефектные гены нарушают весь обмен веществ. Характерно сочетание диабета с ожирением.
- MODY-12. и -13 в этом случае нарушается чувствительность калиевых каналов поджелудочной железы. Орган не получает достаточное количество электролитов, что отрицательно влияет на его функцию. Может проявиться в любом возрасте, но чаще всего — в юности.
Таблица 1. Клинические и молекулярно-генетические характеристики различных типов MODY-диабета
| MODY ген | Расположение генов в хромосоме | Частота (% от MODY) | Патофизиология | Другие характеристики | Лечение |
| HNF4A | 20q13 | 5 | Дисфункция β-клеток | Неонатальный гиперинсулинемия, низкий уровень триглицеридов | Чувствительны к препаратам сульфонилмочевины |
| GCK | 7p13 | 15-20 | Дисфункция β-клеток (нарушение чувствительности к глюкозе) | Гипергликемия натощак с рождения | Диета |
| HNF1A | 12q24 | 30-50 | Дисфункция β-клеток | Глюкозурия | Чувствительны к препаратам сульфонилмочевины |
| PDX1/IPF1 | 13q12 | <1 | Дисфункция β-клеток | Гомозиготные: агенезия поджелудочной железы | Диета или пероральные сахароснижающие препараты или инсулин |
| HNF1B | 17q12 | 5 | Дисфункция β-клеток | Аномалия развития почек, половых органов, гипоплазия поджелудочной железы | Инсулин |
| NEUROD1 | 2q31 | <1 | Дисфункция β-клеток | Проявляется во взрослом возрасте | Пероральные сахароснижающие препараты или инсулин |
| KLF11 | 2p25 | <1 | Дисфункция β-клеток | Клинически схож с СД2 | Пероральные сахароснижающие препараты или инсулин |
| CEL | 9q34 | <1 | Нарушение эндокринной и экзокринной функции поджелудочной железы | Экзокринная недостаточность, липоматоз поджелудочной железы | Пероральные сахароснижающие препараты или инсулин |
| РАХ4 | 7q32 | <1 | Дисфункция β-клеток | Возможен кетоацидоз | Диета или пероральные сахароснижающие препараты или инсулин |
| lNS | 11p15 | <1 | Мутация гена инсулина | Может манифестировать как перманентный неонатальный СД | Пероральные сахароснижающие препараты или инсулин |
| ВLК | 8p23 | <1 | Дефект секреции инсулина | Избыточный вес, относительный дефект секреции инсулина | Диета или пероральные сахароснижающие препараты или инсулин |
| ABCC8 | 11p15 | <1 | Дисфункция АТФ- чувствительного калиевого канала | Гомозиготные: перманентный неонатальный сахарный диабет; гетерозигот: транзиторный неонатальный сахарный диабет | Пероральные сахароснижающие препараты (сульфонилмочевина) |
| KCNJ11 | 11p15 | <1 | Дисфункция АТФ- чувствительного калиевого канала | Гомозиготные: неонатальный сахарный диабет | Диета или пероральные сахароснижающие препараты или инсулин |
Такое большое разнообразие форм и времени проявления – от младенчества до 30-40 лет усложняет диагностику болезни. Даже опытному врачу-эндокринологу тяжело сразу определить одну из многочисленных форм MODY-диабета. Для этого потребуется комплексное обследование всего организма, проведение анализов на гормоны, УЗИ брюшной полости и длительное наблюдение.
Больным MODY- диабетом зачастую неправильно ставят диагноз
Результаты пятилетнего наблюдения за 4000 больными с диагнозом «диабет» Университетской больнице Скане в Швеции, выявили, что примерно в 4% случаев первых проявлений диабета у детей и молодых людей приходится именно на MODY- диабет. Хуже всего, что большинство пациентов лечат неправильно, как при первом и во втором типе болезни.
Для выявления этого заболевания шведские ученые применили скрининг на четыре вида островковых аутоантител: антител GAD (GADA), антигена IA-2A, транспортера цинка 8A (ZnT8A) и аутоантител к инсулину (IAA). При отсутствии реакции на все виды антител и уровень сахара, превышающий 5,5 ммоль/л, можно заподозрить MODY- диабет. Таким больным рекомендуется сделать анализы на генетику, которые выявят «дефектные» гены, вызывающие эту болезнь.
Такой подход позволит избежать ситуации, когда больные годами колют инсулин или пьют препараты, которые не могут снизить уровень сахара. Обследование на генетику также покажет шанс передачи болезни детям пациента.
Поделиться ссылкой:
Еще статьи
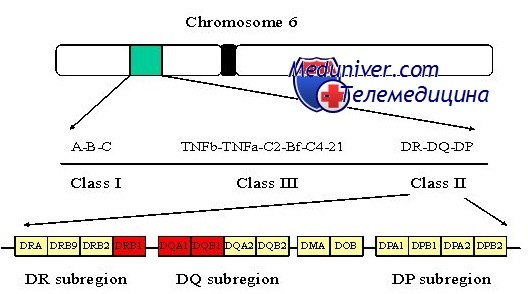
Генетика сахарного диабета I типа. Особенности наследованияСуществуют два основных типа сахарного диабета: I тип (инсулинзависимый — ИЗСД) и II тип (инсулиннезависимый — ИНСД), составляющие 10 и 88% всех случаев соответственно. Они отличаются типичным возрастом начала, конкордантностью однояйцовых близнецов и ассоциацией с конкретными аллелями главного комплекса гистосовместимости (МНС — major histocompatibility complex). Семейное накопление наблюдают при обоих типах сахарного диабета, но в одной семье обычно присутствует только I или II тип. Сахарный диабет I типа встречается в белой популяции с частотой около 1 на 500 (0,2%), в африканских и азиатских популяциях — реже. Обычно его обнаруживают в детстве или юности, и он вызван аутоиммунным поражением b-клеток поджелудочной железы, вырабатывающих инсулин. У преобладающего большинства больных детей уже в раннем детстве, задолго до развития явных проявлений болезни, вырабатываются многочисленные аутоантитела против ряда эндогенных белков, включая инсулин. Ассоциация главного комплекса гистосовместимости при сахарном диабете I типаПри I типе сахарного диабета существует подтверждение роли генетических факторов: конкордантность однояйцовых близнецов приблизительно 40%, что далеко превышает 5% конкордантности у разнояйцовых. Риск диабета I типа для сибсов больного пробанда около 7%, что дает показатель наследуемости hs = 7% / 0,2% =- 35. Давно известно, что локус МНС — основной генетический фактор при сахарном диабете, так как около 95% всех пациентов с сахарным диабетом I типа (по сравнению с примерно 50% в нормальной популяции) — гетерозиготные носители аллелей HLA-DR3 или HLA-DR4 в локусе HLA класса II в МНС [HLA — человеческие лейкоцитарные антигены (human leucocyte antigens)]. Первое исследование, показавшее ассоциацию HLA-DR3 и HLA-DR4 с сахарным диабетом I типа при использовании стандартных методов проверки достоверности различия между разными аллелями HLA, проводили методом иммунологических реакций in vitro. Позже этот метод заменили прямым определением ДНК-последовательности разных аллелей. Секвенирование локуса гистосовместимости у огромного количества больных обнаружило, что «аллели» DR3 и DR4 — не просто аллели.
Как DR3, так и DR4 могут быть подразделены на десятки аллелей, располагающихся в локусе, теперь называющемся DRB1, и определяемых на уровне последовательности ДНК. Кроме того, стало ясным, что ассоциация между определенными аллелями DRB1 и сахарным диабетом I типа частично вызвана аллелем в другом локусе класса II, DQB1, располагающимся примерно в 80 килобазах от DRB1, вместе формирующих общий гаплотип (вследствие неравновесного сцепления; см. главу 10) друг с другом. DQB1 кодирует b-цепь, одну из цепей, формирующих димер белка класса II DQ. Оказывается, что присутствие аспарагиновой кислоты (Asp) в 57 позиции b-цепи DQ тесно связано с устойчивостью к сахарному диабету I типа, тогда как другие аминокислоты в этом положении (аланин, валин или серии) определяют восприимчивость. Около 90% пациентов с сахарным диабетом I типа гомозиготны по аллелям DQB1, не кодирующим аспарагиновую кислоту в 57 положении. Раз молекула DQ, и конкретно 57 позиция р-цепи критична для связи антигена и пептида и Т-клеточного ответа, похоже, что различия в присоединении антигена, определяемые конкретной аминокислотой в 57 положении р-цепи DQ, непосредственно содействуют аутоиммунному ответу, уничтожающему инсулин-продуцирующие клетки поджелудочной железы. Тем не менее также важны другие локусы и аллели в МНС, что видно из того, что некоторые пациенты с сахарным диабетом I типа имеют в данной позиции b-цепи DQ аспарагиновую кислоту. Гены, отличающиеся от локусов главного комплекса гистосовместимости класса II при сахарном диабете I типаГаплотип МНС отвечает только за часть генетического вклада в риск сахарного диабета I типа у сибсов пробанда. Семейные исследования показывают, что даже когда сибсы имеют те же гаплотипы МНС класса II, риск болезни составляет приблизительно 17%, что значительно ниже показателя конкордантности у однояйцовых близнецов, равного примерно 40%. Таким образом, в геноме должны быть другие гены, также предрасполагающие к развитию сахарного диабета I типа и различающиеся у однояйцовых близнецов и сибсов, имеющих аналогичные условия окружающей среды. Кроме МНС, предполагают изменения еще в более чем десятке локусов, увеличивающих восприимчивость к сахарному диабету I типа, но надежно подтверждены только три из них. Это вариабельность числа тандемных повторов в промоторе гена инсулина и простой нуклеотидный полиморфизм в гене иммунного регулятора CTLA4 и в гене PTPN22, кодирующем протеин-фосфатазу. Идентификация других генов восприимчивости для сахарного диабета I типа как в пределах, так и за пределами МНС — объект интенсивного исследования. В настоящее время природа факторов негенетического риска при сахарном диабете I типа в основном неизвестна. Генетические факторы сами по себе, тем не менее, не вызывают сахарный диабет I типа, поскольку показатель конкордантности у однояйцовых близнецов составляет не 100%, а только около 40%. До получения более полной картины участия генетических и негенетических факторов в развитии сахарного диабета I типа консультирование по оценке риска остается эмпирическим. – Также рекомендуем “Генетика болезни Альцгеймера. Особенности наследования” Оглавление темы “Генетика заболеваний”:
|
