Ноги опухшие раны сахарный диабет
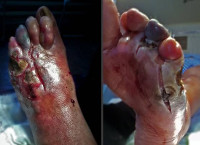
На конечностях располагаются диабетические раны. Сахарный диабет – хроническое заболевание, вызывающее множество осложнений в организме, в том числе кожных.
Кожа становится шершавой, шелушится, на ней появляются болезненные трещинки. Малейшая царапина может долго не заживать и доставлять пациенту дискомфорт.
Почему при диабете плохо заживают ранки
Нормой заживления ран при сахарном диабете считается период 1-2 недели. У больных сахарным диабетом этот срок увеличивается до 1-2 месяцев. У пациента снижается способность к регенерации, увеличивается разрушение нервных окончаний и кожа становится чрезмерно восприимчивой. Незаживающие раны на ногах известны как синдром диабетической стопы. Раны диабета могут плохо зажить по следующим причинам:
- плохое снабжение клеток питательными веществами и кислородом из-за густой крови в результате высокого уровня сахара в крови;
- снижение иммунитета;
- диабетическая невропатия (снижение чувствительности кожи);
- хрупкие кровеносные сосуды;
- лазерная, магнитотерапия;
- УФ-излучение.
Несвоевременное ранение может вызвать образование язвы и последующее развитие гангрены.
Незаживающие раны на ногах и руках типичны для диабета, но могут возникать и в других местах.
Лечение раны при сахарном диабете
Обнаружив на теле рану или травму, первым делом обработайте ее любым мягким антисептиком, например, перекисью, раствором хлоргексидина или фурацилином, а затем наложите стерильную повязку.Своевременное лечение не приведет к ожидаемому результату. Если лечение сахарного диабета долго не приходит, а даже ухудшается, следует немедленно обратиться к врачу.
Раны при сахарном диабете лечат следующими мероприятиями и методами лечения:
- антибактериальная терапия;
- витаминный комплекс;
- диета с преобладанием белков;
- физиотерапия;
- укрепление иммунитета;
- Хирургическое вмешательство.
Рекомендуемое лечение зависит от стадии заболевания, характера поражений и возраста пациента.
Для диабета характерны незаживающие раны на ногах.
Диабетическая нейропатия
При невропатии на ногах появляются язвы, требующие серьезного лечения. Потеря чувствительности приводит к тому, что пациент не замечает ссадин, которые быстро переходят в гнойные раны. Для лечения диабетической невропатии используются следующие методы:
- нормализация уровня сахара в крови;
- нормализация артериального давления;
- прием препаратов, восстанавливающих чувствительность, и обезболивающих;
- избавление от вредных привычек.
Хорошим подспорьем являются средства народной медицины. Камфорное масло прикладывают к больному месту и укладывают повязкой. Повязки меняют каждые 2-3 часа.
Гнойные диабетические раны смазывают огуречным соком и делают компрессы. После очистки раны выполните меры, предписанные врачом.
Диабетическая стопа, раны на ногах при диабете
Диабетическая стопа – это некротическое поражение стопы, возникшее в результате невылеченных язв. Раны стопы часто бывают очень глубокими и требуют клинического вмешательства. Чтобы быть эффективным, необходимо выполнить следующие шаги:
- снизить нагрузку на стопу;
- Носите удобную обувь;
- принимать спазмолитики и обезболивающие;
- уравновешивает уровень сахара в крови;
- уменьшить потребление углеводов.
Лечение проводится во время и под чутким контролем специалиста.
Мази для лечения раны при сахарном диабете
Хороших результатов можно добиться, используя специальные мази для заживления ран при диабете. Терапия не сопровождается болезненными и неприятными ощущениями.
Препараты для наружного применения назначают в зависимости от характера поражения. Если у пациента наблюдается повышение температуры тела, болезненность раненого участка, отек и гнойное воспаление, назначают мази с антибиотиками, например «Левосин».
По этиологии раны делятся на трофические, открытые и гнойные.
Мази для трофических поражений:
- «Делаксин»- в состав входит синтетический танин, который способствует сушке, регенерации клеток, снимает воспаление и зуд;
- «Альгофин» – относится к антибактериальным средствам;
- «Солкосерил» – ускоряет обменные процессы, в результате чего раны быстрее заживают;
- «Фузикутан» – антибиотик, произведенный на основе фузидиевой кислоты.
Мазь Солкосерил, ускоряющая обменные процессы
При открытых язвах прописывают:
- «Банеоцин» – в его состав входят бацитрацин и неомицин, сильнейший антибиотик;
- Цинковая мазь подсушивает рану;
- «Левомеколь» – регенерирует ткани, дезинфицирует и снимает воспаление.
«Банеоцин» назначают при открытых язвах.
На гнойные раны наносят:
- Мазь ихтиоловая – выводит гной, обезболивает и дезинфицирует;
- Мазь Вишневского – борется с затвердеванием, применяется в виде примочек;
- Мазь «Синтомицин» – антибиотик разностороннего действия, способствует более быстрому заживлению ран при диабете.
Обязательной процедурой перед применением препарата является очистка раны от гноя, мусора и омертвевших фрагментов кожи.
Травы, способствующие заживлению раны при сахарном диабете
Помимо медикаментозной терапии раны можно обрабатывать различными травами. Используйте их для приготовления компрессов, примочек, ванн … Также рецепты с травами не должны исключать лечения традиционными методами.
- Листья чистотела. Его можно есть свежим или сушеным. Заваренные ранее листья кладут на больное место, перевязывают и выдерживают некоторое время.
- Корень лопуха и сельдерей. Равномерно измельченные корни разбавить 100 мл подсолнечного масла (можно использовать оливковое масло), переложить в кастрюлю или другую подходящую емкость и варить 10-15 минут. Процедить раневой состав 3 раза в день в течение 2-3 недель.
- Ванны с использованием настоя трав. Он состоит из 2 частей листьев эвкалипта, 3 частей листьев малины и побегов мяты перечной. Залить 3 л кипятка и настоять 2 часа. Развести в ванне и принять 15 минут.
- Календула. Две столовые ложки цветов залить кипятком и дать настояться 2 часа. Этот настой используют для примочек.
Использование народной медицины имеет определенные ограничения, поэтому использовать их без консультации врача недопустимо.
Профилактика
Каждый пациент должен заботиться о гигиене и своем питании. Определенные продукты, такие как овощи, фрукты, яйца, овсянка и печень, содержат много витаминов и микроэлементов. Их употребление способствует быстрому заживлению ран при диабете и предотвращает образование новых очагов поражения.
Для того, чтобы снизить риск травм и пролежней, предотвратить осложнения, принимайте меры профилактики и соблюдайте определенные правила:
- контролировать уровень сахара в крови;
- Ежедневно проверяйте наличие ран или синяков;
- остерегайтесь острых предметов и нагревательных приборов;
- Носите удобную нескользящую обувь;
- отдавайте предпочтение одежде, а особенно носкам и нижнему белью из натуральных тканей.
Помните, что диабет – это не приговор, а соблюдение простейших правил безопасности убережет вас от травм и осложнений.
Источник
Содержание статьи:
- Почему отекают ноги при сахарном диабете
- Сопутствующие признаки
- Чем опасны отеки ног при сахарном диабете
- Лечение отеков ног при сахарном диабете 1 и 2 типов
- Что нельзя делать, когда отекают ноги при диабете
- Профилактика отеков
Сахарный диабет вызывает опасные осложнения со стороны глаз, сердца, почек и структур нижних конечностей. Одно из распространенных проявлений патологии – отеки ног. Они не только вызывают дискомфорт и ухудшают качество жизни, но и могут стать причиной угрожающих состояний – тромбоза вен нижних конечностей и диабетической стопы. Поэтому требуют врачебного вмешательства.
Почему отекают ноги при сахарном диабете
Повышенный уровень глюкозы в крови вызывает поражения сосудов, суставов и нервных волокон, а также поражения почек. При поражении структур нижних конечностей измененные стенки сосудов ног пропускают в межклеточное пространство плазму крови. Там она скапливается и образует отеки. Из-за диабетического поражения нервных окончаний человек может долго этого не ощущать. В результате массивные отеки затрудняют циркуляцию крови в ножных венах, в связи с чем они могут тромбироваться.
В свою очередь кожа и мягкие ткани из-за недостаточного кровоснабжения плохо заживают даже после незначительных травм, а в ранах легко размножается инфекция. Так развиваются гнойные некрозы и язвы костей и суставов – вплоть до флегмон, абсцессов и гангрены.
Сосуды ножных вен также могут изменяться из-за атеросклероза – распространенного осложнения диабета 2-го типа. В этом случае на стенках нарастают атеросклеротические бляшки, просвет сосудов сужается, движение крови замедляется и ее скопление вызывает отек.
При диабетической нефропатии фильтрация крови в почечных структурах нарушается. Организм перестает справляться с отводом жидкости. Ее задержка провоцирует отеки, особенно в стопах и голенях – отделах тела, максимально удаленных от сердечного «насоса».
При сахарном диабете нередки отеки не только в нижних конечностях, но также в области лица, рук, живота, макулярный отек глаз, а также внутренних органов – почек и сердца. При диабете первого типа отечность часто бывает неравномерной – на левой стороне больше чем на правой. При диабете второго типа к отеку может присоединяться сдавливающая боль.
Факторы риска, которые повышают риск развития отеков при диабете:
- плохой гликемический контроль;
- высокое артериальное давление;
- сердечная недостаточность, ИБС;
- повышенный уровень холестерина;
- курение или употребление алкоголя;
- лишний вес;
- регулярные переедания;
- избыток соли в рационе;
- недостаточная физическая активность;
- варикоз;
- ношение тесной обуви;
- нарушения гормонального баланса, в том числе во время беременности;
- недостаток сна;
- хронический стресс.
На практике у большинства больных диабетом выявляют одновременно и несколько причин отекания, и несколько факторов повышения риска.
Сопутствующие признаки
Процесс отекания тканей ног трудно заметить на начальной стадии. Но даже на начальной стадии его можно заподозрить по сопутствующим симптомам. Незамедлительно проконсультируйтесь с врачом, если у больного появились вторичные признаки отека:
- дискомфорт во время стояния;
- изменение цвета кожи ступней и лодыжек – бледность, посинение или покраснение (особенно покраснение от синтетики);
- водянистые волдыри;
- снижение чувствительности к механическим воздействиям (например, не почувствовал камешка в ботинке);
- чувство жжения в пальцах;
- покалывания, пощипывания, ощущение пульсации в конечностях;
- сухость кожи стоп, трещины пяток, мозоли;
- выпадение волос на ногах;
- синдром беспокойных ног СБН – потребность двигать ногами из-за неприятных ощущений;
- онемение пальцев ног;
- натирание привычной обувью.
Чем опасны отеки ног при сахарном диабете
Помимо диабетической стопы, тромбозов и трофических язв, отеки конечностей при диабете могут стать причиной вывихов и подвывихов, переломов, деформации пальцев ног. Они могут провоцировать боль и врастание ногтей.Если их оставить без внимания, состояние может закончиться ампутацией нижних конечностей.
Лечение отеков ног при сахарном диабете 1 и 2 типов
При отеках на фоне диабета нужна консультация эндокринолога и/или сосудистого хирурга. Чтобы подобрать работающую лечебную схему, помимо осмотра, проверки пульсации ножных вен и рефлексов врач может назначить УЗИ и электронейромиографию.
Основные цели лечения:
- нормализовать уровень глюкозы – это поможет восстановить нормальную работу почек, функции нервных окончаний, состояние сосудистых стенок и суставов.
- подобрать диету, которая поможет поддерживать показатели сахара крови в норме – таким образом добиваются устойчивой ремиссии;
- при необходимости – устранить нефропатический синдром и нормализовать функции мочевыделительной системы;
- помочь организму вывести скопившуюся жидкость (с помощью системных или местных лекарственных средств, фиточаев или ванночек).
При диабете I типа уровень сахара снижают путем введения инсулина – гормона поджелудочной железы, который у больных этой группы не вырабатывается. При диабете II типа стараются обойтись сахароснижающими препаратами (если они оказывают эффект, а уровень глюкозы в крови не слишком высокий).
Если есть болевой синдром, назначают обезболивающие НПВП-препараты. Кроме этого, корректируют влияние провоцирующих факторов:
- нормализуют давление с помощью препаратов-ингибиторов, блокаторов рецепторов или диуретиков (в зависимости от причины гипертонии);
- купируют процессы формирования атеросклеротических бляшек с помощью статинов;
- нормализуют гормональный фон;
- помогают пациенту отказаться от курения путем подбора подходящей методики;
- консультируют по подбору подходящей обуви;
- поддерживают работу сердца с помощью сердечных гликозидов;
- назначают диету и лечебную физкультуру;
- корректируют режим дня и ночного отдыха;
- учат преодолевать стресс;
- при варикозе опционально прописывают флеботоники и компрессионный трикотаж.
Для общего укрепления организма врач может порекомендовать витаминно-минеральные комплексы для диабетиков и БАДы. После устранения острой фазы нередко назначают поддерживающую терапию. Помимо медикаментозных средств и коррекции образа жизни в нее включают физиотерапию – чтобы улучшить кровоснабжение в конечностях.
Что нельзя делать, когда отекают ноги при диабете
Крайне опасно самостоятельно принимать мочегонные средства.Неправильный подбор, некорректная доза или длительность курса могут резко уменьшить объем циркулирующей крови, спровоцировать острую почечную недостаточность,критическое снижение артериального давления и уровня калия(он необходим для работы сердца).
Также учитывайте, что в остром периоде болезни противопоказан противоотечный массаж. Его назначают только после устранения симптомов,на этапе реабилитации и профилактики.
Профилактика отеков:
- Носить компрессионный трикотаж (не лечебного, а профилактического класса).
- Если есть симптомы диабетической стопы – ухаживать за ней в точности как назначил врач и использовать специальные средства для диабетиков.
- Соблюдать подобранную диету -с минимумом соли и простых углеводов.
- Выпивать 1,5-2 литра воды в день (не на ночь).
- Поддерживать рекомендованную врачом нормальную двигательную активность – даже небольшие физические нагрузки снижают риск развития отеков в 2 раза.
- Не допускать переохлаждения и перегрева ног.
- Носить удобную обувь – устойчивую, на низком каблуке и из качественных материалов.
- Выполнять все врачебные назначения, чтобы достичь компенсации диабета и сопутствующих заболеваний.
Отеки при диабете сигнализируют о проблеме декомпенсации. Их игнорирование или самолечение могут катастрофически ухудшить ситуацию. И напротив – своевременное обращение к специалисту позволяет компенсировать диабетические процессы, нормализовать нарушенные функции и добиться устойчивой ремиссии.
Источник
Диабетическая гангрена – это омертвление участка тела при сахарном диабете. Обычно страдают дистальные отделы нижних конечностей. Основными симптомами являются боли, черный (черно-синий, темно-багровый) цвет конечности, отсутствие чувствительности и кровоснабжения в пораженной зоне. При влажном некрозе наблюдается нагноение, тошнота, озноб, гипертермия. Диагноз выставляется на основании анамнеза и данных внешнего осмотра, для оценки состояния тканей и сосудов назначают МРТ, УЗДГ, рентгенографию, проводят определение лодыжечно-плечевого индекса, неврологическое обследование. В зависимости от распространенности и вида некроза осуществляют консервативные мероприятия, некрэктомию или ампутацию конечности.
Общие сведения
Гангрена – локальное омертвление части тела живого организма. Является причиной инвалидизации. В случае влажного некроза становится причиной интоксикации организма продуктами распада тканей. Диабетическая гангрена – тяжелая форма синдрома диабетической стопы. В группе риска развития данной патологии находится около 35-40% больных сахарным диабетом, эпидемиологический показатель составляет 3,5-8,5%. При СД 1 типа вероятность возникновения гангрены резко увеличивается через 7-10 лет после дебюта болезни, при диабете 2 типа риск данного осложнения существует с начала заболевания. Больные с СД второго типа страдают гангреной в 10 раз чаще лиц с 1 типом сахарного диабета. 8-12% пациентов с подтвержденным диагнозом нуждаются в ампутации конечности.

Диабетическая гангрена
Причины
Ключевым этиологическим фактором является тяжелое течение сахарного диабета. Нарушение метаболизма глюкозы становится причиной возникновения сосудистых, неврологических и костно-суставных изменений, приводящих к развитию гангрены. К первичным и второстепенным причинам диабетического некроза конечностей относят:
- Декомпенсацию СД. Длительная гипергликемия лежит в основе сосудистых и неврологических расстройств. Гангрена формируется на фоне недостаточности кровотока, гипоксии тканей, снижения чувствительности.
- Деформации стопы. Ограниченная подвижность суставов, неравномерное распределение нагрузки на стопу, перегрузка ее отдельных участков ведут к нарушению трофики тканей и деформации стопы. Появляются потертости, трещины и язвы, в области которых в последующем образуются участки некроза.
- Иммунодефицитные состояния. Отмечается снижение адаптационных и защитных механизмов организма. Пациенты становятся более уязвимыми к случайным повреждениям кожи, инфицированию ран.
- Сопутствующие заболевания. Гангрена чаще диагностируется у больных с патологиями сердечно-сосудистой и мочевыделительной системы. В группу риска относят лиц пожилого возраста с тяжелой нефропатией, сердечной и венозной недостаточностью, избыточным весом.
- Социально-экономические факторы. Зачастую осложнения СД обусловлены низкой комплаентностью пациентов – несоответствием их поведения рекомендациям и назначениям врача-эндокринолога. Другие факторы – недоступность медицинской помощи и асоциальный образ жизни.
Патогенез
К механизмам развития гангрены относят периферическую нейропатию, ангиопатию и деформацию стоп с образованием участков высокого давления. Патогенетической основой гангрены являются расстройства кровообращения. Гипергликемия провоцирует структурно-функциональные изменения крупных и мелких сосудов. Мембрана капилляров утолщается, расслаивается, нарушается избирательная фильтрация и обменная диффузия жидкостей. Питательные вещества и кислород не поступают в нужном количестве, в тканях накапливаются продукты метаболизма.
Образование атеросклеротических бляшек приводит к сужению или блокированию просвета артерий крупного и мелкого калибра. На этом фоне формируются деструктивные изменения, запускаются некротические процессы. При нарушении питания и снабжения кислородом клетки погибают. Если этот процесс происходит постепенно, вероятно развитие сухой гангрены – ткани обезвоживаются, мумифицируются. Причиной возникновения влажной гангрены становится гибель клеток в процессе гниения. Разложение тканей происходит под воздействием бактерий, наблюдается скопление гноя и газов.
Симптомы диабетической гангрены
Сухая гангрена возникает при медленно формирующемся нарушении кровообращения. Пораженной оказывается ограниченная область тканей, распространение некроза нехарактерно. На стадии ишемии ощущается сильная боль ниже уровня закупорки сосуда. Кожные покровы бледнеют, становятся мраморно-синеватыми. Температура пораженной ноги снижена, отмечается ухудшение чувствительности, возможны покалывания, зуд, жжение. В здоровых тканях, граничащих с очагом некроза, развивается воспалительный процесс с выраженным полнокровием. В результате формируется демаркационная линия – пограничная зона острого воспаления.
Из-за отека в зоне демаркации длительно сохраняется болевой синдром. Другие виды чувствительности в нижележащих отделах полностью утрачены. Пораженный участок черный, темно-синий или черно-коричневый. Некроз распространяется от периферии к области с нормальным кровообращением, затем процесс останавливается. Некротические ткани по линии демаркации размягчаются и замещаются грануляционной тканью, постепенно образуется рубец. Иногда происходит самопроизвольное отторжение отмершей части (спонтанная ампутация). Погибшие ткани высыхают, а не распадаются, поэтому больные чувствуют себя удовлетворительно, признаки интоксикации отсутствуют.
Первыми проявлениями влажной гангрены становятся побледнение кожных покровов, образование пятен и пузырьков с сукровичной жидкостью. Пораженная область холодная на ощупь, чувствительность отсутствует или существенно снижена, вены расширены. Отек быстро прогрессирует, граница между пораженными и здоровыми участками не определяется, некроз распространяется в проксимальном направлении. Ткани, подвергшиеся гниению, имеют тестоватую консистенцию и зловонный запах. Цвет – от серого до темно-черного. При пальпации слышен характерный звук, напоминающий хруст или свист. Нарастают симптомы общей интоксикации: высокая температура тела, вялость, заторможенность, головная боль, тошнота, рвота.
Осложнения
Несмотря на интенсивное развитие диагностических методик в клинической эндокринологии, примерно у 47% больных диабетическая гангрена диагностируется на поздних стадиях. Самыми тяжелыми последствиями являются ампутация конечности и смерть от интоксикации или сепсиса. Согласно статистике, в экономически развитых странах каждый год выполняется 6-8 ампутаций нижней конечности на 1 000 диабетических больных. Эти цифры не учитывают ампутацию части стопы, таким образом, реальные показатели осложнений выше. В России ежегодно производится около 12 000 операций. Стопы лишается 1,2% больных СД I типа, 0,7% пациентов с СД II типа. Ампутации на уровне голени и выше осуществляются 0,4% и 0,1% больных соответственно.
Диагностика
Постановка диагноза при наличии развернутой клинической картины не вызывает затруднений. Выявление диабетической гангрены на ранних стадиях является задачей для полипрофессиональной бригады специалистов. Лицам из группы риска требуются регулярные осмотры эндокринолога, сосудистого хирурга, ортопеда. При обнаружении признаков осложнений проводится полный комплекс исследований, который включает:
- Клинический опрос, осмотр. В анамнезе отмечаются нарушения чувствительности, отечность, боли, образование язв. При осмотре определяется изменение цвета кожи от красноватого до черного, отек (при колликвационном некрозе) или уменьшение объема конечности (при коагуляционном поражении), деформация стопы, ограничение подвижности суставов. При инфицировании из раны выделяется гной. Снижены или полностью утрачены различные виды чувствительности. Ослаблены коленные и ахилловы рефлексы. Лодыжечно-плечевой индекс – менее 0,6-0,9.
- Лабораторные исследования. В крови выявляется высокий уровень глюкозы натощак (более 7 ммоль/л) и гликозилированного гемоглобина (более 6,5%), повышенные значения холестерина, триглицеридов, ЛПВП и ЛПНП. В моче – увеличенная концентрация глюкозы и кетоновых тел. При гнойном воспалении назначается бактериальный посев отделяемого на микрофлору.
- Инструментальные исследования. Распространенными методами для оценки сохранности кровотока являются УЗДГ и рентгеноконтрастная ангиография сосудов нижних конечностей. Характерно снижение капиллярного кровообращения, увеличение регионарного сосудистого сопротивления, поражение сосудистого русла, нарушение проходимости сосудов ниже области окклюзии. Из визуализирующих методов диагностики наиболее востребованными считаются рентгенография и МРТ стопы. Обнаруживаются признаки остеоартропатии, остеопороза, остеолиза в областях плюсны и предплюсны, гиперостозы.
Лечение диабетической гангрены
Лечение осуществляется в условиях хирургического стационара. Сахароснижающие препараты заменяют инсулином, проводят коррекцию дозировок для достижения состояния компенсации СД. Выполняют общие мероприятия, направленные на оптимизацию работы сосудов и сердца, устранение интоксикации, повышение активности иммунной системы. В составе системной терапии используют лекарственные средства, улучшающие кровообращение (ангиопротекторы, корректоры микроциркуляции), растворяющие тромбы (антикоагулянты прямого действия), купирующие спазмы (спазмолитики).
Для нормализации АД в программу лечения вводят диуретики, антагонисты кальция, ингибиторы АПФ, бета-блокаторы. При поступлении назначают антибиотики широкого спектра действия, в последующем производят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. Тяжелым больным проводят переливания крови, инфузии растворов для коррекции обменных нарушений, реанимационные мероприятия. Для разгрузки пораженной стопы применяют костыли и инвалидные коляски.
При сухой гангрене показано преимущественно консервативное ведение. Выполняют перевязки, омертвевшие ткани при появлении признаков отделения удаляют в условиях перевязочной. Используют местные средства для очищения раневой поверхности, стимуляции эпителизации. При влажной гангрене из-за интоксикации и опасности распространения некроза лечение оперативное, осуществляется после формирования демаркационной линии. Для локализации процесса конечность обкладывают пузырями со льдом, производят внутриартериальные введения антибиотиков.
Иссечение омертвевших тканей обычно проводят через 1-3 суток после поступления. Возможна некротомия, некрэктомия и ампутация конечности. Целью некротомии (рассечения тканей) является определение границ некроза, уменьшение интенсивности гнойно-воспалительного процесса, борьба с общей интоксикацией. Некрэктомию (удаление нежизнеспособных тканей) выполняют при небольших зонах некроза. В последующем назначают перевязки, после очищения раны по показаниям применяют аутодермопластику и другие методики для закрытия дефекта. При обширном омертвении тканей и угрозе распространения процесса на вышележащие отделы требуется ампутация.
В отдаленном периоде при отсутствии противопоказаний осуществляют плановые вмешательства, направленные на восстановление кровообращения и предотвращение повторного развития гангрены. Преимущественно используются малоинвазивные операции, не требующие длительного периода реабилитации. Тип процедуры определяется индивидуально. Возможно стентирование периферических артерий, эндоваскулярная дилатация, артериализация вен конечности.
Прогноз и профилактика
Сухая гангрена считается прогностически благоприятным вариантом патологии, степень нарушения опорности конечности зависит от распространенности процесса. У лиц с влажной гангреной прогноз менее благоприятный как в отношении сохранения функций конечности, так и в отношении жизни. Причиной летального исхода может стать позднее обращение за медицинской помощью, распространение гнойно-некротического процесса на проксимальную часть конечности, сепсис, декомпенсация функций внутренних органов на фоне выраженной интоксикации. Профилактика основана на корректной терапии СД. Важно строго выполнять все назначения врача, включая прием медикаментов, соблюдение низкоуглеводной диеты и режима физической активности. Стоит отказаться от вредных привычек, способствующих развитию атеросклероза (курение, употребление алкоголя и жирной пищи), избегать случайных ран, выбирать ортопедическую обувь и следить за ее чистотой внутри, регулярно выполнять гигиенические процедуры по уходу за ногами.
Источник
