Новые разработки лечения диабета 1 типа
Сахарный диабет – заболевание, приводящее к пожизненным инъекциям инсулина, инвалидности и фатальным осложнениям. Ученые из Приволжского исследовательского медицинского университета (ПИМУ) приступили к разработке принципиально нового метода лечения этого недуга.
Чтобы понять механизм технологии, нужно сказать о том, как работает поджелудочная железа, отчего возникает диабет. В этом органе есть так называемые бета-клетки, объединенные в островки, которые автоматически продуцируют инсулин в ответ на повышение уровня глюкозы в крови. При ряде аутоиммунных или хронических болезней общая их масса снижается, появляются функциональные нарушения в виде недостаточной выработки инсулина. Результат – повышение уровня глюкозы в сыворотке крови.
– Это инсулинопотребный сахарный диабет. Он возникает, если число островков уменьшилось на 80 процентов, – рассказывает заведующий кафедрой факультетской хирургии и трансплантологии, главный внештатный трансплантолог минздрава Нижегородской области Владимир Загайнов.
Ученый подчеркивает, что метод лечения диабета только один – трансплантация поджелудочной железы. Потребность в этой операции в России удовлетворяется на тысячные доли процента, что связано с дефицитом донорских органов. Во всех остальных случаях речь идет о компенсации заболевания с помощью инсулина. Однако даже пересадка сопряжена с необходимостью иммуносупрессивной терапии, чтобы организм пациента не отторгал донорский орган. А у нее есть свои минусы, особенно в отдаленном периоде.
Главная идея проекта – пересадка не всей поджелудочной железы, а только островков, состоящих из тех самых бета-клеток.
– Островки будут выделяться из донорской железы специальным способом. Даже если целая железа не годится для трансплантации, из нее можно попытаться выделить островки и пересадить их, – поясняет Владимир Загайнов.
В мире эту идею пытаются реализовать разными способами и с разной степенью успешности. Введение островков от донора требует все той же небезопасной иммуносупрессивной терапии. В ПИМУ ученые разрабатывают вариант пересадки клеток, заключенных в специальные пористые капсулы. В теории клетки приживаются и начинают вырабатывать инсулин. Человек излечивается от диабета. А поры капсулы достаточно малы, чтобы предотвратить атаку иммунных клеток организма, поэтому никакой иммуносупрессивной терапии не требуется. Важно, что речь идет о малоинвазивных операциях, а не о сложной трансплантации. Возможных вариантов несколько: введение в брюшную полость путем пункции либо введение в печень по воротной вене.
Первые эксперименты ученых из НИИ экспериментальной онкологии и биомедицинских технологий ПИМУ вместе с Институтом металлоорганической химии РАН оказались успешными.
– В отдаленной перспективе планируем проработать выращивание бета-клеток из стволовых, – говорит Владимир Загайнов. – Параллельно вместе с коллегами из Национального медицинского исследовательского центра трансплантологии и искусственных органов имени Шумакова занимаемся легитимизацией технологии. Раньше в России за это никто не брался, поэтому трансплантация островков бета-клеток поджелудочной пока не вошла в список разрешенных, хотя в мире это уже существует. Надеемся, что в ближайшее время вопрос будет решен.
Планируем проработать выращивание бета-клеток из стволовых
В 2022 году проект, выполняемый по госзаданию Минздрава России, завершится. Можно будет испытывать метод на животных, а затем заниматься регистрацией. На мой вопрос, когда лечение будет доступно российским пациентам, профессор Загайнов ответил кратко:
– Деклараций в жизни хватает, давайте заниматься делом.
Комментарий
Ольга Занозина, доктор медицинских наук, заведующая отделением эндокринологии Нижегородской областной больницы имени Семашко:
– Наряду с совершенствованием самих инсулинов, способов их введения в организм пациента, улучшением терапевтического обучения больных сахарным диабетом развивается и другое направление – трансплантационные технологии, позволяющие вводить бета-клетки островков поджелудочной железы, которые вырабатывают инсулин, в организм больного человека.
Положительный эффект достигается при виртуозном заборе, хранении и введении островковых клеток больному человеку. При успешном результате – почти полный контроль за гликемией, отсутствие гипогликемий и потребности в экзогенном инсулине. Вся эта работа требует ювелирного мастерства.
Сахарный диабет первого типа, который обычно развивается у детей и подростков, является хроническим заболеванием. Последние два года в Израиле и других странах ведутся интенсивные исследования этого заболевания, результаты которых заставляют ученых полностью пересмотреть традиционный подход к лечению сахарного диабета.
Считается, что сахарный диабет первого типа является аутоиммунным заболеванием, при котором происходит разрушение бета-клеток поджелудочной железы, ответственных за выработку инсулина – гормона, с помощью которого сахар (глюкоза) проникает в клетки организма. При разрушении бета-клеток количество выделяемого инсулина уменьшается и уровень сахара в крови повышается, что приводит к поражению кровеносных сосудов и другим пагубным последствиям для организма.
Несмотря на долгие годы исследований, ученые пока что не могут объяснить, почему организм разрушает собственные бета-клетки. Одна из теорий гласит, что причиной является вирусное заражение, при котором на молекулярном уровне вирусы похожи на бета-клетки, таким образом защитная реакция организма может быть ошибочно направлена на данный вид клеток. Согласно другой теории, причиной аутоиммунной атаки организма является излишняя стерильность, в которой растут дети, что приводит к повышенной чувствительности иммунной системы к собственным бета-клеткам поджелудочной железы.

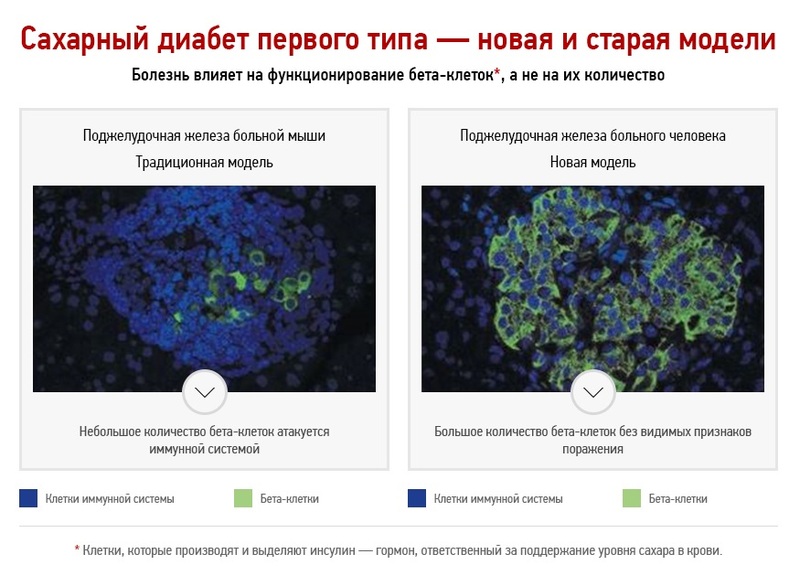
Классическая модель развития сахарного диабета первого типа
Принятая на сегодня теория развития сахарного диабета первого типа гласит, что первая стадия заболевания продолжается от нескольких месяцев до нескольких лет, в течение которых происходит постепенное разрушение бета-клеток поджелудочной железы. Заболевание не диагностируется на начальной стадии, потому что оставшиеся клетки начинают выделять больше инсулина, чтобы скомпенсировать его недостаток в крови. Сахарный диабет первого типа диагностируется, когда остается только 10 % бета-клеток, уже не способных выделять достаточно инсулина для поддержания требуемого уровня сахара в крови. На этом этапе пациент получает лечение – иньекции инсулина, параллельно с этим происходит полное уничтожение организмом оставшихся бета-клеток. Так как разрушение бета-клеток является необратимым процессом, пациент вынужден получать лечение на протяжении всей жизни.
Данная модель на протяжении многих лет оказывала огромное влияние на исследование сахарного диабета первого типа. Основным предположением было то, что на момент диагностики у пациента практически не остается бета-клеток поджелудочной железы. Старая модель основывалась на исследованиях, проведенных на одном виде мышей, развивающих болезнь, похожую на сахарный диабет первого типа у людей, а также на наблюдениях онкологических пациентов, у которых была удалена часть поджелудочной железы.
Новые исследования
В последние два года, благодаря значительным логическим усилиям, ученые получили возможность изучать десятки образцов тканей поджелудочной железы пациентов, страдающих сахарным диабетом первого типа, которые умерли незадолго после диагностики заболевания. Речь идет о редких и трагических случаях, когда пациенты (в основном дети) погибали при несчастных случаях, а семьи соглашались пожертвовать их органы для исследований.
Анализ образцов ткани этих пациентов показал неожиданные результаты. Оказалось, что в тканях поджелудочной железы имеется большое количество бета-клеток без видимых признаков поражения со стороны иммунной системы, а их количество значительно выше, чем 10 % здоровых клеток (согласно классической модели). Таким образом, ученые пришли к выводу, что на этапе диагностики сахарного диабета у человека имеется большое количество незатронутых иммунной системой бета-клеток.
Данное открытие проливает свет на известный в медицине эффект при начале лечения сахарного диабета первого типа с помощью инсулина, при котором в течение первых месяцев происходит временное «выздоровление», когда бета-клетки начинают вырабатывать инсулин в достаточном количестве. Классическая модель не может объяснить, каким образом такое небольшое количество бета-клеток выделяет достаточно инсулина. Новое исследование утверждает, что происходит функциональное поражение клеток, и при «разгрузке» с помощью инъекций инсулина их функции временно восстанавливаются, что было бы невозможно, если бы клетки были разрушены.
Важно отметить, что в организме происходит аутоиммунная реакция, направленная на разрушение бета-клеток поджелудочной железы. Однако, согласно новым исследованиям, происходит не уничтожение бета-клеток, а нарушение их функционирования, поэтому можно надеяться, что поражение такого рода может быть обратимым.
Какие последствия будет иметь данное открытие?
Теперь, когда известно, что на момент диагностики сахарного диабета первого типа имеется достаточно бета-клеток, пациент должен получать лекарства, нейтрализующие иммунную систему с целью предотвращения нарушения функционирования этих клеток. Разработка таких лекарств уже ведется. Другим направлением будут лекарства, которые смогут вернуть способность вырабатывать инсулин пораженным клеткам или обеспечить достаточную выработку инсулина оставшимися клетками. Ученые пока что далеки от создания подобных препаратов, но главное, что результаты последних исследований показали верный путь для лечения этого заболевания.
14716 просмотров
https://ria.ru/20200819/1575994901.html
Американские ученые создали клетки для лечения диабета
Американские ученые создали клетки для лечения диабета
Исследователи из американского Института биологических исследований Солка сообщили, что им удалось создать человеческие клетки, которые производят инсулин и не… РИА Новости, 19.08.2020
2020-08-19T18:00
2020-08-19T18:00
2020-08-19T20:00
наука
биология
диабет
здоровье
открытия – риа наука
сша
/html//[@name=’og:title’]/@content
/html//[@name=’og:description’]/@content
https://cdn24.img.ria.ru/images/07e4/08/13/1575987701_0:129:1392:912_1920x0_80_0_0_577aab4bd516e100a043854132346bcf.jpg
МОСКВА, 19 авг – РИА Новости. Исследователи из американского Института биологических исследований Солка сообщили, что им удалось создать человеческие клетки, которые производят инсулин и не вызывают иммунного отторжения при трансплантации пациентам с сахарным диабетом. Результаты исследования опубликованы в журнале Nature.Диабет первого типа – пожизненное заболевание, которое сложно контролировать даже с помощью автоматических устройств, доставляющих инсулин для регулирования уровня сахара в крови. На протяжении десятилетий исследователи искали способ восполнить нерабочие клетки поджелудочной железы.Решением могла бы стать пересадка бета-островков поджелудочной железы – скоплений клеток, вырабатывающих инсулин и другие гормоны. Но донорские клетки вызывают реакцию отторжения и требуют от пациентов приема иммунодепрессантов в течение всей жизни, что сопряжено с серьезным риском инфекций.Используя технологию стволовых клеток, ученые из Института Солка создали первые инсулин-продуцирующие кластеры клеток поджелудочной железы, способные восстанавливать гомеостаз глюкозы без иммунного отторжения после трансплантации. Действие их было успешно проверено на диабетических мышах.”Большинство диабетиков первого типа – дети и подростки. Это заболевание, с которым исторически трудно справиться с помощью лекарств, – приводятся в пресс-релизе института слова руководителя исследования Рональда Эванса, заведующего кафедрой молекулярной биологии и биологии развития. – Теперь мы надеемся, что регенеративная медицина в сочетании с иммунной защитой может реально изменить ситуацию в этой области, заменив поврежденные клетки созданными в лаборатории кластерами человеческих островков, которые производят нормальные количества инсулина по запросу организма”.В предыдущем исследовании авторам уже удалось создать бета-подобные клетки из стволовых. Эти клетки обладали способностью вырабатывать инсулин, но у них не хватало на это энергии. Впоследствии ученые обнаружила генетический переключатель, называемый ERR-гамма, который при включении “заряжает” клетки.”Когда мы добавляем ERR-гамма, клетки получают энергию, необходимую для выполнения своей работы, – говорит еще один автор исследования Майкл Даунс (Michael Downes), старший научный сотрудник Инстиута Солка. – Эти клетки здоровы и крепки и могут доставлять инсулин, когда чувствуют высокий уровень глюкозы”.Важнейшей частью нового исследования была разработка способа выращивания трехмерных островков бета-подобных клеток, приближенных по форме к поджелудочной железе человека. В итоге ученые получили так называемые островковые органоиды человека HILO (human islet-like organoids), готовые для пересадки.Для защиты от иммунного отторжения авторы задействовали белок контрольной точки PD-L1, используемый в ряде иммунотерапевтических препаратов от рака.”Экспрессируя PD-L1, который действует как иммунный блокатор, трансплантированные органоиды могут скрываться от иммунной системы”, – объясняет первый автор статьи Эйдзи Йошихара (Eiji Yoshihara), бывший сотрудник лаборатории генной экспрессии Инстиута Солка.Йошихара разработал метод индукции PD-L1 в HILO короткими импульсами гамма-белка интерферона.”Это первое исследование, показывающее, что можно защитить HILO от иммунной системы без генетических манипуляций, – подчеркивает Даунс. – Если мы сможем оформить это как терапию, пациентам не нужно будет принимать иммунодепрессанты”.Авторы отмечают, что прежде чем выводить систему на клинические испытания, нужно провести дополнительные исследования. В частности, пересаженные органоиды необходимо тестировать на мышах в течение более длительных периодов времени, чтобы подтвердить их продолжительный эффект и гарантировать безопасность для людей.
https://ria.ru/20200817/1575907492.html
https://ria.ru/20200721/1574655184.html
сша
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2020
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs//copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn24.img.ria.ru/images/07e4/08/13/1575987701_3:0:1390:1040_1920x0_80_0_0_a05f9d24d0c1f3461ae1c00aecd2c129.jpg
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
биология, диабет, здоровье, открытия – риа наука, сша
18:00 19.08.2020 (обновлено: 20:00 19.08.2020)
МОСКВА, 19 авг – РИА Новости. Исследователи из американского Института биологических исследований Солка сообщили, что им удалось создать человеческие клетки, которые производят инсулин и не вызывают иммунного отторжения при трансплантации пациентам с сахарным диабетом. Результаты исследования опубликованы в журнале Nature.
Диабет первого типа – пожизненное заболевание, которое сложно контролировать даже с помощью автоматических устройств, доставляющих инсулин для регулирования уровня сахара в крови. На протяжении десятилетий исследователи искали способ восполнить нерабочие клетки поджелудочной железы.
Решением могла бы стать пересадка бета-островков поджелудочной железы – скоплений клеток, вырабатывающих инсулин и другие гормоны. Но донорские клетки вызывают реакцию отторжения и требуют от пациентов приема иммунодепрессантов в течение всей жизни, что сопряжено с серьезным риском инфекций.
Используя технологию стволовых клеток, ученые из Института Солка создали первые инсулин-продуцирующие кластеры клеток поджелудочной железы, способные восстанавливать гомеостаз глюкозы без иммунного отторжения после трансплантации. Действие их было успешно проверено на диабетических мышах.
“Большинство диабетиков первого типа – дети и подростки. Это заболевание, с которым исторически трудно справиться с помощью лекарств, – приводятся в пресс-релизе института слова руководителя исследования Рональда Эванса, заведующего кафедрой молекулярной биологии и биологии развития. – Теперь мы надеемся, что регенеративная медицина в сочетании с иммунной защитой может реально изменить ситуацию в этой области, заменив поврежденные клетки созданными в лаборатории кластерами человеческих островков, которые производят нормальные количества инсулина по запросу организма”.
В предыдущем исследовании авторам уже удалось создать бета-подобные клетки из стволовых. Эти клетки обладали способностью вырабатывать инсулин, но у них не хватало на это энергии. Впоследствии ученые обнаружила генетический переключатель, называемый ERR-гамма, который при включении “заряжает” клетки.
“Когда мы добавляем ERR-гамма, клетки получают энергию, необходимую для выполнения своей работы, – говорит еще один автор исследования Майкл Даунс (Michael Downes), старший научный сотрудник Инстиута Солка. – Эти клетки здоровы и крепки и могут доставлять инсулин, когда чувствуют высокий уровень глюкозы”.
Важнейшей частью нового исследования была разработка способа выращивания трехмерных островков бета-подобных клеток, приближенных по форме к поджелудочной железе человека. В итоге ученые получили так называемые островковые органоиды человека HILO (human islet-like organoids), готовые для пересадки.
Для защиты от иммунного отторжения авторы задействовали белок контрольной точки PD-L1, используемый в ряде иммунотерапевтических препаратов от рака.
“Экспрессируя PD-L1, который действует как иммунный блокатор, трансплантированные органоиды могут скрываться от иммунной системы”, – объясняет первый автор статьи Эйдзи Йошихара (Eiji Yoshihara), бывший сотрудник лаборатории генной экспрессии Инстиута Солка.
Йошихара разработал метод индукции PD-L1 в HILO короткими импульсами гамма-белка интерферона.
“Это первое исследование, показывающее, что можно защитить HILO от иммунной системы без генетических манипуляций, – подчеркивает Даунс. – Если мы сможем оформить это как терапию, пациентам не нужно будет принимать иммунодепрессанты”.
Авторы отмечают, что прежде чем выводить систему на клинические испытания, нужно провести дополнительные исследования. В частности, пересаженные органоиды необходимо тестировать на мышах в течение более длительных периодов времени, чтобы подтвердить их продолжительный эффект и гарантировать безопасность для людей.
