Отек мозга у ребенка от диабета
Отек головного мозга — это весьма сложное и опасное по своей природе осложнение, которое дает та или иная патология, проявляющее себя в диффузном пропитывании тканей мозга жидкостью из сосудистого пространства.
Такое осложнение достаточно серьезное, не терпящее халатного к себе отношения – отек несет угрозу здоровью человека и при отсутствии лечения пациента может ожидать летальный исход.
Причины возникновения у ребенка и взрослого
В силу того, что мозг человека и его ткани усиленно снабжаются кровью, спровоцировать расстройство в процессе циркуляции крови и соответственно привести к его отечности – весьма просто.
В этом случае спровоцировать сбой в кровотоке могут:
- ишемический или же геморрагический тип инсульта, а также любое излияние крови в его желудочек или же ткани серого вещества;
- раковое новообразование, локализованное внутри черепной коробки;
- метастазы в сером веществе от злокачественного новообразования, не взирая от его места расположения;
- травма и перелом костей черепной коробки, что привело к травме мозга, а также менингиты и внутричерепная посттравматическая гематома;
- ушиб головы и интоксикация, отравление организма – это может быть не только яд, но и химические соединения, а также алкоголь, медикаменты;
- проблемы с почками и печенью, в особенности, когда врачи диагностировали их недостаточность и идет общая интоксикация организма;
- любое хирургическое вмешательство в строение черепа, а также ткани серого вещества – это также может спровоцировать отек его тканей;
- анасарка, которая протекает на фоне проблем с сердцем, при диагностировании сердечной недостаточности, а также анафилактический шок как следствие реакции организма, его раздражения на аллерген;
Все это показывает то, что спровоцировать отечность тканей могут как внутренние, так и внешние факторы и причины. Иногда данное, весьма серьезное осложнение может развиваться вследствие общих негативных изменений и трансформаций в организме пациента.
Такие негативные изменения в большинстве своем протекают на микроциркуляторном уровне во всех органах и системах человека, его тканях. Но когда врач диагностирует отек другого органа – это не несет таких негативных последствий, как отечность серого вещества, которая заканчивается для человека в большинстве своем всегда серьезно, если не сказать летально.
Задай вопрос врачу о своей ситуации
Дислокация головного мозга
Медики в своей классификации делят отек головного мозга помимо иных критериев и по месту его дислокации внутри черепной коробки.
Так медики выделяют следующие виды отека с учетом его дислокации, а именно:
- отечность ствола головного мозга – весьма опасное патогенное состояние, при котором идет расстройство таких витальных функций человека как дыхание и кровоток и так далее;
- отечность сосудистой сетки головного мозга;
- непосредственно сам отек серого мозгового вещества.
Если говорить об отеке, который возникает и развивается вследствие гипоксии либо же развития доброкачественной или злокачественной опухли, воспалительного процесса, стоит дифференцировать с отеком перифокального типа – тут речь идет о набухании и отеке мозга в области разрушения структуры клетки.
Именно подобная патология будет развиваться в случае повреждения головы и серого вещества при травме.
Отек головного мозга у новорожденного
Говоря о новорожденном, то в данном случае в первую очередь стоит сказать, что взаимоотношение меж тканью серого вещества и полости черепной коробки выстроены несколько иным образом, нежели аналогичное строение у взрослого человека.
Такие различия обусловлены особенностями молодого и развивающегося организма, а также возрастными трансформациями и изменениями в структуре и функционировании нервной системы.
Если речь идет о диагностировании данной патологии у новорожденного, то он характерен своим быстрым развитием в силу несовершенства способности организма ребенка регулировать тонус сосудов и вен, ликвородинамики и поддержания давления внутри черепной коробки на одном, стабильном уровне.
В этом случае ребенка может спасти следующее – особенность соединений его костей черепной коробки, которые еще не затвердели и напоминают мягкие хрящевые перемычки или же еще не срослись и находятся на определенном удалении одна от другой.
Так речь идет о большом и малом родничке, и если б не было данной особенности в анатомическом строении черепной коробки – каждый крик малыша мог бы закончиться сдавлением серого вещества и последующей его отечностью.
Говоря о первопричинах развития отечности у новорожденного, то таковыми могут стать таковые:
- внутриутробная гипоксия любой природы и генезиса;
- травма малыша, полученная им при прохождении родовых путей и тяжелые роды, а также недоношенность или же наоборот перенашивание плода роженицей;
- врожденного характера и природы порок в развитии всей нервной системы новорожденного;
- внутриутробное инфицирование плода, а также диагностированный менингит и энцефалит, вызванный менингококковой инфекцией, которые развиваются вследствие инфицирования ребенка при родах или же после появления на свет;
- врожденной теологии опухоли и абсцессы;
Если речь идет о симптоматике, которая указывает на отек, то таковыми есть диагностирование у малыша следующих проявлений:
- постоянное беспокойство и сильные, надрывные крики без видимых на то причин;
- ребенок становится заторможенным, у него проявляется запоздалая реакция на свет и звук, а также проявляется повышенная сонливость;
- при подозрениях на отек головного мозга малыш будет отказываться брать грудь при естественном вскармливании или же бутылочки при искусственном;
- напряженное пульсирование либо же видимое невооруженным взглядом набухание большого родничка даже в спокойном состоянии малыша;
- приступы рвоты и припадки судорог мышечной ткани;
У малышей отмечена еще одна особенная характеристика отека головного мозга – стремительное развитие и нарастание негативной симптоматики, а также прогрессирующее с каждой минутой ухудшение всего состояния организма. Как показывает статистика – в 70-80% случаев диагностирования отечности головного мозга у ребенка заканчивается смертью.
Диагностирование патологии
Диагностирование данного заболевания должен проводить только врач, опираясь на результаты анализов и проведенного обследования.
Если есть подозрения на данное заболевание, врачи в большинстве своем назначают такие исследования:
- опрос пациента и выяснение анамнеза течения патологии – в этом случае специалист устанавливает и проводит анализ причин, которые способны спровоцировать отек головного мозга;
- неврологическое исследование – на данном этапе специалист проводит оценку уровня сознания пациента, изучает все симптомы, которые могут указывать на расстройство нервной системы;
- врач проводит осмотр у пациента дна глаза – это позволяет выявить состояние и сам характер отека зрительных нервов;
- также проводится забор биоматериала путем пункции – в области поясничного отдела делается прокол и тем самым устанавливается уровень давления внутри черепной коробки;
- врачи назначают проведение компьютерной или же магнитно-резонансной томографии – это позволит оценить признаки отека, степень поражения и локализация патологии;
- обязательное измерение давления внутри черепной коробки – в данном случае в полость желудочков врачи вводят датчик, который и фиксирует, снимая соответствующие показатели;
Лечение патологии
В самом начале стоит подчеркнуть, что экстренные мероприятия и терапевтические меры направлены в самом начале на то, чтоб снять сам отек и снизить давление внутри черепной коробки, устранить приступы судорог и обмороки, расстройство, сбой в работе иных органов и систем.
- Дегидрационный курс терапии.
На данном этапе из организма и тканей головного мозга выводят излишнюю жидкость и проводится все это путем применения таких медикаментозных препаратов:
- диуретики, которые оказывают достаточный мочегонный эффект, выводя излишек жидкости из организма;
- L-лизина эсцинат – он не оказывает мочегонный эффект, но при этом не менее эффективно выводи из тканей излишек жидкости, снимая признаки отечности мозга;
- гиперосмолярные растворы – они усиливают действие диуретиков и помогают снабдить пораженные клетки серого вещества необходимыми питательными соединениями;
- Улучшение метаболизма головного мозга, а также соответствующая его оксигенация.
Все это можно достичь следующими путями:
- искусственная вентиляция легких, а также местная гипотермия – в этом случае голова пациента обкладывается тарой, наполненной льдом;
- ввод медикаментов, улучшающих обменные процессы в сером веществе мозга, а также ввод препаратов, которые укрепляют сосуды;
- Устранение первопричин, а также негативной симптоматики патологии.
В этом случае врач:
- обследует и проводит корректировку работы сердца;
- устраняет признаки интоксикации организма;
- снижает повышенную температуру тела.
Для достижения данного результата могут назначаться:
- курс приема антибиотиков;
- выведение из организма токсинов и продуктов распада;
- удаление хирургическим путем опухоли, что снижает давление внутри черепной коробки и снижает вероятность отека головного мозга.
Последствия отечности мозга
Говоря о последствиях, которые развиваются при диагностировании данной патологии, то таковыми есть:
- расстройство сна и депрессивное состояние пациента;
- рассеянность и сбой в физической активности пациента;
- постоянные приступы головных болей;
- а также нарушение в коммуникативных способностях человека.
Отек как причина летального исхода
На течение и последствия патологии влияет такой показатель как эффективность и своевременность лечения – при отечности головного мозга имеет место:
- сдавливание его тканей;
- нарушение его структуры;
- нарушения в работе сердечно-сосудистой системы, легких, печени и почек.
Недостаток кислорода в клетках мозга ведет к его гибели – парализация тела человека и летальный исход в этом случае весьма частый итог отека головного мозга. При поражении важных его отделах – также может иметь место с большой долей вероятности летальный исход.
Именно при первых подозрениях не стоит медлить и пройти обследование у врача, который и назначит соответствующее лечение, тем самым, предотвратив и устранив негативные симптомы и смерть.
Source: mozgvtonuse.com
Источник
Неврологические осложнения сахарного диабета у ребенка
а) Неврологические осложнения диабетического кетоацидоза и комы у детей с диабетом. Кетоацидоз является частой причиной потери сознания у молодых пациентов с диабетом, а у четверти детей является первоначальным проявлением болезни. Хотя патогенез вовлечения ЦНС при диабетическом кетоацидозе до сих пор неясен, точно подтверждается резкое снижение мозгового кровотока и потребление кислорода.
Не прослеживается явной корреляции между степенью оглушения и уровнем глюкозы в крови или ЦСЖ или осмоляльностью, pH или концентрацией кетоновых тел, гидроксибутирата и ацетоацетата.
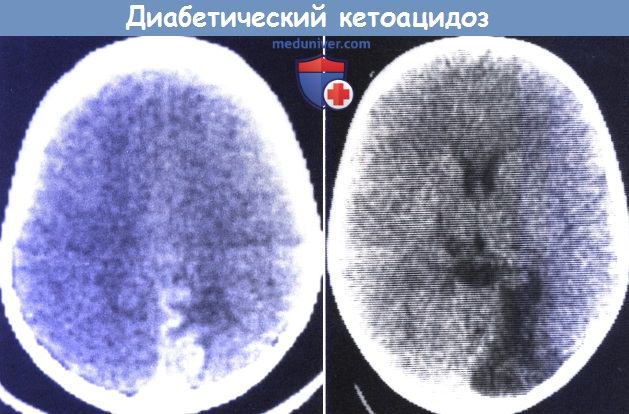
Диабетический кетоацидоз может осложняться развитием отека мозга с возможностью летального исхода или тяжелых последствий (Muir et al., 2004). Быстрое снижение гиперосмоляльности крови в условиях более медленного снижения мозговой гиперосмоляльности считается результатом проникновения жидкости в ткань мозга, но отек может возникать даже при осторожном проведении регидратации, и этот механизм до сих пор полностью не изучен (Brown, 2004).
Диагноз отека мозга сложен в связи с отсутствием специфических клинических проявлений, а отек сосочка зрительного нерва не успевает развиться. Отек следует заподозрить, если ребенок не приходит в сознание, несмотря на адекватное лечение. Нейровизуализация может продемонстрировать уменьшение объема мозговых желудочков и низкую плотность белого вещества. Однако на ранних стадиях нейровизуализация может быть нормальной (Muir et al., 2004).
Krane et al. (1985) обнаружили, что субклинический отек часто встречается при систематическом проведении КТ, что проявляется снижением плотности паренхимы. Лечение состоит в осторожной регидратации для предупреждения подобных осложнений. Терапия маннитолом может быть эффективной при раннем назначении.
Гиперосмолярная кома без кетоацидоза как результат значительной гипергликемии нехарактерна для детей (Kershaw et al., 2005). Клинические проявления могут включать генерализованные или фокальные судороги, офтальмоплегию и гемипарез.
Гипогликемическая кома часто возникает у леченных пациентов с диабетом. Гипогликемические приступы отмечаются внезапным или прогрессирующим ухудшением неврологической функции (Koh et al., 1988). На начальной стадии основным проявлением является дисфункция коры с сонливостью, замедленной интеллектуальной активностью или странным поведением. Возможны кратковременные неврологические симптомы, особенно гемиплегия (Shintani et al., 1993).
На поздней стадии возникает потеря сознания, во многих случаях с последующими генерализованными или парциальными судорогами. Реакция на внутривенное введение глюкозы проявляется незамедлительно. Тяжелые гипогликемические приступы способны вызывать неврологические остаточные явления.

Острое нарушение мозгового кровообращения во время эпизода диабетического кетоацидоза.
Семилетняя девочка, у которой вследствие эпизода кетоацидотической комы развился острый психоз с бредом и галлюцинациями и осталась правосторонняя гемианопия.
Первоначальное КТ (слева): инфаркт в бассейне левой задней артерии (заметно кортикальное накопление контраста). Через семь месяцев присутствует область кавитации (справа).
1. Острая гемиплегия. Транзиторный гемипарез может остро возникать у некоторых пациентов с инсулинзависимым сахарным диабетом при отсутствии гипогликемии или каких-либо расстройств сознания (Spallino et al., 1998; Fernandez-Mayoralas et al., 2004). Гемиплегия часто развивается во время сна и может ускоряться при фебрильном заболевании. Головная боль является постоянным проявлением, и был предположен мигренозный механизм, но исключительно гипотетически. Росессо и Ronfani (1998) исследовали 54 транзиторных эпизода у 44 детей.
Гемиплегия была альтернирующей у трех детей. У 8 пациентов гемиплегии предшествовали короткие судороги. Ни у одного из пациентов в анамнезе не было мигрени или эпилепсии, а исход был неизменно благоприятным. Гемиплегия исчезает через несколько часов с полным выздоровлением. Возможны рецидивы. При выполнении нейровизуализации в таких случаях изменения отсутствуют. На ЭЭГ обычно выявляют снижение сигнала на противоположной гемиплегии стороне. Состояние необходимо отличать от инсульта, который не возникает при ювенильном диабете, за исключением эпизодов кетоацидотической комы.
Имеются сообщения о редких случаях спонтанной внутримозговой гематомы, возможно, в результате венозного тромбоза (Atluru, 1986). Общепринятого метода лечения нет.
2. Периферическая нейропатия. Нейропатия с клиническими проявлениями является исключительной у детей с диабетом. Субклиническое вовлечение периферических нервов, тем не менее, встречается часто. Электрофизиологические исследования дают определенные подтверждения связи развития полиневропатии с продолжительностью и недостаточным контролем диабета. Полирадикулопатия при ювенильном диабете встречается редко.
Однако субклиническое вовлечение нервов ограничивается отсутствием подергиваний стопы или замедлением скорости нервной проводимости, что было обнаружено у 10 и 22% соответственно из 69 тунисских детей, страдающих диабетом (el Bahri-Ben Mrad et al., 2000). Полноценные проявления включают боль, дизестезию и слабость, а электрические исследования показывают аффектацию от нервных корешков или проксимальных сегментов нервов. Вовлечение черепных нервов является исключением до подросткового возраста.
В личной практике встречался случай острого паралича III пары черепных нервов у 14-летней девочки. Нейропатия автономной нервной системы у детей в большинстве случаев проявляется тонкими изменениями частоты сердечных сокращений в ответ на вставание или изменениями времени вдоха/выдоха (Karavana-ki и Baum, 2003). Это имеет прогностическое значение (Orchard et al., 1996) и указывает на необходимость улучшения контроля за диабетом.
Нарушения зрения в результате ретинопатии являются поздним осложнением. Возможна и зрительная нейропатия сосудистого происхождения. Имеются сообщения о редком нейродегенеративном синдроме несахарного диабета, сахарного диабета, зрительной атрофии, глухоты и других неврологических нарушениях (DIDMOAD или синдром Вольфрама) у нескольких родственников (Rando et al., 1992; Smith et al., 2004; Giuliano et al., 2005).
Синдром генетически детерминированный, вызывается мутацией в гене WFS1, который кодирует белок («вольфрамин»), вероятно, участвующий в передаче кальция в бега-клетках островков и нейронах и передается аутосомно-рецессивным путем. Диабет начинается в первом десятилетии жизни и является инсулинзависимым. Атрофия зрительного нерва развивается позднее в первом десятилетии. Центральный несахарный диабет и глухота обычно развиваются во втором десятилетии с последующим расширением нижних отделов мочевыводящих путей. Зарегистрированы другие проявления, такие как вестибулярно-зрительные центральные расстройства, аносмия и тремор. Это прогрессирующее состояние, и во взрослом периоде развиваются мозжечковая атаксия, нистагм, дизартрия и эпизоды апноэ. Атрофия ЦНС, особенно мозжечка и стола мозга, становится очевидной в возрасте после 30 лет (Grosse Aldenhovel et al., 1991; Barrett et al., 1995; Scolding et al., 1996).
Оптическая нейропатия рассматривается не как результат диабета, а скорее как независимые проявления генетического синдрома.
Влияние сахарного диабета на развитие нервной системы в детском возрасте обычно связывают с психологическими и образовательными факторами. Однако в случаях с ранним началом (<7 лет) IQ ниже и желудочки больше, чем при более позднем начале заболевания, указывая на возможную роль биологических факторов (Ferguson et al., 2005).
б) Неврологические осложнения гипогликемии. Для работы мозга необходима глюкоза, хотя мозг у новорожденных и детей младшего возраста может утилизировать кетоновые тела более эффективно и имеет лучшую гликолитическую способность, чем мозг взрослого человека (Altman et al., 1993). Новорожденные дети толерантны к уровню глюкозы <1,1 ммоль/л (<20 мг/дл) без клинических проявлений, и в целом не выявляется устойчивой связи между уровнем глюкозы и степенью неврологических проявлений.
Тем не менее, гипогликемия (<40 мг/дл), длящаяся 10-20 минут и более, может вызвать избирательный нейрональный некроз поверхностной кортикальной пластинки, особенно в теменно-затылочной области, в секторе СА1 аммонова рога и хвостатом ядре (Vannucci и Vannnuci, 2001). Наиболее распространенными причинами симптоматической гипогликемии после неонатального периода являются: некетотическая гипогликемия, которая обычно встречается у новорожденных с низкой массой тела для срока гестации; врожденный гипопитуитаризм; различные метаболические расстройства, такие как митохондриальные дефекты в липидном обмене; и опухоли поджелудочной железы или незидиобластоз (Cornblath и Schwartz, 1991).
Клинические проявления у старших детей связаны с адреналиновой реакцией на низкий уровень глюкозы и недостаточной доставкой энергии к мозгу. Выброс адреналина отвечает за вегетативные проявления, такие как бледность, потливость, сердцебиение и тревога. Они имеют тенденцию к исчезновению у пациентов с частыми повторными гипогликемическими приступами, тогда как ухудшение мозговой функции вызывает головную боль, головокружение, нечеткость зрения, сонливость, а иногда кому и эпилептические судороги. Проявления незамедлительно реагируют на внутривенное введение глюкозы (Cornblath и Schwartz, 1991). Нередко встречаются фокальные судороги или дефициты (Wayne et al., 1990).
Отдаленные последствия включают задержку умственного развития, двигательный дефицит (Christaens et al., 2003; Salhab et al., 2004), микроцефалию (Fernandez-Mayoralas et al., 2004) и эпилепсию. Последняя была изучена Caraballo et al. (2004), которые обнаружили, что судороги обычно возникают в затылочной доле, где патология обнаруживалась на МРТ. Диагноз основывается на анамнезе заболевания, типе симптомов, анамнезе предшествующих похожих симптомов, а в случае сомнений — на реакции на проводимую терапию. Исход благоприятный при кратковременных эпизодах, сложно выявить даже незначительные изменения. Продолжительные или повторные эпизоды имеют неблагоприятное прогностическое значение, особенно у новорожденных детей с устойчивой гиперинсулинемией (Menni et al., 2001).
– Также рекомендуем “Неврологические осложнения болезней сердца у ребенка”
Редактор: Искандер Милевски. Дата публикации: 17.1.2019
Источник
