Палец при сахарном диабете фото
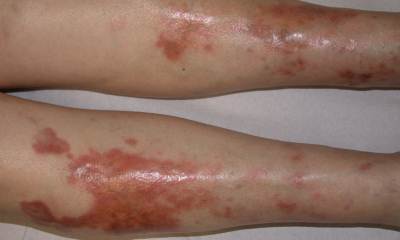
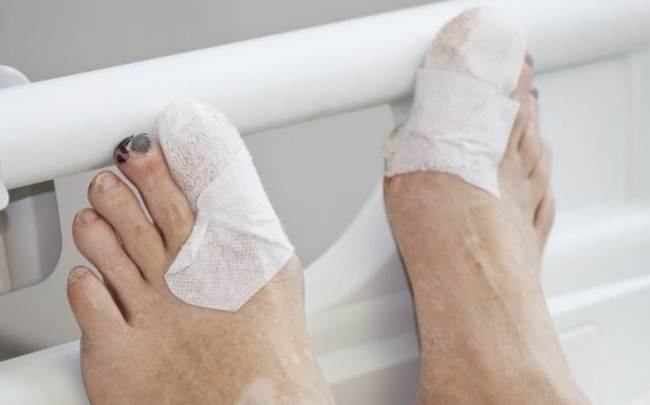
Симптомы сахарного диабета разнообразны, страдает им каждый двадцатый. Большое количество людей имеет скрытый диабет или генетическую предрасположенность к нему. Поэтому важно хорошо представлять признаки заболевания, чтобы вовремя обратиться к врачу за помощью.
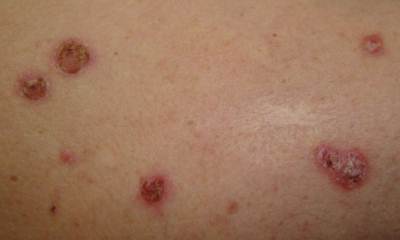
Признаки и симптомы сахарного диабета
Ранним признаком заболевания может служить ухудшение процесса заживления самых незначительных ранок. Фурункулы и прыщи при сахарном диабете (фото 2) тоже относятся к ранним сигналам неблагополучия с поджелудочной железой.
Кожный зуд при сахарном диабете наблюдается в 80% случаев.
На болезнь также указывают повышенная пигментация складок кожи и появление около них мелких бородавок (акантоз).
А такие высыпания на коже при сахарном диабете, как диабетическая пузырчатка, свидетельствуют о глубоком поражении кожи и требуют хирургического вмешательства.

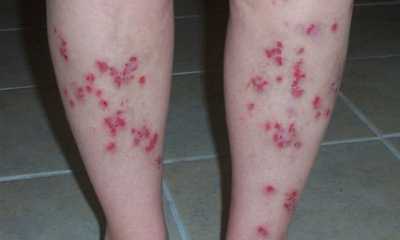
Пятна на ногах при сахарном диабете
Дерматозы – пятна на ногах при сахарном диабете (на фото 3) – чаще располагаются на голени, но есть и другие излюбленные места локализации. Белые округлые пятна – витилиго – служат сигналом развития болезни. Уплотнения жёлтого цвета – ксантоматоз – свидетельствуют о повышении сахара в крови.
Высыпания при сахарном диабете могут быть и в виде больших синюшно-красных пятен неправильной формы, склонных к увеличению. Такие признаки сахарного диабета у женщин встречаются намного чаще, чем у мужчин. Это, так называемый, липоидный некробиоз.
Язвы на ногах при сахарном диабете
Постепенно на нижних отделах ног кожа становится тонкой, огрубевшей и сухой. При усилении дистрофических процессов возникают язвы на ногах при сахарном диабете (на фото 4). Этому процессу способствует снижение чувствительности – мелкие ссадины и болячки на ногах не настораживают человека.
Основные причины возникновения язвы при сахарном диабете – это предшествующие ушибы, мозоли и микротравмы. Но истинные факторы, вызывающие язвы на ногах, конечно, кроются намного глубже в нарушении кровоснабжения и иннервации нижних конечностей. Язвы инфицируются и распространяются по поверхности ноги.
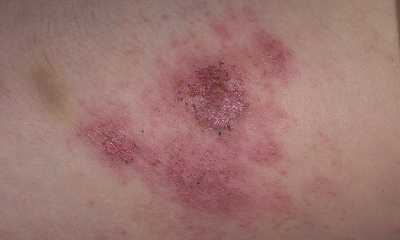
Сыпь при сахарном диабете
Кожные высыпания при сахарном диабете (фото 5) принимают разнообразный вид. Из-за нарушения обмена веществ на коже голени появляются округлые безболезненные красно-коричневые узелки 5-12 мм в диаметре.
Угревая сыпь при сахарном диабете возникает вследствие стремления организма к выведению лишней глюкозы через потовые железы кожи. Сниженный иммунитет способствует присоединению бактериальной флоры – образуются гнойнички. Сыпь при диабете встречается у 30-35% больных.
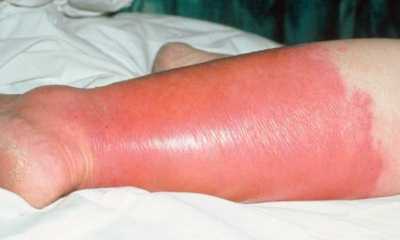
Покраснение ноги при сахарном диабете
Обычно диабет даёт осложнения на ноги. В них нарушается кровообращение, это приводит к серьёзным последствиям. Ноги при сахарном диабете постепенно теряют чувствительность к температурным, болевым и тактильным раздражителям.
Стопа при диабете страдает из-за застойных явлений в венозной системе, часто посылает болевые сигналы при ходьбе, а иногда и в состоянии покоя. Но опаснее другое состояние – когда конечность из-за разрушения нервных окончаний теряет чувствительность и на ней развиваются трофические язвы. Покраснение ноги в виде пятен говорит о развитии диабетической стопы. Это поздняя стадия заболевания.
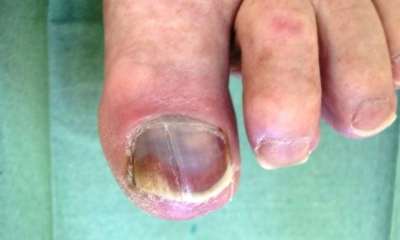
Ногти при сахарном диабете
Симптомы заболевания проявляются и в виде деформации пальцев и ногтей. Пальцы ног при диабете утолщаются, деформируются, на них появляются красные или синюшные пятна.
Характерный вид имеют ногти при сахарном диабете (на фото 6): они становятся ломкими, расслаиваются, часто врастают уголками в кожу. Часто в этом повинна присоединившаяся грибковая инфекция. Ломкость капилляров, особенно при тесной обуви, приводит к кровоизлияниям под ногтевой пластинкой, и ногти чернеют.
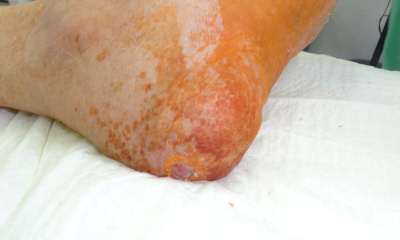
Гангрена при сахарном диабете
Изучая вопрос что такое сахарный диабет, нельзя обойти стороной самое серьёзное его осложнение – гангрена при сахарном диабете (фото 7), создающая опасность для жизни больного. Незаживающие раны на ногах могут существовать в течение нескольких лет. Их исходом бывает влажная или сухая гангрена нижних конечностей. При диабете это случается, увы, нередко при многолетней длительности заболевания. Гангрена требует хирургического вмешательства.
Детально ознакомившись с тем, как выглядит сахарный диабет на всех стадиях, легче оценить опасность отдельных его симптомов. Выявив признаки сахарного диабета, надо сразу же обращаться к специалисту за помощью. Это даст возможность предотвратить тяжёлые последствия.
Галерея фотографий сахарного диабета
Плейлист видео про сахарный диабет (выбор видео в правом верхнем углу)
Описание синдрома диабетической стопы, почему он возникает у больных сахарным диабетом. Перечислены частые симптомы и причины возникновения заболевания. Наиболее эффективные методы лечения и профилактики.
Диабетическая стопа – патология, развивающаяся на фоне сахарного диабета, считается одним из самых неприятных его осложнений. Проявляется заболевание в поражении кровеносных сосудов, нервных окончаний ног. Чаще всего именно это становится причиной ампутации конечностей.
Сахарный диабет
Сахарный диабет – очень распространенная в последнее время среди жителей России болезнь, проявляющаяся в недостаточном количестве гормона инсулина в крови. В данный момент от нее страдает 7,5% населения, с каждым годом количество заболевших неуклонно растет.
Несмотря на широкое распространение, это достаточно тяжелая патология, которая с течением времени неизменно поражает другие системы человека.
Больному сахарным диабетом крайне важно не только периодически измерять, держать в норме уровень сахара в крови, но и следить за своим здоровьем комплексно. Пренебрежительное отношение к назначенному лечению, игнорирование новых симптомов может значительно приблизить развитие серьезных осложнений.
Что такое синдром диабетической стопы
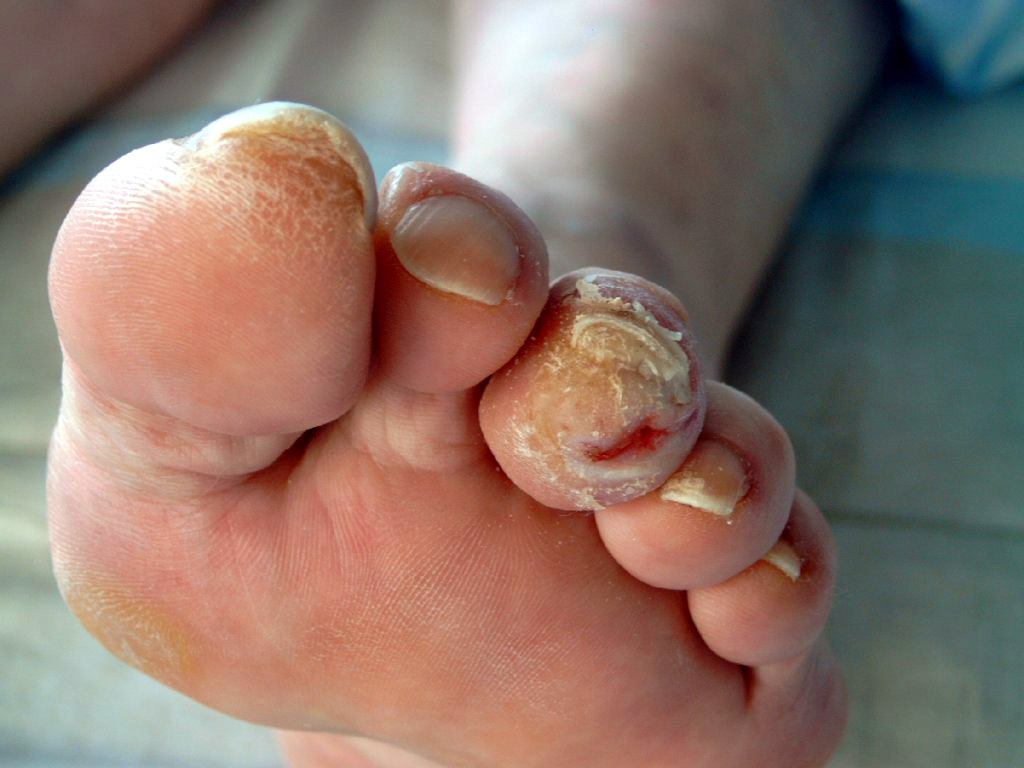
Этот синдром проявляется в виде патологических изменений состояния нижних конечностей больного сахарным диабетом:
- мокнущие раны,
- гнойники,
- язвы,
- дефекты костей, суставов.
Фото запущенных случаев выглядят очень удручающе. Из-за постоянно высокого уровня сахара в крови страдают мелкие и крупные сосуды, нервы, обеспечивающие чувствительность, питание ног. Нарушается цельность, функционирование кожного покрова, костей, нервных окончаний, сосудов, мышц. Всё это приводит к распространению инфекций.
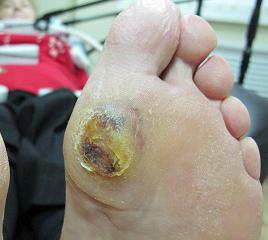
При диабете ранки любого размера очень долго, сложно заживают, поэтому быстро превращаются в гноящиеся ранки. Если вовремя процесс не остановить, он неизменно приведет к самому страшному – к гангрене.
Как известно она не лечится, удаляется хирургическим путем вместе с пораженной частью ноги, человек навсегда остается инвалидом.
Диагностика и лечение осложняется тем, что чувствительность ног снижена, пациент может не чувствовать боли и не замечать проблемы, пока она не станет масштабной.
Вот почему больным сахарным диабетом врачи настойчиво рекомендуют регулярно проводить тщательный осмотр ног, соблюдать усиленную гигиены, носить только удобную обувь, обрабатывать дезинфицирующими средствами даже самые маленькие ранки. В зоне риска пациенты с диагнозом диабет 2 типа предпенсионного, пенсионного возраста.

Симптомы диабетической стопы внешне выглядят как простые болячки на ногах. Больному сахарным диабетом обязательно нужно обратить внимание на:
- ощущение сухости кожи ног;
- онемение, покалывание, мурашки в области ног;
- незаживающие мелкие раны;
- мозоли, при удалении превращающиеся в незаживающие язвы, удаляются только ношением ортопедической обуви;
- волдыри с жидкостью внутри – результат натирания обуви, со временем внутри начинают развиваться микробы, накапливается гной, необходимо вскрывать – чистить;
- вросшие ногти также являются очагом распространения инфекций, подвергаются хирургическому удалению;
- наросты по обеим сторонам пальцев ног накапливают костную ткань и гноящуюся массу, требуют удаление;
- грибок ногтя легко диагностировать по внешнему виду пальца, неприятному запаху, зуд, жжению, изменения цвета ногтя
- бородавки появляются в результате проникновения через кожу вируса папилломы человека;
- изменение формы пальцев, они могут загибаться внутрь из-за поражения мышц;
Причины развития
Почему у больных сахарным диабетом страдают в первую очередь ноги? Артериям сложнее всего подавать кровь именно к нижним конечностям, к ним приливает меньше кислорода. Кроме того, процесс возвращения отработанных метаболитов также затруднен из-за противодействующий силы тяжести и отдаленности сердца.
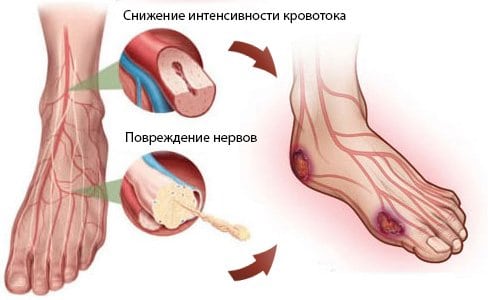
Неудовлетворительное кровоснабжение ведет к:
- легкой травматичности кожных покровов ног (даже маленький камешек в ботинках может повредить кожу);
- очень быстрому и незаметному распространению инфекции (все необработанные ранки практически сразу начинают гноиться);
- отсутствию чувствительности кожи (человек не чувствует язвы, пока не увидит ее своими глазами, можно обжечь, обморозить, порезать кожу и не заметить этого);
- плохая регенерация тканей (после ежедневных обработок и полного устранения инфекционного поражения раны она еще долго не покрывается цельным слоем кожи).
Появление синдрома диабетической стопы может быть спровоцировано:
- частыми скачками уровня глюкозы в крови вследствие несоблюдения пациентом рекомендаций своего лечащего врача в отношение рациона питания и образа жизни;
- излишней массой тела;
- ношением некачественной, жесткой или слишком узкой обуви;
- диабетическим стажем более 10 лет;
- вредными привычками (курение приводит к закупориванию сосудов и усугублению состояния вен);
- грибком кожи или ногтей ног;
- иммунодефицитом;
- заболеваниями сердечно-сосудистой системы (варикоз пищевода, ангиит, эндартериит, васкулит);
- патологии костей и суставов (болезнь Бехтерева, артрит, деформация, плоскостопие);
- венозной недостаточностью.
Определение формы синдрома
Для составления эффективного плана лечения необходимо для начала определить тип и степень развития заболевания. В зависимости от того, какие именно ткани поражены заболеванием (нервы, сосуды), выделяют три формы диабетической стопы:
- Нейропатическая форма встречается гораздо чаще других, она предполагает истончение и омертвление нервных тканей ног. Сопутствующие ощущения:
- мурашки;
- покалывание;
- жжение;
- онемение;
- холод;
- жар;
- отсутствие чувствительности.
При нейропатическом типе распространения заболевания поверхность кожи постоянно теплая и сухая, теряется способность кожи выделять пот, сало. Язвы быстро начинают гноиться, выделяется много жидкости.
- При ишемической форме постепенно поражаются мелкие и крупные сосуды. Симптомы:
- боли в ногах;
- мышечная слабость;
- хромота при ходьбе;
- деформация суставов, изгиб пальцев внутрь;
- мозоли на лодыжках;
- наросты по обеим сторонам стопы.
Кожа постепенно становится бледной, холодной, цвет неоднородным. Раны сухие, но очень долго не заживают, плохо поддаются лечению, быстро переходят в язвы, гангрены. К счастью, ишемический тип диабетической стопы встречается гораздо реже нейропатического.
Смешанная форма самая опасная, поскольку сочетает в себе симптомы и последствия сразу обеих форм заболевания.
Диагностика
Эффективная диагностика диабетического синдрома стопы требует комплексного подхода и задействования одновременно нескольких врачей: эндокринолога, диабетолога, общего и сосудистого хирурга, невропатолога и подолога.
Примерный план диагностики на наличие синдрома диабетической стопы:
- Внимательное изучение медицинской карты для определения наличия диагноза сахарный диабет, его типа, стажа болезни, назначенного курса лечения, средние значения уровня сахара.
- Устный диалог с пациентом. Необходимо выяснить, как он лечится, соблюдает ли все назначения врача, особенно диету, какой образ жизни ведет, как часто самостоятельно измеряет уровень сахара, бывают ли скачки.
- Визуальный и тактильный осмотр ног. Определение пульса, чувствительности кожи к температуре, прикосновению, повреждению, внешнего вида кожи, глубины ран, степени поражения.
- Исследование выделений из ран, язв на наличие микробов, инфекций, чувствительность к антибиотикам, антисептикам и другим средствам заживления
- Измерение уровня сахара.
- Общий анализ крови.
- Подсчет уровня гемоглобина, жира, холестерина в крови, кетоновых тел, глюкозы, белка в моче.
- Рентгенография ноги для определения деформации костей.
- Для анализа положения сосудов выполняют допплерографию, кт-ангиографию и рентгеноконтрастную ангиографию.
Методы лечения диабетической стопы
Чем раньше больной сахарным диабетом заметит у себя симптомы поражения нижних конечностей, тем более позитивный ожидается исход терапии.
Начальная стадия достаточно легко поддается лечению.
При своевременном обращении к квалифицированному врачу возможно полное восстановление функционирования сосудов, нервов и суставов нижних конечностей.
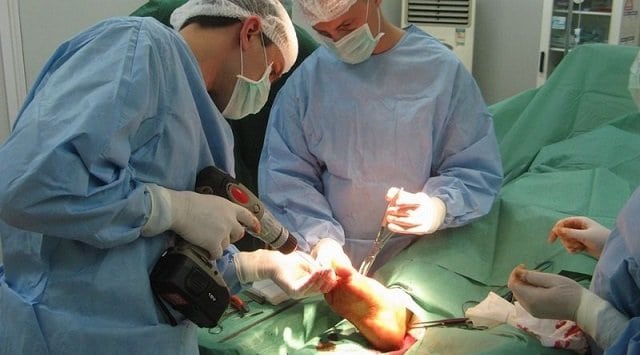
Комплексные меры по лечению диабетической стопы включает в себя:
- хирургическое вмешательство – удаление омертвевших тканей ран, ее дренирование;
- обработку язвенных образований антисептиками, заживляющими мазями, кремами, перевязки;
- разгрузку конечности (рекомендуется меньше ходить, больше покоя, сбросить лишний вес, подобрать удобную обувь);
- прием лекарств (антибиотики, противовирусные, иммуномодулирующие, спазмолитики, разжижающие кровь, контролирующие давление, витаминные и минеральные комплексы и прочие);
- регулярную проверку уровня сахара в крови, сдерживание его в пределах нормы, недопущение скачков, ввод инсулина или пересмотр его дозировки.
Пациенту рекомендуется вести ежедневный самостоятельный уход ногами:
- строгое соблюдение правил гигиены, ножные ванны;
- регулярная санация ран и кожи вокруг противомикробными средствами (мирамистин, хлоргексидин, диоксидин, использование йода и зеленки запрещено);
- менять повязки так часто, чтобы область ранения не успевала намокать;
- соблюдать условия стерильности при перевязке.
Очень важно, чтобы пациент навсегда отказался от вредных привычек. Распитие спиртных напитков сильно усугубляют состояние при сахарном диабете, вызывают резкие скачки уровня глюкозы в крови. Курение оказывает угнетающее воздействие на сосуды, снижая проходимость крови, способствует закупориванию и образованию тромбов.
Народные методы лечения

Самостоятельное диагностирование и лечение синдрома диабетической стопы ни в коем случае недопустимо.
Скорее всего, оно приведет к развитию гораздо более тяжелых осложнений. Однако, если обговорить заранее со своим лечащим врачом предполагаемые средства народной медицины, можно добиться общего улучшения состояния ног, снижения тяжести протекания заболевания.
Ягоды черники при употреблении в пищу снижают содержание глюкозы в крови, разгоняют обменный процесс, стимулируют заживление ран и активизируют работы нервных окончаний. Их можно есть в свежем виде, замороженном, варить компоты, кисели. Листья черники тоже обладают множеством благотворных свойств, из них заваривают не только полезный, но и очень ароматный чай.
Листья репейника, масло гвоздики, кефир – высокоэффективные средства для заживления ран. Листья прикладывают к пораженному участку, масло гвоздики и кефир наносят тонким слоем, завязывают бинтом.
Менять такую повязку нужно не менее 2 раз за день.
Профилактика синдрома диабетической стопы
Для недопущения появления и развития диабетической стопы каждому больному сахарным диабетом следует соблюдать ряд несложных рекомендаций:
- держите уровень сахара и гемоглобина в пределах нормы, не допускайте скачков, потребляя неправильную пищу или алкоголь;
- носите всегда удобную обувь по размеру, которая не натирает и не создает никаких неудобств ногам, желательно кожаную, носки только хлопчатобумажные без синтетических примесей;
- ежедневная гигиена без применения средств, способных травмировать кожу, например, пемзы и пилки, ноги нужно мыть детским мылом, споласкивать слабым раствором марганцовки и вытирать сразу насухо;
- педикюр делайте в условиях, приближенных к стерильным, ногти нужно срезать ровно, без закругленных углов, с ножницами обращайтесь очень осторожно во избежание травм;
- избегайте любой возможности заразиться грибковой инфекцией (общие бани, бассейны, чужая обувь);
- откажитесь от длительных пеших прогулок и ношения тяжестей;
- увлажняйте сухую кожу;
- лечите грибок сразу при обнаружении.
При обнаружении у себя хотя бы одного симптома диабетической стопы, ни в коем случае нельзя тянуть, усугубляя свое положение, затягивая лечение. Своевременно начатая терапия обязательно принесет положительный эффект.
Диабетическая стопа на начальной стадии излечивается полностью, поэтому не запускайте заболевание.
В этой статье вы узнаете:
Диабетическая стопа, или синдром диабетической стопы, это грозное позднее осложнение сахарного диабета. Данное заболевание объединяет в себе патологические нарушения периферической нервной системы, сосудистого русла и костей стопы, на фоне чего возможно развитие язвенно-некротических дефектов и гангрены конечностей. Диабетическая стопа – основная причина ампутаций у людей трудоспособного возраста.

Пациенты с сахарным диабетом входят в группу риска развития данного заболевания, если у них уже диагностировано:
- нарушение периферической чувствительности вне зависимости от причины;
- заболевания периферических артерий со снижением кровотока;
- деформации стоп.
Также в группу риска входят:
- слепые и слабовидящие;
- одинокие пациенты и лица старческого возраста;
- злоупотребляющие алкоголем и курильщики.
Основной причиной развития диабетического синдрома является длительная гипергликемия, которая приводит к гибели нервных волокон. Чем тоньше и длиннее нервное окончание, тем быстрее оно поражается. Поэтому в первую очередь нарушаются самые мелкие и тонкие нервы, отвечающие за чувствительность кожи стоп.

Параллельно большое количество глюкозы крови влияет на состояние стенок сосудов, что может приводить к сужению крупных сосудов и полной закупорке мелких.
Данные изменения приводят к тому, что все органы, а также системы получают меньше крови, а значит и кислорода. Также нарушается слаженная работа организма за счет поражения нервной системы. Учитывая, что именно на стопы приходится наибольшая физическая нагрузка, именно они являются областью повышенного риска травматизации и формирования язв.
Таким образом, выделяют клинические формы диабетической стопы:
- Нейропатическая форма (преимущественно поражается нервная ткань):
— трофическая язва стопы;
— диабетическая остеоартропатия.
- Ишемическая форма (преимущественно поражается сосудистое русло).
- Нейроишемическая форма (поражены и нервы, и сосуды).
 Повреждение нервов и начало развития диабетической стопы
Повреждение нервов и начало развития диабетической стопы
Диабетическая остеоартропатия (артропатия Шарко, ДОАП) – это относительно безболевое, прогрессирующее, деструктивное поражение одного или нескольких суставов, сопровождающееся неврологическим дефицитом.
В свою очередь выделяют следующие стадии остеоарропатии диабетической стопы.
| Стадия | Проявления |
|---|---|
| Острая | При осмотре – отек и покраснение пораженной стопы, локальная гипертермия. При измерении локальной температуры на пораженной и непораженной конечности – разница больше 2 градусов Цельсия. |
| Хроническая | При осмотре – характерная деформация конечностей ног и/или голеностопного сустава. На рентгенограмме стопы и голеностопного сустава в прямой и боковой проекциях определяются характерные изменения (остеопороз, обызвествления, костные уплотнения, вывихи и подвывихи суставов, фрагментация костных структур). |
Такие первые признаки диабетической стопы, как снижение чувствительности пальцев на ногах, онемение, чувство ползания мурашек, могут длительно оставаться без внимания, особенно, если сахарный диабет вовремя не был диагностирован.
Основные признаки диабетической стопы при сахарном диабете определяются при осмотре и пальпация нижних конечностей. При этом имеются особенности в зависимости от клинической формы.
| Нейропатическая форма | Ишемическая форма |
|---|---|
| Сухая кожа, участки гиперкератоза в областях избыточного нагрузочного давления на стопах. | Кожа бледная или цианотичная, атрофична, часто трещины. |
| Специфичная для сахарного диабета деформация стоп, пальцев, голеностопных суставов. | Деформация пальцев стопы носит неспецифичный характер. |
| Пульсация на артериях стоп сохранена с обеих сторон. | Пульсация на артериях конечностей снижена или отсутствует. |
| Язвенные дефекты в зонах избыточного нагрузочного давления, безболезненные. | Акральные некрозы, резко болезненные. |
| Субъективная симптоматика отсутствует. | Перемежающаяся хромота. |
Очень важно выявить асимметричное изменение цвета и температуры кожи обеих стоп, что может служить первым признаком имеющейся диабетической стопы. Необходимо оценить состояние ногтевых пластин, поскольку грибок может являться дополнительным очагом инфекции.
Таким образом, основными клиническими симптомами диабетической стопы являются:
- язва;
- нарушение кровотока;
- деформации стоп.
Как и когда начинается диабетическая стопа?
Как правило, у пациентов с сахарным диабетом 1-го типа первые признаки диабетической стопы возникают не раньше, чем через 5 лет от начала заболевания. При 2-ом типе изменения могут быть уже на момент постановки диагноза диабета.

Пациенты с диабетическим недугом жалуются на наличие длительно незаживающего раневого дефекта (иногда множественных дефектов) на стопе (возможно на обеих конечностях). Важно отметить, что язва формируется в месте наибольшей нагрузки. Исходно может быть только плотная мозоль, под которой развивается рана. Длительность существования язв может колебаться от нескольких недель до 2–6 лет.
Наличие и выраженность боли зависит от состояния периферических нервных волокон, уровня локальной ишемии и тяжести присоединившейся инфекции. Так при полной потере чувствительности вследствие диабетической нейропатии возможно снижение боли вплоть до ее отсутствия.
Лечение диабетической стопы
Перед тем, как начинать лечить данное заболевание, необходимо пересмотреть схему сахароснижающих препаратов. Дальнейшее лечение пациента с синдромом диабетической стопы должно выполняться параллельно с достижением целевых уровней глюкозы крови.
Главное требование для заживления язв у пациентов с диабетической стопой – обеспечение полной разгрузки пораженной области.
Возможными методами снижения нагрузки являются разгрузочный полубашмак, индивидуальная разгрузочная повязка и костыли. Адекватное использование кресла-каталки не всегда возможно, особенно в амбулаторных условиях.
Индивидуальная разгрузочная повязка (Total Contact Cast) – наиболее эффективный метод разгрузки пораженной зоны стопы.
 Пример готовой мягкой повязки Total Contact Cast
Пример готовой мягкой повязки Total Contact Cast
Параллельно с разгрузкой пораженной зоны необходимо выполнять обработку раны диабетической стопы, направленную на удаление всех некротизированных и нежизнеспособных тканей и подготовку к заживлению.
Для очистки возможно использование хирургического, ферментного, механического, ультразвукового методов или их комбинации. Метод обработки выбирается индивидуально, исходя из состояния раны, общего состояния больного, возможностей клиники. После проведения обработки рана должна быть закрыта стерильной атравматичной повязкой.
В процессе лечения может возникнуть необходимость в повторном проведении обработки раневого дефекта.
Выбранная повязка должна поддерживать влажную среду в ране, контролировать уровень экссудата и препятствовать мацерации краев. Она должна быть хорошо зафиксирована на ране, чтобы не травмировать ее при смещении.
В зависимости от стадии заживления язвенного дефекта применяются различные повязки.
| Стадия заживления | Требования к повязкам |
|---|---|
| Экссудация | Альгинаты, нейтральные атравматичные повязки, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро). |
| Грануляция | Нейтральные атравматичные, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро), гидрополимерные или губчатые повязки на основе коллагена. |
| Эпителизация | Атравматичные нейтральные повязки. |
Важным аспектом лечения язв у пациентов с диабетической стопой служит контроль раневой инфекции. В случае проведения адекватной обработки раны, заживление должно начаться в течение 2 недель (при условии соблюдения оптимального режима разгрузки пораженной области).

Если этого не произошло, показано проведение бактериологического исследования тканей раны. Дальнейшие терапевтические мероприятия будут зависеть от результатов исследования. При достижении бактериального баланса применение антисептика должно быть прекращено во избежание цитотоксического эффекта и бактериальной резистентности.
Для очистки раны и обеззараживания не должны использоваться спиртсодержащие жидкости, растворы кислот и щелочей, красители.
Мази в лечении диабетической стопы должны применяться в зависимости от состояния раневой поверхности. Как правило, при диабете имеются хронические изменения кожи и накладывание регенерирующих мазей не дают никакого эффекта. Использование мази с антибиотиком также нецелесообразно и может только усугубить состояние. В большинстве случаев мазь играет роль антисептика. При наличии признаков ишемии – избегать применения мазевых повязок!
При верификации остеомиелита показано хирургическое лечение – удаление пораженной кости с последующим назначением антибиотиков в течение 2–4 недель.
Лечение нейропатической формы
В острой стадии диабетической остеоартропатии необходимо начать иммобилизацию пораженной конечности с помощью индивидуальной разгрузочной повязки (Total Contact Cast) в максимально ранние сроки, то есть в день установления диагноза.
Больным с хронической стадией диабетической остеоартропатии показано постоянное ношение сложной ортопедической обуви.
 Ортопедическая диабетическая обувь
Ортопедическая диабетическая обувь
Симптоматическая терапия
Дополнительным по отношению к разгрузке пораженной области методом лечения диабетической стопы может быть назначение препаратов из группы бисфосфонатов (алендронат, памидронат).
Для пациентов и нейроишемической формой обязательным является прием гиполипидемической терапии статинами и нормализация артериального давления, а для людей после выполненной ангиопластики – прием антитромботиков в течение 6 месяцев.
 Патогенетическое лечение нейропатии включает использование витаминов группы В – B1 (оптимально – бенфотиамина), B6, B12; антиоксиданта альфа-липоевой кислоты; депротеинизированных гемодериватов, получаемых из крови телят; статинов и фибратов; вазодилататоров и антикоагулянтов.
Патогенетическое лечение нейропатии включает использование витаминов группы В – B1 (оптимально – бенфотиамина), B6, B12; антиоксиданта альфа-липоевой кислоты; депротеинизированных гемодериватов, получаемых из крови телят; статинов и фибратов; вазодилататоров и антикоагулянтов.
Из средств симптоматической терапии для купирования болей наиболее часто используются антидепрессанты и антиконвульсанты. Простые анальгетики и нестероидные противовоспалительные препараты в лечении болей не рекомендуются из-за их неэффективности.
При отсутствии заживления на фоне стандартной терапии можно использовать адъювантные методы (факторы роста, отрицательное давление, электростимуляция).
В отечественной клинической практике доступными являются препараты на основе тромбоцитарного и эпидермального ростовых факторов. Они доказали свою эффективность в лечении трофических язв у больных с синдромом диабетической стопы.
Использование отрицательного давления (NPWT) возможно у пациентов с нейропатической и нейроишемической (после восстановления кровотока) формой синдрома. Абсолютно противопоказано использование NPWT у больных с выраженной ишемией конечности, остеомиелитом, флегмоной и гангреной стопы.
Наличии признаков критической ишемии требует срочной госпитализации в хирургическое отделение для проведения дальнейшего лечения и решение вопроса об ампутации!
Лечение диабетического заболевания в домашних условиях сводится к строгому выполнению врачебных рекомендаций, соблюдению разгрузки пораненной стопы и выполнению назначений по профилактике новых язв. Хороший эффект для размягчения загрубевшей кожи и предотвращения трещин дают крема с большим содержанием мочевины.
Лечение диабетической стопы народными средствами довольно ограничено и не имеет достаточно доказанного клинического эффекта. Возможно применение отваров трав с очищающей и обеззараживающей целью. Использование препаратов, в том числе природного происхождения, способствующих расширению сосудов, противопоказано при наличии сужения сосудов.
 Диабетическая стопа
Диабетическая стопа
В любом случае, применение н
