Панкреатит и сахарный диабет одно и тоже или нет

Панкреатогенный сахарный диабет – эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) – вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
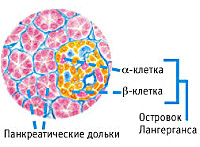
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови – не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Что такое поджелудочная железа?
Орган выглядит удлиненным дольчатым образованием сероватого цвета. Его место расположения – брюшная полость за желудком. Параметры человеческой железы составляют: 14-22 см длиной, 3-9 см шириной, 2-3 см толщиной. Поджелудочная железа весит примерно 75 гр.
Поджелудочной железой называется составная часть пищеварительных органов человека. Функции поджелудочной железы заключаются в выделении сока с перерабатывающими ферментами. Кроме того, железа отвечает за гормональный фон. Жировой, белковый, углеводный обмены находятся в зоне ответственности этого органа.
Эндокринные функциональные особенности органа состоят в выделении в кровь инсулина и глюкагона. За выработку этих гормонов отвечают группы клеток. Число клеток у здоровых людей обычно достаточно, чтобы регулировать углеводный (жировой) обмен. Разрушение того или иного вида клеток поджелудочной железы может спровоцировать развитие сахарного диабета.
Тесная взаимосвязь с другими органами пищеварения приводит к нарушению обмена всей системы человека.
Какие симптомы у заболевания поджелудочной железы?
При воспалении начинает тревожить поджелудочная железа боли в области ребер с левой стороны. Качественные характеристики болей – режущие. Обычно возникают после приема пищи. Она, как известно, поступает в 12-перстную кишку и переваривается при помощи желудочного сока.
Панкреатит достаточно длительно может характеризоваться сменой интенсивности болей. Они иногда обостряются, а иногда дискомфорт отсутствует вовсе. Если человек не соблюдает режим питания, боли перерастают в постоянные. Такие симптомы поджелудочной железы, в этом случае, относят к хроническим.
Обычно, симптомы хронического панкреатита устраняет специально назначенная диета. Если она не соблюдается, то у человека появляются метеоризм, диарея, изжога. Процесс воспаления вызывает нарушение аппетита. Воспаление относится и клеточному уровню, так как из клеток этого органа выделяется нужный для системы пищеварения сок.
Каково развитие заболевания поджелудочной железы?
Постепенно, число работоспособных клеток снижается. Панкреатические клетки замещаются секретирующей тканью поджелудочной железы. В результате нарушения пищеварения возникает синдром развития диабета.
Это возникает из-за нарушения углеводного обмена, а также инсулиновых выбросов. Выбрасывающий характер работы клеток приводит к пониженному содержанию глюкозы в крови. Следующий этап развития болезни будет зависеть от поражающего фактора. Если панкреатических клеток остается совсем немного, то процесс приведет к инсулиновой недостаточности.
Рецепторы могут перестать воспринимать глюкозу, это приведет к излишнему количеству инсулина в крови. Повышенное содержание глюкозы в крови приводит к возникновению сахарного диабета. Заболевание почти всегда связано с избыточностью массы тела.
Сахарный диабет, связанный с излишним числом инсулина относят к второму типу. Развитие заболевания можно предотвратить, исключив из рациона некоторые продукта. Правильным питанием, кстати, лечится и панкреатит, но только в начальной стадии заболевания.
При несоблюдении диеты, излишний инсулин будет оказывать разрушающее действие на все органы, а в особенности на систему пищеварения человека. При этом, некоторые процессы, например, некротические будут невозвратными.
Как можно избежать появления заболевания поджелудочной железы?
Панкреатитом называют болезнь людей, которые склонны к систематическому перееданию. В таком случае нарушается жировой обмен, риск возникновения заболевания увеличивается в разы. Иногда воспалительный процесс в поджелудочной железе может возникнуть из-за травмы, к примеру, ранения в живот.
Диета при сахарном диабете, сопровождающемся хроническим панкреатитом, подразумевает снижение употребления углеводов. Быстрые углеводы являются источником глюкозы. Если их убрать из меню, гликемия вернется в норму. Отрицательное воздействие на поджелудочную железу прекратится. Некоторые виды панкреатита появляются из-за аллергии на продукты или медикаменты. Чтобы избежать развития заболевания достаточно исключить их употребление.
Несоблюдение диеты может привести к полному нарушению функционирования поджелудочной железы. В этом случае, погибший орган удаляет хирургическим методом.
Для предотвращения хирургического вмешательства назначаются лекарства, воздействующие на гормоны. Действие медикаментозных препаратов направлено на облегчение работы воспаленного органа.
Как проходит лечение заболевания поджелудочной железы?
Поскольку варианты развития воспаления поджелудочной железы носят различный характер, лекарства ни в коем случае нельзя принимать самостоятельно. Поэтому как лечить поджелудочной железы должен сказать доктор. Самостоятельный прием таблеток может привести за собой серьезные последствия.
Если развитие болезни пошло по первому типу диабета, то здесь также предписано диетическое питание. Диета в этом варианте заболевания подразумевает снижение потребления жиров, углеводов, мучного. Сахар в крови может быть повышен из-за этих продуктов. В результате их потребления поджелудочная железа начинает выделять лишний инсулин. Жизненный срок органа при этом значительно сокращается.
Для исключения раздражения слизистой желудка часто советуют исключить из рациона питания яблоки, копченые продукты. Доступные для употребления продукты должны быть разделены на 4-5 разовый прием пищи. Таким образом поджелудочная железа симптомы заболевания сведутся к нулю, а панкреатический сок будет выделяться равномерно в определенное время и нужном количестве.
Для исключения недостаточности питательных элементов, в пищи должны содержаться витамины, минералы в должном количестве.
Верное лечение поджелудочной железы – правильное питание. При соблюдении режима не будут беспокоить осложнения и неприятные симптомы. Главным осложнением хронического панкреатита является сахарный диабет. В большинстве случаев его появления можно не допустить. Облегчить появившиеся симптомы могут своевременное лечение и профилактические меры. Своевременное обращение к специалистам даже поможет отсрочить появление осложнений. Регенерация панкреатических клеток усиливается в достаточном объеме только при правильной и своевременной терапии.
Эндокринология
Специалисты
Оборудование
Какова связь между поджелудочной железой и диабетом?
Поджелудочная железа – это орган, который вырабатывает инсулин и играет важную роль в регулировании уровня глюкозы в крови. Есть четкая связь между поджелудочной железой и диабетом.
Диабет 1 типа возникает, когда поджелудочная железа не вырабатывает достаточное количество инсулина. Диабет 2 типа развивается, когда организм не может правильно использовать инсулин.
В этой статье мы рассмотрим, какая имеется связь между поджелудочной железой и диабетом. Мы также опишем осложнения диабета, связанные с поджелудочной железой и другими нарушениями органа.
Что нужно знать о поджелудочной железе
Поджелудочная железа находится в брюшной полости, за желудком, и она вырабатывает пищеварительные ферменты.
Она также производит инсулин, гормон, регулирующий уровень сахара в крови. Клетки, которые производят инсулин, называются бета-клетками. Они расположены в островках Лангерганса, расположенных в теле поджелудочной железы.
Инсулин помогает организму использовать углеводы в пище для получения энергии. Он транспортирует глюкозу из крови в клетки организма. Глюкоза обеспечивает клетки необходимой им для функционирования энергией.
Если в организме слишком мало инсулина, клетки больше не могут поглощать глюкозу из крови. В результате чего уровень глюкозы в крови повышается.
В чем именно проявляется связь между поджелудочной железой и диабетом?
Диабет 1 и 2 типа связан с поджелудочной железой.
Диабет характеризуется высоким уровнем сахара в крови. Это является следствием недостаточной выработки или функции инсулина, что может быть одним из последствий проблем с поджелудочной железой.
У людей, больных диабетом уровень сахара в крови меняется в зависимости от того, что они едят, сколько двигаются и принимают ли они инсулин или лекарства от диабета.
Диабет 1 типа
Диабет 1 типа возникает, когда поджелудочная железа не вырабатывает достаточного количества инсулина или вообще не вырабатывает его. Без инсулина клетки не могут получать достаточно энергии из пищи.
Эта форма диабета возникает в результате воздействия иммунной системы на инсулин-продуцирующие бета-клетки поджелудочной железы. Бета-клетки повреждаются, и со временем поджелудочная железа перестает вырабатывать достаточно инсулина для удовлетворения потребностей организма.
Люди с диабетом 1 типа могут сбалансировать свой уровень глюкозы в крови, ежедневно производя инъекции инсулина самостоятельно или установив инсулиновую помпу.
Врачи однажды назвали этот тип диабета «ювенильным диабетом», потому что он чаще всего развивается в детском или подростковом возрасте.
До сих пор не выявлена основная причина возникновения диабета 1 типа. Некоторые данные свидетельствуют о том, что этот диабет является последствием генетических или экологических факторов. По оценкам, в Соединенных Штатах 1,25 миллиона человек живут с диабетом 1 типа.
Диабет 2 типа
Этот тип диабета возникает, когда организм создает резистентность к инсулину. Хотя поджелудочная железа все еще может вырабатывать гормон инсулина, клетки организма больше не могут эффективно его использовать.
В результате поджелудочная железа вырабатывает больше инсулина для удовлетворения потребностей организма, и зачастую она уже не в состоянии удовлетворить растущий спрос.
При недостаточном количестве инсулина в организме развивается диабет. Со временем бета-клетки повреждаются и могут вообще перестать вырабатывать инсулин.
Как и при диабете типа 1, тип 2 может вызвать повышение уровня сахара в крови и помешать клеткам получить достаточно энергии.
Диабет 2 типа может быть результатом плохой генетики и семейного анамнеза. Также играют роль такие факторы образа жизни, как ожирение, отсутствие физических упражнений и плохое питание. Лечение часто включает в себя повышение уровня физической активности, изменение питания и прием некоторых рецептурных лекарств.
Врач может обнаружить диабет 2 типа на ранней стадии, которая называется преддиабет. Человек с преддиабетом может быть в состоянии предотвратить или отсрочить возникновение основного заболевания, внеся срочные изменения в свой рацион питания и образ жизни.
Сахарный диабет при беременности
Беременность может вызвать диабет 2 типа, известный как гестационный диабет. Этот тип диабета может вызвать осложнения во время беременности и родов.
После родов гестационный диабет обычно проходит, но есть данные, что он увеличивает риск развития диабета 2 типа в более позднем возрасте.
Диабет и панкреатит
Панкреатит вызывает воспаление в поджелудочной железе.
Существует два типа панкреатита:
- острый панкреатит, при котором симптомы появляются внезапно и длятся несколько дней
- хронический панкреатит, длительное состояние, при котором симптомы то появляются, то исчезают в течение нескольких лет
Хронический панкреатит может повредить клетки поджелудочной железы, что в итоге может вызвать диабет.
Панкреатит поддается лечению, но тяжелые случаи могут потребовать госпитализации. Любой человек должен серьезно относиться к панкреатиту, так как он может быть опасен для жизни.
Частые симптомы при панкреатите:
- рвота
- боль в верхней части живота, которая может распространяться в сторону спины
- боль, которая усиливается после приёма пищи
- лихорадка
- тошнота
- скачущий пульс
Диабет и рак поджелудочной железы
По данным Сообщества по борьбе с раком поджелудочной железы, у людей, которые живут с диабетом в течение 5 или более лет, вероятность развития рака поджелудочной железы в 1,5-2 раза выше.
Появление диабета 2 типа в более позднем возрасте может быть симптомом этого типа рака.
Прямая связь между диабетом и раком поджелудочной железы пока еще плохо установлена. Известно, что диабет увеличивает риск развития этого типа рака, а рак поджелудочной железы иногда может привести к диабету.
Другие факторы риска рака поджелудочной железы:
- ожирение
- старение
- плохое питание
- курение
- генетическая наследственность
На ранних стадиях этот тип рака может не вызывать никаких симптомов. Врачи чаще всего диагностируют его на поздних стадиях, когда пациент уже, как правило, не операбелен. Поэтому необходимо ежегодно проходить обследование органов желудочно-кишечного тракта.
Другие заболевания поджелудочной железы
Муковисцидоз может также привести к развитию инсулин-зависимого диабета (первого типа).
У человека с муковисцидозом постоянно образующаяся липкая слизь вызывает образование рубцовой ткани на поджелудочной железе, а образование рубцов может препятствовать выработке достаточного количества инсулина этим органом. В результате может развиться диабет, связанный с муковисцидозом (CFRD).
Признаки и симптомы CFRD могут напоминать симптомы муковисцидоза. Человек может и не знать, что у него не муковисцидоз, а диабет, пока он не сдаст соответствующие анализы.
Выводы
Диабет напрямую связан с поджелудочной железой и инсулином.
Слишком малое количество инсулина может вызвать периоды повышенного содержания сахара в крови, которые ответственны за симптомы диабета.
Со временем повторные эпизоды высокого уровня сахара в крови могут вызвать серьезные осложнения, поэтому пациентам с диабетом следует постоянно контролировать свой уровень сахара в крови.
Некоторые хронические заболевания поджелудочной железы, такие как панкреатит и муковисцидоз, также могут вызывать диабет 2 типа.
Любой человек может предотвратить развитие у себя диабета 2 типа и, потенциально, диабета 1 типа, соблюдая физически активный образ жизни и правильно питаясь.
