Помощь при аритмии при ибс и сахарном диабете


Поражение миокарда при сахарном диабете с развитием нарушения ритма возникает как следствие повышенного уровня глюкозы в крови, прогрессирования атеросклероза. Течение аритмии и скорость развития недостаточности функции сердца напрямую связаны со степенью компенсации болезни. Для лечения необходимо вначале стабилизировать показатели углеводного обмена, затем назначают антиаритмические препараты.
Причины аритмии при сахарном диабете
Состояние сердечной мышцы при сахарном диабете характеризуют такие изменения:
- Из-за повышенного содержания глюкозы в крови в мышечном слое образуются белки аномальной структуры (гликированные).
- При дефиците инсулина внутри миокардиоцитов не хватает питательных веществ для образования энергии.
- В качестве энергетического источника используются жиры и белки. Это приводит к накоплению токсичных для клеток кетоновых тел.
- Прогрессирующий атеросклероз приводит к снижению кровотока по венечным артериям.
- При автономной нейропатии нарушается иннервация сердца.
Все это приводит к нарушению проводимости и возбудимости миокарда, развитию различных видов нарушения ритма, снижению силы сокращений. Кроме этого, патология гормонального обмена вызывает отклонения в электролитном составе крови, наиболее опасными из которых являются недостаток магния и калия.
Рекомендуем прочитать о сочетании аритмии и брадикардии. Вы узнаете о видах аритмии на фоне брадикардии, причинах и симптомах аритмии и брадикардии, лечении и прогнозе.
А здесь подробнее о физических нагрузках при аритмии.
Классификация аритмии при диабете
Для создания электрического импульса в миокарде есть специальные клетки синусового узла. В норме они являются водителем ритма. Под влиянием изменения обменных процессов у диабетиков возникают такие типы синусовой аритмии:
- тахикардия – частые, но ритмичные сокращения;
- брадикардия – частота пульса ниже 60 ударов за минуту;
- аритмия (нерегулярный ритм) синусового происхождения;
- экстрасистолия (внеочередное сокращение).
Синусовая тахикардия у пациента с СД
При изменении источника генерации сигналов развиваются мерцание и фибрилляция предсердий или желудочков. Замедление прохождения импульсов по миокарду вызывает различного вида блокады. При сахарном диабете могут возникнуть комбинированные виды аритмии.
Симптомы сбоев в работе сердца
Некоторые виды нарушений ритма могут себя не проявлять клинически и обнаруживаются при ЭКГ-диагностике. Признаки аритмии зависят от ее вида, частоты пульса, действия на кровообращение внутри сердца, выброса крови, питания головного мозга и почек. Наиболее характерны такие симптомы:
- перебои и замирание работы сердца (при экстрасистолии или синусовой аритмии);
- частое биение сердца при тахикардии;
- обморочные состояния, слабость и головокружение – признак брадикардии или недостаточности синусового узла.
Приступ (пароксизм) мерцания или тахикардии ощущается как внезапное учащение сердцебиения, которое в минуту достигает 200 ударов. При постоянной форме мерцательной аритмии выраженных симптомов может не быть.
Почему при диабете 2 типа аритмия возникает чаще
Сахарный диабет 2 типа чаще всего развивается на фоне ожирения, артериальной гипертонии и атеросклеротических изменений сосудов. При наличии высокого уровня глюкозы в крови все эти нарушения прогрессируют.
Одним из факторов возникновения серьезных дистрофических процессов в миокарде является повышенный уровень инсулина. Это компенсаторная реакция на отсутствие чувствительности тканей к этому гормону.
Инсулин приводит к повышенному синтезу холестерина в печени, отложению жира в подкожной клетчатке, усиливает свертывающую способность крови. Поэтому у больных диабетом второго типа быстрее разрушаются стенки сосудов, и, как следствие, снижается кровообращение в сердечной мышце, нарушается ритм ее сокращений.
В чем опасность аритмии при диабете
Тяжелые формы аритмии могут привести к полной остановке сокращений, тромбоэмболической закупорке сосудов, острому нарушению гемодинамики – отеку легких, а также к инсульту и инфаркту.
Любая разновидность нарушения ритма потенциально опасна в плане развития некоординированного сокращения мышечных волокон – фибрилляции желудочков. Нарастают такие признаки:
- резкая слабость;
- нарушение сознания;
- непроизвольное опорожнение мочевого пузыря и кишечника;
- падает давление крови;
- перестает определяться пульс;
- начинаются судороги;
- останавливается дыхание и сердечные сокращения;
- возникает клиническая смерть.
Если у диабетика имеется нарушение проводимости импульсов в миокарде по типу полной блокады или асистолии, то возможным вариантом течения болезни могут быть приступы потери сознания, которые провоцируются низким выбросом крови и слабым питанием головного мозга. Их нужно отличать от симптомов гипогликемии, имеющих похожую клиническую картину.
Поэтому при обмороках у диабетика нужно срочно измерить уровень сахара в крови.
Диагностика неправильного ритма сердца
Для того, чтобы определить нарушение ритма проводится ЭКГ исследование, а в случае непостоянных или приступообразных аритмий показано мониторирование на протяжении суток. По показаниям назначается электрофизиологическое исследование через введение электродов в полость сердца или пищевод. При этом одновременно фиксируют показатели внутренней и наружной электрокардиографии.
Нагрузочные пробы для выявления скрытой аритмии могут быть таких разновидностей:
- приседания;
- ходьба;
- велоэргометр или тредмил;
- введение Дипиридамола или АТФ.
Велоэргометрия
Кардиограмму исследуют до и после проведенной нагрузки. Это позволяет судить о резервных возможностях миокарда и компенсации нарушений ритма.
Лечение аритмии при диабете
Для того, чтобы назначить терапию, нужно провести полную диагностику кардиологического и диабетического статуса пациента. Иногда, после адекватной медикаментозной терапии диабета и соблюдения ограничений в диете, восстанавливается нормальный ритм.
Медикаментозная терапия
В зависимости от вида аритмии могут быть назначены 4 класса блокаторов:
- натриевых каналов (Прокаинамид, Аймалин, Лидокаин, Этацизин);
- бета-рецепторов (Атенолол, Метопролол);
- калиевых каналов (Кордарон, Орнид);
- каналов кальция (Верапамил, Дилтиазем).
Антиаритмические препараты используют только при достижении компенсации гипергликемии. При этом оценивают не только содержание глюкозы в крови, но и холестерина, триглицеридов, соотношение липопротеинов низкой и высокой плотности, показатель гликированного гемоглобина и уровень артериального давления.
Кардиохирургические способы
При недостаточном эффекте от лечения лекарственными препаратами могут быть использованы более радикальные методы в случае тяжелых нарушений ритма с потенциальной угрозой для жизни пациентов. Применяются следующие способы:
- стимуляция электрическими импульсами через пищевод;
- имплантация искусственного источника ритма (кардиостимулятора) при низкой частоте пульса;
- установка кардиовертера при пароксизмальной тахикардии и фибрилляции;
- прижигание участков миокарда с аномальным источником ритма при помощи радиоволн;
- операции на открытом сердце.
Рекомендуем прочитать о формах мерцательной аритмии. Вы узнаете о факторах риска МА, клинических типах и последствиях МА, основных принципах лечения.
А здесь подробнее о лечении мерцательной аритмии.
Профилактика аритмии при диабете
Самое главное направление предотвращения развития аритмии у диабетиков – это
поддержание рекомендованного уровня гликемии, близкого к физиологической норме.
Для этого нужно строго придерживаться диетического питания с исключением легко усваиваемых углеводов и жиров животного происхождения, приема назначенных препаратов, а также дозированной физической активности.
Необходимо полностью отказаться от курения, кофе, энергетиков, алкоголя, ограничить перегрузки, связанные с психоэмоциональным напряжением. Лечение аритмии должно проводиться только специалистом под контролем ЭКГ и лабораторной диагностики.
Развитие аритмии при сахарном диабете – проявление диабетической кардиомиопатии, нейропатии и атеросклеротического поражения венечных сосудов. Ее течение может быть от бессимптомных нарушений ритма до угрожающих жизни состояний. Для лечения проводится нормализация уровня сахара в крови, используют антиаритмические медикаменты, при неэффективности – хирургическое лечение.
Полезное видео
О профилактике осложнений при сахарном диабете смотрите в этом видео:
Источник
Что такое сахарный диабет (СД)? Это заболевание относится к группе эндокринных, заключается в нарушении усвоения глюкозы на клеточном уровне вследствие малого количества или отсутствия гормона инсулина, что влечет повышение уровня сахара в организме. Такие изменения влияют на работу всего организма: страдает нервная система, сосуды и сердце, нарушается липидный обмен и электролитный состав крови. Два опасных недуга усугубляют друг друга. Как это происходит?
Связь аритмии и сахарного диабета
Ученые всего мира, исследующие описываемую проблему, доказали, что аритмия и тахикардия — сопутствующие заболевания СД. Медицинская статистика свидетельствует: смертность от сердечных болезней, в частности, от аритмии, у больных СД составляет 65%.
Поражение миокарда при сахарном диабете с развитием нарушения ритма возникает как следствие повышенного уровня глюкозы в крови, прогрессирования атеросклероза
Наиболее распространенными осложнениями заболевания являются:
- ишемическая болезнь сердца (ИБС);
- инфаркт миокарда;
- различные виды аритмии;
- нарушение кровообращения мозга;
- ретинопатия — слабое снабжение сетчатки глаза питательными веществами и кислородом, вызывающее ухудшение зрения вплоть до слепоты;
- нетравматическая ампутация конечностей — результат нарушенного снабжения кровью сосудов ног, многое другое.
Разновидности аритмии при диабете
Изменения в работе сердца, вызванные диабетом, спровоцированы нарушением процесса обмена веществ и характеризуют патологию с разных сторон:
- Нарушается частота ритма сердца — удары, вызванные сокращением:
- синусовая тахиаритмия (тахикардия) — частое, по сравнению с нормой, сокращение сердечной мышцы;
- синусовая брадиаритмия (брадикардия) — редкий сердечный импульс, реже 60.

При сахарном диабете могут возникнуть комбинированные виды аритмии
- Меняется источник водителя ритма, вызывая различные виды патологии:
- предсердную, например, мерцательную аритмию;
- атриовентрикулярную;
- желудочковую.
- Сбой повторяемости:
- экстрасистолия — преждевременные сокращения;
- внутрисердечные блокады — сокращения с опозданием.
Причины возникновения аритмии сердца при сахарном диабете
При избыточном уровне сахара в крови и нехватке инсулина образуются гликированные белки, вследствие чего у клеток миокарда возникает недостаток питательных веществ для выработки энергии. Это приводит к использованию жиров и белков, а также накоплению токсичных соединений (кетоновых тел). Атеросклероз завершает свое дело пониженной проходимостью сосудов сердца. Иннервация сердца также может нарушаться.
В результате мы имеем:
- уменьшение силы сокращений;
Прогрессирующий атеросклероз приводит к снижению кровотока по венечным артериям
- ухудшение проходимости и возбудимости сердечной мышцы;
- при нарушении обменных процессов происходят изменения электролитного состава крови;
- особенно опасно уменьшение калия и магния.
Симптомы нарушений в работе сердца при сахарном диабете
Отнюдь не все нарушения сердечного ритма приводят к патологии и требуют незамедлительной медицинской консультации. Физическая нагрузка, стресс, внезапная радость, испуг, не вовремя опорожненный кишечник или мочевой пузырь — далеко не неполный список причин сбоя сердечного ритма.
Требуют обратить на себя внимание и проконсультироваться с кардиологом следующие симптомы:
- одышка даже в состоянии покоя;
- учащенное, замедленное или хаотичное сердцебиение;
- ощущение трепетания или замирания за грудиной;
- головокружение и обморочные состояния.
Иногда болезнь себя никак не проявляет, обнаружить изменения частоты и регулярности сокращений в домашних условиях можно, только посчитав пульс.
Приступ (пароксизм) мерцания или тахикардии ощущается как внезапное учащение сердцебиения, которое в минуту достигает 200 ударов
Одним из осложнений сахарного диабета является диабетическая автономная нейропатия. Если человек болеет долго, вследствие повышенного содержания глюкозы поражаются нервы собственно сердца, что и вызывает недуг. Признаками такой патологии могут быть:
- тахикардия (синусовая), даже если фиксируется состояние покоя, 130 сокращений в минуту;
- при глубоком замедленном вдохе частота сердечных ударов становится ниже, отсутствие этого показателя может говорить о нарушении работы вегетативной нервной системы.
Такие показатели у диабетика требую консультации доктора и специального обследования нервной регуляции сердца, за которую отвечает вегетативная нервная система, состоящая из симпатических (учащают сердцебиение) и парасимпатических (делают импульсы редкими) нервов. Изменение работы этих волокон снижает чувствительность, что вызывает безболевое течение различного рода аритмий, ИБС и даже инфаркта миокарда. Отсутствие болевых ощущений приводит к ложному состоянию протекания СД.
Вследствие длительной болезни возможны:
- головокружение;
- летающие перед глазами «мушки»;
- потемнение в глазах;
- ощущения покачивания.

Головокружение признак аритмии сердца
Проявление таких симптомов часто проявляется, если менять положение тела.
Однако такие же симптомы, даже потеря сознания, сопровождают различные виды описываемой болезни:
- слабость синусового узла;
- атриовентрикулярная блокада;
- пароксизмальные нарушения ритма.
Отличить один недуг от другого и провести правильную диагностику — задача для опытного специалиста, но только после тщательного обследования. При проявлении похожих показателей важно срочно обратиться к своему лечащему доктору.
Чем опасна аритмия при сахарном диабете?
Эта патология — опасное заболевание, которое может вызвать:
- полную остановку сердечных сокращений;
- закупорку сосудов тромбом;
- отек легких;
- инфаркт;
- инсульт.
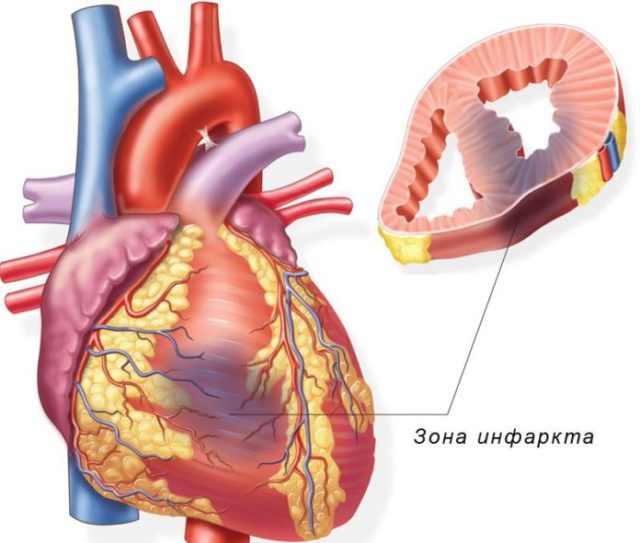
Тяжелые формы аритмии могут привести к полной остановке сокращений, тромбоэмболической закупорке сосудов, острому нарушению гемодинамики – отеку легких, а также к инсульту и инфаркту
Аритмия, сопровождающаяся сахарным диабетом, может вызвать потерю сознания, спровоцированную незначительным выбросом крови и слабым питанием головного мозга. Аналогичная клиническая картина наблюдается при гипогликемии. Отличить один недуг от другого поможет срочное определение уровня сахара в крови.
Диагностика и способы лечения аритмии при диабете
Для диагностики заболевания назначают:
- ЭКГ;
- холтеровское суточное мониторирование — при приступообразной разновидности заболевания;
- нагрузочные ЭКГ-тесты (приседание, велоэргометр или тредмил, введение «Дипиридамола» или АТФ);
- электрофизиологическое исследование (чрезпищеводное, внутрисердечное).
С целью назначения правильного лечения необходимо выяснить не только кардиологический, но и диабетический статус пациента. После полного обследования врач определяет метод лечения:
- немедикаментозный — здоровый образ жизни (см. Профилактика);
- медикаментозный;
- кардиохирургический.

Для того, чтобы назначить терапию, нужно провести полную диагностику кардиологического и диабетического статуса пациента
Медикаментозный способ предусматривает использование различных лекарственных препаратов. При этом необходимо помнить:
- применение кортикостероидных гормонов противопоказано, так как они повышают уровень глюкозы;
- использование бета-адреноблокаторов, других лекарств, растворяющихся в сиропе, также бесполезно;
- назначение антитромботической терапии требует оценки риска кровотечений;
- антиаритмические средства можно назначать после понижения уровня сахара.
При любом течении болезни необходимо следить за уровнем сахара в крови и не допускать гипергликемии.
Если препараты от аритмии оказалось неэффективным, назначают следующие кардиохирургические методы:
- электроимпульсная терапия;
- прижигание отдельных участков миокарда радиоволнами;
- баллонная вазодилатация;
- аортокоронарное стентирование;
- аортокоронарное шунтирование;
- вживление кардиостимулятора;
- операция на открытом сердце.

Оперативное вмешательство может понадобиться для имплантации кардиовертера-дефибриллятора пациентам с ишемической кардиопатией, устойчивой желудочной тахикардией
Такие радикальные методы лечения назначаются только при тяжелых формах заболевания с потенциальной угрозой для жизни пациента. СД нарушает микроциркуляцию крови, что является причиной незаживающих и гноящихся ран. При любом хирургическом вмешательстве необходимо взвешенно относиться ко всем рискам.
Профилактика аритмии при диабете
Заболевание сахарным диабетом требует изменения образа жизни. Все сводится к тому, чтобы уровень сахара был в норме, которая составляет для диабетиков 5,5–6 ммоль/л натощак и 7,5–8 ммоль/л через 2 часа после еды. Для этого необходимо:
- регулярно измерять уровень АД и гликемические показатели;
- проводить мониторирование аритмии даже при ее отсутствии;
- сбалансировать питание при аритмии, пополнить меню продуктами, насыщенными витаминами и микроэлементами;
- убрать из рациона сладости, макаронные изделия, картофель — все, что содержит тяжелые углеводы;
- сократить количество потребляемой соли;
- не употреблять жирную, жареную пищу, копчености;
- ограничить употребление крепкого кофе, чая, энергетиков;
- нормализовать вес;
- следить за уровнем холестерина, регулярно сдавать анализ на липидный обмен;
- отказаться от вредных привычек: курения, приема алкоголя, наркотиков;
- разумные физические нагрузки;
- полноценный сон;
- избегать стрессов, скандалов, волнения, длительного напряжения;
- полезны ежедневные прогулки в лесу или парке;
- регулярное посещение врача и выполнение его рекомендаций;
- отказ от медицинских препаратов, которые не назначал врач.
Применяя все эти правила уже на ранних стадиях заболевания, можно надеяться на заметный положительный эффект.
Источник
Лечат ишемическую болезнь сердца таблетками комплексно на любой стадии развития, поскольку это тяжелая патология, имеющая необратимый характер. Страшна ишемия не столько фактом своего присутствия, как последствиями: бляшка венечного сосуда может окклюзировать артерию, оставив сердечный мускул без кислорода. Результат фатальный – коронарный тромбоз и совсем мало времени на реваскуляризацию (пару часов на растворение тромба и установку стента).
Группы препаратов
Ишемическая болезнь сердца – хроническое заболевание коронарных сосудов. Лечение ее заключается в приеме средств, профилактирующих осложнения, и коррекции стиля жизни, особенно культуры тела и еды. Протокол включает назначение препаратов, которые предупреждают развитие инфаркта или кардиосклероза.
У больных с ИБС есть ряд сопутствующих патологий, среди которых артериальная гипертензия (гипертония), нарушения ритма (аритмии), сахарный диабет и сердечная недостаточность. Каждая из вышеуказанных болезней требует контроля у профильного врача в установленном протоколом периоде времени (в среднем – раз в полгода). Из-за «длинного» диагноза, больные с ишемией принимают от 4 до 7 таблеток в сутки, что не комфортно, но необходимо. Современные препараты позволяют включать в одну пилюлю до 3 действующих веществ (технология «полипилл»), что упрощает схему принятия таблеток, повышая приверженность пациентов к лечению.
У среднего человека с ИБС будет такой список обязательных лекарств для постоянного приема: статин, антиагрегант, ингибитор АПФ, бета-блокатор. На выбор и усмотрение врача к подобному плану могут быть добавлены кардиометаболики, но западная кардиологическая практика не одобряет их использование (точнее, не всех).
Антиагреганты – препараты, которые препятствуют слипанию клеток крови в тромботическую массу. Еще одно немаловажное свойство лекарств этой группы – предотвращение прикрепления форменных элементов к внутренней стенке сосуда. Основная причина ишемии – атеросклеротическая бляшка, которая становится опасной после начала формирования тромба на своей поверхности. С этим связан процесс закупорки сосуда и нарушения перфузии тканей сердца кислородом. Дезагреганты воздействуют на патогенез развития инфаркта и других осложнений, из-за чего их принимают регулярно и постоянно.
Примеры препаратов:
- «Аспирин». Основные аналоги: «Аспирин Кардио», «Кардиомагнил».
- «Клопидогрел» назначают после аортокоронарного шунтирования или чрескожного коронарного вмешательства. Препарат профилактирует тромбозы, пациент принимает его не менее 1-2 лет после интервенции.
- «Варфарин» применяют при фибрилляции и ситуациях, связанных с крайне высоким риском тромботических проблем. Среди всех кроворазжижающих лекарств он выделяется самой высокой частотой кровотечений (побочный эффект дезагрегантов). Требует контроля МНО под постоянным наблюдением кардиолога (первые полгода – каждый месяц).
- «Ксарелто» (ривароксабан), «Дабигатран», «Прадакса» – современные препараты, цель создания которых – уменьшить высокий риск кровотечений при приеме средств предыдущих поколений. Большинство из них доказали свою эффективность в исследованиях, хоть и не опередили по этому параметру «Варфарин». Но существенное снижение частоты кровопотери позволило внести их в перечень препаратов выбора для пациентов, нуждающихся в длительной антиагрегантной терапии.
Бета-адреноблокаторы. Каждый пациент с установленным диагнозом ИБС обязательно должен принимать ß-блок, потому что этот препарат уменьшит расход кислорода, которого так не хватает истощенным ишемией клеткам миокарда. Лекарство воздействует на бета-адренорецепторы и снижает частоту сердцебиения, урежая ритм и экономя ресурсы мышцы. Постоянное употребление их существенно увеличивает длительность предстоящей жизни больного с ишемией.
Отмена препарата происходит с плавным снижением дозы вплоть до минимума. Причиной таких действий служит синдром отмены – ситуация, когда резкий отказ от употребления лекарства вызывает усугубление состояния пациента.
Препараты:
- «Метопролол», «Беталок»;
- «Бисопролол», «Конкор», «Коронал»;
- «Карведилол», «Кориол», «Таллитон»;
- «Небивалол», «Небилет», «Небивалол Сандоз», «Небивал».
Ингибиторы ангиотензинпревращающего фермента. Подобная группа подавляет работу фермента, переводящую неактивную форму ангиотензина I в рабочий ангиотензин II. Это важно, поскольку именно второй приводит к спазму сосудов с целью повышения давления в почечных артериях. Средства – лекарства первой линии в лечении гипертонической болезни и обладают выраженными нефропротекторными свойствами.
Препараты:
- «Лизиноприл», «Диротон», «Комбиприл»;
- «Эналаприл», «Энап», «Энам», «Берлиприл»;
- «Каптоприл», «Капотен», «Каптопрес»;
- «Рамиприл», «Рамизес», «Хартил», «Тритаце»;
- «Периндоприл», «Пренесса», «Престариум».
- «Зофеноприл», «Фозиноприл».
Статины воздействуют на состояние стенки сосудов и обмен липопротеидов (холестерина). Эти препараты для лечения ишемической болезни сердца фундаментальные – они, наряду с антиагрегантами, продлевают жизнь больным с атеросклерозом. Прием статинов врач рекомендует при нарушениях в липидограмме или если у пациента плохой кардиоваскулярный риск в ближайшие 10 лет. Лекарства нужно пить каждый день, на ночь, регулярно контролируя показатели биохимии печени (статины влияют на работу гепатоцеллюлярного аппарата).
Средства этой группы останавливают развитие атеросклеротических бляшек, снимают воспалительный процесс на их поверхности. Более того, препараты замедляют образование новых жировых элементов в стенке сосуда.
Препараты:
- «Симвастатин»;
- «Аторвастатин»;
- «Ловастатин»;
- «Розувастатин».
Фибраты («Фенофибрат») применяют для лечения дислипидемии, воздействуя прежде на триглицериды, в отличие от статинов, цель которых – липопротеиды. Сфера использования – чаще наследственные заболевания печеночной паренхимы. Плохо переносятся пациентами и имеют множество реакций на употребление.
Нитраты. Действие препаратов – вазодилатация венозных сосудов и депонирование крови. Как результат, существенно снижается преднагрузка на миокард.  Такой эффект провоцирует понижение артериального давления, уменьшение потребления сердцем кислорода, дилатацию коронарных сосудов.
Такой эффект провоцирует понижение артериального давления, уменьшение потребления сердцем кислорода, дилатацию коронарных сосудов.
Нитраты не меняют длительность жизни, но успешно убирают приступ грудной жабы. При тяжелых состояниях лекарства вводят внутривенно. Среди современных препаратов присутствуют вещества, обладающие длительным эффектом (моно- и динитрат). Их бонусы: менее агрессивное снижение АД, возможность приема раз в сутки, легкий вариант течения типичных головных болей.
Препараты:
- «Нитроглицерин»;
- «Изосорбидамононитрат»;
- «Моносан», «Нитросорбид», «Эффокс Лонг», «Кардикет», «Изокет», «Изомик».
Диуретики – требуют аккуратного приема, поскольку крайне вредны и отрицательно влияют на баланс электролитов в клетках. Несмотря на это, средства широко назначают, поскольку они избавляют ткани от ненужной внеклеточной жидкости. При ИБС мочегонные назначают с такими целями:
- Гипотонический эффект. Лекарства добавляют к ингибиторам АПФ или сартанам как вспомогательное средство. В качестве вторично назначаемого лекарства удобнее применять блокатор кальциевых каналов благодаря выраженному эффекту. С целью антигипертонического действия часто используют додиуретические дозы мочегонных (в два раза ниже стандартных).
- Профилактика застойных процессов при ХСН – назначают высокие дозы, допускается прием нескольких препаратов одновременно (два, три).
Стоит аккуратно назначать диуретики больным с сахарным диабетом. Они часто имеют хроническое заболевание почек, поэтому прежде чем использовать лекарство, нужно определить скорость клубочковой фильтрации больного.

Петлевые диуретики – «Фуросемид», «Торасемид», «Лазикс» применяют в таблетках и инъекциях. Используют для проведения форсированного диуреза, поскольку имеют быстрый и выраженный эффект.
Тиазидные и тиазидоподобные диуретики – препараты, назначаемые для длительного приема как средство от гипертонии. К ним относятся «Гипотиазид», «Индапамид», «Гидрохлортиазид», «Ксипамид».
Противопоказания
ß-блокаторы имеют ряд запретов к употреблению, среди которых обструктивные патологии легких, слабость синусового узла, урежения ритма, гипотония, а также блокада атриовентрикулярного типа (начиная со второй стадии). Вопрос с бронхоспазмом частично решен – «Небивалол» снижает ЧСС, не вызывая дыхательного дискомфорта. Он разрешен к использованию лицам с атопией, если польза от назначения превосходит возможные риски.
Основные противопоказания к нитратам – гипотония, гиповолемия, острый инфаркт миокарда, инсульт геморрагического типа, перикардит.
Противопоказания к применению антикоагулянтов:
- кровоизлияние из ЖКТ;
- язва желудка или ДК;
- бронхоспазм;
- онкопроцессы.
Схема лечения
При риске развития ишемической болезни сердца, доктор рассматривает вопрос о назначении препаратов из числа описанных выше.
Представим себе типичного пациента 60-70 лет с таким «набором» в амбулаторной карте: гипертония, сахарный диабет (СД), ИБС, стабильная стенокардия напряжения 2ФК. Рассмотрим алгоритм назначений современного доктора на примере такого больного:
- Сахаропонижающие средства: «Метформин», «Гликлазид» и т. д. Количество и дозу определяют степенью СД и показателями уровня глюкозы.
- Антигипертензивные средства: «Рамиприл».
- Лечение ИБС: «Небивалол», «Аторвастатин», «Аспирин Кардио».
- Кардиометаболическая терапия: «Предуктал» (курс лечения 2 месяца).
Так выглядит схема лечения подобного пациента. Все препараты из списка выше нужно добросовестно принимать, большинство – на постоянной основе.
В постинфарктном периоде консервативная терапия более расширенная: два антиагреганта и высокие дозы статинов.
По личному предпочтению врач может включить в план лечения кардиопротекторные вещества. Действие их не имеет доказанного подтверждения, но есть некоторые исследования, утверждающие, что метаболики работают и активно защищают миокард от склероза.
Для лечения ИБС используют ранолазин («Ранекса»). Препарат должен вызывать дилатацию коронарных сосудов, снижая частоту и выраженность приступов загрудинной боли. Из практики известно, что эффект менее яркий, чем от приема нитратов.
Образ жизни пациентов
Лечение ИБС требует от пациентов весомого внимания к стилю жизни и типу питания. Второй по важности момент – приверженность человека к лечению, ведь таблетки нужно принимать регулярно и длительно. Ответственное отношение к предписаниям врача может продлить длительность качественного периода жизни на 10-20%. Важным шагом будет нормализация биологического цикла сна и бодрствования, отказ от табака и алкоголизма.
При физических и эмоциональных нагрузках миокарду приходится сложней из-за растущих трат кислородного топлива. А при несостыковке запросов и резервов у человека проявятся симптомы ишемии. Поэтому нужно контролировать свои чувства и физические порывы, но не забывать о здоровой культуре тела.
Принципами составления рациона будут:
- снижение потребления натрия (кухонная соль);
- отказ от животной пищи (красного мяса, прежде всего);
- табу на копчености, жареную и жирную пищу;
- исключение быстрых углеводов (мучное и кондитерка).
Лишний вес нужно убирать, не откладывая дело на потом. Это основное условие, которое поможет нормализовать состояние и уменьшить количество необходимых для приема препаратов.
Источник
