Последние разработки в области лечения диабета
Сахарный диабет – заболевание, приводящее к пожизненным инъекциям инсулина, инвалидности и фатальным осложнениям. Ученые из Приволжского исследовательского медицинского университета (ПИМУ) приступили к разработке принципиально нового метода лечения этого недуга.
Чтобы понять механизм технологии, нужно сказать о том, как работает поджелудочная железа, отчего возникает диабет. В этом органе есть так называемые бета-клетки, объединенные в островки, которые автоматически продуцируют инсулин в ответ на повышение уровня глюкозы в крови. При ряде аутоиммунных или хронических болезней общая их масса снижается, появляются функциональные нарушения в виде недостаточной выработки инсулина. Результат – повышение уровня глюкозы в сыворотке крови.
– Это инсулинопотребный сахарный диабет. Он возникает, если число островков уменьшилось на 80 процентов, – рассказывает заведующий кафедрой факультетской хирургии и трансплантологии, главный внештатный трансплантолог минздрава Нижегородской области Владимир Загайнов.
Ученый подчеркивает, что метод лечения диабета только один – трансплантация поджелудочной железы. Потребность в этой операции в России удовлетворяется на тысячные доли процента, что связано с дефицитом донорских органов. Во всех остальных случаях речь идет о компенсации заболевания с помощью инсулина. Однако даже пересадка сопряжена с необходимостью иммуносупрессивной терапии, чтобы организм пациента не отторгал донорский орган. А у нее есть свои минусы, особенно в отдаленном периоде.
Главная идея проекта – пересадка не всей поджелудочной железы, а только островков, состоящих из тех самых бета-клеток.
– Островки будут выделяться из донорской железы специальным способом. Даже если целая железа не годится для трансплантации, из нее можно попытаться выделить островки и пересадить их, – поясняет Владимир Загайнов.
В мире эту идею пытаются реализовать разными способами и с разной степенью успешности. Введение островков от донора требует все той же небезопасной иммуносупрессивной терапии. В ПИМУ ученые разрабатывают вариант пересадки клеток, заключенных в специальные пористые капсулы. В теории клетки приживаются и начинают вырабатывать инсулин. Человек излечивается от диабета. А поры капсулы достаточно малы, чтобы предотвратить атаку иммунных клеток организма, поэтому никакой иммуносупрессивной терапии не требуется. Важно, что речь идет о малоинвазивных операциях, а не о сложной трансплантации. Возможных вариантов несколько: введение в брюшную полость путем пункции либо введение в печень по воротной вене.
Первые эксперименты ученых из НИИ экспериментальной онкологии и биомедицинских технологий ПИМУ вместе с Институтом металлоорганической химии РАН оказались успешными.
– В отдаленной перспективе планируем проработать выращивание бета-клеток из стволовых, – говорит Владимир Загайнов. – Параллельно вместе с коллегами из Национального медицинского исследовательского центра трансплантологии и искусственных органов имени Шумакова занимаемся легитимизацией технологии. Раньше в России за это никто не брался, поэтому трансплантация островков бета-клеток поджелудочной пока не вошла в список разрешенных, хотя в мире это уже существует. Надеемся, что в ближайшее время вопрос будет решен.
Планируем проработать выращивание бета-клеток из стволовых
В 2022 году проект, выполняемый по госзаданию Минздрава России, завершится. Можно будет испытывать метод на животных, а затем заниматься регистрацией. На мой вопрос, когда лечение будет доступно российским пациентам, профессор Загайнов ответил кратко:
– Деклараций в жизни хватает, давайте заниматься делом.
Комментарий
Ольга Занозина, доктор медицинских наук, заведующая отделением эндокринологии Нижегородской областной больницы имени Семашко:
– Наряду с совершенствованием самих инсулинов, способов их введения в организм пациента, улучшением терапевтического обучения больных сахарным диабетом развивается и другое направление – трансплантационные технологии, позволяющие вводить бета-клетки островков поджелудочной железы, которые вырабатывают инсулин, в организм больного человека.
Положительный эффект достигается при виртуозном заборе, хранении и введении островковых клеток больному человеку. При успешном результате – почти полный контроль за гликемией, отсутствие гипогликемий и потребности в экзогенном инсулине. Вся эта работа требует ювелирного мастерства.
В последние годы на рынке появились новые технологии для непрерывного измерения уровня сахара, встроенные под кожу или наклеенные на нее сенсоры и многие другие новшества, которые максимально облегчают контроль диабета. Здесь мы хотим познакомить вас с основными компаниями, которые разработали или разрабатывают устройства типа искусственная поджелудочная железа или другие решения, позволяющих превратить диабет в заболевание, лечение которого не требует каких-либо значительных усилий.
1) DexCom
Эта американская компания, один из лидеров рынка систем для лечения диабета с 1999 года создает технологии непрерывного измерения уровня сахара. Свою работу на этом поприще компания начала с создания имплантируемого датчика, который не будет отвергаться организмом и который будет работать в течение длительного времени.
Ее новейшая система, Dexcom G6, не требует уколов пальцев или анализа крови, и была одобрена американским регулятором отрасли здравоохранения FDA в марте 2018 года. Как и другие непрерывные системы мониторинга уровня глюкозы, он позволяет больным диабетом в любое время видеть уровень сахара в крови с помощью датчика, который вставляется под кожу. В последнее время компания сотрудничает с Apple, чтобы подключить часы Apple Watch к своему датчику непрерывного контроля уровня сахара в крови.
Это система, которая может интегрироваться с другими совместимыми медицинскими устройствами и электронными интерфейсами, такими как автоматизированная система дозировки инсулина, инсулиновая помпа, глюкометры и другие электронные устройства, применяемые при лечении диабета.
Dexcom G6 представляет собой небольшой прибор, который пользователь с помощью прилагаемого устройства наклеивает как пластырь себе на живот. Оно содержит сенсор, который непрерывно проводит измерение уровня сахара в внутритканевой (интерстициальной) жидкости и каждые пять минут передает данные об уровне сахара в приложение на смартфоне пользователя.
Система отсылает пользователю предупреждение, если уровень сахара в крови становится чересчур высоким или низким. При этом G6 может быть интегрирован с автоматической системой дозировки инсулина и когда уровень сахара выходит за границы допустимого диапазона, система может выдать команду на ввод лекарства.
2. Medtronic
Сегодня Medtronic является крупнейшей в мире компанией в области медицинских технологий с более чем 260 филиалами в 155 странах мира. Основанная в 1949 году компания за эти годы разрабатывала кардиостимуляторы, имплантируемые механические устройства, устройства доставки в организм лекарств и биологических препаратов, а также мощные современные хирургические инструменты. Сегодня ее продукты используются для лечения почти 40 заболеваний.
Благодаря своей новейшей гибридной замкнутой системе компания приблизилась на шаг ближе к созданию собственной искусственной поджелудочной железы. Система MiniMed 670G, первая гибридная замкнутая система, постоянно отслеживает уровень сахара в крови и автоматически выдает инсулин, но пациентам все еще приходится самостоятельно вводить дозу болюсного инсулина (инсулина, обычно принимаемого во время еды) в зависимости от того, что вы едите, а также “сообщать” ему, когда начинают заниматься физическими упражнениями, которые снижают уровень сахара.
MiniMed 670G предназначено для диабетиков 1 типа в возрасте от 7 лет и уже имеет официальное разрешение на продажи от европейских и американских регулирующих органов.
В состав системы Medtronic входит сенсор Guardian Sensor 3 размером с обычную монету с микро-иголкой, которая вводится под кожу и обеспечивает непрерывный мониторинг уровня сахара. На своем месте на теле человека она удерживается при помощи липкой подложки. Вторым компонентом системы является инсулиновая помпа, чаще всего носимая сбоку живота, которая имеет трубочку, соединенную с катетером для ввода инсулина в организм. MiniMed 670G измеряет уровень сахара каждые 5 минут и автоматически впрыскивает инсулин пациенту, если это необходимо.
3. Abbott
Abbott была основана в 1888 году в США. Компания предлагает системы мониторинга крови и глюкозы, включая тест-полоски, сенсоры, программное обеспечение для принятия решений по управлению данными и принадлежности для людей с диабетом.
Например, Abbott выпустила беспроводной монитор FreeStyle Libre, новый класс устройств для мониторинга уровня сахара, использующих собственную технологию. Пользователь закрепляет на верхней части руки сенсор, который измеряет уровень сахара в интерстициальной жидкости. В октябре 2018 года Abbott сертифицировал в Европе свое новое устройство Freestyle Libre 2 с Bluetooth и настраиваемыми предупреждающими сигналами.
Оно состоит из водонепроницаемого датчика, который крепится к задней части предплечья и устройства, похожего на смартфон, которое считывает и отображает показания датчика. Сенсор проводит измерения уровня сахара в интерстициальной жидкости каждую минуту, для этого используется тонкая иголка длиной 5 мм и шириной 0,4 мм, которая проникает в кожу. Считывание данных происходит за 1 секунду. В считывающем устройстве хранится история всех измерений, здесь можно устанавливать допустимы диапазон и вид оповещений. Причем, хотя этот прибор важен для контроля уровня сахара, сенсор может работать и без него и будет вибрировать или издавать звук (по выбору пользователя), когда показатели уровня сахар в крови будут отличаться от нормальных.
4. Novo Nordisk
Датская компания Novo Nordisk была основана в 1923 году и с тех пор работает в 79 странах мира. Фирма она накопила уникальный опыт лечения и ухода за больными диабетом. Недавно компания объявила о создании многоразовой инсулиновой ручки NovoPen 6, которая способна хранить и загружать до 800 записей данных об использовании прибора (за период около 3 месяцев) и подключаться к нескольким внешним системам мониторинга диабета, чтобы помочь лучше справляться с этим заболеванием.
С помощью этих инжекторов компания надеется помочь пациентам получить более полноценный гликемический контроль за счет подключения их к смартфону. Теперь инсулиновые ручки смогут пересылать данные в телефон и через него интегрироваться с платформами, обеспечивающим контроль лечения диабета.
Novo Nordisk пообещала запустить свой новый продукт в продажу в начале 2020 года. Как только эти “умные” ручки для инсулина станут доступны, они будут совместимы как с устройствами Android, так и с iOS. К этому времени, кстати, будет обновлена и система Guardian Connect компании Medtroniс для интеграции своих данных с этими смарт-ручками Novo Nordisk.
Компания также заявила, что планирует предоставить возможность подключения к Сети для своих одноразовых предварительно заполненных инъекционных ручек в 2019 году, а в долгосрочной перспективе, она намерена увеличить доступность подключенных ручек и предложить решения с использованием индивидуального руководства по лечению.
5. Insulet
Американская компания Insulet, основанная в 2000 году, занимается разработкой и производством инфузионной системы для людей с инсулинозависимым диабетом, в основном в Соединенных Штатах и Канаде, а также в Европе.
Компания предлагает систему менеджмента инсулина OmniPod (OmniPod Insulin Management System), которая состоит из одноразового инфузионного аппарата (инсулиновой помпы) и портативного беспроводного персонального контрольного устройства, которое подключается к помпе посредством Bluetooth, и представляет собой альтернативу традиционным методам доставки инсулина. Это гибридная система с замкнутой обратной связью со встроенным алгоритмом модели предиктивного анализа для расчета дозировки для каждого конкретного пациента. Она может использоваться вместе базальным (предназначен для обеспечения нормального функционирования организма) и болюсным инсулином (для компенсации употребляемой еды). Благодаря своей простой и удобной конструкции одноразовый блок обеспечивает до трех дней непрерывной доставки инсулина.
Пользователь может также подключить свою систему Omnipod к мобильным приложениям Omnipod Display или Omnipod View. Эти приложения предназначены для того, чтобы пользователи и их врачи могли отслеживать ход инсулиновой терапии, особенно это важно, когда устройство использует ребенок.
6. Diabeloop
Эта французская компания была основана в 2015 году, и ее заявленная миссия заключается в создании доступных технологических инноваций, которые позволят людям с диабетом 1-го типа жить так, как они хотят. Diabeloop разрабатывает революционные технологические инновации для автоматизации лечения диабета.
Система DBLG1 в своей работе использует данные, полученные с помощью монитора уровня сахара в крови непрерывного действия, и “умные” алгоритмы с целью определения дозировки инсулина и активации инсулиновой помпы. При этом устройство может прогнозировать уровни сахара, основываясь на своей способности постоянного обучения, которая постепенно подстраивается под особенности и физиологию каждого отдельного пациента. Алгоритм в своей работе также учитывает информацию, полученную из истории болезни пациента. Кроме того, система способна предотвращать как события, связанные с понижением уровня сахара (гипогликемия), так и события, относящиеся к повышению концентрации сахара в крови выше допустимого предела (гипергликемия).
Система уже имеет разрешение на использование в Европе.
7. Virta Health
Американская компания провозгласила своей миссией намерение к 2025 году обратить вспять диабет второго типа у 100 миллионов человек. Его цель – сделать это безопасно, надежно и без риска или побочных эффектов, которые часто появляются при использовании медикаментов или хирургических вмешательств.
Virta Health обещает снизить уровень сахара в крови, уменьшить дозу лекарств от диабета и помочь похудеть благодаря кетозу. Кетоз — состояние, развивающееся в результате углеводного голодания клеток, когда организм для получения энергии начинает расщеплять собственный жир с образованием большого количества кетоновых тел. Это одна из приспособительных реакций на отсутствие углеводов в пище. Эволюционный смысл кетоза — дать возможность организму выжить в условиях дефицита богатой углеводами растительной пищи, переключившись на пищу животного происхождения. Для успешного преодоления сахарного диабета компания предлагает обучение по вопросам питания, наблюдение врача и отслеживание определенных биомаркеров.
По утверждению компании, 94% инсулинозависимых пациентов, использующих методику Virta Health, через год существенно уменьшают использование инсулина, либо вообще избавляются от него. А среди диабетиков 2 типа, которые получают лечение Virta Health, у 60% через год диабет обращается вспять (имеется в ввиду % пациентов с HbA1c менее 6,5%, не принимающих гликемические контрольные препараты или принимающих только метформин).
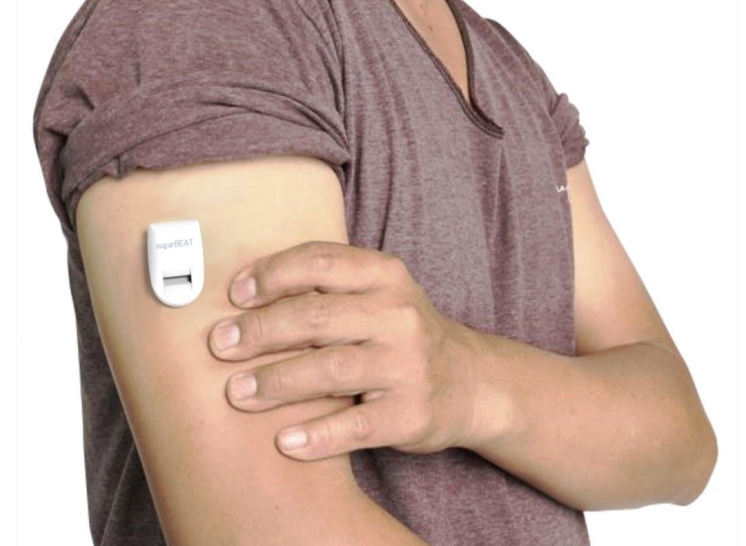
8. Nemaura
Биотехнологическая компания, базирующаяся в Великобритании, предлагает неинвазивное решение на основе системы постоянного мониторинга уровня сахара в крови (Continuous Glucose Monitor, CGM) SugarBEAT.
В комплект CGM-системы входят одноразовый пластырь на кожу однодневного действия, сенсор, наклеиваемый поверх него, а также соответствующее приложение для смартфона или отдельное считывающее устройство. Пластырь приклеивается к коже совершенно безболезненно, причем прилепить можно к предплечью, ноге или животу. Единственное неудобство – он требует калибровки с помощью укола в палец. Измерения проводятся каждые пять минут, после чего данные с помощью Bluetooth передаются в приложение на смартфоне или в считывающее устройство. Измерения уровня сахара проводятся в интерстициальной жидкости.
Компания планирует предоставить свое устройство в FDA для получения разрешения на использование в этом году.
9. One Drop
Нью-Йоркская компания One Drop, основанная в 2015 году, предлагает приложение для лечения диабета, которое помогает больным диабетом вести журнал учета уровня инсулина, эффективности принимаемых ими препаратов, недавно потребленной ими еды и видов активности, ежедневно влияющих на уровень сахара в крови. В приложении также имеется возможность делиться своими данными и общаться в сообществе для диабетиков, чтобы получать необходимые советы. Этот программный продукт обладает удобными средствами аналитики, позволяющими просматривать статистику за разные периоды времени.
Платформа управления диабетом использует мощь мобильных вычислительных систем и науки о данных, предоставляя персонализированные идеи и рекомендации, основанные на профиле здоровья пользователя и данных о глюкозе крови.
В функционал приложения введена функция прогнозирования уровня сахара в крови и автоматической поддержки принятия решений. По словам разработчиков, эти функции, работающие на основе алгоритма машинного обучения, обеспечивают возможность предсказания уровня сахара за 12 часов до события и предлагают поведенческие рекомендации, основанные на этих прогнозах.
10. BeatO
Компания, которая также была основана в 2015 году, работает в Индии и разрабатывает решения, позволяющее людям контролировать диабет. BeatO является мобильной платформой, которая мотивирует диабетиков к повышению приверженности лечению и сокращению их собственных расходов. Помимо приложения, компания также предлагает глюкометры, тест-полоски, медицинские добавки и консультации по диабету. Их интеллектуальный глюкометр, по сути, является дополнением к смартфону, обеспечивая удобство использования и относительно низкую цену для пользователей.
Как и в случае с One Drop, BeatO также имеет команду врачей для поддержки диабетиков 1-го и 2-го типа, обладающих практическими знаниями о диабете и его лечении в реальной жизни.
По материалам: Medgadget.com, Medical Futurist, MobiHealth News
На 80-й сессии ежегодного конгресса Американской диабетической ассоциации (ADA 2020) представили результаты недавних исследований по диабетологии. В частности, были освещены такие темы, как распространенность диастолической дисфункции среди молодых людей с диабетом в США, сравнение эффективности ингибиторов SGLT2 и агонистов рецепторов ГПП-1 для пациентов с диабетом и потенциал высокочастотной стимуляции спинного мозга для облегчения боли при диабетической нейропатии.
В США среди молодых людей с диабетом распространена диастолическая дисфункция
Согласно мнению экспертов из Медицинского центра детской больницы Цинциннати (Cincinnati Children’s Hospital Medical Center), в США практически половина подростков и молодых людей с сахарным диабетом 1-го типа (СД1) или сахарным диабетом 2-го типа (СД2) имеют диастолическую дисфункцию, являющуюся прямым предшественником сердечной недостаточности (СН).
Для анализа были использованы данные из 4 центров США по пациентам с СД1 или СД2, включенным в исследование SEARCH for Diabetes in Youth, которые в течение 2016 – 2019 гг. прошли допплерографию тканей. Средняя продолжительность заболевания диабетом у участников составляла 10,9 года. Диастолическая дисфункция у пациентов определялась нарушением показателей объема диастолического наполнения левого желудочка (ЛЖ), давления наполнения ЛЖ и скорости митрального клапана. Из 458 участников исследования 255 имели СД1 (средний возраст 21,2 года; 60,8% – белые, неиспаноязычного происхождения; 54,1% – женщины; средний уровень А1с – 9±1,9%), а 203 страдали СД2 (средний возраст 24,3 года, 24,1% – белые, неиспаноязычного происхождения; 75,4% – женщины; средний А1с – 9,6±3%).
В результате у участников с СД2 обнаружили худший профиль сердечно-сосудистого риска (выраженный более высокими показателями индекса массы тела, систолического и диастолического артериального давления, уровня триглицеридов, ХС ЛПНП и A1c, а также более низким уровнем ЛПВП), по сравнению с пациентами с СД1. Кроме того, у испытуемых с СД2 также зафиксировали более низкие показатели объема наполнения ЛЖ, скорости митрального клапана и более высокое давление ЛЖ. Вместе с тем, нескорректированная частота диастолической дисфункции была высокой в обеих группах (57,7% при СД2 против 47,2% при СД1).
Результаты исследования указывают на необходимость наблюдения за молодыми людьми с диабетом на предмет развития у них сердечно-сосудистых осложнений.
Эксперты сравнили эффективность ингибиторов SGLT2 с агонистами рецепторов ГПП-1 для пациентов с диабетом
По данным наблюдательного исследования в реальных условиях, проведенного экспертами из компании Humana, у пациентов с сахарным диабетом 2-го типа (СД2), которым назначают ингибиторы натрий-глюкозного котранспортера 2-го типа (SGLT2), зарегистрированы лучшие показатели приверженности к лечению, меньшее число обращений за медицинской помощью и более низкие расходы на медицинскую помощь, по сравнению с теми, кто использует агонисты рецепторов глюкагоноподобного пептида-1 (ГПП-1).
В ходе исследования были проанализированы сведения из базы данных Humana Research для выявления пациентов с СД2, которым недавно назначили ингибиторы SGLT2 или агонисты рецепторов ГПП-1 в период с января 2015 по июнь 2017 года. Возраст участников исследования составил 19-89 лет. В каждой из групп, проходящих лечение (либо ингибиторами SGLT2, либо агонистами рецепторов ГПП-1), было по 5507 пациентов.
Установили, что участники, которым назначили терапию агонистами рецепторов ГПП-1, были более склонны прекратить свое лечение, были подвержены более высокому риску госпитализации и с большей вероятностью обращались в отделения неотложной помощи, чем пациенты, принимавшие ингибиторы SGLT2. Кроме того, прием агонистов рецепторов ГПП-1 ассоциировался с более высокими медицинскими и фармацевтическими затратами по сравнению с использованием ингибиторов SGLT2.
Однако совокупный риск первичного сердечно-сосудистого исхода (инфаркта миокарда, инсульта или летального исхода) и вторичного сердечно-сосудистого исхода (сердечной недостаточности или смерти) был схожим среди участников обеих групп.
Высокочастотная стимуляция спинного мозга может облегчить боль при диабетической нейропатии
По данным экспертов из компании Nevro, высокочастотная стимуляция спинного мозга оказывает эффективное воздействие на облегчение боли у пациентов с диабетической нейропатией.
В исследовании SENZA-PDN приняли участие люди с болезненной диабетической нейропатией. При этом, 103 пациентов рандомизировали для прохождения традиционного медицинского лечения, а 113 участникам наряду с такой терапией также провели имплантацию стимулятора спинного мозга. Средний возраст участников равнялся примерно 61 годам, и около двух третей пациентов составили мужчины. На момент включения в испытание все пациенты испытывали боль в нижних конечностях со средней интенсивностью не менее 5 из 10 см по визуальной аналоговой шкале (VAS).
Через 3 месяца после стимуляции спинного мозга у 79% участников, которым осуществили имплантацию устройства, зарегистрировали ответную реакцию, выраженную снижением боли на 50% или более, а также отсутствием ухудшения неврологических симптомов, связанных с болезненной диабетической нейропатией. Для сравнения: лишь 5% участников, которым назначили только традиционное медицинское лечение, добились такого же результата.
Средний показатель интенсивности боли по шкале VAS среди пациентов, которым осуществили имплантацию стимулятора спинного мозга, снизился с 7,6 в начале исследования до 2,4 спустя 1 месяц и 1,7 спустя 3 месяца. Что касается участников, следовавших обычной терапии, этот показатель равнялся 7 в начале испытания, затем сократился до 6,7 спустя 1 месяц и составил 6,5 через 3 месяца.
Улучшение качества жизни, связанное с качеством сна и активной жизнедеятельностью, также было более заметным через 3 месяца в группе участников, прошедших стимуляцию спинного мозга.
