Последняя стадия диабета 2 типа

Стадиями сахарного диабета считают раннюю (скрытую), манифестную (явную), осложнений и позднюю (последствия поражения сосудов). Важно обратить внимание на первые признаки, по ним можно заподозрить начало диабета 2 типа: молочница, фурункулез, плохое заживление ран, частые простудные болезни. При их появлении нужно сразу пройти обследование (сахар крови натощак, тест толерантности к глюкозе, гликированный гемоглобин).
Сложнее выявить на доклинической стадии (нет симптомов) сахарный диабет 1 типа, потому что он проявляется повышением сахара уже при значительном разрушении поджелудочной железы.
Симптомы (жажда, обильное мочеиспускание, повышенный аппетит и потеря веса) также возникают внезапно, нередко начинаются с коматозного состояния. Поэтому при наследственной предрасположенности надо определить антитела к клеткам, вырабатывающим инсулин, и к ферменту (глутаматдекарбоксилазе).
На явной (манифестной) стадии выделяют степени тяжести диабета (легкий, средний, тяжелый), а по реакции на лечение возможность компенсации (компенсированный, субкомпенсированный, декомпенсированный).
Стадии сахарного диабета и их признаки
Сахарный диабет имеет несколько условно выделенных стадий течения:
- первая – скрытый период (его можно обнаружить только по анализам крови, симптомы отсутствуют);
- вторая – явный, или манифестный (типичные изменения сахара крови, триада признаков: жажда, обильное мочевыделение, изменение аппетита и веса тела);
- третья – сосудистые осложнения (ангиопатия) с поражением почек, нижних конечностей, глаз, сердца, мозговых артерий (нефропатия, полинейропатия, ретинопатия, ухудшение коронарного и мозгового кровотока), острые колебания сахара в крови: кома гипогликемическая, гипергликемическая, кетоацидотическая и лактатацидотическая;
- четвертая – последствия осложнений: почечная недостаточность, гангрена с необходимостью ампутации стопы, слепота, инфаркт, инсульт, стойкая утрата трудоспособности (инвалидность).
Рекомендуем прочитать статью о щитовидной железе и ожирении. Из нее вы узнаете о причинах ожирения при заболеваниях щитовидной железы, признаках тиреоидного ожирения, диагностике и лечении нарушения функции.
А здесь подробнее о сахарном диабете у женщин.
Признаки
Основные критерии стадий сахарного диабета указаны в таблице.
Признаки | 1 стадия | 2 стадия | 3 стадия | 4 стадия |
Клинические проявления | Нет | Жажда, много выделяется мочи, колебания веса | Возникают коматозные состояния, ухудшение работы почек, зрения, поражение ног, атеросклероз | Нарушение фильтрации мочи, слепота, инсульт, инфаркт, гангрена ног |
Глюкоза в крови | Норма или нарушенная толерантность к глюкозе | Натощак выше 6,5 ммоль/л | Натощак до 14 ммоль/л | От 14 ммоль/л |
Сахар в моче | Нет | Появляется периодически (когда сахар крови выше 9 ммоль/л) | Есть постоянно | Есть постоянно |
Лечение | Диета, физическая активность, снижение веса при риске 2 типа, защита от стрессов, инфекций при опасности 1 типа | 1 тип – инсулин, 2 тип – таблетки для снижения сахара | Добавляют препараты, улучшающие кровоток, снижающие холестерин | При 1 и 2 типе инсулин, препараты в зависимости от осложнений |
Риски появления начальной стадии
Выявление начальной (ранней) стадии сахарного диабета 2 типа возможно при обследовании пациентов с высоким риском болезни:
- диабет у кровных родственников или при беременности (гестационный);
- ожирение;
- низкая двигательная активность;
- питание с избытком сладостей, мучного, жирной пищи, алкоголя и недостатком овощей, свежих фруктов и ягод, цельнозерновых каш;
- высокое артериальное давление (от 140/90 мм рт. ст.);
- избыток холестерина в крови (от 6,3 ммоль/л);
- заболевания поджелудочной железы;
- поликистоз яичников у женщин.
Ранняя стадия
На ранней стадии могут быть неспецифические (характерны не только для диабета) признаки:
- частые инфекционные болезни – простудные, грибковые (часто хроническая молочница);
- распространенный кариес, кровоточивость десен, воспаление в полости рта, расшатывание зубов;
- зуд кожи и промежности, сухость, раны долго не заживают;
- сбой цикла у женщин, снижение потенции у мужчин;
- приступы голода, жажды;
- сухость во рту;
- потливость, приливы жара;
- повышенная утомляемость;
- нарушения сна, частые пробуждения по ночам;
- перепады настроения;
- головная боль;
- нарушения зрения;
- онемение и покалывание в ногах;
- учащение и усиление мочеиспускания.
При предрасположенности к сахарному диабету (наличии факторов риска) даже один из этих признаков – это повод для обследования у эндокринолога. Очень важно, что для выявления ранней стадии диабета 2 типа недостаточно анализа крови на сахар, необходим тест на толерантность к глюкозе, исследование гликированного гемоглобина.
Для первого типа диабета постепенное начало не типично. До тех пор, пока есть еще образование инсулина в поджелудочной железе, организм справляется с переработкой поступающих с пищей углеводов, а потом резко наступает ухудшение состояния.
Промежуточные: манифестная и осложнения
Манифестный сахарный диабет (явный) проявляется остро (чаще 1 типа) или постепенно (обычно 2 типа), их общие признаки:
- жажда (потребность в воде может достичь 5-10 литров в сутки);
- повышенное выделение мочи, недержание (обычно у детей и пожилых пациентов);
- усиленный аппетит, непреодолимое влечение к сахару и мучному, потеря веса при 1 типе, устойчивое к лечению ожирение при 2 типе;
- сухость, зуд кожи, высыпания;
- низкая работоспособность, постоянная слабость;
- судороги в ногах;
- ухудшение остроты зрения.
При длительном течении болезни, пренебрежении рекомендациями по диете и приему медикаментов развиваются сосудистые осложнения:
- распространенный атеросклероз (ангиопатия) – поражение коронарных сосудов (стенокардия), артерий ног (перемежающаяся хромота), мозговых (ухудшение памяти, головные боли, головокружение);
- разрушение нервных волокон конечностей (полинейропатия) – снижение чувствительности, отечность, зябкость или жжение, онемение, синдром диабетической стопы (боли, трофические язвы);
- повреждение сетчатой оболочки глаз (ретинопатия) – снижение зрения;
- нарушение фильтрации мочи почками (нефропатия).
На этой стадии возникают и резкие колебания сахара в крови, возможны диабетические комы (кетоацидотическая, гиперосмолярная), резкое падение глюкозы (гипогликемическая кома).
Последняя стадия
На последней стадии сахарного диабета проявляются последствия сосудистых осложнений:
- почечная недостаточность;
- гангрена конечностей с необходимостью ампутации;
- острые сосудистые катастрофы (инфаркт миокарда, инсульт);
- слепота.
Все эти состояния приводят к потере трудоспособности, инвалидности, а при отсутствии адекватного лечения возможен смертельный исход.
Степени тяжести сахарного диабета: сколько всего, их проявления
Три степени тяжести сахарного диабета выделяют на манифестной стадии: легкую, среднюю и тяжелую. Их проявления и критерии указаны в таблице.
Признак | Легкая | Средняя | Тяжелая |
Сахар натощак, ммоль/л | До 8 | 8,1-14, бывают колебания на протяжении суток | От 14, выраженные колебания сахара |
Сахар мочи (суточное количество), г/л | До 20 | До 40 | От 40 |
Необходимое лечение | Часто достаточно диеты, фитопрепаратов | Диета, таблетки или инсулин | Диета, высокие дозы инсулина |
Риск осложнений | Могут быть поражения сосудов без симптомов (выявляют при обследовании) | Кетоацидоз, поражения сосудов конечностей, почек, сетчатки | Тяжелые сосудистые поражения органов и их последствия |
Стадии развития сахарного диабета 1 типа
Развитие сахарного диабета 1 типа (инсулинозависимого) проходит по нескольким стадиям, причем до появления симптоматики их можно выявить только при углубленном обследовании:
- Генетическая предрасположенность (получение от больной матери и/или отца, кровных родственников хромосомного материала).
- Провоцирующий фактор – заражение вирусами (Коксаки, паротит (свинка), грипп, краснуха, кишечная инфекция), операция, сильный стресс, кормление молочными смесями, коровьим молоком.
- Образование антител против своей поджелудочной железы, аутоиммунное воспаление и повреждение органа. В это время инсулин продолжает синтезироваться, но его количество постепенно уменьшается.
- Активное разрушение клеток (аутоиммунный инсулит), вырабатывающих инсулин, до тех пор, пока их количество не составит 5-7% от первоначального.
- Манифестация сахарного диабета, нередко с кетоацидотической комы (боль в животе, тошнота, рвота, запах ацетона изо рта).
- Инсулинотерапия с облегчением состояния.
- Развитие сосудистых осложнений и их последствий.
Важно понимать, что это деление на стадии носит достаточно условный характер. Оно отражает последовательность изменений в организме, механизм развития сахарного диабета 1 типа. У каждого пациента длительность этапов индивидуальная. В среднем от момента образования антител до полного разрушения клеток поджелудочной железы проходит примерно 5 лет.
Стадии сахарного диабета 2 тип
Для сахарного диабета 2 типа типично постепенное течение, можно выделить такие стадии:
- Преддиабет – инсулина вырабатывается достаточно, но к нему теряется чувствительность (нарастает инсулинорезистентность), сахар крови натощак в норме, а после еды повышен, так как углеводы с трудом усваиваются, симптомы стертые.
- Явный сахарный диабет – инсулина может быть много, так как организм пытается преодолеть инсулинорезистентность, типичная симптоматика, повышение сахара в крови и появление его в моче, сосудистые осложнения.
- Резкие колебания глюкозы с развитием коматозных состояний, поражение почек, глаз, конечностей, распространенный атеросклероз.
- Инвалидность.
Особенность диабета 2 типа – это возможность раннего выявления болезни. На стадии преддиабета при правильном лечении можно отсрочить появление явного заболевания на 5-7 лет.
Степени компенсации сахарного диабета
После постановки диагноза сахарного диабета назначается лечение (диета, таблетки, уколы инсулина) его результаты оценивают по степени компенсации. Определение их помогает предсказать риск осложнений болезни.
В план обследования пациента включают:
- гликированный гемоглобин крови;
- уровень глюкозы крови до еды, через 2 часа после приема пищи, перед сном;
- сахар в моче.
Полученные итоги оценивают по этим критериям (см. таблицу).
| Показатель | Компенсация | Субкомпенсация | Декомпенсация | |||
| Тип диабета | 1 | 2 | 1 | 2 | 1 | 2 |
| Сахар крови натощак, ммоль/л | 5-6 | 5-5,5 | 7,1-7,5 | 5,6-6,5 | От 7,51 | От 6,51 |
| Сахар после еды (через 2 часа) ммоль/л | 7,5-8 | До 7,5 | 8,1-9 | 7,5-9 | От 9,1 | От 9,1 |
| Сахар перед сном ммоль/л | 6-7 | 6-7 | 7,1-7,5 | 7,1-7,5 | От 7,51 | От 7,51 |
| Гликированный гемоглобин, проценты | 6-7 | 6-6,5 | 7,1-7,5 | 6,6-7 | От 7,51 | От 7,1 |
Компенсации
При показателях глюкозы, близких к норме, заболевание называется компенсированным. Оно означает, что пациент:
- соблюдает диету;
- регулярно принимает сахароснижающие препараты, их доза подобрана правильно;
- сохраняет работоспособность.
Риск осложнений болезни в таком случае минимальный.
Субкомпенсации
При субкомпенсации возрастает риск осложнений – сосудистых, резких колебаний уровня сахара. В моче появляется сахар, но нет ацетона.
Чаще всего причиной субкомпенсации бывает регулярное нарушение диеты, но также ухудшение течения болезни вызывают:
- сопутствующие нарушения гормонального фона (например, повышение функции щитовидной железы или надпочечников);
- беременность;
- операция, травма;
- стресс;
- применение гормонов, некоторых мочегонных;
- пренебрежение назначенным лечением.
При 1 типе болезни необходимо повышение дозы инсулина, а при 2 типе инсулинотерапия может быть назначена до нормализации уровня глюкозы.
Декомпенсации
Стадия декомпенсации при диабете 1 типа чаще всего проявляется в виде кетоацидотической комы, а для 2 типа характерно появление гиперосмолярного состояния. Чаще всего они возникают при присоединении инфекционного заболевания.
К другим факторам относятся:
- прием алкоголя;
- отмена инсулина (самостоятельная) или пропуски уколов, приема таблеток;
- инсульт;
- инфаркт;
- обезвоживание.
Декомпенсированное заболевание сопровождается тяжелыми сосудистыми осложнениями со стороны всех внутренних органов, головного мозга, нижних конечностей. Характеризуется стойкой утратой трудоспособности и неблагоприятным прогнозом для здоровья и жизни.
При обследовании больного обнаруживают:
- высокие показатели глюкозы в крови, моче, кетоновые тела;
- признаки почечной, печеночной, коронарной недостаточности, ухудшения мозгового кровотока;
- высокое артериальное давление;
- нарушения жирового обмена.
Как определить степень сахарного диабета
Для определения степени тяжести сахарного диабета пациенту нужно пройти обследование:
- сахар крови натощак;
- сахар в суточной моче;
- гликированный гемоглобин;
- холестерин крови и липидограмма;
- УЗИ с допплерографией сосудов нижних конечностей;
- УЗИ почек;
- ЭКГ (обычная и мониторирование, с нагрузочными пробами), а при наличии показаний коронарографию;
- почасовое изменение артериального давления (мониторинг);
- дуплексное сканирование мозговых сосудов, ангиография;
- осмотр глазного дна.
Если обнаружены симптомы сосудистых осложнений, то пациента направляют к врачу узкого профиля (нефролог, кардиолог, сосудистый хирург) для углубленной диагностики.
Как распознать диабет на ранней стадии
Для того чтобы распознать диабет на ранней стадии, важно обратиться к эндокринологу, он назначит комплексное обследование:
- ребенку или при подозрении на сахарный диабет 1 типа – анализ крови: сахар (натощак, после еды, мониторинг), инсулин, проинсулин, С-пептид, тест на толерантность к глюкозе, гликированный гемоглобин, кетоновые тела, антитела к поджелудочной железе; анализ мочи – сахар, ацетон; УЗИ печени и поджелудочной железы;
- взрослому и при риске развития диабета 2 типа – анализ крови: сахар натощак, тест на толерантность к глюкозе, гликированный гемоглобин.
Для постановки диагноза нельзя ориентироваться на симптомы, особенно на ранней стадии. Без анализов нельзя ни подтвердить, ни исключить диабет.
Смотрите на видео о том, как распознать диабет:
Можно ли вылечить диабет в начальной стадии
Если диабет выявлен в начальной стадии, то есть возможность приостановить его прогрессирование и взять под контроль углеводный обмен, но вылечить болезнь полностью пока что не возможно.
Ранние проявления сахарного диабета обычно хорошо поддаются коррекции, основные рекомендации:
- питание: дробное (не менее 5 раз в день маленькими порциями), полный запрет на сахар и белую муку, уменьшение соли и животных жиров, акцент в диете на овощи (кроме картофеля), рыбу, морепродукты, филе индейки, курицы, нежирный творог и кисломолочные напитки без добавок, сыр, разрешены несладкие ягоды и фрукты;
- обязательные дозированные физические нагрузки – пешие и велосипедные прогулки, плавание, скандинавская ходьба, лечебная гимнастика;
- медикаменты – при 1 типе всегда назначается инсулин (даже на ранней стадии), таблетки на основе метформина (например, Сиофор);
- регулярное обследование у эндокринолога;
- нормализация веса тела.
Рекомендуем прочитать статью о диабетической нефропатии. Из нее вы узнаете о том, что такое диабетическая нефропатия, причинах развития, факторах риска быстрого прогрессирования, классификации патологии, а также о диагностике почек и лечении данного заболевания.
А здесь подробнее о почечной недостаточности при диабете.
Для сахарного диабета типично наличие скрытой ранней стадии, ее проще выявить при болезни 2 типа и при помощи диеты, физической активности и таблеток отсрочить начало явной болезни. Для постановки диагноза нужна консультация эндокринолога и анализы крови на сахар, а при 1 типе диабета нужно пройти также и иммунологическое обследование.
Источник
Дата публикации 14 июня 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Эпидемия сахарного диабета (СД) длится уже достаточно долго.[9] По данным Всемирной организации здравоохранения (ВОЗ) в 1980 году на планете было около 150 миллионов человек, страдающих от СД, а в 2014 году — около 421 миллионов. К сожалению, тенденция к регрессу заболеваемости за последние десятилетия не наблюдается, и уже сегодня можно смело заявить, что СД является одним из распространённых и тяжёлых болезней.
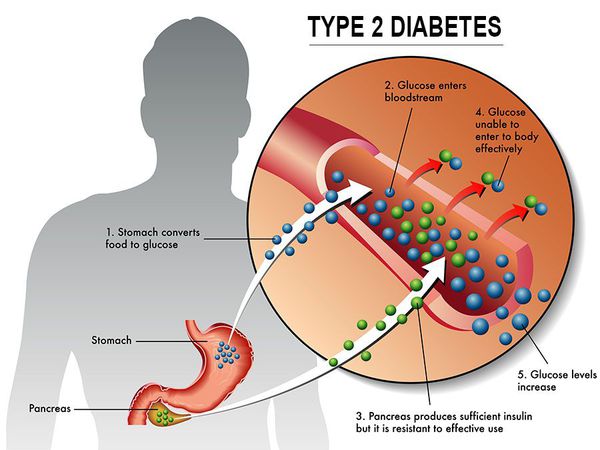
Сахарный диабет II типа — хроническое неинфекционное, эндокринное заболевание, которое проявляется глубокими нарушениями липидного, белкового и углеводного обменов, связанного с абсолютным или же относительным дефицитом гормона, производимого поджелудочной железой.
У пациентов с СД II типа поджелудочная железа продуцирует достаточное количество инсулина — гормона, регулирующего углеводный обмен в организме. Однако из-за нарушения метаболических реакций в ответ на действие инсулина возникает дефицит этого гормона.
Инсулиннозависимый СД II типа имеет полигенную природу, а также является наследственным заболеванием.
Причиной возникновения данной патологии является совокупность определённых генов, а её развитие и симптоматика определяется сопутствующими факторами риска, такими как ожирение, несбалансированное питание, низкая физическая активность, постоянные стрессовые ситуации, возраст от 40 лет.[1]
Нарастающая пандемия ожирения и СД II типа тесно связаны и представляют основные глобальные угрозы здоровью в обществе.[3] Именно эти патологии являются причинами появления хронических заболеваний: ишемической болезни сердца, гипертонии, атеросклероза и гиперлипидемии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы сахарного диабета 2 типа
Чаще всего симптоматика при СД II типа выражена слабо, поэтому данное заболевание можно обнаружить благодаря результатам лабораторных исследований. Поэтому людям, относящимся к группе риска (наличие ожирения, высокого давления, различных метаболических синдромов, возраст от 40 лет), следует проходить плановое обследование для исключения или своевременного выявления болезни.
К основным симптомам СД II типа следует отнести:
- перманентную и немотивированную слабость, сонливость;
- постоянную жажду и сухость во рту;
- полиурию — учащённое мочеиспускание;
- усиленный аппетит (в период декомпенсации (прогрессирования и ухудшения) болезни аппетит резко снижается);
- кожный зуд (у женщин часто возникает в области промежности);
- медленно заживающие раны;
- затуманенное зрение;
- онемение конечностей.
Период декомпенсации заболевания проявляется сухостью кожи, снижением упругости и эластичности, грибковыми поражениями. В связи с аномально повышенным уровнем липидов возникает ксантоматоз кожи (доброкачественные новообразования).
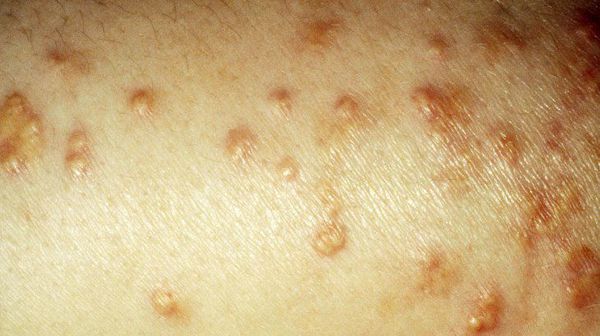
У больных СД II типа ногти подвержены ломкости, потере цвета или же появлению желтизны, а 0,1 – 0,3% пациентов страдают липоидным некробиозом кожи (отложения жиров в разрушенных участках коллагенового слоя).
Помимо симптомов самого СД II типа дают о себе знать также симптомы поздних осложнений заболевания: язвы на ногах, снижение зрения, инфаркты, инсульты, поражения сосудов ног и другие патологии.
Патогенез сахарного диабета 2 типа
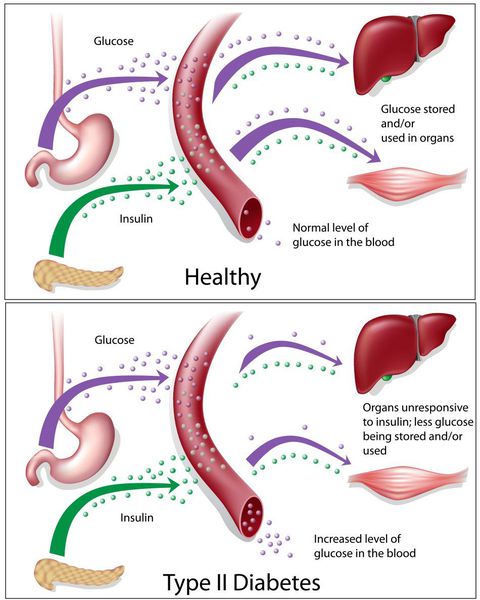
Основная причина возникновения СД II типа — это инсулинорезистентность (утрата реакции клеток на инсулин), обусловленная рядом факторов внешней среды и генетическими факторами, протекающая на фоне дисфункции β-клеток. Согласно исследовательским данным, при инсулинорезистентности снижается плотность инсулиновых рецепторов в тканях и происходит транслокация (хромосомная мутация) ГЛЮТ-4 (GLUT4).
Повышенный уровень инсулина в крови (гиперинсулинемия) приводит к уменьшению количества рецепторов на клетках-мишенях. Со временем β -клетки перестают реагировать на повышающийся уровень глюкозы. В итоге образуется относительный дефицит инсулина, при котором нарушается толерантность к углеводам.
Дефицит инсулина приводит к снижению утилизации глюкозы (сахара) в тканях, усилению процессов расщипления гликогена до глюкозы и образования сахара из неуглеводных компонентов в печени, тем самым повышая продукцию глюкозы и усугубляя гимергликемию — симптом, характеризующийся повышенным содержанием сахара в крови.
Окончания периферических двигательных нервов выделяют кальцитонин-подобный пептид. Он способствует подавлению секреции инсулина путём активизации АТФ-зависимых калиевых каналов (K+) в мембранах β-клеток, а также подавлению поглощения глюкозы скелетными мышцами.
Избыточный уровень лептина — главного регулятора энергетического обмена — способствует подавлению секреции инсулина, приводя к возникновению инсулинорезистентности скелетных мышц к жировой ткани.
Таким образом инсулинорезистентность включается в себя различные метаболические изменения: нарушение толерантности к углеводам, ожирение, артериальная гипертензия, дислипопротеидемия и атеросклероз. Главную роль в патогенезе этих нарушений играет гиперинсулинемия, как компенсаторное следствие инсулинорезистентности.[6]
Классификация и стадии развития сахарного диабета 2 типа
В настоящее время российские диабетологи классифицируют СД по степени тяжести, а также по состоянию углеводного обмена. Однако Международная Федерация диабета (МФД) довольно часто вносит изменения в цели лечения диабета и классификации его осложнений. По этой причине российские диабетологи вынуждены, постоянно изменять принятые в России классификации СД II типа по тяжести и степени декомпенсации заболевания.
Существуют три степени тяжести заболевания:
- I степень — наблюдаются симптомы осложнений, дисфункция некоторых внутренних органов и систем. Улучшение состояния достигается путём соблюдения диеты, назначается применение препаратов и инъекций.
- II степень — достаточно быстро появляются осложнения органа зрения, происходит активное выделение глюкозы с мочой, появляются проблемы с конечностями. Медикаментозная терапия и диеты не дают эффективных результатов.
- III степень – происходит выведение глюкозы и белка с мочой, развивается почечная недостаточность. В этой степени патология не поддаётся лечению.
По состоянию углеводного обмена выделяют следующие стадии СД II типа:
- компенсированная — нормальный уровень сахара в крови, достигнутый с помощью лечения, и отсутствие сахара в моче;
- субкомпенсированая — уровень глюкозы в крови (до 13,9 ммоль/л) и в моче (до 50 г/л) умеренный, при этом ацетон в урине отсутствует;
- декомпенсированная — все показатели, характерные для субкомпенсации, значительно повышены, в моче обнаруживается ацетон.
Осложнения сахарного диабета 2 типа
К острым осложнениям СД II типа относятся:
- Кетоацидотическая кома — опасное состояние, при котором происходит тотальная интоксикация организма кетоновыми телами, а также развивается метаболический ацидоз (увеличение кислотности), острая печёночная, почечная и сердечно-сосудистая недостаточность.
- Гипогликемическая кома — состояние угнетения сознания, развивающееся при резком уменьшении содержания глюкозы в крови ниже критической отметки.
- Гиперосмолярная кома — данное осложнение развивается в течение нескольких дней, в результате которого нарушается метаболизм, клетки обезвоживаются, резко увеличивается уровень глюкозы в крови.
Поздними осложнениями СД II типа являются:
- диабетическая нефропатия (патология почек);
- ретинопатия (поражение сетчатки глаза, способное привести к слепоте);
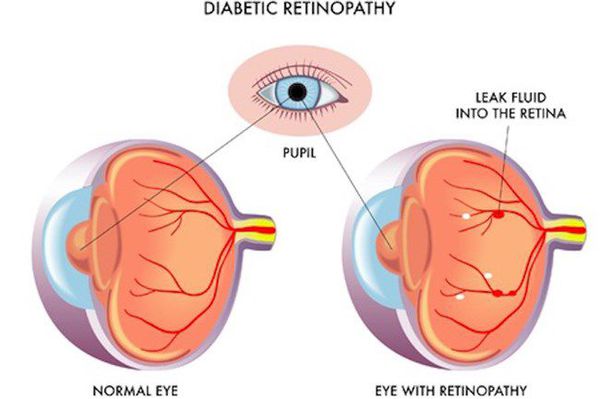
- полинейропатия (поражение периферических нервов, при котором конечности теряют чувствительность);
- синдром диабетической стопы (образование на нижних конечностях открытых язв, гнойных нарывов, некротических (отмирающих) тканей).
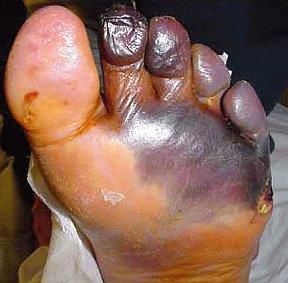
Диагностика сахарного диабета 2 типа
Для того чтобы диагностировать СД II типа необходимо оценить симптомы болезни и провести следующие исследования:
- Определение уровня глюкозы в плазме крови. Кровь берётся из пальца, натощак. Положительный диагноз СД II типа устанавливается в случае наличия глюкозы свыше 7,0 ммоль/л при проведении анализа два или более раза в разные дни. Показатели могут изменяться в зависимости от физической активности и употребления пищи.
- Тест на гликированный гемоглобин (HbAc1). В отличие от показателей уровня сахара в крови, уровень HbAc1 меняется медленно, поэтому данный анализ является надёжным методом диагностики, а также последующего контроля заболевания. Показатель выше 6,5% свидетельствует о наличии СД II типа.
- Анализ мочи на глюкозу и ацетон. У пациентов с СД II типа в суточной моче содержится глюкоза, её определяют только при условии повышенного уровня глюкозы в крови (от 10 ммоль/л). Присутствие в урине трёх-четырёх «плюсов» ацетона также свидетельствует о наличии СД II типа, тогда как в моче здорового человека данное вещество не обнаруживается.
- Анализ крови на толерантность к глюкозе. Предполагает определение концентрации глюкозы спустя два часа после приёма натощак стакана воды с растворённой в нём глюкозой (75 г). Диагноз СД II типа подтверждается, если первоначальный уровень глюкозы (7 ммоль/л и более) после выпитого раствора повысился минимум до 11 ммоль/л.
Лечение сахарного диабета 2 типа
Лечение СД II типа предполагает решение основных задач:
- компенсировать недостаток инсулина;
- скорректировать гормонально-метаболические нарушения;
- осуществление терапии и профилактики осложнений.
Для их решения применяется следующие методы лечения:
- диетотерапия;
- физические нагрузки;
- применение сахароснижающих препаратов;
- инсулинотерапия;
- хирургическое вмешательство.
Диетотерапия
Диета при СД II типа, как и обычная диета, предполагает оптимальное соотношение основных веществ, содержащихся в продуктах: белки должны составлять 16% суточного рациона, жиры — 24%, а углеводы — 60%. Отличие диеты при диабете II типа заключается в характере потребляемых углеводов: рафинированные сахара заменяются медленно усваиваемыми углеводами. Так как данное заболевание возникает у полных людей, потеря веса является важнейшим условием, нормализующим содержание глюкозы в крови. В связи с этим рекомендована калорийность диеты, при которой пациент еженедельно будет терять 500 г массы тела до момента достижения идеального веса. Однако при этом еженедельное уменьшение веса не должно превышать 2 кг, в противном случае это приведёт к избыточной потере мышечной, а не жировой ткани. Количество калорий, необходимое для суточного рациона пациентов с СД II типа, рассчитывается следующим образом: женщинам нужно умножить идеальный вес на 20 ккал, а мужчинам — на 25 ккал.
При соблюдении диеты необходимо принимать витамины, так как во время диетотерапии происходит избыточное выведение их с мочой. Нехватку витаминов в организме можно компенсировать при помощи рационального употребления полезных продуктов, таких как свежая зелень, овощи, фрукты и ягоды. В зимние и весенние периоды возможен приём витаминов в дрожжевой форме.
Физическая нагрузка
Верно подобранная система физических упражнений, с учётом течения заболевания, возраста и присутствующих осложнений, способствует значительному улучшению состояния больного СД. Эта методика лечения хороша тем, что необходимость применения инсулита практически отпадает, так как во время физических нагрузок глюкоза и липиды сгорают без его участия.
Лечение сахароснижающими препаратами
На сегодняшний день используют производные сахароснижающих препаратов:
- сульфонилмочевины (толбутамид, глибенкламид);
- бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин);
- тиазолидиндионы (глитазоны), схожие по свойствам с бигуанидами (пиоглитазон, росиглитазон);
- ингибиторы альфа-глюкозидаз, снижающие темпы всасывания глюкозы в желудочно-кишечном тракте (акарбоза);
- агонисты рецепторов глюкагоноподобного пептида-1, стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, аппетит и массу тела, замедляющие эвакуацию пищевого комка из желудка (эксенатид, лираглутид);
- ингибиторы депептидил-пептидазы-4, также стимулирующие синтез и секрецию инсулина, снижающие продукцию глюкозы печенью, не влияющие на скорость эвакуации пищи из желудка и оказывающие нейтральное действие на массу тела (ситаглиптин, вилдаглиптин);
- ингибиторы натрий-глюкозного котранспортера 2 типа (глифлозины), снижающие реабсорбцию (поглощение) глюкозы в почках, а также массу тела (дапаглифлозин,эмпаглифлозин).
Инсулинотерапия
В зависимости от тяжести болезни и возникающих осложнений врач назначает приём инсулина. Данный метод лечения показан примерно в 15-20% случаев. Показаниями к применению инсулинотерапии являются:
- быстрая потеря веса без видимой на то причины;
- возникновение осложнений;
- недостаточная эффективность других сахароснижающих препаратов.
Хирургическое лечение
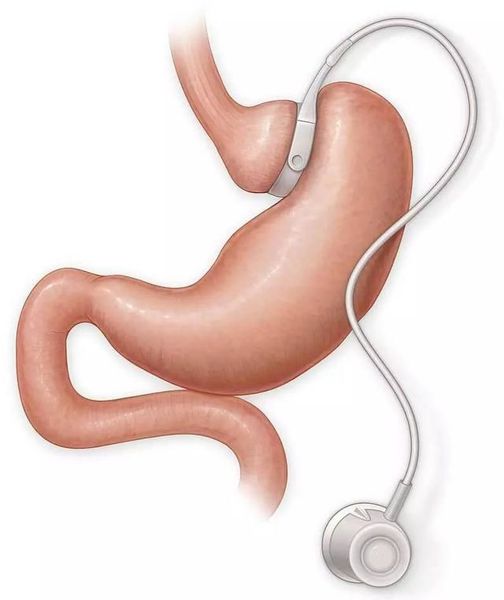
Несмотря на множество гипогликемических препаратов, остаётся не решённым вопрос об их правильной дозировке, а также о приверженности пациентов к выбранному методу терапии. Это, в свою очередь, создаёт трудности при достижении длительной ремиссии СД II типа. Поэтому всё большую популярность в мире получает оперативная терапия данного заболевания — бариатрическая или метаболическая хирургия. МФД считает данный метод лечения пациентов с СД II типа эффективным. В настоящее время в мире проводится более 500 000 бариатрических операций в год. Существует несколько видов метаболической хирургии, самыми распространёнными являются шунтирование желудка и мини гастрошунтирование.[4]
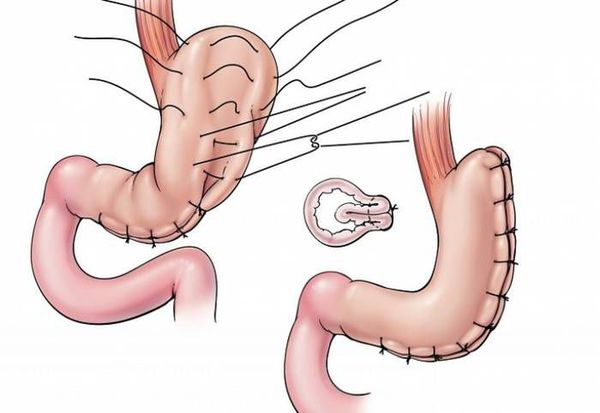
Шунтирование желудка по Ру
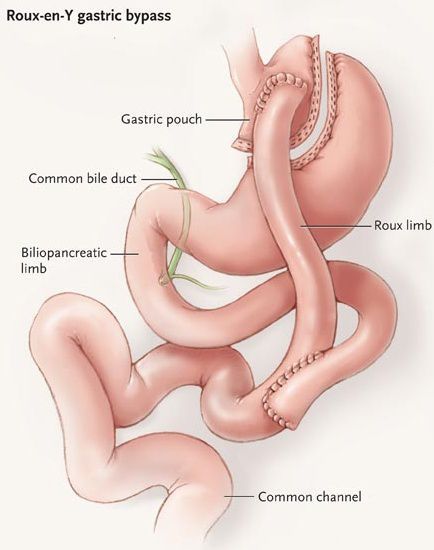
Во время шунтирования, желудок пересекается ниже пищевода таким образом, чтоб его объём сократился до 30 мл. Оставшаяся большая часть желудка не удаляется, а заглушается, предотвращая попадание в неё пищи.[5] В результате пересечения образуется маленький желудок, к которому затем пришивается тонкая кишка, отступив 1 м от её окончания. Таким образом пища будет прямиком попадать в толстую кишку, при этом обработка её пищеварительными соками снизится. Это, свою очередь, провоцирует раздражение L-клеток подвздошной кишки, способствующее снижению аппетита и увеличению роста клеток, синтезирующих инсулин.
Мини шунтирование желудка
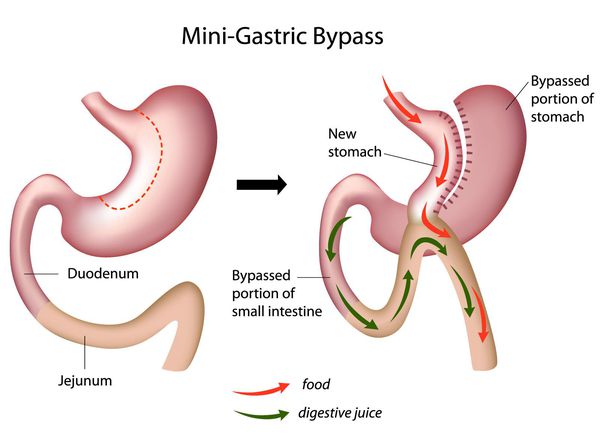
Главное отличие минигастрошунтирования от классического шунтирования желудка — сокращение количества анастомозов (соединений отрезков кишки).[2] При выполнении традиционной операции накладывается два анастомоза: соединение желудка и тонкой кишки и соединение разных отделов тонкой кишки. При минигастрошунтировании анастомоз один — между желудком и тонкой кишкой. Благодаря малому объёму вновь сформированного желудка и быстрому поступлению еды в тонкую кишку у пациента возникает чувство насыщения даже после приёма незначительных порций пищи.
К другим видам бариатрической хирургии относятся:
- гастропликация — ушивание желудка, предотвращающее его растягивание;[8]
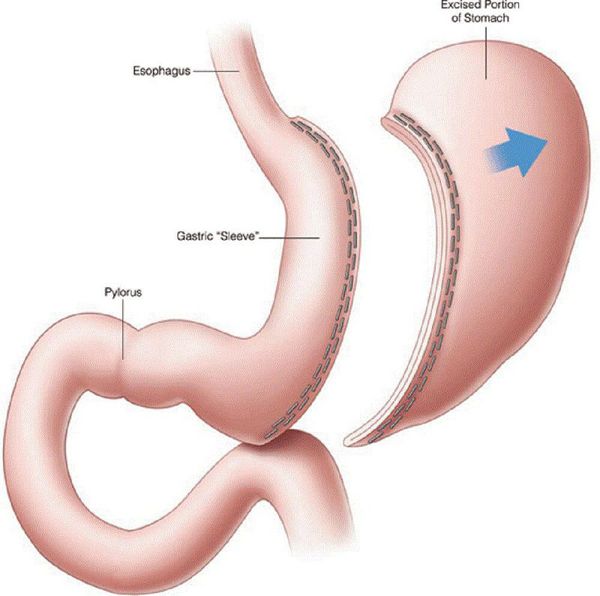
- рукавная гастропластика (иначе её называют лапароскопической продольной резекцией желудка) — отсечение большей части желудка и формирование желудочной трубки объёмом 30 мл, которое способствует быстрому насыщению, а также позволяет избежать соблюдения строгой диеты;
- бандажирование желудка — уменьшение объёма желудка с помощью специального кольца (бандажа), накладывающегося на верхнюю часть желудка (данное вмешательство обратимо).