Профилактика нефропатии при сахарном диабете
Диабетическая нефропатия – специфические патологические изменения почечных сосудов, возникающие при сахарном диабете обоих типов и приводящие к гломерулосклерозу, снижению фильтрационной функции почек и развитию хронической почечной недостаточности (ХПН). Диабетическая нефропатия клинически проявляется микроальбуминурией и протеинурией, артериальной гипертензией, нефротическим синдромом, признаками уремии и ХПН. Диагноз диабетической нефропатии основывается на определении уровня альбумина в моче, клиренса эндогенного креатинина, белкового и липидного спектра крови, данных УЗИ почек, УЗДГ почечных сосудов. В лечении диабетической нефропатии показаны диета, коррекция углеводного, белкового, жирового обмена, прием ингибиторов АПФ и АРА, дезинтоксикационная терапия, при необходимости – гемодиализ, трансплантация почек.
Общие сведения
Диабетическая нефропатия является поздним осложнением сахарного диабета 1 и 2 типов и одной из основных причин смерти больных с данным заболеванием. Развивающиеся при диабете повреждения крупных и мелких кровеносных сосудов (диабетические макроангиопатии и микроангиопатии) способствуют поражению всех органов и систем, в первую очередь, почек, глаз, нервной системы.
Диабетическая нефропатия наблюдается у 10-20% больных сахарным диабетом; несколько чаще нефропатия осложняет течение инсулинозависимого типа заболевания. Диабетическую нефропатию выявляют чаще у пациентов мужского пола и у лиц с сахарным диабетом 1 типа, развившемся в пубертатном возрасте. Пик развития диабетической нефропатии (стадия ХПН) наблюдается при продолжительности диабета 15-20 лет.

Диабетическая нефропатия
Причины диабетической нефропатии
Диабетическая нефропатия обусловлена патологическими изменениями почечных сосудов и клубочков капиллярных петель (гломерул), выполняющих фильтрационную функцию. Несмотря на различные теории патогенеза диабетической нефропатии, рассматриваемые в эндокринологии, основным фактором и пусковым звеном ее развития является гипергликемия. Диабетическая нефропатия возникает вследствие длительной недостаточной компенсации нарушений углеводного обмена.
Согласно метаболической теории диабетической нефропатии, постоянная гипергликемия постепенно приводит к изменениям биохимических процессов: неферментативному гликозилированию белковых молекул почечных клубочков и снижению их функциональной активности; нарушению водно-электролитного гомеостаза, обмена жирных кислот, уменьшению кислородного транспорта; активизации полиолового пути утилизации глюкозы и токсическому действию на ткань почек, повышению проницаемости почечных сосудов.
Гемодинамическая теория в развитии диабетической нефропатии основную роль отводит артериальной гипертензии и нарушениям внутрипочечного кровотока: дисбалансу тонуса приносящей и выносящей артериол и повышению кровяного давления внутри клубочков. Длительная гипертензия приводит к структурным изменениям клубочков: сначала к гиперфильтрации с ускоренным образованием первичной мочи и выходом белков, затем – к замещению ткани почечного клубочка на соединительную (гломерулосклероз) с полной окклюзией клубочков, снижением их фильтрационной способности и развитием хронической почечной недостаточности.
Генетическая теория основывается на наличии у пациента с диабетической нефропатией генетически детерминированных предрасполагающих факторов, проявляющихся при обменных и гемодинамических нарушениях. В патогенезе диабетической нефропатии участвуют и тесно взаимодействуют между собой все три механизма развития.
Факторами риска диабетической нефропатии являются артериальная гипертензия, длительная неконтролируемая гипергликемия, инфекции мочевых путей, нарушения жирового обмена и избыточный вес, мужской пол, курение, использование нефротоксичных лекарственных препаратов.
Симптомы диабетической нефропатии
Диабетическая нефропатия является медленно прогрессирующим заболеванием, ее клиническая картина зависит от стадии патологических изменений. В развитии диабетической нефропатии различают стадии микроальбуминурии, протеинурии и терминальную стадию хронической почечной недостаточности.
В течение длительного времени диабетическая нефропатия протекает бессимптомно, без каких-либо внешних проявлений. На начальной стадии диабетической нефропатии отмечается увеличение размера клубочков почек (гиперфункциональная гипертрофия), усиление почечного кровотока и увеличение скорости клубочковой фильтрации (СКФ). Спустя несколько лет от дебюта сахарного диабета наблюдаются начальные структурные изменения клубочкового аппарата почек. Сохраняется высокий объем клубочковой фильтрации, экскреция альбумина с мочой не превышает нормальных показателей (<30 мг/сут).
Начинающаяся диабетическая нефропатия развивается более чем через 5 лет от начала патологии и проявляется постоянной микроальбуминурией (>30-300 мг/сут. или 20-200 мг/ мл в утренней порции мочи). Может отмечаться периодическое повышение артериального давления, особенно при физической нагрузке. Ухудшение самочувствия больных диабетической нефропатией наблюдается только на поздних стадиях заболевания.
Клинически выраженная диабетическая нефропатия развивается через 15-20 лет при сахарном диабете 1 типа и характеризуется стойкой протеинурией (уровень белка в моче – >300 мг/сут), свидетельствующей о необратимости поражения. Почечный кровоток и СКФ снижаются, артериальная гипертензия становится постоянной и трудно корригируемой. Развивается нефротический синдром, проявляющийся гипоальбуминемией, гиперхолестеринемией, периферическими и полостными отеками. Уровни креатинина и мочевины крови находятся в норме или незначительно повышены.
На терминальной стадии диабетической нефропатии отмечается резкое снижение фильтрационной и концентрационной функций почек: массивная протеинурия, низкая СКФ, значительное увеличение уровня мочевины и креатинина в крови, развитие анемии, выраженных отеков. На этой стадии могут значительно уменьшаться гипергликемия, глюкозурия, экскреция с мочой эндогенного инсулина, а также потребность в экзогенном инсулине. Прогрессирует нефротический синдром, АД достигает высоких значений, развивается диспепсический синдром, уремия и ХПН с признаками самоотравления организма продуктами обмена и поражения различных органов и систем.
Диагностика диабетической нефропатии
Ранняя диагностика диабетической нефропатии представляет собой важнейшую задачу. С целью установления диагноза диабетической нефропатии проводят биохимический и общий анализ крови, биохимический и общий анализ мочи, пробу Реберга, пробу Зимницкого, УЗДГ сосудов почек.
Основными маркерами ранних стадий диабетической нефропатии являются микроальбуминурия и скорость клубочковой фильтрации. При ежегодном скрининге больных с сахарным диабетом исследуют суточную экскрецию альбумина с мочой или соотношение альбумин/креатинин в утренней порции.
Переход диабетической нефропатии в стадию протеинурии определяют по наличию белка в общем анализе мочи или экскреции альбумина с мочой выше 300 мг/сутки. Отмечается повышение АД, признаки нефротического синдрома. Поздняя стадия диабетической нефропатии не представляет сложности для диагностики: к массивной протеинурии и снижению СКФ (менее 30 – 15 мл/мин), добавляется нарастание уровней креатинина и мочевины в крови (азотемия), анемия, ацидоз, гипокальциемия, гиперфосфатемия, гиперлипидемия, отеки лица и всего тела.
Важно проводить дифференциальную диагностику диабетической нефропатии с другими заболеваниями почек: хроническим пиелонефритом, туберкулезом, острым и хроническим гломерулонефритом. С этой целью может выполняться бактериологическое исследование мочи на микрофлору, УЗИ почек, экскреторная урография. В некоторых случаях (при рано развившейся и быстро нарастающей протеинурии, внезапном развитии нефротического синдрома, стойкой гематурии) для уточнения диагноза проводится тонкоигольная аспирационная биопсия почки.
Лечение диабетической нефропатии
Основная цель лечения диабетической нефропатии – предупредить и максимально отсрочить дальнейшее прогрессирование заболевания до ХПН, снизить риск развития сердечно-сосудистых осложнений (ИБС, инфаркта миокарда, инсульта). Общим в лечении разных стадий диабетической нефропатии является строгий контроль сахара крови, АД, компенсация нарушений минерального, углеводного, белкового и липидного обменов.
Препаратами первого выбора в лечении диабетической нефропатии являются ингибиторы ангиотензинпревращающего фермента (АПФ): эналаприл, рамиприл, трандолаприл и антагонисты рецепторов к ангиотензину (АРА): ирбесартан, валсартан, лозартан, нормализующие системную и внутриклубочковую гипертензию и замедляющие прогрессирование заболевания. Препараты назначаются даже при нормальных показателях АД в дозах, не приводящих к развитию гипотонии.
Начиная со стадии микроальбуминурии, показана низкобелковая, бессолевая диета: ограничение потребления животного белка, калия, фосфора и соли. Для снижения риска развития сердечно-сосудистых заболеваний необходимы коррекция дислипидемии за счет диеты с низким содержанием жиров и приема препаратов, нормализующих липидный спектр крови (L-аргинина, фолиевой кислоты, статинов).
На терминальной стадии диабетической нефропатии требуется дезинтоксикационная терапия, коррекция лечения сахарного диабета, прием сорбентов, противоазотемических средств, нормализация уровня гемоглобина, профилактика остеодистрофии. При резком ухудшении функции почек ставится вопрос о проведении пациенту гемодиализа, постоянного перитонеального диализа или хирургического лечения методом трансплантации донорской почки.
Прогноз и профилактика
Микроальбуминурия при своевременно назначенном адекватном лечении является единственной обратимой стадией диабетической нефропатии. На стадии протеинурии возможно предупреждение прогрессирования заболевания до ХПН, достижение же терминальной стадии диабетической нефропатии приводит к состоянию, не совместимому с жизнью.
В настоящее время диабетическая нефропатия и развивающаяся вследствие нее ХПН являются ведущими показаниями к заместительной терапии – гемодиализу или трансплантации почки. ХПН вследствие диабетической нефропатии служит причиной 15% всех летальных исходов среди пациентов с сахарным диабетом 1 типа моложе 50 лет.
Профилактика диабетической нефропатии заключается в систематическом наблюдении пациентов с сахарным диабетом у эндокринолога-диабетолога, своевременной коррекции терапии, постоянном самоконтроле уровня гликемии, соблюдении рекомендаций лечащего врача.
Диабетическая нефропатия – поражение артериол, артерий, канальцев и клубочков почек, что происходит в результате нарушения метаболизма липидов и углеводов в тканях почки.
Содержание статьи:
- Причины развития диабетической нефропатии
- Симптомы диабетической нефропатии
- Стадии диабетической нефропатии
- Диагностика диабетической нефропатии
- Лечение диабетической нефропатии
- Профилактика диабетической нефропатии
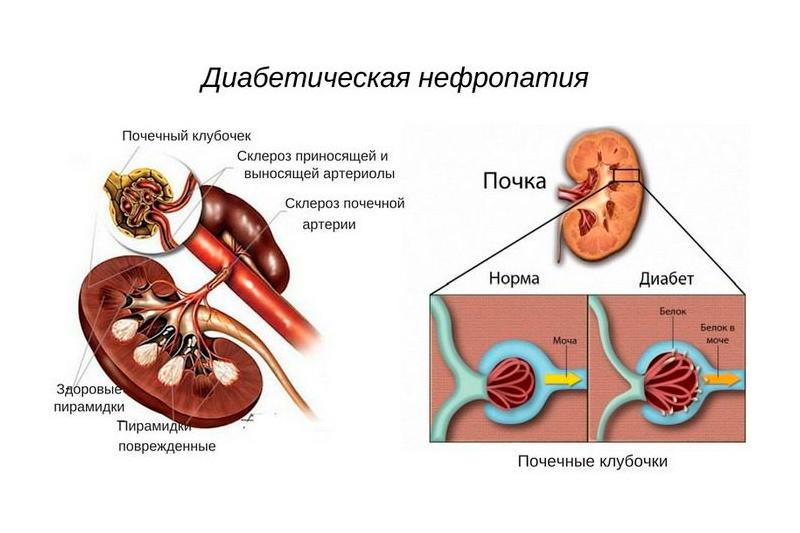
Диабетическая нефропатия чаще всего развивается на фоне сахарного диабета. Выражается развитием гломерулосклероза, снижением функции фильтрования почек и образованием почечной недостаточности.
Диабетическая нефропатия – это заболевание, которое сопряжено, как правило с поздними стадиями сахарного диабета первого и второго типов, является главной причиной высокой смертности среди пациентов с этим заболеванием. При сахарном диабете развивается повреждение малых и крупных сосудов, что способствует повреждению всех органов, например, почек и глаз, нервной системы.
Заболевание развивается у больных инсулинозависимого типа чаще, чем у пациентов не зависимых инсулином. Более всего подвержены диабетической нефропатии представители сильного пола. Пик развития диабетической нефропатии наблюдается при продолжительности сахарного диабета около двадцати лет.
Причины развития диабетической нефропатии
Основы развития диабетической нефропатии кроются в патологических изменениях со стороны почечных сосудов и гломерул, которые выполняют функцию фильтрации.
Гипергликемия
Гипергликемия стоит на первой ступеньке среди причин провоцирующих развитие нефропатии, она вызывает изменения биохимических процессов, например, неферментативное гликозилирование белковых молекул почечных клубочков, а также снижение их активности.
Артериальная гипертензия
Гемодинамическая теория в развитии диабетической нефропатии определена артериальной гипертензией – вторичное гипертензивное состояние, которое развивается при патологии органов, которые регулируют артериальное давление. Характеризуется артериальная гипертензия резистентностью к гипотензивной терапии и развитием ярких изменений в органах-мишенях.
Долгая артериальная гипертензия приводит к изменениям сначала со стороны гиперфильтрации с ускоренным образованием первичной мочи и проявлением белков, далее ткани почечного клубочка замещаются соединительной тканью с полной окклюзией клубочков. Такое развитие ведет к хронической почечной недостаточности.
Генетические причины
Со стороны генетики у людей с диабетической нефропатией появляются генетически детерминированные предрасполагающие причины, которые возобновляются при обменных и гемодинамических сбоях.
Среди причин образования диабетической нефропатии можно отметить:
- артериальную гипертензию;
- длительную гипергликемию;
- инфекцию мочеполовых путей;
- ожирение;
- табакокурение;
- использование нефротоксичных лекарственных средств.
Симптомы диабетической нефропатии
Диабетическая нефропатия – заболевание длительно прогрессирующее, клинические показатели его характеризуются и проявляются в зависимости от стадии изменений патологии.
Диабетическая нефропатия разделяется на три стадии:
- стадия микроальбуминурии;
- протеинурии;
- терминальная стадия хронической почечной недостаточности.
В ходе достаточно продолжительного периода времени диабетическая нефропатия развивается без каких-либо симптомов. В начале выражается усиленным ростом размера клубочков почек и возрастанием почечного кровотока, скорости клубочковой фильтрации. По истечению некоторого времени после образования сахарного диабета появляется структурная замена клубочкового аппарата почек.
Стадии диабетической нефропатии
Первая стадия
Диабетическая нефропатия проявляется постоянной микроальбуминурией, также достаточно часто наблюдается повышение артериального давления и особенно часто при физических нагрузках. Ухудшается и общее самочувствие пациента с заболеванием диабетической нефропатией, но на поздних стадиях.
Вторая стадия
Клиническая картина диабетической нефропатии становится ярко выраженной уже через десять лет при первом типе сахарного диабета и проявляется в виде стойкой протеинурии, что говорит о необратимости поражения. Также развивается нефротический синдром- массивная протеинурия, нарушается белково-липидный обмен и появляются отеки. При нефротическом синдроме возникает гипоальбуминемия, диспротеинемия, отеки разной локализации, дистрофические изменения кожи и слизистых. Креатинин и мочевина в крови находятся на нормальном уровне или немного завышены.
Третья стадия
На терминальной стадии диабетической нефропатии снижается фильтрационная и концентрационная работа почек, это и массивная протеинурия, и увеличение креатинина, мочевины в крови. Развивается анемия и отеки. Эта стадия характеризуется незначительным уменьшением гипергликемии и глюкозурия, появлением нужды в экзогенном инсулине. Начинает прогрессировать нефротический синдром, также образуется диспепсический синдром, уремия и хроническая почечная недостаточность с признаками отравления собственными продуктами обмена.
Диагностика диабетической нефропатии
Достаточно важно диагностировать нефропатию как можно раньше. Для определения и установления диагноза проводится:
- биохимический анализ;
- общая диагностика крови;
- биохимический и общий анализ мочи;
- проба Реберга (просчитывается эффективность происходящей в почечных клубочках фильтрации вредных содержащих из крови, для этого проводится вычисление количества мочи, которая образуется в минуту времени и далее происходит высчитывание содержания креатинина в плазме крови и моче. Далее по специальной формуле просчитывается скорость клубочковой фильтрации, опущение ниже нормы говорит о почечной недостаточности);
- проба Зимницкого (исследование, которое оценивает способность почек к концентрации мочи. Анализ проводится на протяжении суток в восемь разных емкостей, в каждую емкость в течении трех часов. В полученных порциях мочи определяется ее плотность и количество. Также вычисляют суточное количество мочи по соотношению с ночной и дневной, соотношение мочи по отношению к выпитой жидкости).
Основные показатели развития начальной стадии диабетической нефропатии – микроальбуминурия и скорость клубочковой фильтрации.
Диабетическая нефропатия и ее переход в стадию протеинурии определяется по присутствии белка в общем анализе мочи. Появляются признаки нефротического синдрома. Последняя стадия не имеет затруднения в определении, на фоне массивной протеинурии появляется повышение уровня креатинина и мочевины в крови, появляется отечность всего тела.
В одиноких случаях для определения диабетической нефропатии проводится тонкоигольная аспирационная биопсия почки.
Лечение диабетической нефропатии
Назначается лечение диабетической нефропатии в основном для предупреждения и максимального отведения времени прогрессирования заболевания до хронической почечной недостаточности. Основа лечения нефропатии состоит в контролировании сахара в крови, компенсации минерального и белкового обменов.
Применение диеты для лечения
Стоит отметить, что диета также важный пункт в излечении диабетической нефропатии. Требуется нормализовать показатели глюкозы в крови и немного уменьшить белок в пище. Наличие в продуктах излишнего белка повышает нагрузку на почки. Норма белка восемь грамм на один килограмм веса больного. Нужно пересмотреть список потребляемых продуктов и исключить из рациона продукты, которые богатые белком, например, сыр и грибы, творог и мясо, бобовые.
Очень удобным будет применение дневника с расчетом в таблицах, которые вам предложит врач-эндокринолог или врач-нефролог, он поможет рассчитать – сколько потребляемых белков и жиров за день норма и внесет соответствующие коррективы. Также для понижения показателей холестерина в крови полезно добавлять в салаты оливковое масло, а для нормализации жирового обмена поможет льняное масло, его можно приобрести в некоторых аптеках и уже даже в супермаркете.
Достаточно давно появляется множество подтверждений о полезности рыбьего жира при болезнях почек. Еще много пользы в себе несет соя, она имеет большое содержание железа и малое количество жиров и углеводов, а соевый белок хорошо действует на обмен веществ в организме, поэтому при диабетической нефропатии нужно включать в ежедневное питание соевые продукты.
Очень важно контролировать показатели артериального давления. Гипотензивные препараты прописываются доктором на достаточно долгое время и даже при хороших показателях принимаются малые дозы с целью понижения внутреннего давления почечных клубочков.
У многих пациентов с сахарным диабетом достаточно часто развиваются инфекционные заболевания мочевыводящих путей, потому что моча с повышенным уровнем сахара отлично подходит для многих видов микробов. Поэтому полезным будет включить в меню ягоды клюквы и брусники, в них присутствуют природные антибактериальные действия, они противостоят росту микробов.
Лечение травами
Также не лишним будет и прием травяных чаев, например, узвар из лепестков ромашки обладает антивоспалительным действием и спазмолитическим эффектом. Защитить и укрепить стенки сосудов помогут плоды рябины, они полезны витаминами С и Р, а также каротином. При развитии гипертонии хорошо справляется узвар с заболеванием трава сушеницы топяной.
Лечение диабетической нефропатии на стадии микроальбуминурии
На стадии микроальбуминурии применяют низкобелковую и бессолевую диета, это означает ограничение употребления белков животного происхождения, фосфора и соли. Для предотвращения появления сердечно-сосудистых заболеваний применяют питание с низким включением жиров и назначают прием препаратов, которые приводят в норму липидный спектр крови.
Лечение диабетической нефропатии на терминальной стадии
При терминальной стадии диабетической нефропатии проводится дезинтоксикационная терапия, также назначается грамотное и корректное лечение сахарного диабета и снижение до нормального показателя уровня гемоглобина, назначается прием сорбентов. Если наблюдается резкое ухудшение работы почек, то пациенту проводится гемодиалез или назначается пересадка донорской почки.
Профилактика диабетической нефропатии
Своевременное лечение микроальбуминурии дает возможность обратить стадию диабетической нефропатии. При протенурии есть возможность предупредить прогрессирование заболевания еще до начала хронической почечной недостаточности. На терминальной стадии нефропатии лечение бесполезно и итог ведет к летальному исходу.
Диабетическая нефропатия и образование хронической почечной недостаточности нуждаются в проведении заместительной терапии, то есть трансплантации почки.
В большом количестве случаев хроническая почечная недостаточность будет причиной большинства случаев летальных исходов пациентов с первым типом заболевания.
Для профилактики диабетической нефропатии требуется систематическое наблюдение пациентов у врача-эндокринолога и врача-диабетолога. Не будет лишним и постоянный самоконтроль показателя уровня гликемии. Также нужно строго соблюдать все рекомендации врача.
