Сахарный диабет 1 типа главное звено патогенеза
Сахарный диабет 1 типа – это эндокринное заболевание, характеризующееся недостаточным производством инсулина и повышением уровня глюкозы в крови. Из-за продолжительной гипергликемии пациенты страдают от жажды, теряют вес, быстро утомляются. Характерны мышечные и головные боли, судороги, кожный зуд, усиление аппетита, частые мочеиспускания, бессонница, приливы жара. Диагностика включает клинический опрос, лабораторные исследования крови и мочи, выявляющие гипергликемию, недостаток инсулина, метаболические нарушения. Лечение проводится методом инсулинотерапии, назначается диета, занятия физической культурой.
Общие сведения
Термин «диабет» происходит из греческого языка и означает «течет, вытекает», таким образом, название болезни описывает один из ее ключевых симптомов – полиурию, выделение большого количества мочи. Сахарный диабет 1 типа называют также аутоиммунным, инсулинозависимым и ювенильным. Заболевание может проявиться в любом возрасте, но чаще манифестирует у детей и подростков. В последние десятилетия отмечается рост эпидемиологических показателей. Распространенность всех форм сахарного диабета составляет 1-9%, на долю инсулинозависимого варианта патологии приходится 5-10% случаев. Заболеваемость зависит от этнической принадлежности пациентов, наиболее высока среди скандинавских народов.

Сахарный диабет 1 типа
Причины СД 1 типа
Факторы, способствующие развитию болезни, продолжают исследоваться. К настоящему времени установлено, что сахарный диабет первого типа возникает на основе сочетания биологической предрасположенности и внешних неблагоприятных воздействий. К наиболее вероятным причинам поражения поджелудочной железы, снижения выработки инсулина относят:
- Наследственность. Склонность к инсулинозависимому диабету передается по прямой линии – от родителей к детям. Выявлено несколько комбинаций генов, предрасполагающих к болезни. Они наиболее распространены среди жителей Европы и Северной Америки. При наличии больного родителя риск для ребенка увеличивается на 4-10% по сравнению с общей популяцией.
- Неизвестные внешние факторы. Существуют некие воздействия среды, провоцирующие СД 1 типа. Этот факт подтверждается тем, что однояйцевые близнецы, имеющие абсолютно одинаковый набор генов, заболевают вместе лишь в 30-50% случаев. Также установлено, что люди, мигрировавшие с территории с низкой заболеваемостью на территорию с более высокой эпидемиологией, чаще болеют диабетом, чем те, кто отказался от миграции.
- Вирусная инфекция. Аутоиммунный ответ на клетки поджелудочной может быть запущен вирусной инфекцией. Наиболее вероятно влияние вирусов Коксаки и краснухи.
- Химикаты, лекарства. Бета-клетки железы, производящей инсулин, могут быть поражены некоторыми химическими средствами. Примерами таких соединений являются крысиный яд и стрептозоцин – препарат для онкологических больных.
Патогенез
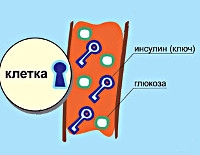
В основе патологии лежит недостаточность производства гормона инсулина в бета-клетках островков Лангерганса поджелудочной железы. К инсулинозависимым тканям относятся печеночная, жировая и мышечная. При сокращении секреции инсулина они перестают принимать глюкозу из крови. Возникает состояние гипергликемии – ключевой признак сахарного диабета. Кровь сгущается, нарушается кровоток в сосудах, что проявляется ухудшением зрения, трофическими поражениями конечностей.
Недостаточность инсулина стимулирует распад жиров и белков. Они поступают в кровь, а затем метаболизируются печенью в кетоны, которые становятся источниками энергии для инсулиннезависимых тканей, включая ткани головного мозга. Когда концентрация сахара крови превышает 7-10 ммоль/л, активизируется запасной путь выведения глюкозы – через почки. Развивается глюкозурия и полиурия, вследствие чего возрастает риск дегидратации организма и дефицита электролитов. Для компенсации потери воды усиливается чувство жажды (полидипсия).
Классификация
Согласно рекомендациям Всемирной организации здравоохранения, сахарный диабет I типа подразделяют на аутоиммунный (спровоцированный выработкой антител к клеткам железы) и идиопатический (органические изменения в железе отсутствуют, причины патологии остаются неизвестными). Развитие болезни происходит в несколько стадий:
- Выявление предрасположенности. Проводятся профилактические обследования, определяется генетическая отягощенность. С учетом средних статистических показателей по стране рассчитывается уровень риска развития заболевания в будущем.
- Начальный пусковой момент. Включаются аутоиммунные процессы, повреждаются β-клетки. Антитела уже вырабатываются, но производство инсулина остается нормальным.
- Активный хронический аутоиммунный инсулит. Титр антител становится высоким, количество клеток, производящих инсулин, сокращается. Определяется высокий риск манифестации СД в ближайшие 5 лет.
- Гипергликемия после углеводной нагрузки. Деструкции подвергается значительная часть вырабатывающих инсулин клеток. Производство гормона уменьшается. Сохраняется нормальный уровень глюкозы натощак, но после приема пищи в течение 2 часов определяется гипергликемия.
- Клиническая манифестация болезни. Проявляются симптомы, характерные для сахарного диабета. Секреция гормона резко снижена, деструкции подвержено 80-90% клеток железы.
- Абсолютная инсулиновая недостаточность. Все клетки, ответственные за синтез инсулина, погибают. Гормон поступает в организм только в форме препарата.
Симптомы СД 1 типа
Основные клинические признаки манифестации заболевания – полиурия, полидипсия и потеря веса. Учащаются позывы к мочеиспусканию, объем суточной мочи достигает 3-4 литров, иногда появляется ночное недержание. Пациенты испытывают жажду, ощущают сухость во рту, выпивают до 8-10 литров воды за сутки. Аппетит усиливается, но масса тела уменьшается на 5-12 кг за 2-3 месяца. Дополнительно может отмечаться бессонница ночью и сонливость днем, головокружения, раздражительность, быстрая утомляемость. Больные чувствуют постоянную усталость, с трудом выполняют привычную работу.
Возникает зуд кожи и слизистых оболочек, высыпания, изъязвления. Ухудшается состояние волос и ногтей, долго не заживают раны и иные кожные поражения. Нарушение кровотока в капиллярах и сосудах называется диабетической ангиопатией. Поражение капилляров проявляется снижением зрения (диабетическая ретинопатия), угнетением функций почек с отеками, артериальной гипертензией (диабетическая нефропатия), неравномерным румянцем на щеках и подбородке. При макроангиопатии, когда в патологический процесс вовлекаются вены и артерии, начинает прогрессировать атеросклероз сосудов сердца и нижних конечностей, развивается гангрена.
У половины больных определяются симптомы диабетической нейропатии, которая является результатом электролитного дисбаланса, недостаточного кровоснабжения и отека нервной ткани. Ухудшается проводимость нервных волокон, провоцируются судороги. При периферической нейропатии пациенты жалуются на жжение и болезненные явления в ногах, особенно по ночам, на ощущение «мурашек», онемение, повышенную чувствительность к прикосновениям. Для автономной нейропатии характерны сбои со стороны функций внутренних органов – возникают симптомы расстройств пищеварения, пареза мочевого пузыря, мочеполовых инфекций, эректильной дисфункции, стенокардии. При очаговой нейропатии формируются боли различной локализации и интенсивности.
Осложнения
Продолжительное нарушение углеводного обмена может привести к диабетическому кетоацидозу – состоянию, характеризующемуся накоплением в плазме кетонов и глюкозы, повышением кислотности крови. Протекает остро: исчезает аппетит, появляется тошнота и рвота, боль в животе, запах ацетона в выдыхаемом воздухе. При отсутствии медицинской помощи наступает помрачение сознания, кома и смерть. Больные с признаками кетоацидоза нуждаются в неотложном лечении. Среди других опасных осложнений диабета – гиперосмолярная кома, гипогликемическая кома (при неправильном применении инсулина), «диабетическая стопа» с риском ампутации конечности, тяжелая ретинопатия с полной потерей зрения.
Диагностика
Обследование пациентов осуществляет врач-эндокринолог. Достаточными клиническими критериями болезни являются полидипсия, полиурия, изменения веса и аппетита – признаки гипергликемии. В ходе опроса врач также уточняет наличие наследственной отягощенности. Предполагаемый диагноз подтверждается результатами лабораторных исследований крови, мочи. Обнаружение гипергликемии позволяет различить сахарный диабет с психогенной полидипсией, гиперпаратиреозом, хронической почечной недостаточностью, несахарным диабетом. На втором этапе диагностики проводится дифференциация различных форм СД. Комплексное лабораторное обследование включает следующие анализы:
- Глюкоза (кровь). Определение сахара выполняется трехкратно: с утра натощак, через 2 часа после нагрузки углеводами и перед сном. О гипергликемии свидетельствуют показатели от 7 ммоль/л натощак и от 11,1 ммоль/л после употребления углеводной пищи.
- Глюкоза (моча). Глюкозурия указывает на стойкую и выраженную гипергликемию. Нормальные значения для данного теста (в ммоль/л) – до 1,7, пограничные – 1,8-2,7, патологические – более 2,8.
- Гликированный гемоглобин. В отличие от свободной, несвязанной с белком глюкозы, количество гликозилированного гемоглобина крови остается относительно постоянным на протяжении суток. Диагноз диабета подтверждается при показателях 6,5% и выше.
- Гормональные тесты. Проводятся тесты на инсулин и С-пептид. Нормальная концентрация иммунореактивного инсулина крови натощак составляет от 6 до 12,5 мкЕД/мл. Показатель С-пептида позволяет оценить активность бета-клеток, объем производства инсулина. Нормальный результат – 0,78-1,89 мкг/л, при сахарном диабете концентрация маркера снижена.
- Белковый метаболизм. Выполняются анализы на креатинин и мочевину. Итоговые данные дают возможность уточнить функциональные возможности почек, степень изменения белкового обмена. При поражении почек показатели выше нормы.
- Липидный метаболизм. Для раннего выявления кетоацидоза исследуется содержание кетоновых тел в кровотоке, моче. С целью оценки риска атеросклероза определяется уровень холестеринов крови (общий холестерин, ЛПНП, ЛПВП).
Лечение СД 1 типа
Усилия врачей нацелены на устранение клинических проявлений диабета, а также на предупреждение осложнений, обучение пациентов самостоятельному поддержанию нормогликемии. Больных сопровождает полипрофессиональная бригада специалистов, в которую входят эндокринологи, диетологи, инструктора ЛФК. Лечение включает консультации, применение лекарственных средств, обучающие занятия. К основным методам относятся:
- Инсулинотерапия. Использование препаратов инсулина необходимо для максимально достижимой компенсации метаболических нарушений, предотвращения состояния гипергликемии. Инъекции являются жизненно необходимыми. Схема введения составляется индивидуально.
- Диета. Пациентам показана низкоуглеводная, в том числе кетогенная диета (кетоны служат источником энергии вместо глюкозы). Основу рациона составляют овощи, мясо, рыба, молочные продукты. В умеренных количествах допускаются источники сложных углеводов – цельнозерновой хлеб, крупы.
- Дозированные индивидуальные физические нагрузки. Физическая активность полезна большинству больных, не имеющих тяжелых осложнений. Занятия подбираются инструктором по ЛФК индивидуально, проводятся систематически. Специалист определяет продолжительность и интенсивность тренировок с учетом общего состояния здоровья пациента, уровня компенсации СД. Назначается регулярная ходьба, легкая атлетика, спортивные игры. Противопоказан силовой спорт, марафонский бег.
- Обучение самоконтролю. Успешность поддерживающего лечения при диабете во многом зависит от уровня мотивации больных. На специальных занятиях им рассказывают о механизмах болезни, о возможных способах компенсации, осложнениях, подчеркивают важность регулярного контроля количества сахара и применения инсулина. Больные осваивают навык самостоятельного выполнения инъекции, выбора продуктов питания, составления меню.
- Профилактика осложнений. Применяются лекарства, улучшающие ферментную функцию железистых клеток. К ним относятся средства, способствующие оксигенации тканей, иммуномодулирующие препараты. Проводится своевременное лечение инфекций, гемодиализ, антидот-терапия для выведения соединений, ускоряющих развитие патологии (тиазидов, кортикостероидов).
Среди экспериментальных методов лечения стоит отметить разработку ДНК-вакцины BHT-3021. У пациентов, получавших внутримышечные инъекции в течение 12 недель, повышался уровень C-пептида – маркера активности островковых клеток поджелудочной железы. Другое направление исследований – превращение стволовых клеток в железистые клетки, производящие инсулин. Проведенные опыты на крысах дали положительный результат, но для использования метода в клинической практике необходимы доказательства безопасности процедуры.
Прогноз и профилактика
Инсулинозависимая форма сахарного диабета является хроническим заболеванием, но правильная поддерживающая терапия позволяет сохранить высокое качество жизни больных. Профилактические меры до сих пор не разработаны, так как не выяснены точные причины болезни. В настоящее время всем людям из групп риска рекомендовано проходить ежегодные обследования для выявления заболевания на ранней стадии и своевременного начала лечения. Такая мера позволяет замедлить процесс формирования стойкой гипергликемии, минимизирует вероятность осложнений.
САХАРНЫЙ ДИАБЕТ
Сахарный диабет (diabetes mellitus), или сахарная болезнь, в основе своей имеет нарушение углеводного обмена с гипергликемией (повышение уровня сахара в крови) и глюкозурией (сахар в моче), а также другими нарушениями обмена веществ (жирового, белкового, минерального, водно-солевого).
Этиология сахарного диабета.
Нарушение углеводного обмена, приводящее к сахарному диабету, состоит в недостаточности продукции инсулина в организме. Так как инсулин выделяется в эндокринных клетках поджелудочной железы (островках Лангерганса) и является гормоном ее, то диабет рассматривают как эндокринное заболевание, вызванное недостаточностью функции инсулярного аппарата.
Имеют значение также наследственное предрасположение, аутоиммунные, сосудистые нарушения, ожирение, психические и физические травмы, вирусные инфекции.
Аутоиммунные заболевания – это группа болезней, при которых происходит разрушение органов и тканей организма под действием собственной иммунной системы. К наиболее распространенным аутоиммунным заболеваниям относятся склеродермия, системная красная волчанка, аутоиммунный тиреоидит Хасимото, диффузный токсический зоб и пр. Кроме того, развитие многих заболеваний (инфаркт миокарда, вирусный гепатит, стрептококковые, герпесные, цитомегаловирусные инфекции) может осложняться появлением аутоиммунной реакции.
Патогенез сахарного диабета.
В патогенезе сахарного диабета выделяют два основных момента:
1) недостаточное производство инсулина эндокринными клетками поджелудочной железы,
2) нарушение взаимодействия инсулина с клетками тканей организма (инсулинорезистентность)
Первый тип нарушений характерен для диабета 1 типа (устаревшее название — инсулинозависимый диабет).Отправным моментом в развитии этого типа диабета является массивное разрушение эндокринных клеток поджелудочной железы (островков Лангерганса) и, как следствие, критическое снижение уровня инсулина в крови. Массовая гибель эндокринных клеток поджелудочной железы может иметь место в случае вирусных инфекций, стрессовых состояний, различных аутоиммунных заболеваний. Этот тип диабета характерен для детей и лиц молодого возраста (до 40 лет).
При диабете 2 типа (устаревшее название — инсулинонезависимый диабет) инсулин производится в нормальных количествах или даже в повышенных, однако механизм взаимодействия инсулина с клетками организма нарушается. Главной причиной инсулинорезистентности является:
– изменения структуры или уменьшения количества специфических рецепторов для инсулина (например, при ожирении (основной фактор риска) — рецепторы становятся неспособными взаимодействовать с гормоном в силу изменения их структуры или количества);
– изменения структуры самого инсулина (генетические дефекты);
– нарушения внутриклеточных механизмов передачи сигнала от рецепторов к органеллам клетки.
Факторы риска для сахарного диабета 2-го типа: ожирение, пожилой возраст, вредные привычки, артериальная гипертония, хроническое переедание, малоподвижный образ жизни. В целом этот вид диабета наиболее часто поражает людей старше 40 лет.
Существует наследственная предрасположенность к сахарному диабету. Если болен один из родителей, то вероятность унаследовать диабет первого типа равна 10 %, а диабет второго типа — 80 %.
Независимо от механизмов развития общей чертой всех типов диабета является стойкое повышение уровня глюкозы в крови и нарушение метаболизма тканей организма, неспособных более захватывать глюкозу.
Неспособность тканей использовать глюкозу приводит к снижению образования и усилению распада жиров и белков, в результате чего происходит накопление кетоновых тел в организме (в частности, ацетон, ацетоуксусная кислота). Кетоновые тела представляют собой промежуточные продукты обмена белков, жиров и углеводов.
Кетоновые тела, накапливаясь в крови и тканях больного диабетом, создают состояние ацидоза (изменение кислотно-щелочного баланса организма в кислую сторону), переходящего в диабетическую кому – может развиться либо от недостатка сахара в крови (гипогликемическая кома) или же от избытка сахара в крови (гипергликемическая кома).
Предвестниками диабетической комы служат головные боли, тошнота, бессонница, подергивание мышц, потеря аппетита, упадок сил. Позже изо рта появляется запах ацетона (запах яблок), одышка, которая переходит в шумное большое дыхание Куссмауля (характерны урежение дыхательных циклов, глубокий шумный вдох и усиленный выдох; впервые описано при диабетической коме, но может быть и при уремии, эклампсии, черепно-мозговой травме, опухоли, инсульте…). Глазные яблоки при надавливании становятся мягкими. Больной сначала беспокоен, потом впадает в сонливость, теряет сознание и, если не принимаются срочные лечебные меры, погибает.
Клиническая картина сахарного диабета:
1) полиурия—моча выделяется, в зависимости от усиленного питья, в количестве до 10 и даже до 15 л в сутки (вызвано повышением осмотического давления мочи за счет растворенной в ней глюкозы);
Осмотическое давление — сила, действующая на полупроницаемую мембрану, разделяющую два раствора с разной концентрацией растворенных веществ и направленная от более разбавленного к более концентрированному раствору.
2) постоянная неутолимая жажда (полидипсия) – обусловлена значительными потерями воды с мочой и повышением осмотического давления крови; больные выпивают иногда до ведра жидкости в сутки и, несмотря на это, испытывают постоянную сухость во рту;
3) постоянное чувство голода, приводящее к прожорливости (булимия); несмотря на обильную еду, больные не только не поправляются, но все больше худеют (особенно характерно для диабета 1 типа). Этот симптом вызван нарушением обмена веществ при диабете, а именно неспособностью клеток захватывать и перерабатывать глюкозу в отсутствие инсулина. Несмотря на большое содержание сахара в крови, последний ввиду отсутствия инсулина в клетки не проникает.
4) общее недомогание в виде слабости, понижения работоспособности, повышенной нервности, ослабления половой функции;
5) в ы с о к и й удельный вес м о ч и—1030—1050 (столь высокий удельный вес при других условиях не встречается), а также наличие в моче сахара (в норме глюкоза в моче отсутствует).
6) содержание сахара в крови (норма 4,0-6,2 ммоль/л), как правило, значительно повышено: исследование при помощи сахарной нагрузки считается способом, который может выявить скрытое диабетическое состояние или предрасположенность к диабету задолго до каких-либо других признаков болезни.
К вторичным симптомам относятся малоспецифичные клинические признаки, развивающиеся медленно на протяжение долгого времени. Эти симптомы характерны для диабета как 1, так и 2 типа:
·зуд кожи и слизистых оболочек (вагинальный зуд),
·сухость во рту,
·общая мышечная слабость,
·головная боль,
·воспалительные поражения кожи, трудно поддающиеся лечению,
·нарушение зрения,
· наличие ацетона в моче при диабете 1 типа.
Объяснение некоторых из перечисленных симптомов болезни:
полиурия возникает в связи с соучастием в болезненном процессе гипофиза (регулятор эндокринной системы), полидипсия является следствием полиурии, а чувство голода, похудание и слабость — результатом расстройства потребления клетками и тканями глюкозы, так как недостает инсулина (который необходим для поглощения глюкозы клетками и тканями). Несмотря на большое содержание сахара в крови, последний ввиду отсутствия инсулина в клетки не проникает.
Осложнения сахарного диабета. Характерны сосудистые осложнения: специфические поражения мелких сосудов-микроангиопатии (ангиоретинопатия, нефропатия и другие висцеропатии), нейропатия, ангиопатия сосудов кожи, мышц и ускоренное развитие атеросклеротических изменений в крупных сосудах (аорта, коронарные церебральные артерии и т. д.). Ведущую роль в развитии микроангиопатий играют метаболические и аутоиммунные нарушения.
Поражение сосудов сетчатки глаз (диабетическая ретино-патия) характеризуется дилатацией вен сетчатки, образованием капиллярных микроаневризм, экссудацией и точечными кровоизлияниями в сетчатку (I стадия, непролиферативная); выраженными венозными изменениями, тромбозом капилляров, выраженной экссудацией и кровоизлияниями в сетчатку (II стадия, препролиферативная); при III стадии – пролиферативной – имеются вышеперечисленные изменения, а также прогрессирующая неоваскуляризация и пролиферация, представляющие главную угрозу для зрения и приводящие к отслойке сетчатки, атрофии зрительного нерва. Часто у больных сахарным диабетом возникают и другие поражения глаз: блефарит, нарушения рефракции и аккомодации, катаракта, глаукома.
Хотя почки при сахарном диабете часто подвергаются инфицировгнию, главная причина ухудшения их функции состоит в нарушений микрососудистого русла, проявляющемся гломерулосклерозом и склерозом афферентных артериол (диабетическая нефропатия).
Первым признаком диабетического гломерулосклероза является преходящая альбуминурия, в дальнейшем – микрогематурия и цилиндрурия. Прогрессирование диффузного и узелкового гломерулосклероза сопровождается повышением АД, изогипостенурией, ведет к развитию уремического состояния. В течение гломерулосклероза различают 3 стадии: в пренефротической стадии имеются умеренная альбуминурия, диспротеинемия; в нефротической – альбуминурия увеличивается, появляются микрогематурия и цилиндрурия, отеки, повышения АД; в нефросклеротической стадии появляются и нарастают симптомы хронической почечной недостаточности. Нередко имеется несоответствие между уровнем гликемии и глюкозурией. В терминальной стадии гломерулосклероза уровень сахара в крови может резко снижаться.
Диабетическая нейропатия – частое осложнение при длительно текущем сахарном диабете; поражаются как центральная, так и . периферическая нервная система. Наиболее характерна периферическая нейропатия: больных беспокоят онемение, чувство ползания мурашек, судороги в конечностях, боли в ногах, усиливающиеся в покое, ночью и уменьшающиеся при ходьбе. Отмечается снижение или полное отсутствие коленных и ахилловых рефлексов, снижение тактильной, болевой чувствительности. Иногда развивается атрофия мышц в проксимальных отделах ног. Возникают расстройства функции мочевого пузыря, у мужчин нарушается потенция.
Диабетический кетоацидоз развивается вследствие выраженной недостаточности инсулина при неправильном лечении сахарного диабета, нарушении диеты, присоединении инфекции, психической и физической травме или служит начальным проявлением заболевания. Характеризуется усиленным образованием кетоновых тел в печени и увеличением их содержания в крови, уменьшением щелочных резервов крови; увеличение глюкозурии сопровождается усилением диуреза, что вызывает дегидратацию клеток, усиление экскреции с мочой электролитов; развиваются гемодинами-ческие нарушения.
Диабетическая (кетоацидотическая) кома развивается постепенно. Для диабетической прекомы характерна симптоматика быстро прогрессирующей декомпенсации сахарного диабета: сильная жажда, полиурия, слабость, вялость, сонливость, головная боль, отсутствие аппетита, тошнота, залах ацетона в выдыхаемом воздухе, сухость кожных покровов, гипотензия, тахикардия. Гипергликемия превышает 16,5 ммоль/л, реакция мочи на ацетон положительная, высокая глюкозурия. Если своевременно не оказана помощь, развивается диабетическая кома: спутанность и затем потеря сознания, многократная рвота, глубокое шумное дыхание типа Куссмауля, резко выраженная сосудистая гипотензия, гипотония глазных яблок, симптомы дегидратации, олигурия, анурия, гипергликемия, превышающая 16,55-19,42 ммоль/л и достигающая иногда 33,3 – 55,5 ммоль/л, кетонемия, гипокалиемия, гипо-натриемия, липемия, повышение остаточного азота, нейтро-фильный лейкоцитоз.
При гиперосмолярной некетонемической диабетической коме отсутствует запах ацетона в выдыхаемом воздухе, имеется выраженная гипергликемия – более 33,3 ммоль/л при нормальном уровне кетоновых тел в крови, гиперхлоремия, гипер-натриемия, азотемия, повышенная осмолярность крови (эффективная плазменная осмолярность выше 325 мосм/л), высокие показатели гематокрита.
Лактацидотическая (молочнокислая) кома возникает обычно на фоне почечной недостаточности и гипоксии, наиболее часто встречается у больных, получающих бигуаниды, в частности фенформин. В крови отмечаются высокое содержание молочной кислоты, повышение коэффициента лактат/пиру-ват, ацидоз.
