Сахарный диабет на инсулине тип
Каждый, кто имеет сахарный диабет 2 типа, боится этого страшного слова – инсулин. «Меня подсадят на инсулин, всё, это начало конца» – такие мысли наверняка появились в вашей голове, когда врач-эндокринолог рассказал вам о ваших неудовлетворительных анализах и необходимости смены лечения. Это совсем не так!
Ваш будущий прогноз определяется уровнем ваших сахаров, вашей, так называемой, «компенсацией» диабета. Вы помните, что такое гликированный гемоглобин? Этот показатель отражает, какие уровни глюкозы были у вас последние 3 месяца. Существуют масштабные исследования, в которых показана зависимость между частотой инсультов, инфарктов, осложнений диабета и уровнем гликированного гемоглобина. Чем он выше, тем хуже прогноз. По рекомендациям ADA/EASD (Американской и Европейской диабетологических ассоциаций), а также Российской ассоциации эндокринологов HbA1c (гликированный гемоглобин) должен быть меньше 7% для снижения риска развития осложнений диабета. К сожалению, при наличии сахарного диабета 2 типа, может наступить момент, когда собственные бета-клетки перестанут вырабатывать достаточное количество инсулина и таблетки не смогут помочь. Но это не начало конца! Инсулин, при грамотном использовании, снизит уровень сахара крови и предотвратит развитие осложнений сахарного диабета. В арсенале средств лечения – это самый мощный препарат и, более того, это так называемый «физиологический» метод лечения, мы даём организму то, чего не хватает. Да, возникают определенные неудобства, так как всё-таки инсулин вводится путем инъекции, но это не так страшно, как кажется на первый взгляд. В данной статье мы разберём, когда показано начало инсулинотерапии, как корректировать дозы инсулина и ещё несколько ключевых аспектов, на которые стоит обратить внимание в данном вопросе.
Внимание! Данная статья носит ознакомительный характер и не должна восприниматься, как прямое руководство к действию. Любые изменения терапии возможны только после согласования с вашим лечащим врачом!
Какой уровень сахара крови и гликированный гемоглобин должен быть у вас?
По рекомендациям Российской ассоциации эндокринологов от 2009 года:
HbA1c | Менее 7% |
Глюкоза плазмы натощак | Менее 6,5 ммоль/л |
Глюкоза плазмы после еды (через 2 часа) | Менее 8,0 ммоль/л |
Рекомендации ADA (Американской диабетической ассоциации) от 2009 года похожи:
HbA1c | Менее 7% |
Глюкоза плазмы натощак | 3,9 – 7,2 ммоль/л |
Глюкоза плазмы после еды (через 2 часа) | Менее 10 ммоль/л |
Если ваши сахара не укладываются в данные рамки, требуется коррекция лечения.
НО: для людей, перенесших тяжелую гипогликемию в прошлом, очень пожилых, с тяжёлыми сопутствующими заболеваниями, тяжёлыми осложнениями диабета, а также для людей, не способных контролировать себя (из-за умственных, социальных проблем или с нарушениями зрения) ставятся менее строгие цели лечения, гликированный гемоглобин должен быть не более 8%. Почему? Низкий сахар крови в данном случае более опасен для жизни, чем немного повышенные цифры сахара крови.
Почему инсулинотерапию не всегда назначают вовремя?
Большей частью из-за резкого отрицания необходимости инсулинотерапии пациентом и из-за инертности врача, слишком много надо затратить сил и слишком многое объяснить, чтобы назначить такое лечение. Учитывая, что на прием больного у врача поликлиники 10-15 минут, всё часто заканчивается тем, что доктор просто выписывает прежнюю терапию. И диабет остается декомпенсированным, сахара высокими, а осложнения диабета приближаются все быстрее и быстрее.
Когда начинают инсулинотерапию?
Если ваше лечение – сахароснижающие препараты и изменение образа жизни – неэффективно, то пора добавлять инсулин в терапию.
Совместимость пероральных сахароснижающих препаратов и инсулина.
Однозначных рекомендаций нет, но есть несколько принципов:
Прием Метформина следует продолжить (естественно, при отсутствии противопоказаний, например, почечной недостаточности).
Если вы используете короткий инсулин перед приёмами пищи, то приём секретагогов (препараты, стимулирующие секрецию инсулина поджелудочной железой) – отменяется.
Если вы используете только базальный инсулин, то доза препаратов сульфонилмочевины должна быть уменьшена, а лучше данный класс препаратов вообще не использовать совместно с инсулином в связи с высоким риском гипогликемии (низкого сахара крови).
Давайте разберем разные режимы инсулинотерапии, и как вы можете изменять дозы.
Базальный инсулин и сахароснижающие препараты.
Как правило, стартовая доза инсулина составляет 10 ЕД или 0,1-0,2 ЕД/кг идеальной массы тела.
Коррекция дозы проводится по уровню сахара натощак. Ваш целевой уровень сахара крови определяет ваш лечащий врач. Изменение дозы инсулина проводится каждые 3 дня. Вы оцениваете средний сахар натощак за эти 3 дня и в зависимости от его значения, изменяете дозу инсулина.
Смешанный инсулин или двухфазный.
Возможно, ваш эндокринолог, назначит вам подобный инсулин, например Новомикс или Хумулин М3. Начальная доза – 12 ЕД перед ужином. Также можно стартовать с 2 инъекций инсулина перед завтраком и ужином по 6 ЕД.
Следует отметить, что необходима отмена препаратов сульфонилмочевины, метформин при отсутствии противопоказаний можно оставить.
Изменение дозы инсулина осуществляется 1-2 раза в неделю.
Если уровень HbA1c у вас неудовлетворительный, то ваш доктор может вам добавить и 3 инъекцию двухфазного инсулина перед обедом (2-4 ЕД), оценивать эффективность этой дозы надо будет по сахару перед ужином.
Базис-болюсная инсулинотерапия.
Если, несмотря на назначение инсулинотерапии базальным или двухфазным инсулином, уровень глюкозы крови остается нецелевым – ваш эндокринолог, скорее всего, предложит вам подобный вариант лечения. Базис – это базальный инсулин, болюс – это инсулин «на еду».
Вопрос титрации инсулина можно решить двумя способами, идеальным и правильным и вторым.
Идеально ориентироваться не только по уровню глюкозы до еды и после еды, а еще по количеству съеденных углеводов. Но для этого вам надо будет иметь некоторые знания, понимать как считать хлебные единицы. В соответствующем разделе про сахарный диабет 1 типа и расчет доз инсулина вы можете посмотреть данный способ. Тем более, при сахарном диабете 2 типа все отношения и пропорции обычно весьма просты и не изменяются в зависимости от времени суток, например, для усвоения 1 хлебной единицы требуется примерно 1 единица инсулина.
Второй способ требует, чтобы вы съедали определенное стабильное, количество углеводов на завтрак, обед и ужин.
Титрация дозы осуществляется по уровню глюкозы крови после еды, то есть, если хотите изменить дозу инсулина на завтрак, вы должны оценить глюкозу крови перед обедом. Изменение доз инсулина проводится 1 раз в 3 дня до целевых значений глюкозы. По уровню глюкозы натощак изменяют дозу базального инсулина.
При высоком или низком уровне глюкозы перед завтраком надо изменить дозу базального (длинного) инсулина, не инъекцию болюсного инсулина на ужин.
Помните, по уровню глюкозы утром натощак вы будете менять дозу базального инсулина.
Оценка эффективности лечения.
Необходимо контролировать уровень глюкозы крови не менее 4 раз в день, это позволит добиться целевых цифр глюкозы крови и уменьшит вероятность гипогликемий (низкого сахара крови).
По международным рекомендациям уровень HbA1c определяется 4 раза в год.
И в заключении хочется сказать, наверное, вам всё на первый взгляд кажется весьма сложным и запутанным. Понимание приходит постепенно, лучше, если бы вы работали в тесном содружестве со своим доктором-эндокринологом, были бы «не одним в поле воином». Помните, вам можно и нужно задавать вопросы, если какие-то назначения кажутся вам нелогичными и запутанными, спрашивайте вашего врача-эндокринолога.
Существует группа заболеваний эндокринной системы, связанная с нарушением углеводного обмена в организме, в частности с невозможностью усвоения глюкозы клетками. Называется эта патология – сахарный диабет.
Основным симптомом заболевания выступает хроническое повышение уровня глюкозы в крови. Причины и характер течения болезни отличаются, поэтому ее подразделяют на несколько видов.
Причины развития заболевания
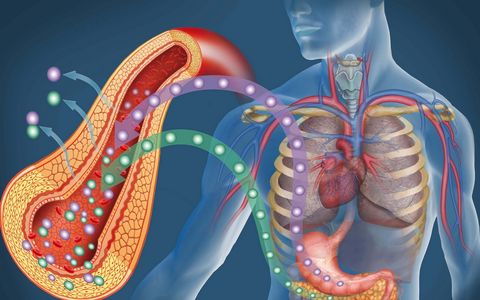
После приема пищи в кровь человека поступают питательные вещества, в частности глюкоза. Командой для переноса глюкозы через клеточные мембраны внутрь клеток служит гормон инсулин. Он вырабатывается бета-клетками островков Лангерганса поджелудочной железы. Если по какой-то причине механизм утилизации глюкозы нарушен, возникает сахарный диабет. Результатом нарушения служит значительное и хроническое повышение уровня сахара (глюкозы) в крови.
Несмотря на разный механизм возникновения заболевания разных типов, можно назвать ряд причин к нему приводящих:
- Генетическая предрасположенность: чем больше кровных родственников болели диабетом, тем выше риск его возникновения.
- Ожирение: установлено, что избыточная масса тела значительно увеличивает риск недуга.
- Воспалительные процессы: инфекционные и воспалительные заболевания могут привести к поражению поджелудочной железы и нарушению ее секреторной функции.
- Отравление организма токсинами и тяжелыми металлами: также может нарушить секреторную функцию поджелудочной железы, или же нарушить рецепторную восприимчивость клеток к инсулину.
- Неадекватное питание и нездоровый образ жизни: могут вывести из строя организм в целом и глюкозный обмен в частности.
- Алкоголизм: поражает весь организм, поджелудочную железу, в частности.
- Стресс: также может стать причиной «поломки» углеводного обмена, особенно опасна сильная стрессовая ситуация.
- Возраст: для одного из типов диабета есть второе название «старческий». На самом деле не возраст становится причиной, а многие другие факторы, которые приводят к нарушению глюкозного обмена.
- Беременность: является серьезной нагрузкой и может временно перегрузить углеводный обмен. После родов способность усваивать глюкозу обычно восстанавливается.
Какие типы сахарного диабета бывают
По механизму нарушения глюкозного обмена сахарный диабет разделяют на два типа.
Сахарный диабет 1 типа
Если по ряду причин поджелудочная железа начинает вырабатывать недостаточное количество гормона или вовсе его не производить, возникает патологическое состояние, классифицируемое как диабет 1 типа.
Второе его название – инсулинозависимый диабет. Причины поражения тканей поджелудочной железы, ответственных за синтез инсулина, могут быть разными, но механизм заболевания сводится к одному – гормон не вырабатывается.
В настоящее время выявлены токсины, уничтожающие секреторную функцию железы, вирусные инфекции, бактериальные панкреатиты, даже аутоиммунные расстройства. Патология может возникнуть даже в очень юном возрасте. Сахарный диабет 1 типа у детей называется ювенильным.
Единственным способом терапии является инъекционное введение препаратов инсулина. Данный тип неизлечим, и прием гормона становится пожизненной необходимостью.
Сахарный диабет 2 типа
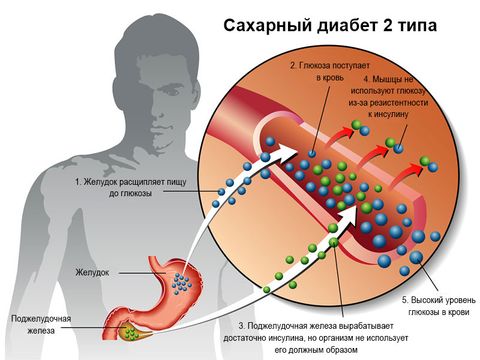
По ряду причин может возникнуть невосприимчивость клеток мишеней к молекулам гормона. В результате поджелудочная железа вырабатывает нужное или даже избыточное количество гормона, но ее клетки становятся невосприимчивыми (резистентными) к нему. Итог этого сбоя тот же – повышение уровня глюкозы в крови.
Так как проблема заключается не в недостатке инсулина, его введение не влияет на течение болезни. По этой причине у этого типа диабета есть второе название «инсулинонезависимый».
Панкреатический диабет
Поджелудочная железа может быть повреждена в результате заболевания панкреатитом. Это может сопровождаться частичной или полной потерей её способности вырабатывать гормон. В результате развивается так называемый панкреатический диабет. Если удается вылечить поджелудочную железу без утраты частей ответственных за синтез инсулина, восстанавливается функция выработки гормона, и заболевание исчезает. Если же поражение железы необратимо, возникает диабет 1 типа.
Синдром Вольфрама
Редкое генетическое заболевание, при котором в раннем возрасте возникает сахарный и несахарный диабет. Сопровождается дегенеративными явлениями в нервной системе (больше всего страдает зрительный нерв).
Механизм заболевания не изучен. Наследуется заболевание по рецессивному (скрытому) признаку, и проявляется, если у обоих родителей есть дефектный ген (по обеим линиям были случаи болезни).
Другие типы сахарного диабета
Можно выделить следующие нетипичные виды этой болезни:
- Диабет беременных (гестационный). На фоне серьезных гормональных изменений во время беременности может быть временно нарушена регуляция глюкозного обмена. После родов заболевание проходит.
- Иммунный (аутоиммунный) диабет. Причины и механизм его не до конца изучены. Проявляется в выработке антител к инсулину, инсулиновым рецепторам клеток или к клеткам островков Лангерганса, ответственных за синтез гормона.
- Генетический (наследственный). Есть целый ряд синдромов, обусловленных наследственностью, которые сопровождаются диабетом.
Эти типы достаточно редки.
Инсулин и его роль в организме человека
Глюкоза является основным топливом для энергетического обмена в теле человека. После приема пищи она практически сразу попадает в кровь и транспортируется клеткам всего организма. Для того, чтобы клетки приняли молекулы глюкозы и использовали их в своих процессах, необходимо, чтобы рецепторы клеточных мембран были активированы специфическим полипептидным гормоном – инсулином.
Гормон вырабатывается поджелудочной железой в бета клетках островков Лангерганса. Если он не вырабатывается, то глюкоза из крови не поступает в клетки и накапливается в крови, соответственно повышается уровень сахара. При этом наступает истощение организма, так как клетки лишаются своего основного источника энергии. Затем организм пытается использовать «резервное топливо» – жиры и белки. В итоге у пациента может наступить крайнее истощение.
Когда инсулин не вырабатывается, его необходимо вводить путем инъекций. Если этого не делать, организм в прямом смысле слова «съест сам себя».
Основные виды инсулина
Когда единственным выходом является инъекционное введение гормона, важно правильно подобрать лекарство.
Препараты инсулина по происхождению можно разделить на следующие типы:
- Свиной – молекула свиного инсулина по своей аминокислотной последовательности практически идентична молекуле человеческого. Производится из поджелудочных желез свиней экстракцией и очисткой. При введении функционально заменяет человеческий.
- КРС инсулин – добывается из материала крупного рогатого скота. Отличие бычьего гормона от человеческого значительна и часто вызывает аллергические реакции.
- Генноинженерный – для его производства используются модифицированные микроорганизмы.
Сейчас наилучшие препараты производятся модифицированными микроорганизмами. При помощи рекомбинации ДНК в них встраивают гены ответственные за производство инсулина, и получаются молекулы – полные аналоги человеческих. Они не вызывают аллергий и иммунных реакций и максимально эффективны.
Классификация по количеству компонентов
Если препарат содержит один вид гормона, он называется моновидным. При наличии разных типов гормонов называется комбинированным.
Степень очищения препарата
Препарат инсулина из природных источников (например свиной) получают путем очистки сырья и выделения одной фракции.
При стандартной очистке получают так называемый «традиционный». Он содержит много примесей и хуже переносится пациентами.
При более тщательной очистке получается монопиковый. Он содержит меньше примесей, имеет меньше побочных эффектов.
При самой высокой очистке получают однокомпонентный. Его можно назвать самым качественным.
Классификация по скоростному и продолжительному признаку
В зависимости от скорости и длительности действия инсулин подразделяют на 4 типа:
- Ультракороткий (максимально быстрого действия). Начинает свою работу уже через 15 минут. Пик активности наступает через полчаса. Длительность эффекта до 6 часов. Вводят его сразу перед едой или за полчаса до еды.
- Простой (быстрого действия). Максимальный эффект наступает через час, эффект длится до 5 часов. Применяют перед едой или сразу после.
- Средний. Набирает пик эффекта через 5 часов и эффект длится более 15 часов.
- Длительного действия (пролонгированный). Пик действия наступает через 7 часов. Работает он до 27 часов.
Для коррекции состояния пациента может быть использовано несколько препаратов. Вводятся они в разное время.

Для быстроты и удобства введения разработано много инъекционных устройств, которыми легко дозировать препарат и вводить его в любых условиях.
Разработаны даже специальные помпы, которые сами осуществляют серии инъекций по схеме, расписанной врачом, главное вовремя заполнять ее препаратом.
Диабет был огромной проблемой и зачастую смертельной болезнью еще лет сто назад, но сейчас качество жизни больных значительно улучшилось.
При современном уровне медицины диабет скорее можно назвать «образом жизни», чем заболеванием. При соблюдении всех рекомендаций врача диабетик может вести полноценный образ жизни, путешествовать и даже заниматься спортом.
Диабет – это общее название группы хронических эндокринных заболеваний. Все недуги этой группы имеют общий симптом – полиурию (повышенное образование мочи). Но только сахарный диабет связан с повышением концентрации глюкозы в крови.
Виды диабетов
Более распространенным является сахарный диабет – эндокринное заболевание, вызванное нарушением метаболических процессов в организме. Его главный симптом – гипергликемия (высокий сахар в крови), обусловленная инсулиновой недостаточностью. Но существуют и другие виды:
- Центральный несахарный. Вызван недостатком или сопротивляемостью организма к вазопрессину – пептидному гормону гипоталамуса, ответственному за сохранение в теле жидкости.
- Нефрогенный несахарный. Характеризуется утратой способности к концентрированию мочи. Наследственный вызван генетическими мутациями, приобретенный – почечными заболеваниями или патологиями в мозге.
Все эти болезни сопровождаются большой потерей жидкости и, как следствие, нарушением минерального обмена. Несахарные виды не несут угрозы жизни при условии, если больной своевременно и в достаточном объеме утоляет жажду.
Что такое сахарный диабет
Сахарный диабет – это одна из самых острых проблем мирового здравоохранения. По данным Всемирной организации здравоохранения (ВОЗ), от него страдают около 500 млн человек во всем мире.
Это заболевание характеризуется множественными метаболическими нарушениями:
- регуляции глюкозы;
- белкового обмена;
- углеводного обмена;
- липидного обмена;
- водно-солевого баланса;
- минерального обмена.
Главную роль в развитии патологии играет инсулин – белково-пептидный гормон поджелудочной железы. Он отвечает за поддержание нормального уровня глюкозы в крови, обеспечивая ее поступление в клетки тканей для их питания.
При сахарном диабете происходит сбой обменных процессов. В зависимости от типа заболевания, либо поджелудочная железа не вырабатывает достаточно инсулина, либо организм теряет восприимчивость к нему. В результате глюкоза не достигает клеток, а накапливается в крови. Ткани испытывают энергетическое голодание.
Симптомы диабета
Обоим типам заболевания присущи частые приступы голода, постоянное ощущение жажды и учащенное мочеиспускание. Все это – признаки гипергликемии. Это значит, что в крови больного много сахара. Его нельзя ограничивать в жидкости во избежание обезвоживания.
Также сахарный диабет сопровождается такими симптомами:
- ухудшение зрения;
- онемение конечностей;
- усиленное потоотделение;
- повышенная утомляемость;
- мышечная слабость;
- долгое заживление ран;
- кожный зуд.
При диабете первого типа возможно ночное недержание мочи. Второй тип нередко проявляется черным акантозом – темными кожными уплотнениями на шее, в подмышках, в паху, на локтях.
Инсулин подавляет расщепление жировой ткани. Поэтому больные сахарным диабетом второго типа страдают от лишнего веса на фоне инсулинорезистентности. Первый тип, напротив, может провоцировать стремительное похудение на фоне клеточного голодания.
Типы диабета
В зависимости от причины, по которой нарушается транспортировка глюкозы, выделяют следующие типы сахарного диабета:
- СД первого типа. Он вызван дефицитом инсулина. Поджелудочная железа не справляется, поэтому больному необходимо принимать препараты, содержащие этот гормон.
- СД второго типа. Его причина – инсулинорезистентность. Самого гормона в организме достаточно, но клетки к нему нечувствительны, поэтому транспортировка глюкозы не происходит.
- Гестационный диабет. Развивается во время беременности в отсутствие сахарного диабета и угрожает здоровью матери и ребенка.
Отдельно рассматривают преддиабетическое состояние, характеризующееся пониженной толерантностью к глюкозе. Натощак сахар остается в пределах нормы, но после нагрузки глюкозой обнаруживается отклонение.
Механизм развития сахарного диабета первого типа
Он характеризуется абсолютным дефицитом инсулина, то есть его не хватает для выполнения своей функции. Такое заболевание диагностируется у детей и подростков, но необязательно с рождения. Основные причины подобной дисфункции поджелудочной железы – разрушение бета-клеток иммунной системой. Происходит оно постепенно – до появления первых признаков болезни может пройти от нескольких месяцев до нескольких лет. В редких случаях диабет первого типа развивается к 30 годам. Из-за этого его могут спутать со вторым типом.
Причина разрушения бета-клеток кроется в генетической предрасположенности и присутствии в организме аутоантигенов. В редких случаях процесс деструкции запускается под действием вирусов (энтеровируса Коксаки, краснухи или ВИЧ).
Причины возникновения сахарного диабета второго типа
Этот вид заболевания вызван инсулинорезистентностью, которая возникает в зрелом возрасте. Поджелудочная железа продолжает вырабатывать необходимый гормон, но он не действует. В этом случае говорят об относительном его дефиците.
Орган может воспринять это как недостаток инсулина (хотя на самом деле это не так) и производить его сверх нормы. Тогда возникает гиперинсулинемия и метаболический синдром. Причинами инсулинорезистентности могут быть:
- избыток жировых клеток в брюшной полости;
- гипертоническая болезнь;
- синдром поликистозных яичников (у женщин);
- иные эндокринные патологии;
- прием некоторых лекарств (в том числе комбинированных оральных контрацептивов).
Инсулинорезистентность бывает и физиологической. Это характерно для подростков, беременных женщин и пожилых людей. Краткосрочные ее проявления бывают во второй фазе менструального цикла и во время сна.
Сахарный диабет и ожирение
Ученые выявили взаимосвязь между СД и чрезмерно лишним весом. С одной стороны, инсулин препятствует расщеплению жира, что делает похудение для диабетика практически невозможным. С другой стороны, ожирение осложняет течение болезни:
- жир откладывается в области живота;
- поджелудочная железа и печень оказываются сдавлены;
- нарушается углеводно-липидный обмен;
- производство инсулина активизируется;
- восприимчивость к инсулину падает.
Висцеральное (внутрибрюшное) ожирение может быть результатом малоподвижного образа жизни, избытка андрогенов (мужских гормонов), а также передаваться по наследству. По стандартам Всемирной организации гастроэнтерологов, оно диагностируется при окружности талии более 80 см у женщин и более 94 см у мужчин. Национальная образовательная программа по холестерину США ориентируется также на соотношение объемов талии и бедер – более 0,85 у женщин и более 0,9 у мужчин.
Сахарный диабет и синдром поликистозных яичников
СПКЯ заключается в образовании множественных фолликулярных кист в яичниках. Овуляции происходят редко либо прекращаются вовсе. У женщин с таким диагнозом в анамнезе всегда присутствует гиперандрогения (избыток тестостерона) и часто – инсулинорезистентность.
Сахарный диабет и синдром поликистозных яичников взаимообусловлены. С одной стороны, избыток андрогенов способствует висцеральному ожирению, что в конечном итоге приводит к развитию резистентности к инсулину и СД второго типа. С другой стороны, гиперинсулинемия способствует росту числа фолликулов и образующихся впоследствии кист. В то же время избыток инсулина подавляет овуляцию. Тормозится под его влиянием и выработка глобулина, связывающего половые гормоны, который необходим для «обезвреживания» тестостерона.
Кто в группе риска
Пациенты с избыточной массой тела или синдромом поликистозных яичников имеют более высокие шансы заболеть диабетом. Также в группу риска попадают люди:
- старше 45 лет;
- имеющие родителей-диабетиков;
- страдающие артериальной гипертензией;
- ведущие малоподвижный образ жизни;
- лишенные в детстве грудного вскармливания;
- употребляющие в пищу много простых углеводов и жиров;
- курящие.
Пониженная толерантность к глюкозе тоже является поводом внимательнее следить за здоровьем. СД может проявиться спустя более чем десять лет после диагностирования преддиабета. При этом заболевание на начальной стадии может не привлекать к себе внимания за счет слабо выраженных симптомов.
Анализ крови на глюкозу следует сдавать хотя бы раз в год, людям из группы риска – чаще. По стандартам ВОЗ, верхняя граница нормы составляет 6,1 ммоль/л, Американской диабетической ассоциации – 5,6 ммоль/л.
Диагностика
Результаты анализа крови на глюкозу, превышающие норму, позволяют заподозрить СД. Но для уточнения диагноза эндокринолог назначит также:
- анализ на глюкозу натощак;
- пероральный глюкозотолерантный тест;
- биохимический анализ крови;
- анализ на гликированный гемоглобин (норма – не более 6%);
- анализ на холестерин (общий, липопротеидов высокой плотности и низкой плотности);
- определение индекса инсулинорезистентности.
В дополнение к анализам крови может потребоваться лабораторное исследование мочи. Врачей интересуют показатели мочевины, мочевой кислоты, креатинина.
При наличии показаний пациенту следует посетить узких специалистов для профилактики осложнений. Обычно это кардиолог и окулист.
Лечение сахарного диабета
Методы лечения зависят от типа заболевания. Хотя полностью избавиться от сахарного диабета нельзя, облегчить симптомы и предотвратить осложнения вполне реально.
По прогнозам ВОЗ, через 10 лет диабет выйдет на седьмое место среди причин смертности населения всего мира. Поэтому важно своевременно лечить заболевание и обеспечить доступность медикаментов для больных.
Для пациентов с СД первого типа жизненно важно получение инсулина. Его аналоги должны восполнять функции бета-клеток. Есть 3 вида препаратов:
Вид препаратов Пик действия после введения Сколько длится эффект Быстродействующие Через 15 минут До 4 часов Простые Через 30-60 минут 6-8 часов Нейтральные Через 4-12 часов 18-24 часа Длительно действующие Более суток Пациентам с СД второго типа инсулин бывает нужен редко. Обычно у них его больше, чем требуется. Лечение сводится к приему препаратов, снижающих уровень сахара в крови и коррекции образа жизни.
Возможные осложнения
Нарушение углеводного обмена, гипергликемия и гиперинсулинемия отражаются на разных органах. Главная опасность диабетов – поражения микро- и макрососудов, многие из которых ощутимо снижают качество жизни и даже могут привести к летальному исходу:
- диабетическая ретинопатия – аневризмы капилляров сетчатки, приводящие к ее отслоению;
- диабетическая нефропатия – поражение почечных клубочков, осложнением которого становится почечная недостаточность;
- диабетическая нейропатия – поражение нейронов, влекущее дисфункцию нервов (от боли до атрофии конечностей);
- атеросклероз, приводящий к стенокардии, инфаркту миокарда, инсульту или поражение периферических артерий.
Заболевание также подавляет иммунную систему, вызывает изъязвления кожи вплоть до гангрены, деформацию пальцев, многочисленные патологии суставов. Отсутствие лечения при поражении периферических артерий нередко заканчивается ампутацией нижних конечностей и сепсисом.
Диабетическая кома
20% причин летального исхода у больных сахарным диабетом приходится на диабетическую кому. При этом неотложное состояние может вызвать как повышенный уровень сахара в крови, так и пониженный.
Выделяют 3 вида диабетических ком:
Вид комы Причины Характерные черты Кетоацидотическая Острая потребность в инсулине (в том числе из-за пропущенного приема лекарства) - Гипергликемия
- Повышенная кислотность
- Повышенное содержание кетоновых тел в моче
Гиперосмолярная кетоацидотическая Нехватка инсулина в сочетании с обезвоживанием - Гипергликемия
- Повышенная осмолярность плазмы
- Повышенная концентрация натрия без изменения кислотно-щелочного баланса
Гипогликемическая Передозировка инсулином или пропуск приема пищи - Гипогликемия
- Клеточное голодание
Во всех случаях больным требуется оперативная медицинская помощь. Чаще всего ее оказывают в реанимации.
 
 
Гаталова Дагмара Сулимовна, терапевт, эндокринолог, врач медицинских кабинетов 36,6
 
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
