Таблетки инсулина при диабете 1 типа
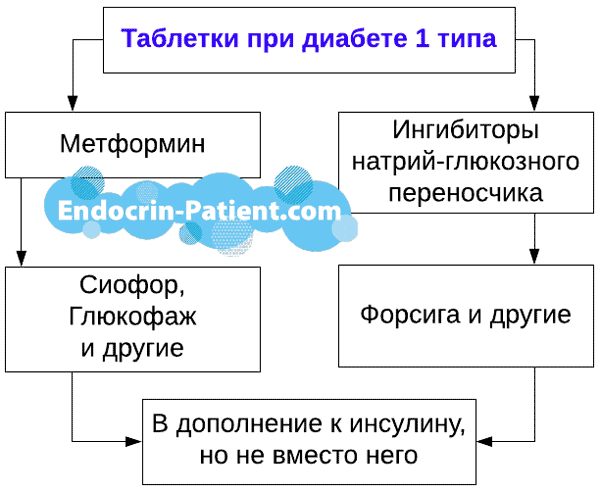
Лекарства в таблетках до недавнего времени почти не использовались в лечении диабета 1 типа. Однако эта ситуация понемногу меняется. Ниже рассказано о препаратах, которые некоторые диабетики принимают в дополнение к инсулину:
- Метформин в таблетках Сиофор, Глюкофаж или других.
- Ингибиторы натрий-глюкозного переносчика, наиболее изученным из которых является Форсига (дапаглифлозин).
Основное лечебное средство от диабета 1 типа – это не лекарства, а инсулин.
К сожалению, инсулина в таблетках не существует и не ожидается. Его можно вводить только с помощью уколов.
На этом сайте есть много полезных и даже уникальных материалов про инсулин. Читайте подробнее:
- Длинный инсулин: расчет доз для уколов на ночь и по утрам
- На сколько 1 ЕД инсулина снижает сахар
- Расчет доз короткого и ультракороткого инсулина
В некоторых случаях в дополнение к инсулину имеет смысл принимать лекарства, о которых рассказано ниже.
Метформин
Метформин имеет смысл принимать больным диабетом 1 типа, у которых есть лишний вес или отложения жира в организме при нормальной массе тела. Вот отзыв пациента, который попал в тяжелую ситуацию, и метформин его выручает.
У меня диабет 1 типа, стаж уже почти 30 лет, начался еще в детском возрасте. Я вынужден был принимать стероидные лекарства. После этого набрал 14 кг и мои дозы инсулина увеличились почти в 2,5 раза. Начались скачки сахара в крови и обострился феномен утренней зари. Часто просыпался с сахаром выше 14 ммоль/л, несмотря на уколы высоких доз длинного инсулина на ночь. Попробовал снизить вес с помощью строгой диеты, одновременно низкоуглеводной и низкокалорийной, 1200 калорий в сутки. Питался так 1,5 месяца – без толку, почти ничего не сбросил. Потом стал принимать метформин – вроде помогает. Начал худеть и появилась возможность снижать дозы инсулина. Улучшились показатели сахара по утрам натощак. От метформина у меня тошнота и боли в животе почти непрерывно. Однако постепенно увеличиваю дозы лекарства, как только побочные эффекты немного стихают, потому что без приема этих таблеток еще хуже.
У больных диабетом 1 типа может появиться лишний вес и отложения жира в организме из-за неправильного питания, перегруженного углеводами, и уколов высоких доз инсулина, чтобы покрывать эти углеводы. Иными словами, не обязательно принимать стероиды, чтобы возникла проблема ожирения. В первую очередь, нужно перейти на низкоуглеводную диету. Также метформин может помочь наладить хороший контроль диабета. Прием лекарства не заменяет соблюдение диеты.
Прежде чем начинать лечиться метформином, сдайте анализы крови и мочи, проверяющие почки. Если тяжелых проблем с почками нет, обсудите с врачом, стоит ли вам принимать метформин, чтобы повысить чувствительность к инсулину. Доктор может одобрить прием метформина, например, в таблетках Сиофор или Глюкофаж, в дополнение к уколам инсулина.
Что нужно знать об этом:
- Худощавым больным диабетом 1 типа принимать метформин бесполезно.
- У людей, имеющих избыточный вес, этот препарат снижает потребность в инсулине и улучшает течение диабета.
- Возможно, с помощью этих таблеток вам удастся сбросить 2-6 кг лишнего веса.
- Не надейтесь с помощью метформина полностью отказаться от уколов инсулина.
- Это лекарство противопоказано людям, у которых диабет уже серьезно повредил почки. Скорость клубочковой фильтрации должна быть выше 45 мл/мин.
Метформин может вызывать вздутие живота, тошноту, понос и другие проблемы с пищеварением. Однако по-настоящему вредных побочных эффектов он не дает. Больным диабетом 1 типа, у которых есть лишний вес или отложения жира в организме при нормальной массе тела, прием этого лекарства может быть полезен в дополнение к уколами инсулина.
Читайте также:
- Для чего назначают метформин – показания к применению
- Как принимать: оптимальные дозы и расписание приема – при диабете и для похудения
- Метформин: отзывы диабетиков, худеющих и врачей
- Противопоказания – проблемы с печенью и сердцем, а особенно с почками
- Чем заменить метформин – более сильные таблетки и инсулин
Есть средство, которое при диабете решает те же задачи, что прием метформина, но во много раз эффективнее. Это средство – низкоуглеводная диета.
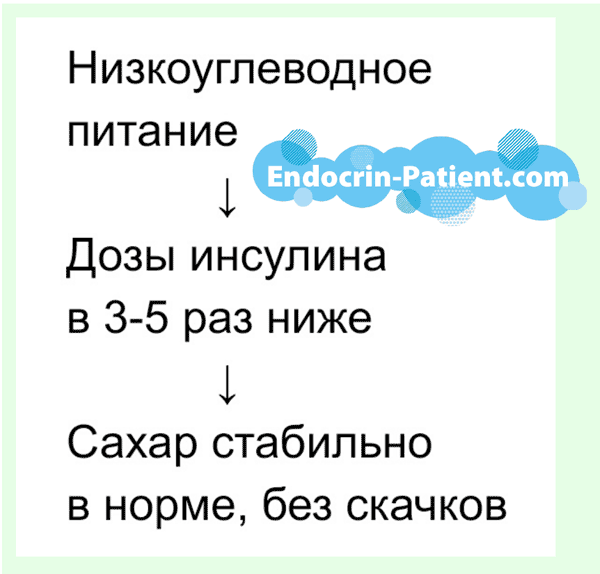
После перехода на низкоуглеводное питание дозы инсулина значительно сокращаются, обычно в 4-5 раз, иногда даже в 7-8 раз. Благодаря этому, уколы начинают действовать стабильно и предсказуемо, прекращаются скачки сахара в крови и приступы тяжелой гипогликемии. Низкоуглеводная диета дает возможность держат стабильно нормальный сахар в крови 3,8-5,5 ммоль/л 24 часа в сутки, как у здоровых людей, даже при тяжелом диабете 1 типа.
Форсига и другие ингибиторы натрий-глюкозного переносчика
Существуют таблетки, которые лишнюю глюкозу из крови выводят с мочой. Это препараты Форсига, Джардинс, Инвокана и Суглат. Они входят в группу ингибиторы натрий-глюкозного контранспортера. Пока еще их не принимает почти никто из больных диабетом 1 типа, но, скорее всего, эта ситуация будет меняться. Возможно, в 2021 году многие из этих препаратов получат диабет 1 типа в свои официальные показания к применению.
Как они работают:
- Обычно глюкоза начинает выводиться с мочой, лишь когда ее уровень в крови достигает 9-10 ммоль/л. Под действием лекарств этот порог снижается примерно до 7 ммоль/л.
- Диабетики, которые принимают ингибиторы натрий-глюкозного переносчика, в среднем в день теряют с мочой количество глюкозы, эквивалентное съеденным 200 ккал.
- Очевидно, что чем меньше “лишней” глюкозы в крови, тем меньше требуемые дозы инсулина.
- Глюкоза, которая выводится с мочой, не успевает повреждать ткани и способствовать развитию хронических осложнений диабета.
Наиболее изученным из ингибиторов натрий-глюкозного переносчика в лечении диабета 1 типа является препарат Форсига (дапаглифлозин). Считается перспективным также новейший сотаглифлозин, но он еще не продается и не имеет торгового названия. Кому интересно, можете ознакомиться с англоязычным источником этой информации.
Несмотря на все преимущества, доктор Бернстайн рекомендует обходиться без ингибиторов натрий-глюкозного переносчика. В первую очередь, для того, чтобы не подвергаться риску инфекций мочевыводящих путей и пиелонефрита. Когда в моче появляется глюкоза – это подарок судьбы для разных бактерий и грибков. Они начинают бурно размножаться и хулиганить.
Инфекции мочевыводящих путей официально являются частым побочным эффектом таблеток Форсига и других ингибиторов натрий-глюкозного переносчика. Их приходится лечить вредными антибиотиками. Вылечить их нелегко, они часто становятся хроническими. Пиелонефрит может привести к почечной недостаточности, а это худшее, что может случиться с вами. Это даже хуже, чем слепота и ампутация стопы.
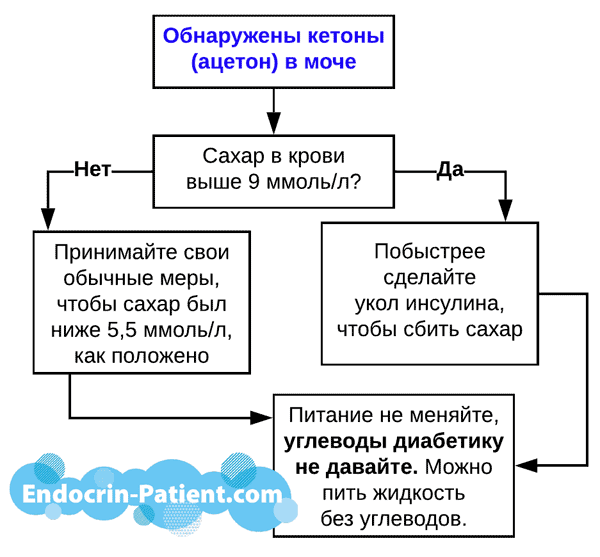
Как говорилось выше, Форсига и другие ингибиторы натрий-глюкозного переносчика выводят глюкозу с мочой. Эта глюкоза тянет за собой воду из крови и может вызывать обезвоживание. У больных диабетом 1 типа, которые в исследованиях принимали указанные таблетки, значительно повышалась частота кетоацидоза. Это острое, смертельно опасное состояние. Оно характеризуется тем, что:
- Сахар в крови выше 9 ммоль/л.
- В моче много ацетона и других кетоновых тел.
- У больного может появляться запах ацетона изо рта.
Кетоацидоз – это острое осложнение, которое считается причиной смерти примерно 20% больных диабетом 1 типа, которые халатно относятся к своему лечению. Остальные 80% гибнут позже от хронических осложнений на почки, ноги и сердечно-сосудистую систему.
Что нужно знать про кетоацидоз:
- Он вызывается обезвоживанием. От него страдают диабетики, которые стараются пить поменьше жидкости, чтобы реже ходить в туалет.
- Прием ингибиторов натрий-глюкозного переносчика усугубляет проблему обезвоживания, и поэтому возрастает частота случаев кетоацидоза.
- У людей, которые соблюдают низкоуглеводную диету, часто обнаруживаются кетоны в моче. Поэтому диета называется кетогенная. Уровень кетонов обычно в 4-8 раз ниже, чем в случае кетоацидоза.
- Появление кетонов в моче, вызванное диетой, не вредно и не опасно, пока диабетик не пытается ограничивать свое потребление жидкости и держит сахар ниже 9 ммоль/л.
Если вы пьете достаточно жидкости, следите за своим сахаром и грамотно лечитесь инсулином, то практически нет риска, что прием Форсига или других ингибиторов натрий-глюкозного переносчика вызовет у вас опасный диабетический кетоацидоз. Разве что могут быть головокружения.

Однако пиелонефрит и другие инфекции мочевыводящих путей – это реальная и опасная угроза. Если бы в распоряжении диабетиков не было чудодейственной низкоуглеводной диеты, то имело бы смысл принимать таблетки. С учетом того, что диета доступна, по совокупности возможной пользы и проблем Форсига и другие ингибиторы натрий-глюкозного переносчика лучше не принимать. Они подходят только больным диабетом 1 типа, у которых нет мотивации и которые ленятся переходить на низкоуглеводную диету.
Многих диабетиков от перехода на низкоуглеводную диету удерживает страх, что такая диета повредит почкам. Подробно этот вопрос разобран в статье “Диета при диабете: влияние на почки”. Приводятся многочисленные ссылки на публикации в медицинских журналах.
Вы узнали про два варианта таблеток, которые можно принимать при диабете 1 типа в дополнение к инсулину. Метформин имеет смысл принимать, если у вас диабет осложнен избыточным весом или отложениями жира в организме при нормальной массе тела. Форсига и другие ингибиторы натрий-глюкозного переносчика лучше не принимать. Они создают больше проблем, чем приносят пользы. Все остальные лекарственные препараты, понижающие сахар в крови, кроме перечисленных выше, предназначены для лечения только диабета 2 типа.
Источник
Школа Диабета, 28 декабря 2019
Роль и секреция инсулина в организме
Инсулин — гормон, который вырабатывают b-клетки поджелудочной железы. При помощи инсулина глюкоза поступает в мышечную, печеночную и жировую ткань, где используется либо в виде источника энергии, либо запасается в виде гликогена.
При сахарном диабете 1 типа жизненно необходимо введение инсулина для контроля уровня глюкозы в крови
Поскольку при сахарном диабете 1-го типа все b-клетки поджелудочной железы погибают и инсулин не вырабатывается, то единственный способ поддерживать нормальный уровень глюкозы в крови —введение инсулина.
У человека без сахарного диабета инсулин вырабатывается постоянно со скоростью приблизительно 1 ЕД в час. Эта секреция называется фоновой (базальной): ее роль состоит в поддержании нормального уровня глюкозы в крови в периоды между приемами пищи и в ночное время.
В ответ на поступление пищи скорость секреции инсулина резко возрастает. Эта секреция инсулина называется прандиальной (болюсной): ее роль состоит в поддержании нормального уровня глюкозы после приемов пищи.
Препараты инсулина
По происхождению препараты инсулина можно разделить на 2 группы.
Генно-инженерные человеческие инсулины:
- молекула инсулина идентична той, которая вырабатывается в организме человека;
- производятся при помощи современных генно-инженерных технологий;
- бывают короткого действия и средней продолжительности действия: НПХ-инсулины. НПХ — нейтральный протамин Хагедорна — белок, который замедляет всасывание инсулина из места введения и тем самым увеличивает длительность действия по сравнению с инсулином короткого действия.
Аналоги инсулина:
- созданы путем изменения молекулы человеческого инсулина для улучшения его профиля действия;
- производятся при помощи современных генно-инженерных технологий;
- бывают ультракороткого действия и длительного действия.
Профиль действия препаратов инсулина определяется 3 важными параметрами
Начало действия — время, когда инсулин попадает в кровь и начинает оказывать сахароснижающее действие.
- Пик действия — время, когда сахароснижающее действие выражено максимально.
- Длительность действия — время, в течение которого инсулин снижает уровень сахара в крови.
Характеристики видов инсулина
1. Инсулин ультракороткого действия:
Начинает действовать через 5-15 мин;
- Пик действия возникает через 1-2 часа;
- Действует 4-5 часов.
2. Инсулин короткого действия:
Начинает действовать через 20-30 мин;
- Пик действия возникает через 2-4 часа;
- Действует 5-6 часов.
3. Инсулин средней продолжительности действия:
Начинает действовать через 2 часа;
- Пик действия возникает через 6-10 часов;
- Действует 12-16 часов.
4. Инсулин длительного и сверхдлительного действия (аналоги инсулина человека):
Начинает действовать с 30 мин до 2-х часов;
- Пик действия не выражен или отсутствует;
- Действует от 24 часов до более, чем 42 часа.
Базальный инсулин
Имитация фоновой (базальной) секреции возможна путем введения человеческих инсулинов средней продолжительности действия (НПХ-инсулинов) или аналогов инсулина длительного действия.
«Идеальный» базальный инсулин:
- не должен иметь пика действия во избежание риска развития гипогликемии;
- обладать низкой вариабельностью действия (одинаковое сахароснижающее действие изо дня в день) для обеспечения хорошего контроля уровня сахара в крови.
Характеристики НПХ-инсулинов:
- Есть пик действия. Существует высокий риск гипогликемии.
- Высокая вариабельность действий. Разный уровень сахара в крови в разные дни.
- Действует менее 24 часов. Нужны 2 инъекции в сутки.
Характеристики аналогов инсулина человека:
- Пика действия нет. Низкий риск гипогликемии.
- Низкая вариабельность действий. Одинаковый уровень сахара в крови в разные дни.
- Действует от 24 часов до более, чем 42-х часов. Нужны 1-2 инъекции в сутки.
Болюсный инсулин
Для имитации прандиальной (болюсной) секреции используются аналоги инсулина ультракороткого или человеческие инсулины короткого действия.
«Идеальный» болюсный инсулин:
- должен начинать действовать как можно быстрее, в идеале сразу после введения;
- пик действия должен совпадать с пиком пищеварения (1-2 часа после приема пищи): обеспечение нормального уровня глюкозы в крови после еды;
- небольшая длительность действия: возможность избежать отсроченных гипогликемий после еды.
Основными характеристиками аналогов инсулина ультракороткого действия перед человеческими инсулинами являются:
- возможность введения непосредственно перед едой, в то время как инсулины короткого действия вводятся за 20-30 минут до еды;
- пик действия более выражен и совпадает с всасыванием углеводов: улучшение контроля гликемии после еды;
- меньшая длительность действия (3-4 часа), что снижает риск развития гипогликемии.
Режимы инсулинотерапии
Существует 2 способа имитации физиологической секреции инсулина:
1. Режим многократных инъекций (синонимы: базис-болюсный режим, интенсифицированная схема инсулинотерапии):
- введение базального инсулина 1-2 раза в сутки в сочетании с болюсным инсулином перед каждым приемом пищи.
2. Непрерывная постоянная инфузия инсулина при помощи инсулиновой помпы (синоним: помповая инсулинотерапия):
- введение ультракороткого аналога инсулина или человеческого короткого инсулина (редко) в непрерывном режиме;
- в некоторых помпах есть возможность непрерывного мониторирования уровня глюкозы в крови (при дополнительной установке сенсора).
Расчет дозы инсулина при режиме многократных инъекций
Суммарную суточную дозу инсулина вам необходимо рассчитать вместе с вашим врачом, поскольку она зависит от целого ряда факторов, и прежде всего от веса и длительности заболевания.
Доза базального инсулина:
- составляет 30-50% от суммарной суточной дозы;
- вводится 1 или 2 раза в сутки в зависимости от профиля действия инсулина в одно и то же время;
- один раз в 1-2 недели целесообразно измерение уровня глюкозы в 2-4 часа ночи для исключения гипогликемии;
- адекватность дозы оценивается по достижению целевого уровня глюкозы в крови натощак (для дозы инсулина, вводимого перед сном) и перед основными приемами пищи (для дозы инсулина, вводимого перед завтраком);
- при длительной физической нагрузке может потребоваться снижение дозы.
Коррекция дозы базального инсулина:
Инсулин длительного действия — независимо от времени введения коррекция проводится по срединому показателю уровня глюкозы натощак за 3 предыдущих дня:
- eсли была гипогликемия, то доза уменьшается на 2 Ед;
- если среднее значение глюкозы натощак в целевом диапазоне, то увеличения дозы не требуется;
- если среднее значение глюкозы натощак выше целевого, то необходимо увеличить дозы на 2 Ед. Например, значения глюкозы в крови натощак 8,4 и 7,2 ммоль/л. Цель лечения — глюкоза натощак 4,0 — 6,9 ммоль/л. Среднее значение — 7,2 ммоль/л — выше целевого, следовательно, необходимо увеличить дозу на 2 Ед.
Доза прандиального инсулина составляет не менее 50% от суммарной суточной дозы и вводится перед каждым приемом пищи, содержащим углеводы.
Доза зависит от:
- количества углеводов (ХЕ), которое вы планируете съесть;
- планируемой физической активности после введения инсулина (может потребоваться уменьшение дозы);
- адекватность дозы оценивается по уровню глюкозы в крови через 2 часа после еды;
- индивидуальной потребности в инсулине на 1 ХЕ (в утренние часы на 1 ХЕ обычно требуется больше инсулина, чем днем и вечером). Расчет индивидуальной потребности в инсулине на 1 ХЕ осуществляется по «Правилу 500»: 500 / суммарная суточная доза = 1 ЕД прандиального инсулина необходима для усвоения Х г углеводов.
Пример: суммарная суточная доза = 60 Ед. 500 / 60 = 1 ЕД прандиального инсулина необходима для усвоения 8,33 г углеводов, значит, для усвоения 1 ХЕ (12 г) необходимо 1,5 ЕД прандиального инсулина. Если содержание углеводов в пище 24 г (2 ХЕ), надо ввести 3 ЕД прандиального инсулина.
Способы расчета корректировочной доза инсулина
Способов расчета корректировочной дозы несколько, пользоваться лучше наиболее удобным и понятным для вас.
Способ 1. Корректировочная доза рассчитывается на основании суммарной суточной дозы инсулина (базального и прандиального инсулинов):
- при уровне гликемии до 9 ммоль/л дополнительное введение инсулина («подколка») не требуется;
- при уровне гликемии 10-14 ммоль/л корректировочная доза («подколка») составляет 5% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии 15-18 ммоль/л корректировочная доза («подколка») составляет 10% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии более 19 ммоль/л корректировочная доза («подколка») составляет 15% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче.
Способ 2. Расчет корректировочной дозы учитывает суммарную суточную дозу и коэффициент чувствительности к инсулину или корректировочный коэффициент (индивидуальный показатель).
Коэффициент чувствительности показывает, на сколько ммоль/л одна единица инсулина снижает уровень глюкозы в крови. При расчете используются следующие формулы:
- «правило 83» для инсулина короткого действия: коэффициент чувствительности (ммоль/л) = 83 / на суммарную суточную дозу инсулина
- «правило 100» для аналога инсулина ультракороткого действия: коэффициент чувствительности (ммоль/л) = 100 / на суммарную суточную дозу инсулина
Пример расчета
Суммарная суточная доза инсулина — 50 Ед. Вы получаете аналог инсулина ультракороткого действия — значит, коэффициент чувствительности равен 100 разделить на 50 = 2 ммоль/л.
Предположим, уровень гликемии составляет 12 ммоль/л, целевой уровень — 7 ммоль/л, таким образом, необходимо снизить уровень гликемии на 5 ммоль/л. Для этого вам необходимо ввести 5 ммоль/л разделить на 2 ммоль/л = 2,5 Ед (округляем до 3 Ед, если только ваша шприц-ручка не с шагом дозы 0,5 Ед) ультракороткого инсулина.
После введения корректировочной дозы инсулина короткого действия необходимо выждать 3-4 часа и 2-3 часа — после введения ультракороткого аналога. Только после этого вновь измерить уровень глюкозы в крови и вновь при необходимости ввести корректировочную дозу.
При наличии ацетона корректировочная доза будет больше из-за снижения чувствительности к инсулину. При наличии симптомов кетоацидоза вызовите бригаду скорой медицинской помощи
Гипергликемия
1. Если гипергликемия в течение дня, и вы собираетесь принимать пищу,
то дозу корректировочного инсулина необходимо прибавить к рассчитанной дозе прандиального инсулина
Желательно, чтобы доза не превышала 20 ЕД, лучше уменьшить количество углеводов и доесть позже, при нормализации гликемии. Дозу инсулина короткого действия, превышающую 10 Ед, лучше поделить и вводить в 2 места.
Если вы планируете прием пищи, а уровень гликемии перед едой высокий, то необходимо увеличить интервал между инъекцией и едой до 40-45 минут для инсулина короткого действия и до 10-15 минут для ультракороткого аналога. Если гликемии выше 15 ммоль/л, то от еды лучше воздержаться, введя только корректировочный инсулин и отложив еду до нормализации уровня глюкозы
в крови.
2. Гипергликемия перед сном
Корректировочную дозу вводить опасно из-за риска ночной гипогликемии.
Что делать?
- проанализировать причину и не допускать повторения;
- можно отказаться от перекуса перед сном;
- если все-таки приняли решение ввести корректировочный инсулин, проконтролируйте уровень глюкозы в крови в 2-4 часа ночи.
3. Причины возникновения гипергликемии утром
- высокий уровень глюкозы в крови перед сном, оставленный без внимания;
- недостаточная доза базального инсулина перед сном (перед сном уровень глюкозы нормальный, но при повторных измерениях в 2-4 часа ночи отмечается его повышение). Надо увеличивать дозу на 2 Ед каждые 3 дня до достижения результата;
- раннее введение базального инсулина – «не дотягивает» до утра (врач может порекомендовать перенести инъекцию на 22-23 часа);
- рикошетная гипергликемия: повышение уровня глюкозы после ночной гипогликемии. Целесообразно один раз в 1-2 недели контролировать уровень глюкозы в крови в 2-4 часа ночи. При выявлении гипогликемии ее купируют приемом 1-2 быстро усваиваемых ХЕ, а дозу базального инсулина, вводимого перед сном, снижают на 2 Ед;
- феномен «утренней зари»: повышение гликемии в 5-6 часов утра при нормальных уровнях перед сном и в 2-4 часа ночи. Связано с избытком кортизола, препятствующего работе инсулина.
Для коррекции феномена «утренней зари» можно:
- использовать «подколку» инсулина короткого действия или аналога инсулина ультракороткого действия;
- переносить инъекцию НПХ-инсулина на более позднее время;
- вводить аналог инсулина длительного действия. Вы может выбрать свой вариант, посоветовавшись с врачом.
4. Причины возникновения гипергликемии после еды
- высокий уровень глюкозы в крови перед едой, оставленный без внимания;
- неправильно подсчитаны ХЕ;
- неправильно рассчитана потребность в прандиальном инсулине на 1 ХЕ;
- не учитывается гликемический индекс;
- была «скрытая» гипогликемия.
Техника инъекции
Вся необходимая информация о технике введения инсулина собрана по ссылке: https://shkoladiabeta.ru/Media/Default/Articles/school/infographics/photo_10.png
Оригинал статьи: https://shkoladiabeta.ru/school/sd1/urok-5-insulinoterapiya/
Если у вас остались вопросы или возникли новые, вы можете задать их нашим специалистам по ссылке или в комментариях. Всегда рады вам помочь.
Источник
