Узи диагностика при сахарном диабете
Одно из грозных заболеваний среди населения, причина инвалидности в 1/3 случаев – это сахарный диабет. Порою, он протекает скрытно. Человек даже не подозревает о своей болезни, если клинические признаки отсутствуют. Однако, ранняя диагностика – это залог успеха в борьбе с патологией.
Этому способствует УЗИ поджелудочной железы больным сахарным диабетом. При своевременно проведенном исследовании врач быстро подбирает адекватное лечение, что улучшает прогноз.
Содержание:
1 Показания к УЗИ
2 Особенности подготовки
3 Оценка результата исследования
4 Изменения УЗИ при сахарном диабете
Показания к УЗИ
Люди, у которых выявлен сахарный диабет, обязательно должны находиться под наблюдением эндокринолога. Именно врач в состоянии проследить, чтобы заболевание протекало в мягкой форме, а осложнения или вовсе не появлялись, или же возникали как можно позже.
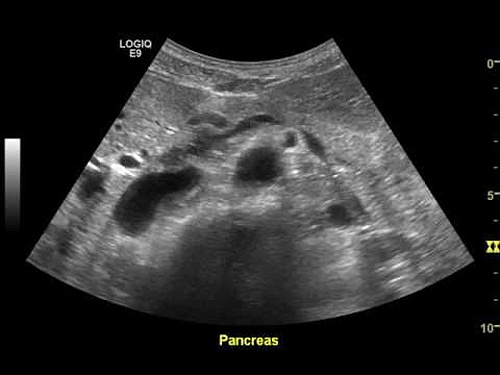
Оценить состояние поджелудочной железы помогает ультразвуковая диагностика. Показания для УЗИ при сахарном диабете:
- подозрение на опухоль;
- резкие изменения в анализах крови и мочи;
- контроль проводимого лечения;
- значительные изменения массы тела;
- жалоба на ухудшившееся самочувствие больного;
- необходимость проследить за состоянием соседних внутренних органов;
- формирование осложнений диабета.
Несмотря на высокую безопасность диагностической процедуры, определять необходимость в УЗИ поджелудочной железы должен врач. Особенно при сопутствующих патологиях и состояниях. К примеру, беременность у женщин либо сердечная недостаточность у мужчин.
Особенности подготовки
Течение сахарного диабета накладывает свои коррективы в этапы подготовки к УЗИ поджелудочной железы:
- в рационе должны быть продукты не только с минимальным количеством быстроусвояемых углеводов, но и те, которые не вызывают повышенного газообразования – бобовые культуры, зелень, свежая капуста и черный хлеб;
- отказаться придется от кондитерских изделий, сладостей и кисломолочных блюд;
- употреблять на протяжении 3-4 суток до посещения кабинета УЗИ постные виды мяса, белые сорта рыбы;
- из напитков отдать предпочтение натуральным чаям, к примеру, с укропом, анисом, чистой воде;
- тщательно следить за своевременным очищением кишечника, если человек склонен к запорам – воспользоваться соответствующими медикаментами, выполнить очистительную клизму;
- согласовать с врачом прием противодиабетических препаратов, особенно в день выполнения ультразвуковой диагностики поджелудочной железы;
- с собой взять продукты с простыми углеводами – конфетку-леденец, фруктовый сок, чтобы быстро восполнить уровень глюкозы в крови после проведения УЗИ.
По индивидуальным показаниям – к примеру, диабетическая кома, УЗИ выполняется в экстренном порядке, без предварительной подготовки.
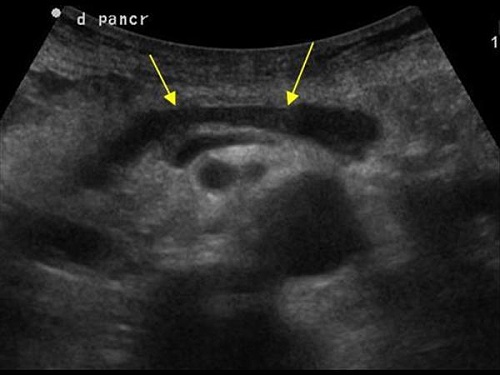
Оценка результата исследования
Для проведения ультразвуковой диагностики человеку достаточной прийти в кабинет к врачу, взяв с собой направление и чистое полотенце. Сама процедура не занимает много времени и полностью безболезненна.
Специалист с помощью датчика оценивает состояние органа:
- размеры – согласно возрастной норме;
- эхогенность – отражение ультразвуковых лучей от поверхности железы;
- очерченность контуров – при хроническом воспалении, что характерно для диабета, они будут неровными, заостренными.
Само по себе заключение врача-диагноста не является диагнозом. Специалист указывает признаки патологического процесса в поджелудочной железе. Эндокринолог же сопоставляет эту информацию с жалобами человека, результатами осмотра, а также лабораторными исследованиями.
Поэтому самодиагностика, а также самолечение абсолютно не допустимо. Диабет – это не то заболевание, при котором можно экспериментировать со здоровьем.

Изменения УЗИ при сахарном диабете
Первые 3-5 лет высокой концентрации глюкозы в кровяном русле могут протекать без значимых изменений в тканях поджелудочной железы – ее параметры остаются в пределах физиологической нормы. В последующем орган уменьшается в размерах, сморщивается, клетки заменяются соединительнотканными тяжами.
При длительном течении болезни орган больше напоминает при осмотре прерывистую ленту. На диабет будут указывать признаки:
- атрофия ткани железы;
- склерозирование – замещение здоровых клеток жировыми, а также соединительнотканными элементами;
- липоматоз – разрастание жировой ткани непосредственно внутри органа.
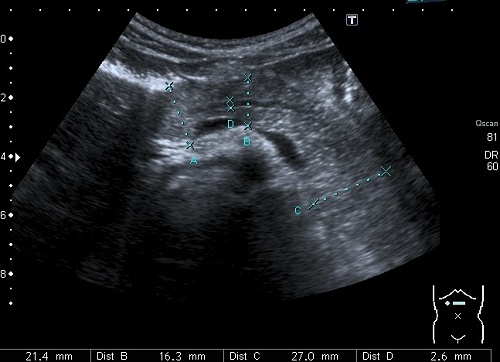
При тяжелом течении диабета панкреатическая ткань настолько изменена, что ультразвуковые воны практически не отражаются от нее, орган напоминает клетчатку, которая его окружает.
В ряде случаев УЗИ при диабете вовсе не информативно – легкая форма заболевания, ранее его начало. Врач будет опираться при постановке диагноза на другие диагностические исследования. Однако, он обязательно порекомендует проведение ультразвука через 2-3 месяца, чтобы оценить эффективность проводимого лечения.
Источник

УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
Микроангиопатические расстройства у детей с сахарным диабетом 1-го типа известны, их целенаправленно изучают, разрабатывают методы коррекции, но диабетическая кардиомиопатия и тем более макроангиопатии, проявляющиеся прежде всего атеросклеротическими изменениями аорты, у детей и подростков известны значительно меньше. Ранняя диагностика диабетической кардиомиопатии разработана недостаточно. Макроангиопатии в литературе рассматриваются только на примере взрослых больных, их манифестация у детей и подростков не изучена. Современные технологии ультразвуковой диагностики позволяют выявлять макроангиопатии, поражение миокарда на доклинической стадии, однако в педиатрии, тем более в детской диабетологии, они применяются ограниченно.
Материал и методы
Обследованы 49 детей и подростков с сахарным диабетом в возрасте 5-18 лет (средний возраст 14,1±0,5 года; здесь и далее приведены М±SD). Контрольную группу составили 28 детей и подростков в возрасте 5-18 лет (в среднем 13,2±0,7 года). Ультразвуковые исследования выполнялись на аппарате ACCUVIX (фирма “Медисон”, Южная Корея), в том числе в режиме реконструкции трехмерного изображения. Морфофункциональные характеристики миокарда и состояние интимы магистральных артерий определяли по общепринятым методикам.
Изучили длительность фазы быстрого наполнения (EF) левого желудочка (ЛЖ). Известно, что диастола является активным физиологическим процессом и при многих состояниях ее характеристики изменяются раньше систолических. Наиболее информативной в этом отношении является длительность фазы EF, характеризующей ригидность (комплайнс) ЛЖ. Очень важно, что длительность этой фазы не зависит от концентрации гормонов коры надпочечников и уровня АД, мало изменяется при тахикардии. Фаза быстрого наполнения удлиняется и соответственно ригидность ЛЖ нарастает при нарушении утилизации кислорода миокардом [1-3].
Для оценки состояния сердца и аорты по общепринятым методикам определяли морфофункциональные характеристики миокарда:
- скорость кровотока в фазу быстрого наполнения (Vef) ЛЖ;
- скорость кровотока в фазу сокращения левого предсердия (Va) и их отношение;
- состояние интимы магистральных артерий.
Результаты исследования
При обследовании следует считать оптимальным выбор сосудистого режима, позволяющего получить наиболее четкое изображение (рис. 1 а,б).
Рис. 1. Изображение по длинной оси ЛЖ.
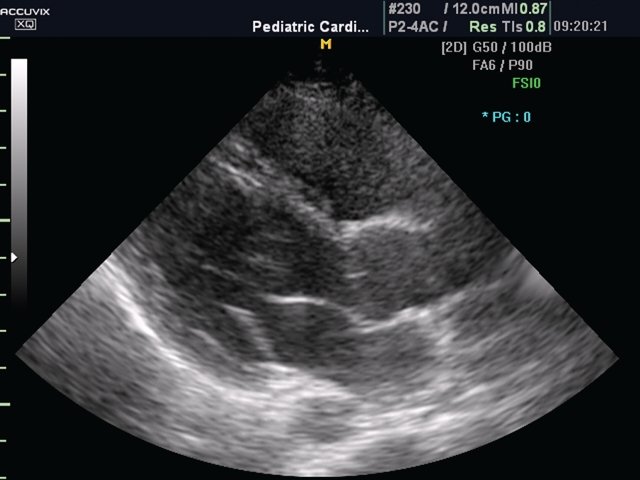
а) Обычный режим.
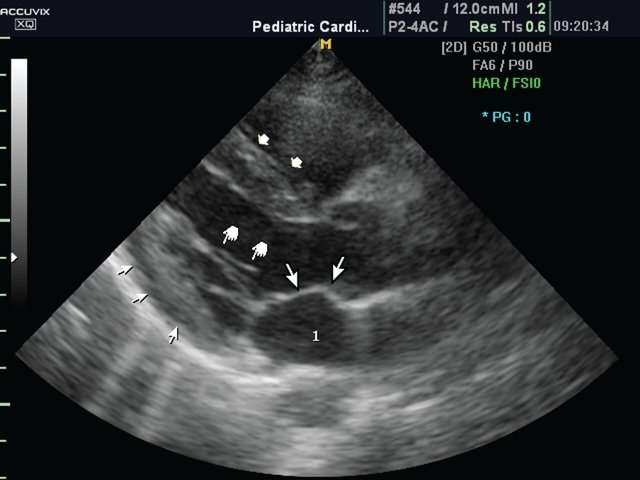
б) Сосудистый режим. Хорошо видны межжелудочковая перегородка (короткие толстые стрелки), хордальные нити (маркер типа указательного пальца), задняя стенка ЛЖ (короткие тонкие стрелки), передняя створка митрального клапана (длинные тонкие стрелки). 1 – левое предсердие.
Толщина миокарда у наших пациентов с сахарным диабетом не превышала средних возрастных значений у здоровых детей, но при этом были отмечены существенные изменения других морфофункциональных показателей. Отношение конечного систолического диаметра ЛЖ к конечной систолической толщине миокарда задней стенки ЛЖ изменялось в пользу первой величины (3,12±0,16 против 2,71±0,07; p<0,05). Конечный систолический диаметр ЛЖ при сахарном диабете составлял в среднем 3,11±0,07 см (по сравнению 2,85±0,05 см; p<0,03). Соотношение конечного систолического объема ЛЖ и площади тела (в мл/м²) существенно превышало нормальные показатели (29,14±1,44 и 22,19±0,87; p<0,05), что могло свидетельствовать о формировании остаточного объема крови в ЛЖ. Фракция выброса ЛЖ уменьшалась до 63,49±0,87% (против 78,05±1,18%; p<0,01), скорость укорочения циркулярных волокон миокарда – до 0,87±0,06 окр/с (1,18±0,06 окр/с; p<0,05).
По результатам определения длительности фазы EF у детей с сахарным диабетом (средняя длительность течения заболевания 4,7 года; стандартное отклонение 0,9355) отмечено ее удлинение до 0,0841 с (стандартное отклонение 0,00485). В норме длительность фазы быстрого наполнения составляет 0,055±0,002 с (p<0,05). Удлинение этой фазы, отражающей нарастающую ригидность миокарда, появлялось еще до формирования диабетической ретинопатии. Обнаружена сильная положительная корреляционная связь (r=0,7835; p<0,000549) длительности фазы быстрого наполнения со “стажем” сахарного диабета (рис. 2).

Рис. 2. График регрессионной зависимости длительности фазы быстрого наполнения (EF) от длительности течения сахарного диабета (в годах).
Как видно на рис. 2, прослеживается явная зависимость длительности фазы быстрого наполнения ЛЖ от длительности течения сахарного диабета. При индивидуальном анализе выявлена зависимость длительности фазы быстрого наполнения не только от “стажа” болезни, но и от уровня гликемии. У 4 детей, у которых, в том числе и с помощью трансплантации островковых клеток, удалось добиться обратной динамики признаков диабетической ретинопатии, удлинение фазы быстрого наполнения оставалось прежним, т.е. у этих детей сохранялись субклинические микроциркуляторные и органные изменения.
В результате повышения ригидности ЛЖ, удлинения фазы быстрого наполнения изменялись показатели Vef, Va, отношение Vef/Va. В норме Vef составляет 105,7±17,5 см/с (М±SD), Va – 63,2±10,8 см/с. Отношение Vef/Va равнялось 1,67±0,29. У детей с небольшим “стажем” сахарного диабета обсуждаемые диастолические показатели не изменялись, хотя у некоторых (у 5) пациентов с плохо корригированным метаболизмом отмечалась тенденция к торможению притока крови в фазу быстрого наполнения. У 19 из 25 подростков с сахарным диабетом Vef снижалась до 85,9±13,1 см/с (p<0,05). Одновременно компенсаторно увеличивалась скорость притока крови в фазу сокращения предсердий (78,3±12,8 см/с; p<0,05). Отношение Vef/Va существенно снижалось (1,11±0,19; p<0,01). У подростков с диастолическими нарушениями при общем обследовании отмечались непостоянное повышение АД, уровня триглицеридов и липидов в крови (у 2), артериосклеротические изменения сосудов на глазном дне (у 5).
У 12 подростков с сахарным диабетом обнаружены утолщение интимы сонных артерий и ее бугристость вплоть до формирования бляшек (у 5) в области бифуркации. При просмотре в сосудистом режиме определялась плотная, неравномерно утолщенная интима (рис. 3). Утолщение интимы, ее бугристость лучше всего визуализировались при цветном картировании потока (рис. 4). Для объективазации полученных результатов была рассчитана достоверность различий по Манну-Уитни между максимальным соотношением толщины интимы к медии у больных и в контрольной группе (рис. 5). Различие оказалось высокодостоверным (p<0,0001).
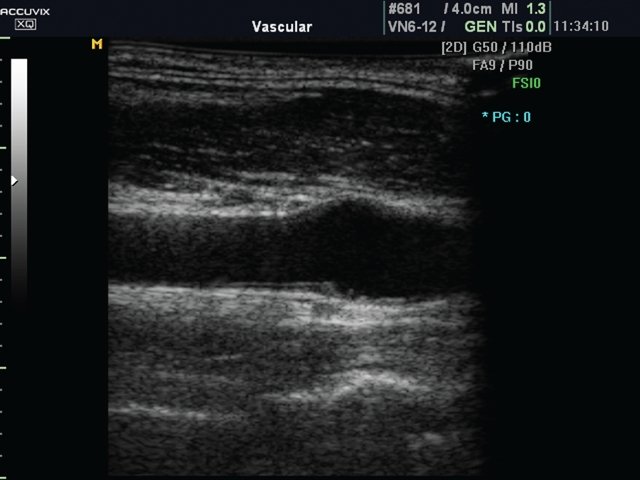
Рис. 3. Интима сонной артерии неоднородной плотности, неравномерно утолщена.

Рис. 5. Соотношение максимальной толщины интимы к медии.
Заключение
Таким образом, современные методы обследования позволили получить новые сведения о состоянии сердца и сосудов у детей и подростков с сахарным диабетом 1-го типа. Обнаружены случаи ранней манифестации диабетической кардиомиопатии. Под диабетической кардиомиопатией понимают изменения миокарда, не связанные с его ишемией, клапанными или гипертензивными изменениями [4]. Ранним критерием наличия кардиомиопатии является торможение притока крови в ЛЖ в фазу раннего наполнения за счет повышения ригидности миокарда. Полученные нами данные свидетельствуют о субклинической манифестации диабетической кардиомиопатии уже в подростковом возрасте, причем изменения были обнаружены у подростков без кардиальной симптоматики и с нормальной ЭКГ в покое. Это может свидетельствовать о формировании диабетической кардиомиопатии задолго до достижения пациентами взрослого возраста.
Признаки атеросклеротических поражений крупных периферических сосудов и мелких сосудов сетчатки служат основанием для пересмотра существующих протоколов лечения указанной категории больных.
Литература
- Беленков Ю.Н., Сергакова А.Б., Ню-тян-де Г., Тестемицану А. ЭхоКГ оценка диастолы у больных с сердечной недостаточностью // Тезисы докладов IX Всемирного конгресса кардиологов. М. 1982. Т. 1. С. 158.
- Карпман В.Л. Фазовый анализ сердечной деятельности // М.: Медицина 1965; 275 с.
- Ню-тян-де Г., Затушевский И.Ф., Атьков О.Ю. Изучение фаз диастолы по данным объемно-временных параметров // Тер. архив 1979. N5. С. 78-81.
- Schwab K., Schmidt-Trucksass A., Krebs K. Risikofaktoren fur eine Atherosklerose bei Kindern und Jugendlichen mit Typ-1-Diabetes mellitus // Padiatrische Praxis. 2005. Bd. 66. S. 273-283.

УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Источник
Опубликовано: 26.10.2018 Обновлено: 30.04.2021 Просмотров: 110673
Как распознать сахарный диабет? Этот вопрос волнует многих, кто подозревает, что со здоровьем что-то не так. Типичными проявлениями недуга являются постоянное чувство жажды и частые позывы к мочеиспусканию, раздражение и зуд кожи, слабость, в том числе мышечная, дневная сонливость, стремительное похудение на фоне повышенного аппетита.
Типы и симптомы сахарного диабета
При диабете первого (I) типа возникает недостаток инсулина. Этот гормон образуется в особых участках поджелудочной железы – в островках Лангерганса. Продуцируют его бета-клетки. Если возникает болезнь, клетки погибают, разрушаются, поэтому гормон не поступает в кровь. Диабет первого типа бывает иммуноопосредованный или возникает спонтанно, без видимых на то причин (идиопатический).
Начало диабета 1 типа (дебют) может быть острым и опасным для жизни. Спровоцировать его может недавно перенесенная инфекция, чаще всего болезнь начинается осенью или зимой.
При этом появляются типичные клинические симптомы заболевания, которые обязательно фиксируются врачом: сухая кожа, снижение ее упругости, румянец на щеках, одышка, шумное дыхание. Как правило, у 15-20% людей в начале заболевания при выдохе ощущается запах ацетона.
В момент обращения врач обязательно назначает комплексное лабораторное обследование. В него входит анализ на определение уровня глюкозы. Концентрация выше нормы – это гипергликемия. Ряд других анализов может подтвердить диагноз СД 1 типа. В этом случае назначается пожизненная терапия инсулином.
Сахарный диабет второго (II) типа относится к социально значимым заболеваниям, профилактике которых уделяется достаточно много внимания. Нарушение выработки секреции инсулина на фоне снижения чувствительности к нему возникает по ряду причин. Часто это метаболические нарушения, обусловленные наследственными факторами. Важно понимать, что второй по распространённости причиной болезни является ожирение.
При диабете второго типа развивается нечувствительность к глюкозе, она может быть различной по степени и сопровождаться также различными по степени нарушениями выработки инсулина.
При развитии сахарного диабета II типа часто наблюдаются общая усталость, апатия, увеличение количества мочи, жажда, судороги в ногах (преимущественно ночью). Чаще всего болезнь может «проявиться» после 40 лет на фоне сопутствующих заболеваний (артериальная гипертензия, ожирение).
Причины развития сахарного диабета
Наследственная предрасположенность, метаболические нарушения, вызванные ожирением, малоподвижный образ жизни (гиподинамия), который в определенной степени также связан и с ожирением.
Заболевания поджелудочной железы.
Инфекционные болезни, которые провоцируют вирусы, например, краснухи, оспы, гриппа.
Хроническому течению диабета, как правило, сопутствуют тяжелые осложнения и дисфункция некоторых органов и систем. Так, при ретинопатии возможно нарушение функции зрения, вплоть до катаракты и слепоты. Нефропатии приводят к поражению почек, ангиопатии – чреваты язвами нижних конечностей («стопа диабетика»). Нередко это приводит к некрозу тканей, гангрене и ампутации ноги. От повышенного уровня глюкозы в крови «страдают» урогенитальная система, сердце и сосуды, зубы (пародонтоз). Именно поэтому при подозрении на диабет важно своевременно диагностировать болезнь, если необходимо начать лечение, и соблюдать меры профилактики.
Лабораторная диагностика сахарного диабета
Чтобы диагностировать сахарный диабет, врач обязательно назначает лабораторные исследования гормонов, биохимическое исследование крови и мочи. Так, для диагностики диабета нужно сдать кровь на глюкозу, гликозилированный гемоглобин и фруктозамин. Чтобы дифференцировать первый тип от второго, применяют глюкозотолерантный тест. В него входят глюкоза, инсулин, С-пептид. Взятие крови проводится строго натощак (не менее 8 часов после последнего приема пищи), повторно его проводят через 2 часа, когда пациенту дают выпить воду с растворенной в ней глюкозой (75 г).
Для диагностики нечувствительности к глюкозе проводят оценку инсулинорезистентности, рассчитывая также индекс HOMA-IR. Он вычисляется на основе данных о содержании глюкозы и инсулина. Во время болезни рекомендуется сдавать анализы, чтобы контролировать ее течение и вносить коррективы в терапевтический курс.
Глюкоза крови. Главный показатель уровня сахара в крови. Если человек не болен диабетом и нет предпосылок для его развития, концентрация почти не опускаются ниже установленной нормы и редко увеличиваются.
Инсулин – гормон, регулирующий уровень глюкозы в крови, а также обмен углеводов и жиров. Если он выделяется недостаточно, глюкоза растет. Увеличение свидетельствует о возможном СД II. Анализ крови на этот гормон назначается для решения вопроса о назначении препаратов инсулина, а также в комплексе исследований метаболических нарушений. Проинсулин – молекула, состоящая из инсулина; характеризует функциональность бета-клеток поджелудочной железы.
С-пептид – фрагмент проинсулина, циркулирующий в крови и позволяющий оценить работу клеток поджелудочной железы.
Гликозилированный гемоглобин (гликированный, HBA1с) – это соединение гемоглобина с глюкозой. Наличие этого соединения в крови свидетельствует о повышении уровня сахара за период предыдущих 2-3 месяцев, так как срок жизни эритроцита 90 дней. Поэтому он может быть лабораторным маркером гипергликемии задолго до появления других клинических симптомов СД. Анализ рекомендован Всемирной организацией здравоохранения, в том числе как ключевой параметр в наблюдении за течением сахарного диабета.
Фруктозамин. Показатели фруктозамина также отражают изменение уровня глюкозы за период двух-трех предыдущих месяцев.
Лечение и профилактика сахарного диабета
Главное, что нужно понять – жизнь при сахарном диабете возможна. Но ее качество напрямую зависит от соблюдения комплекса лечебных и профилактических мер, назначенных врачом.
Важно контролировать уровень глюкозы. Поэтому обязательно следует приобрести глюкометр с тест-полосками к нему. Питаться необходимо сбалансированно. Нельзя допускать переизбытка одних питательных элементов и дефицита других, например, следить за объемом углеводистой пищи в рационе и не превышать рекомендуемой нормы.
Физическая активность существенно влияет на поддержание качества жизни человека, страдающего от диабета. Многие ошибочно полагают, что занятия спортом помогают контролировать сахар в крови. Это не совсем так – не стоит тренироваться слишком усердно и интенсивно. Также важно исключить занятия экстремальными видами спорта (горные лыжи, дайвинг, серфинг).
Помните, самоназначение препаратов и использование непроверенных народных методов не только неэффективно, но и жизненно опасно.
Диагностика сахарного диабета: стоимость анализов
Диагностика, лечение и профилактика сахарного диабета всегда начинается с лабораторных анализов. На данный момент это наиболее информативный способ. Перечень необходимых исследований в таблице. Стоимость анализов варьируется для Москвы и регионов.
Будьте здоровы!
Список литературы
- Дедов И.И, Мельниченко Г.А. Эндокринология. Национальное руководство. М.:Гэотар-Медиа, 2013.
- Дедов И. И., Шестакова М.В. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом». 7-й выпуск. М.: МЗ РФ Российская ассоциация эндокринологов ФГБУ Эндокринологический научный центр, 2015.
- Холодова Е.А. Клиническая эндокринология. Руководство для врачей. М.: Медицинское информационное агентство, 2011.
Автор:
Бактышев Алексей Ильич , Врач общей практики (семейный врач), врач ультразвуковой диагностики, главный врач
Источник
