В каком году будет излечим диабет 1 типа

Сахарный диабет первого типа, который обычно развивается у детей и подростков, является хроническим заболеванием. Последние два года в Израиле и других странах ведутся интенсивные исследования этого заболевания, результаты которых заставляют ученых полностью пересмотреть традиционный подход к лечению сахарного диабета.
Считается, что сахарный диабет первого типа является аутоиммунным заболеванием, при котором происходит разрушение бета-клеток поджелудочной железы, ответственных за выработку инсулина – гормона, с помощью которого сахар (глюкоза) проникает в клетки организма. При разрушении бета-клеток количество выделяемого инсулина уменьшается и уровень сахара в крови повышается, что приводит к поражению кровеносных сосудов и другим пагубным последствиям для организма.
Несмотря на долгие годы исследований, ученые пока что не могут объяснить, почему организм разрушает собственные бета-клетки. Одна из теорий гласит, что причиной является вирусное заражение, при котором на молекулярном уровне вирусы похожи на бета-клетки, таким образом защитная реакция организма может быть ошибочно направлена на данный вид клеток. Согласно другой теории, причиной аутоиммунной атаки организма является излишняя стерильность, в которой растут дети, что приводит к повышенной чувствительности иммунной системы к собственным бета-клеткам поджелудочной железы.
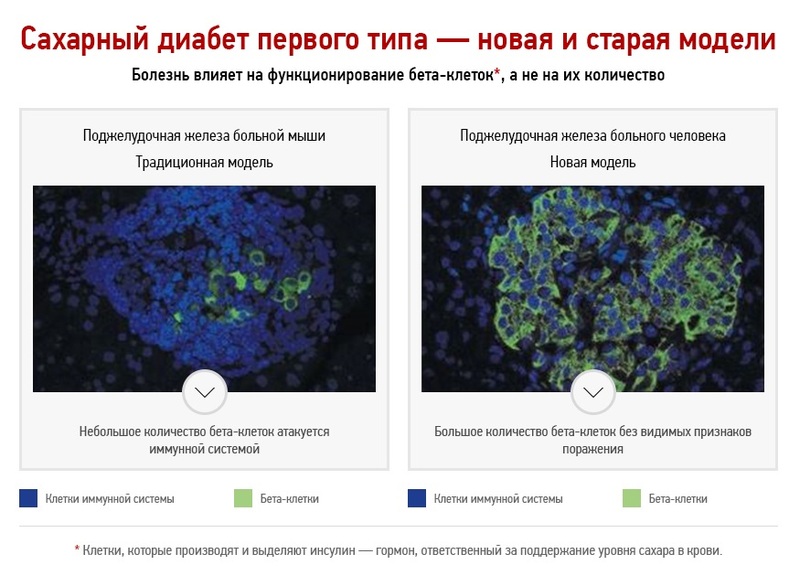
Классическая модель развития сахарного диабета первого типа
Принятая на сегодня теория развития сахарного диабета первого типа гласит, что первая стадия заболевания продолжается от нескольких месяцев до нескольких лет, в течение которых происходит постепенное разрушение бета-клеток поджелудочной железы. Заболевание не диагностируется на начальной стадии, потому что оставшиеся клетки начинают выделять больше инсулина, чтобы скомпенсировать его недостаток в крови. Сахарный диабет первого типа диагностируется, когда остается только 10 % бета-клеток, уже не способных выделять достаточно инсулина для поддержания требуемого уровня сахара в крови. На этом этапе пациент получает лечение – иньекции инсулина, параллельно с этим происходит полное уничтожение организмом оставшихся бета-клеток. Так как разрушение бета-клеток является необратимым процессом, пациент вынужден получать лечение на протяжении всей жизни.
Данная модель на протяжении многих лет оказывала огромное влияние на исследование сахарного диабета первого типа. Основным предположением было то, что на момент диагностики у пациента практически не остается бета-клеток поджелудочной железы. Старая модель основывалась на исследованиях, проведенных на одном виде мышей, развивающих болезнь, похожую на сахарный диабет первого типа у людей, а также на наблюдениях онкологических пациентов, у которых была удалена часть поджелудочной железы.
Новые исследования
В последние два года, благодаря значительным логическим усилиям, ученые получили возможность изучать десятки образцов тканей поджелудочной железы пациентов, страдающих сахарным диабетом первого типа, которые умерли незадолго после диагностики заболевания. Речь идет о редких и трагических случаях, когда пациенты (в основном дети) погибали при несчастных случаях, а семьи соглашались пожертвовать их органы для исследований.
Анализ образцов ткани этих пациентов показал неожиданные результаты. Оказалось, что в тканях поджелудочной железы имеется большое количество бета-клеток без видимых признаков поражения со стороны иммунной системы, а их количество значительно выше, чем 10 % здоровых клеток (согласно классической модели). Таким образом, ученые пришли к выводу, что на этапе диагностики сахарного диабета у человека имеется большое количество незатронутых иммунной системой бета-клеток.
Данное открытие проливает свет на известный в медицине эффект при начале лечения сахарного диабета первого типа с помощью инсулина, при котором в течение первых месяцев происходит временное «выздоровление», когда бета-клетки начинают вырабатывать инсулин в достаточном количестве. Классическая модель не может объяснить, каким образом такое небольшое количество бета-клеток выделяет достаточно инсулина. Новое исследование утверждает, что происходит функциональное поражение клеток, и при «разгрузке» с помощью инъекций инсулина их функции временно восстанавливаются, что было бы невозможно, если бы клетки были разрушены.
Важно отметить, что в организме происходит аутоиммунная реакция, направленная на разрушение бета-клеток поджелудочной железы. Однако, согласно новым исследованиям, происходит не уничтожение бета-клеток, а нарушение их функционирования, поэтому можно надеяться, что поражение такого рода может быть обратимым.
Какие последствия будет иметь данное открытие?
Теперь, когда известно, что на момент диагностики сахарного диабета первого типа имеется достаточно бета-клеток, пациент должен получать лекарства, нейтрализующие иммунную систему с целью предотвращения нарушения функционирования этих клеток. Разработка таких лекарств уже ведется. Другим направлением будут лекарства, которые смогут вернуть способность вырабатывать инсулин пораженным клеткам или обеспечить достаточную выработку инсулина оставшимися клетками. Ученые пока что далеки от создания подобных препаратов, но главное, что результаты последних исследований показали верный путь для лечения этого заболевания.
14711 просмотров
Когда появится эффективное лекарство от этой болезни? «АиФ» поговорил об этом с директором Института диабета НМИЦ эндокринологии Минздрава академиком Мариной Шестаковой.
Диабетом может заболеть каждый
Лидия Юдина, «АиФ»: Марина Владимировна, исследования показывают, что предрасположенность к диабету есть у большинства людей. Означает ли это, что болезнь может развиться у каждого?
Марина Шестакова: Ген инсулинорезистентности (механизм, при котором клетки перестают поглощать глюкозу, что приводит к повышению её уровня в крови) действительно есть у всех людей. Это заложено эволюционно со времён палеолита, когда периоды голода сменялись периодами изобилия и в сытое время нашим предкам нужно было накопить достаточно жира, чтобы пережить голод. Потом этот механизм закрепился генетически и из защитного превратился в патологический. Современные люди много едят и мало двигаются. При наличии инсулинорезистентности это неизбежно приводит к развитию сахарного диабета.
– Однако есть люди, которые ни в чём себе не отказывают и при этом диабет у них не развивается. Почему?
– Исследования показывают, что у 30% пациентов диабет не развивается даже при нездоровом питании и низкой физической активности. Чтобы понять, почему это происходит, в нашем центре в рамках гранта Российского научного фонда «Ожирение и сахарный диабет: поиск факторов, препятствующих развитию сахарного диабета» проводится исследовательская работа. Предварительные данные показали, что у людей, склонных к развитию диабета, повреждены стволовые клетки – предшественники жировой ткани. Они не могут производить достаточного количества подкожных жировых клеток. Из-за этого при переедании жир откладывается во внутренних органах (в печени, почках, поджелудочной железе, в стенках сосудов), что и провоцирует развитие диабета и повреждение органов-мишеней. Наше открытие может стать основой для создания принципиально новых лекарств, которые позволят преодолеть этот дефект.
– Если причина диабета – в повреждении стволовых клеток, значит, здоровый образ жизни защитить от болезни не в состоянии?
– Гарантии от развития сахарного диабета здоровый образ жизни дать не может, но он защищает от недуга на 90%. Однако врачи под здоровым образом жизни понимают одно, а пациенты – другое. Например, физическая активность – это не прогулки с собакой. Необходимый уровень физической активности, который можно рассматривать как защиту от болезни, – 30 минут энергозатратной нагрузки в день или через день (аэробной, силовой и т. д.). Если это ходьба – то достаточно интенсивная (со скоростью не менее 6 км/ч).

В питании следует придерживаться правила – всё, что съедено, должно быть потрачено. Например, чтобы сжечь съеденный кусочек хлеба (50 ккал), нужно пройти быстрым шагом километр. Прежде чем съесть кусок торта (1000 ккал), сперва оцените, сможете ли вы пройти или пробежать необходимое расстояние.
Людям, склонным к набору веса, нужно придерживаться низкокалорийной диеты (1500-1800 ккал в сутки). Исследования показывают, что 2-3 месяца гипокалорийной диеты (800-850 ккал в день) позволяют даже у пациентов с уже имеющимся диабетом уйти в ремиссию (нормализовать уровень глюкозы и отказаться от лекарств). Причём нормальный уровень глюкозы в этом случае сохраняется и при переходе на обычный рацион (1800 ккал).
Самое трудное – это объяснить человеку (даже на продвинутой стадии заболевания), ради чего он должен мучиться. Особенность диабета в том, что он не болит. Поэтому даже ради излечения больные люди не хотят жить впроголодь! Хотя опасные осложнения (см. инфографику) у них могут развиться достаточно быстро, потому что приём лекарств без «домашней работы» (ограничения рациона и физической активности) не даёт нужного результата.
Обучение больных сегодня считается новым методом лечения диабета (таким же, как терапевтическое и хирургическое). За создание этого метода лечения наша группа эндокринологов-диабетологов в этом году получила премию «Призвание».
Почему анализу крови не стоит доверять
– Прогноз на развитие осложнений напрямую зависит от того, как быстро был выявлен диабет. Но, по статистике, на одного выявленного пациента приходится двое невыявленных. Почему такие сложности с постановкой диагноза?
– Диагностика диабета не так проста. Жажда и мочеизнурение возникают, когда нарушается продукция инсулина поджелудочной железой. Анализ крови натощак на сахар не всегда показателен: уровень глюкозы в крови часто повышается не до еды (когда сдают анализ), а после (когда его уже не контролируют).

Достоверный анализ, который позволяет безошибочно диагностировать диабет, – тест на гликированный гемоглобин (показывает средний уровень глюкозы крови за 2-3 месяца). Но он дорогостоящий, поэтому пока не входит в программу диспансеризации. Диабетологи советуют пройти его в обязательном порядке людям, которые входят в группу риска по диабету (см. инфографику).
– Сегодня диабет неизлечим. Есть надежда, что врачи всё-таки найдут способ избавления от него?
– Ремиссия сахарного диабета, связанного с ожирением, достигается при правильном питании и физической активности. Прорыв в лечении сахарного диабета, связанного с поломкой иммунитета и отсутствием инсулина в организме, придёт с клеточными технологиями. Уже разработана технология выделения стволовых клеток из жировой ткани или фибробластов больного человека. Такую клетку можно «переучить» на выработку инсулина и пересадить обратно. Уже есть первые результаты. Думаю, через 10 лет эта технология будет отработана и сможет быть использована для лечения людей от диабета.
Смотрите также:
- Диета против диабета. Как восстановить работу поджелудочной железы? →
- Когда приходится несладко. Что вы не знали про диабет →
- Диабет лечится! Если его выявить на ранней стадии →
Сахарный диабет I типа (инсулинозависимый) входит в десятку ведущих причин смертности. В мире живет 422 миллиона людей, страдающих этим заболеванием. Ежегодно регистрируется 1,6 млн смертей, так или иначе связанных с нарушением утилизации глюкозы и ее высоким уровнем в крови. Дебют патологии обычно приходится на молодой возраст.
Ученые большинства стран пытаются ответить на вопрос о том, как вылечить сахарный диабет I типа навсегда. Однако проблема до сих пор остается неразрешенной. Было создано немало средств, позволяющих людям с СД-I вести полноценную жизнь, но метод полного избавления от болезни разработать пока не удается. Сложности связаны с особенностями патогенеза и необратимой гибелью b-клеток поджелудочной железы, ответственных за выработку инсулина.
Что такое сахарный диабет?
СД-I – эндокринное заболевание, при котором островки Лангерганса, расположенные преимущественно в хвосте поджелудочной железы, перестают вырабатывать инсулин. Вследствие этого развивается хроническая гипергликемия – рост уровня глюкозы крови выше 6 ммоль/л. Это приводит к поражению капилляров и недостаточному кровоснабжению тканей. Со временем нарушается функция почек, сердечно-сосудистого аппарата, снижается зрение, появляются трофические язвы. При повышении концентрации сахара до 25-30 ммоль/л возникает кетоацидоз и кома.
Что такое инсулин?
Инсулин – гормон поджелудочной железы, который необходим для обеспечения транспорта простых углеводов в клетку и их преобразования в гликоген. Кроме того, он принимает участие в синтезе белков и жиров.
Основная причина инсулинозависимого СД – аутоиммунные реакции, при которых организм начинает вырабатывать антитела к собственным тканям. Это сопровождается развитием абсолютной инсулиновой недостаточности. Значительно реже встречается патология, спровоцированная влиянием других факторов:
- беременность (гестационный диабет);
- болезни и травмы экзокринной части поджелудочной железы;
- гормональный нарушения (тиреотоксикоз, некоторые гормонопродуцирующие опухоли);
- инфекции (врожденная краснуха).
Что такое «Медовый месяц» при диабете?
Под термином «медовый месяц» понимают фазу ремиссии, которая возникает через несколько недель после начала инсулинотерапии. Чувствительность к инсулину повышается, и его дозу можно уменьшить. Одновременно снижается токсическое действие гипергликемии на остаточные b-клетки, которые временно приходят в норму и восстанавливают свою секреторную функцию.
«Медовый месяц» протекает от 4-8 недель до года. Ремиссия тем продолжительнее, чем раньше было начато заместительное лечение. Ее окончание наступает тогда, когда аутоиммунный процесс затрагивает оставшиеся инсулинопродуцирующие структуры и возникает потребность в увеличении дозировки гормона. Некоторые пациенты после улучшения состояния ошибочно считают, что наступило полное выздоровление. Это не так. Нужно помнить, что решения проблемы, как вылечить сахарный диабет I типа навсегда, пока что не существует.
Как лечить сахарный диабет?
Основа поддерживающей терапии – инъекционное введение инсулина. Одновременно используются как пролонгированные, так и действующие краткосрочно формы. Подбором дозировок и режима использования препарата занимается врач-эндокринолог. Для достижения оптимальных результатов больным рекомендован особый режим питания, рациональная физическая нагрузка, регулярный контроль уровня сахара.
- Диета. Используется стол №9 по Певзнеру. Калорийность рациона умеренно ограничивается за счет простых углеводов и животных жиров. Объем потребляемого белка коррекции не подвергается. Противопоказаны такие продукты, как сладкая выпечка, жирное мясо, сахар, фрукты и соки, содержащие большое количество фруктозы. Нужно снизить и потребление поваренной соли.
- Физкультура. Физическая нагрузка позволяет сжечь часть углеводов, содержащихся в крови, и понизить уровень глюкозы. Однако тяжелые тренировки способствуют росту чувствительности к инсулину и сопровождаются большим расходом сахаров. Порой это становится причиной тяжелой гипогликемии. Занятия должны производиться с осторожностью. Их режим подбирается индивидуально.
- Глюкометрия. Самостоятельное определение концентрации глюкозы с помощью глюкометра производится больными 4-8 раз за сутки. Процедура нужна после еды, занятий спортом, утром натощак. Результаты лучше записывать в специальный блокнот, чтобы иметь возможность отслеживать состояние в динамике и вносить необходимые коррективы.
Как лечить сахарный диабет 1 типа?
Люди, которые задумываются о том, можно ли вылечить сахарный диабет I типа, должны придерживаться принципов здорового образа жизни. Рекомендован отказ от курения и употребления алкоголя, соблюдение режима бодрствования и отдыха, регулярные профилактические осмотры врача. Будет полезным непрерывное совершенствование собственных познаний о болезни и методиках ее лечения.
Больные, страдающие СД-I, должны уметь самостоятельно подбирать дозу инсулина в соответствии с количеством употребленных углеводов. Для облегчения подсчета используются т.н. хлебные единицы. 1 ХЕ = 20 г белого хлеба, 1 ст. ложке гречневой крупы или 65 г. картофеля.
Как вылечить сахарный диабет 1 типа навсегда?
Несмотря на то, что I тип сахарного диабета вылечить полностью невозможно, в Сети регулярно появляются объявления о продаже волшебных лекарств. По утверждениям распространителей, они являются уникальными разработками и способны насовсем избавить от болезни. Это ложь! Чтобы не попадаться на уловки мошенников, все новости о лечении СД-I следует узнавать только из проверенных научных источников или от своего лечащего врача.
Новости
Публикуем отрывок из главы «Как будет излечен сахарный диабет 1 типа» из готовящейся к печати книги М. Богомолова «Инсулинотерапия для «чайников».
Как будет излечен сахарный диабет 1 типа.
Вдове профессора Исаченкова Владимира Азаровича, чей портрет и краткая биография опубликованы на нашем сайте, был вручён диплом и выдан серебряный Почётный нагрудный знак её мужа «Вместе мы сильнее!» 25 июня 2010 г. при проведении ежегодного Российского дня борьбы с диабетом в день 20 годовщины от даты основания РДА. Профессор не успел завершить свои разработки, направленные на излечение сахарного диабета 1 типа, но на своей статье оставил рукописную надпись с пожеланиями успехов продолжателям поисков методов излечения диабета. Мы в упрощённой и в приведенной к современным подходам изложим взгляд профессора на излечение сахарного диабета 1 типа. Благодарю судьбу за знакомство с этимчеловеком.
БИОТЕХНОЛОГИЧЕСКИЕ ПОДХОДЫ К ДИАГНОСТИКЕ, ПРОФИЛАКТИКЕ И ЛЕЧЕНИЮ САХАРНОГО ДИАБЕТА 1 типа.
Основные современные знания о молекулярно-клеточных основах диабета достигли высокого уровня, однако их применение для повседневнных целей профилактики и лечения этой патологии драматически отстает. Поистине наше время в отношении диабета – время «собирания камней». Эти записи и являются тому посильной попыткой.
Наработанные теоретические знания позволяют
с высокой точностью определить сахарный диабет 1 типа (СД1) как полисиндромную болезнь, вызванную дефицитом лишь одого гормона – инсулина. (Концепция РДА, отличается от мнения проф. Исаченкова В.А. По мнению РДА диабет – болезнь при которой дефицит инсулина является уже следствием ряда процессов. Прим. ред.) Синтез инсулина блокируется в единственном месте его образования – бета – клетках островков Лангерганса (КОЛ) поджелудочной железы. Нарушения продукции инсулина в случае СД 1 не имеют генетически обусловленных причин. Снижение и отсутствие продукции инсулина всецело обусловлено чаще всего аутоиммунным разрушением КОЛ. Это разрушение идет строго по сценарию аутоиммунного конфликта, когда собственная иммунная система управившись с неким патологическим агентом, например, с вирусом гриппа, начинает работать на разрушение собственных бета-клеток. В додиабетической стадии специфические белки инсулин-продуцирующих бета-клеток вступают в порочный контакт с клеточными и циркулирующими в крови элементами своей собственной иммунной системы. Результатом этого конфликта становится недостаток или полное отсутствие инсулина как следствие гибели инсулин-продуцирующих бета – клеток. В то же время для инсулина, вводимого в организм извне, сохраняются все звенья, необходимые для коррекции патологии. Введение инсулина в дозах близких к физиологическим позволяет удерживать сахар в крови близким к нормальному. Такая молекулярно-клеточная основа диабета позволяет построить эффективную тактику и стратегию его лечения и полного излечения.
Важнейшие этапы этой стратегии:
- 1.Ранняя диагностика додиабетического состояния.
- 2.Биотехнологическая и лекарственная профилактика иммунных процессов, вызывающих диабет.
- 3.Биотехнологические пути излечения ИЗСД.
- 4.Молекулярное подражание.
Коротко остановимся на каждом из перечисленных путей:
- 1.Ранняя диагностика додиабетического состояния.
Как уже отмечалось, к настоящему времени иммунная природа СД1 стала ведущей концепцией его развития. Непреложен факт, что снижению секреции инсулина предшествует типичныое иммунное воспаление в бета -клетках островков. Долгий и трудный поиск белков из инсулин продуцирующих клеток, начинающих аутоиммунный процесс, увенчался к началу 90-х годов примечательным открытием. Был найден так называемый Р-64 белок, свойственный только для бета-клеток, антиген, являющийся ферментом (GAD-64 или «ГАД», как называют его пациенты с диабетом) и связанный с мембраной инсулин продуцирующей клетки. «ГАДы» появляются в крови задолго до первого повышения сахара в крови. Отсюда вывод: массовое диспансерное обследование населения на наличие «ГАДов» в крови – необходимый этап ранней диагостики додиабетического состояния. Здесь, подобно тому как при СПИДе наличие в крови антител к вирусу является признаком вирусоносительства, так и антитела «ГАД» – показатель преддиабета. Вероятно, при более тщательном изучении антигенной поверхности бета – клеток, производящих инсулин, будут найдены и другие указатели до диабетического состояния, однако, создание теста на этот антиген представляет сейчас уже более чем актуальную задачу. При создании тест- полосок или тест-таблеток для определения антител «ГАД» следует заранее предусмотреть простоту и доступность выполнения массового тестирования вне специализированных центров: в медпунктах, поликлиниках и даже способом самоконтроля. Это позволяет сделать метод для экспресс-анализа с помощью простого биосенсора.
- 2.Биотехнологическая и лекарственная профилактика иммунных процессов, вызывающих диабет.
После обнаружения процесса аутоиммунного воспаления, направленного против бета-клеток логически следует включить все доступные и уже апробированные методы лечения иммунного воспаления. Общая природа и механизм СД1 с другими аналогичными по развитию болезнями (ревматоидный артрит, бронхиальная астма, неспецефический язвенный колит и т.п.) определяет и общую для лечения лекарственную базу – гормонотерапия, иммунодепрессанты, десенсибилизирующие средства. Оставляя эти традиционные подходы за рамками обсуждения, выделим два способа для осуществления избирательного подавления иммунного воспаления при СД1.
Первый из них – создание так называемой противодиабетической вакцины. Следует иметь в виду, что воспалительное поражение инсулин производящих бета-клеток вызывается известным семейством Т-лимфоцитов-убийц (киллеров). Особенность этого семейства клеток-убийц наличие на их поверхности связывающих компонентов, «прилипающих» к поверхностным структурам бета -клеток. Другая особенность «убийц» – высокая скорость размножения клеток в процессе иммунного разрушающего воспаления и количественное возрастание доли «убийц» среди других клеток лимфоцитов крови. Это семейство «убийц» лимфоцитов, может быть легко извлечено из общей массы иммунных клеток крови с помощью известной связывающей изолирующей техники. Последующая активная иммунизация этими клетками, а точнее, препаратами из них, должна приводить к избирательному удалению клеток «убийц» из кровотока собственными силами организма. Как и всякая вакцина – это радикальный путь контроля клеточного звена иммунитета. Вакцина помогла бы как излечивать людей в начальной стадии СД1, так и вакцинировать людей, включая детей от диабета так же, как в наши времена проводится вакцинация от оспы или от коклюша, дифтерии, столбняка.
Неклеточное «жидкостное» звено иммунного воспаления предполагается регулировать следующим способом.
Разрушающие антитела к бета-клеткам продуцируются клетками крови «В-лимфоцитами». Они взаимодействуют с поверхностью инсулин-продуцирующих клеток (бета – клеток), в результате чего неминуемо наступает разрушение бета – клеток. Для устранения подобного разрушения предполагается применить «отвлекающую» стратегию. В качестве такого «отвлекающего средства» целесообразно искусственно синтезировать «маленькие молекулы», похожие на поверхностные компоненты, закрепленные на мембранах инсулин – продуцирующих бета-клеток, индуцирующих аутоиммунный процесс. «Маленькие молекулы» будут состоять всего из 3-5 «кирпичиков» – аминокислот. Фрагментов из этих «кирпичиков», вводимых в кровь в качестве «отвлекающего» или «связывающего» препарата будет достаточно, чтобы связать и нейтрализовать агрессивные белки -антитела, вырабатываемые «В-лимфоцитами». Связанные «маленькими молекулами» антитела быстро и легко выводятся из организма путём их разрушения своей иммунной системой, с мочой, разрушаются специальными клетками Купфера в печени.
- 3.Биотехнологические методы лечения СД1.
По этому вопросу у автора книги «Инсулинотерапия для «чайников» имелись значимые разногласия с профессором В.А. Исаченковым, что являлось предметом острых дискуссий. Между тем считаем необходимым привести мнение профессора БЕЗ критических комментариев. Лечение СД1 сводится к обеспечению организма инсулином извне. При этом важны как источники инсулина, так и способы его доставки и транспорта, в организме, иначе говоря, его лекарственные формы. Со стороны биотехнологии можно наметить следующие пути реализации этих направлений.
Источники инсулина можно разделить на внутренние и внешние.
А. Внутренние источники инсулина.
Гибель бета-клеток островскового аппарата при СД1 выдвигает вопрос иных источников инсулина в организме. Наиболее радикальный путь – генная трансплантация. Под генной трансплантацией мы понимаем перенос и вставку активного гена инсулина в работающую клетку, отличную от обычной бета-клетки. Химический синтез гена в настоящее время представляет собой рутинную процедуру, несложен и его перенос в разнообразные клетки – приёмники. Например, как мы упоминали в других главах, ген инсулина вставляется в дрожжевые клетки или в кишечную палочку. Биотехнологи заставляют чуждые человеку микроорганизмы вырабатывать инсулин человека, который после очистки фасуется по флаконам и продаётся в аптеке. Новым шагом в технологии производства инсулина явилась бы имплантация (внедрение) гена инсулина в собственные телесные клетки больного СД1. При этом отпадает проблема иммунного отторжения такого клеточного материала, начинающего производить инсулин в кровь. Клетки-приёмники гена должны удовлетворять двум требованиям – иметь достаточно высокую способность к размножению и легко приживаться после процедуры внедрения. Этим требованиям могут отвечать многие клетки: клетки – предшественники соединительной ткани (фибробласты), выстилка (эпителий) слизистых оболочек, клетки ткани слюнных желез или простаты. При введении наряду с геном соответствующих регулирующих генных участков (оперонов, промоторов) – такие клетки будут работать подобно обычным бета-клеткам, и выработка собственного инсулина будет зависеть от концентрации сахара (глюкозы) в крови. Другой аспект этой проблемы – хирургическая пластика, протезирование такого «Инсулинового реактора». По-видимому, имитатор островковой бета- клеточной ткани должен создаваться с помощью хирургов и выглядеть как образование с развитой широкой поверхностью для размещения в нем достаточного количества клеток, снабженных хорошим кровообращением.
Скажем о других возможных источниках внутреннего инсулина. Как известно, синтез инсулина бета – клетками осуществляется только в стадии их наивысшей специализации после утраты клетками, предшественникаи бета-клеток, способности к размножению. Специалзированное состояние достигается, в свою очередь, серией деления клеток-предшественников. В отличие от известного процесса специализации (дифференцировки) стволовых клеток крови с участием веществ регуляторов, факторы, стимулирующие дифференцировку клеток островков, четко не определены. Вместе с тем, целый ряд экспериментальных данных указывает на их существование. Так, например, клетки опухоли из пре-бета-клеток (инсулиномы золотистого хомячка), бесконечно размножаемые в пробирке вне организма, утрачивают способность к синтезу и секреции инсулина, по после возвращения в организм быстро восстанавливают способность к продукции инсулина. Возможно, поиск факторов, обеспечивающих размножение, специализацию клеток и регуляцию образования инсулина будет также плодотворен, как это имело место ранее при обнаружении целой гаммы белков – регуляторов синтеза гормонов клеткам гипофиза. По мнению доктора Хорхе Каналеса, опубликованному в книге «Виртуозная инсулинотерапия» и в предшествующих книгах такими регулирующими белками для пре-бета-клеток выступают белки «инсулинового комплекса Каналеса» (препроинсулин, проинсулин, N-пептид, C- пептид, амилин), что обсуждалось нами в предшествующих главах.
Б. Внешние источники инсулина.
Профессор В.А. Исаченков считал, «что время повышенного энтузиазма по поводу применения для лечения СД1 гормона инсулин, получаемого из кишечной палочки или дрожжевых грибков, уже прошло. Сложность организации молекулы человеческого инсулина еще долго не позволят отказаться от традиционных источников гормона – поджелудочной железы свиньи и крупного рогатого скота. Тем не менее, даже эти традиционные источники инсулина могут быть использованы с большей эффективностью при приложении к ним новых биотехнологических достижений». Профессор предлагал в этом плане три подхода:
- 1)В связи с особой подверженностью бета-клеточного островкового аппарата иммунной агрессии, препараты, применяемые для коррекции СД1, должны быть проверены с учетом новых параметров. При длительной заместительной терапии вместе с гормоном могут попадать и присутствующие в препарате аллергены. Не сам инсулин, а в первую очередь, антигены, экстрагируемые из кишечной палочки или дрожжевых грибов, могут становиться причиной продолжающегося иммунного воспалительного разрушения собственных бета-клеток. В особенности это касается препаратов генетически модифицированных инсулинов. Эти антигены могут иметь оказывать вакцинирующее действие при введении человеку. Следует ввести обязательное тестирование препаратов инсулина, производимых эндокринной индустрией, на цитотоксическое действие по отношению к собственным бета-клеткам,проводимое по специальным методикам.
- 2)Длительное применение генетически модифицированного инсулина неизбежно вызывает образование антител к нему. Невосприимчивость к все повышающимся дозам препарата, похожего на гормон инсулин при длительной терапии становится следствием иммунной нейтрализации биологической активности препарата. При проведении инъекции генетически модифицированного инсулина следует предварять введение «маленьких молекул». Эти фрагменты, подобно молекулярным наездникам, уведут антитела из кровотока и предотвратят их антигормональное действие.
- 3)Использование управляемых микрокапсул для транспорта и доставки
инсулина. Применяемые ныне инъекции инсулина во многих отношениях мало адекватны, хотя бы по хронобиологическим закономерностям. Хронобиологическим аспектам инсулинотерапии много писал Хорхе Каналес в 1998 -2001 г. В нашей книге хронобиологическим аспектам инсулинотерапии посвящены многие страницы. Хронобиология учитывает воздействие фаз солнца, луны и подобные воздействи на организм человека. Проблемам хронобиологии при диабете посвятил значимую часть своих исследований Кавалер Почётного знака РДА «Вместе мы сильнее!» профессор Рапопорт С.И. Преодолеть это узкое место – заветная мечта врача. Вероятно, создание так называемых управляемых микро контейнеров инсулина решило бы эту проблему. Внутренний объем капсул заполняют инсулином, оболочка состоит из белково-жировых компонентов, совместимых с внутренней средой организма. Капсулы имеют чрезвычайно малые размеры, так что они беспрепятственно распределяются по всему кровотоку, вплоть до самых мелких сосудов – капилляров. Самое же примечательное свойство этих капсул – встроенные в их мембрану инсулиновые каналы. Эти каналы, по сути, представляют собой датчики, способные определять концентрацию глюкозы в крови. При возрастании её уровня над физиологической нормой, инсулиновые каналы открываются и обеспечивают вход гормона из капсул в кровоток. При нормализации показателя глюкозы каналы закрываются и удерживают инсулин до новой потребности в нем.
- 4.Молекулярное подражание.
На протяжении десятилетий медицинская статистика накопила данные, свидетельствующие о том, что первая манифестация диабетического состояния происходит после ряда вирусных, микробных и паразитарных инфекций. Детальный анализ этих причинно-следственных отношений привел к проблеме так называемого молекулярного подражания возбудителям инфекций. Дело в том, что внедрение и «диверсионно-подрывная» деятельность возбудителя инфекции осуществляется под камуфляжем структур, химически родственных поверхностным белкам бета – клеток. Это общебиологическое явление оказалось особенно характерным для развития СД1. Похожие по структуре белки и иные химические компоненты возбудителя и поверхности бета – клеток вводят в заблуждение собственную иммунную систему человека. После окончания вирусной атаки иммунная система человека начинает работать против структур, расположенных в бета – клетке, что уничтожает эти клетки. Продукция инсулина прекращается. Для предотвращения такого явления нужно конструирование синтетических вакцин нового поколения к различным возбудителям, способным к молекулярному подражанию.
Изложенная программа не претендует на исчерпывающий охват столь сложной проблемы как СД1 и может быть дополнена и детализированна. Вместе с тем, она затрагивает корневые аспекты проблемы, акцентуируя внимание на возможностях биотехнологии в решении задач диагностики, профилактики и излечения СД1. Для реализации их в интересах огромного числа больных целесообразно было бы сконцентрировать усилия сохранившихся научных коллективов, объединив их общей программой.
Мы готовы ответить на ваши вопросы на Форуме сайта www.diabetes-ru.org или ТОЛЬКО СПЕЦИАЛИСТАМ электронной почтой Этот адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
Пациентам, которые присылают «Дневники самоконтроля» по установленной форме с просьбой «Прошу, чтобы М. Богомолов дал рекомендации и откорректировал дозы по дневнику» должен ответить, что нас, врачей в РДА ОЧЕНЬ мало – дневниками занимаются меньше десятка. НО… Все рекомендации, перед тем как быть отправленными члену Клуба «Школа диабета», мне ОБЯЗАТЕЛЬНО приходится просматривать. Разве у вас за прошедшие 23 года хоть раз возникли сомнения в адекватности советов?
Миссия РДА – излечение
