Воспаление поджелудочной железы при диабете лечение
Панкреатогенный сахарный диабет – эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) – вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.

Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
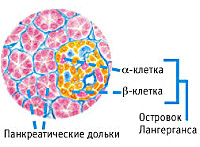
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови – не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Поджелудочная железа играет ведущую роль в обмене веществ и работе системы пищеварения. В результате сахарного диабета данный орган вырабатывает недостаточное количества инсулина, из-за чего скапливается сахар в крови.
Инсулин необходим организму для того, чтобы снабжать глюкозой внутренние органы и обеспечивать полноценную жизнь человека. Нарушенная поджелудочная железа и диабет значительно уменьшают уровень вырабатываемого гормона или полностью останавливают его синтезирование.
Подобное нарушение носит название панкреатический сахарный диабет. Развивается заболевание по причине нарушения обменного процесса и кислотно-щелочного баланса.
Как развивается болезнь
Чаще всего первичная болезнь появляется, когда наблюдаются проблемы с поджелудочной железой – нарушается работа островкового аппарата и уровень гемоглобина становится пониженный.
Причиной этого может быть частое употребление алкогольных напитков, желчнокаменная болезнь, также заболевание иногда дает о себе знать после операционного лечения поджелудочной железы.
Нарушение работы поджелудочной железы при диабете сопровождается следующими симптомами:
- Больной чувствует боли в животе;
- Наблюдается нарушение стула.
Первичная форма воспаления проявляется болью различной интенсивности, которая может наблюдаться в разных местах. Длительность первичной фазы составляет около десяти лет.
При развитии следующей фазы нарушение проявляется в виде рвоты, изжоги, метеоризма, тошноты и диареи. Когда болезнь запущена, помочь больному очень трудно, так как разрушаются клетки и формируется привыкание к глюкозе. Показатели глюкозы повышаются, когда человек поест, в остальных случаях уровень сахара находится в норме.
При сахарном диабете 2 типа нередко можно выявить хроническую форму панкреатита. Само по себе заболевание возникает, если во время воспаления нарушились функции поджелудочной железы и произошло увеличение уровня сахара в крови. В этом случае человек ощущает острую боль в районе живота, также нарушается работа системы пищеварения.
Панкреатический сахарный диабет второго типа может иметь одну из трех фаз:
- У больного периодически наблюдается обострение, и болезнь переходит в ремиссию;
- Выявляется нарушение обменных процессов;
- Врач диагностирует развитие сахарного диабета второго типа.
Симптоматика болезни
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Когда имеется панкреатический сахарный диабет, больной ощущает тошноту и сухость в ротовой полости. У человека сильно и постоянно болит с правой или левой стороны в области ребер. Если при приступе боли не начать своевременное медикаментозное лечение, подобное состояние может привести к болевому шоку.
Из-за резкого воспалительного процесса ухудшается самочувствие пациента. Болезнь может повышать или понижать показатели артериального давления, также растет температура тела.
Кожа бледнеет, появляется тошнота, во рту сильно пересыхает. При воспалении также наблюдается рвота с желчью. Если врач выявляет подобную болезнь, человек несколько дней соблюдает строгую диету, после чего назначается лечение поджелудочной железы при сахарном диабете.
- Заболевание нередко сопровождается поносом или запором.
- У больного появляется одышка, он усиленно потеет, особенно после рвоты. Так как желудок и кишечник не могут полноценно сокращаться в моменты приступов, может вздуваться живот.
Симптомом воспаленной поджелудочной железы является синий оттенок на коже в районе поясницы или пупка.
Сахарный диабет и поджелудочная железа: методы лечения
Перед тем, как лечить поджелудочную железу при сахарном диабете при помощи таблеток, пациент обязательно соблюдает строгую лечебную диету. Подобная терапия помогает нормализовать выработку инсулина и улучшить работу пораженного внутреннего органа.
Многие интересуется, как восстановить поджелудочную железу и возможно ли полностью вылечить болезнь. Так как лечение проходит очень сложно, без лекарственных средств здесь не обойтись.
Больной принимает гормональные препараты и ферменты. Также важно правильно питаться, максимально исключить из рациона все вредные продукты и следовать всем врачебным рекомендациям.
- При болях в животе назначаются препараты обезболивающего и спазмолитического действия Папаверин, Но-Шпа.
- Когда нужно поддержать работу поджелудочной железы, принимают разгрузочные лекарства Мезим, Панкреатин, Дигестал.
- Чтобы не допустить развитие инфекции, используется антибактериальная терапия, лечащим врачом назначаются легкие антибиотики.
- Препарат Метформин 500 и поджелудочная железа созданы друг для друга при наличии второго типа сахарного диабета. Дополнительно диабетики принимают Дибикор, который оказывает влияние на пораженный орган и нормализует обменные процессы.
Врач может проконсультировать, как почистить поджелудочную железу в домашних условиях и получить низкий сахар. Для этого имеются всевозможные способы, и такая терапия действительно помогает.
- Корни цикория измельчают, в банку добавляют две чайные ложки смеси и стакан кипятка. Лекарство варится в течение пяти минут, остужается, процеживается. Принимают средство для улучшения деятельности внутренних органов по несколько глотков в течение суток. Длительность лечения составляет месяц, после чего делается недельный перерыв, и терапия повторяется.
- Сниженный сахар можно получить воздействием настойки из листьев облепихи. Сырье в количестве двух чайных ложек заливается горячей водой, настаивается в течение 50 минут, процеживается. Лекарство употребляется по полстакана трижды в сутки до еды. Такое средство ценится поддержанием работы поджелудочной железы путем ее очищения и выведения желчи.
Как восстановить работу поджелудочной железы при помощи диеты
Пациенты нередко спрашивают, можно ли восстановить работу пораженного органа, как снизить уровень сахара в крови и каким образом нужно поддерживать здоровье после терапии.
Чтобы больной быстрее выздоровел, необходимо для лечения не только использовать лекарственные средства, но и принимать в пищу только то, что действительно полезно для диабетика.
Восстановление поджелудочной железы занимает достаточно длительное время. Нужно следовать основным правилам грамотного питания, строго соблюдать соотношение белков, жиров и углеводов в меню. Диетолог должен рассказать пациенту, что означает понятие гликемический индекс и как правильно пользоваться специальной таблицей.
- В день разрешается употреблять около 350 грамм углеводов, 100 грамм белков и 60 грамм жиров.
- Питаться нужно часто, но понемногу, не менее пяти-шести раз в день.
- Продукты для диабетика лучше всего варить при помощи пароварки. Нужно полностью отказаться от жареного. Тушить и запекать блюда разрешено только в случае ремиссии.
- Блюда нельзя приправлять специями, чесноком, уксусом и иными продуктами, которые способствуют раздражению слизистой оболочки кишечника.
- При обострении заболевания и во время терапии исключается жирная, соленая, острая, копченая и сдобная пища.
Прежде чем лечить поджелудочную железу при сахарном диабете, следует обязательно проконсультироваться с лечащим врачом. Он объяснит взаимосвязь между болезнью и грамотным питанием, подскажет разрешенные народные средства, которые используют для улучшения общего состояния больного.
В связи с этим к проблеме стоит подходить внимательно, чтобы вовремя выявить нарушение работы поджелудочной железы, её заставляют полноценно работать и принимают сахароснижающие таблетки от диабета.
Как и чем лечить поджелудочную железу при СД рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Сахарный диабет (СД) – одно из серьезных заболеваний поджелудочной железы, которое оказывает непосредственное влияние на ее работу. На фоне развития такой патологии пациенты часто испытывают боли в области данного органа, жалуются на сопутствующую малоприятную симптоматику. Почему же болит поджелудочная при диабете и как с этим бороться? Поговорим далее.
Боли в поджелудочной железе при диабете
Развитие сахарного диабета приводит к различным патологическим процессам в органе, продуцирующем инсулин. В момент прогрессирования недуга в поджелудочной происходят дистрофические изменения и поражения: эндокринные клетки значительно уменьшаются в размерах или вовсе погибают. Это может приводить к двум сценариям развития дальнейших событий:
- возникновению панкреатита;
- полному прекращению функционирования органа.

Данные изменения происходят вследствие того, что соединительная ткань начинает заполнять место погибших эндокринных клеток, сдавливая здоровые клетки и приводя к их гибели.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
СД – заболевание, которое может привести не просто к патологическим изменениям в поджелудочной железе, но и вызвать полную гибель органа.
Любые деструктивные нарушения в инсулинпродуцирующем органе протекают на фоне ярко выраженного болевого синдрома, интенсивность которого зависит от стадии заболевания, степени поражения железы.
Механизм появления болей в поджелудочной при диабете
На первых этапах развития СД боли в области поджелудочной железы – большая редкость. Чаще всего болевой синдром дает о себе знать по мере развития такого заболевания, как панкреатит.
При панкреатите, на начальных его стадиях, диабетик испытывает периодические боли в области железы. В это время периоды обострения сменяются стадиями ремиссии. Длится этот этап примерно 10-12 лет.
В последующем к болям разной интенсивности и локализации присоединяется сопутствующая симптоматика, свидетельствующая о нарушениях процессов пищеварения:
- расстройство стула;
- изжога;
- повышенное газообразование;
- снижение аппетита и т. п.
Как только панкреатит переходит в хроническую форму, начинается процесс разрушения клеток поджелудочной, формирование толерантности к глюкозе. При этом показатель сахара в крови натощак остается в пределах нормы и повышается после приема пищи, боли становятся более выраженными.
При воспалении поджелудочной, диабетика, как правило, мучают интенсивные, внезапно возникающие боли в верхней части живота, в правом или левом подреберье. Локализация болей напрямую зависит от того, какой отдел железы оказался пораженным. Иногда боли могут иррадиировать в область спины.
При полном поражении поджелудочной человека мучает постоянная опоясывающая боль. Во время пальпации живота больной испытывает сильный дискомфорт, интенсивные боли.
Поджелудочная железа на УЗИ при диабете
Сахарный диабет – болезнь, при которой поджелудочная железа претерпевает различные изменения. При развитии недуга в ней наблюдаются:
- склеротические процессы;
- липоматоз;
- атрофия отдельных участков.
В первые годы после заболевания диабетом, при проведении ультразвукового исследования поджелудочной какие-либо изменения со стороны органа не выявляются. В более позднем периоде наблюдаются мелкие участки уплотнений, при этом размеры железы по-прежнему остаются в пределах допустимой нормы.
У пациентов с длительным течением СД во время УЗИ наблюдаются многочисленные обширные участки уплотнений, которые находятся преимущественно в области головки. При этом в размерах железа становится меньше допустимых норм.
Определяемые во время диагностики изменения в поджелудочной железе имеют много сходного с картиной, которая наблюдается при обычном воспалении органа – типичном панкреатите.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Очень часто определяемые на эхограммах изменения в поджелудочной железе выявляются на фоне различных изменений и нарушений со стороны желчного пузыря и печени.
Познавательное видео о поджелудочной железе
Поджелудочная железа: где находится, за что отвечает. Интересный разговор о том, как влияет алкоголь на поджелудочную железу, приводя в итоге к возникновению сахарного диабета. Возможные проблемы и методы их лечения.
Как лечить поджелудочную диабетику?
Лечение диабетиков с одновременным воспалением в поджелудочной железе – задача не из легких. Как правило, симбиоз таких патологий довольно тяжело поддается лечению. Это обусловлено тем, что необходимо проводить соответствующую терапию не только для нормализации углеводного обмена, но и для решения такой проблемы, как ферментативная недостаточность.
Основные способы лечения включают следующее.
Диетическое питание
При повышенном уровне сахара в крови и наличии панкреатита чрезвычайно важно соблюдать правильный рацион питания: полностью отказаться от «запрещенных» продуктов, сделав основной упор на полезные для организма диабетика продукты питания. Конкретные рекомендации по поводу диетического рациона может дать гастроэнтеролог, эндокринолог или диетолог.
В первую очередь из рациона следует исключить все продукты с повышенным содержанием жиров, острые блюда, значительно ограничить потребление хлебобулочной продукции, мясных бульонов, капусты, яблок, различных соусов.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
При диабете и воспалении поджелудочной разрешены только специальные сладости для диабетиков.
Не рекомендованы для диабетиков продукты, раздражающе действующие на органы ЖКТ, они способствуют росту или резким скачкам уровня глюкозы в крови, создают дополнительную нагрузку на поджелудочную железу.
За основу можно взять следующую диету, рекомендованную людям, страдающим диабетом, периодическими или постоянными болями в поджелудочной железе:
- фрукты и овощи с низким содержанием сахаров в обработанном виде – до 400 г за одни прием пищи;
- белковые блюда – 100-120 г;
- пищевая заправка – 30-50 г.
Следуя простым и понятным рекомендациям относительно питания, лечить поджелудочную и держать уровень сахара в крови в пределах нормы будет намного проще. При этом следует помнить о том, что диета – не панацея, а лишь одна из составляющих комплексного лечения, которая должна использоваться совместно с основной медикаментозной терапией.
Медикаментозная терапия
Если у человека, страдающего диабетом, случилось обострение, и воспалительный процесс в поджелудочной железе дал о себе знать сильными болями и прочей сопутствующей симптоматикой, предпочтительно лечь в стационар и пройти необходимое лечение. В условиях больницы имеется больше возможностей для более быстрого снятия болевого синдрома и улучшения состояния, в том числе за счет внутривенных вливаний и инъекций.
Если боли не сильно выражены, а ложиться в больницу уж очень не хочется, можно попытаться справиться с начинающимся воспалением с помощью следующих препаратов:
- «Омепразол» или «Фамотидин» – препараты, уменьшающие болевой синдром за счет снижения продукции соляной кислоты в желудке.
- «Церукал» или «Мотилиум» – помогают справиться с тошнотой и рвотой.
- «Креон», «Панкреатин» – ферментные препараты, уменьшающие секрецию ферментов железы, создавая тем самым для нее функциональный покой.
- «Баралгин», «Диклофенак» или «Парацетамол» – обезболивающие средства, которые помогают справиться с интенсивными болями.
Очень часто СД и воспаление поджелудочной протекают на фоне желчнокаменной болезни или холецистита. В таком случае будет целесообразным прием спазмолитиков, например, «Но-шпы» или «Дюспаталина».
Народные средства
Являются вспомогательным методом лечения и не могут рассматриваться в качестве альтернативы медикаментозному лечению.
Сок из брюссельской капусты. Популярное в народе средство, эффективность которого доказана не одним поколением народных целителей. Они утверждают, что регулярное потребление свежевыжатого напитка способствует нормализации работы поджелудочной железы, стимулирует ее внешнюю и внутрисекреторную работу.
Свежевыжатый сок готовится из овощной смеси: брюссельской капусты с добавлением таких овощей, как морковка, зеленая стручковая фасоль и листовой салат.
Комбинация соков удачно используется при лечении пораженного органа, для уменьшения негативной симптоматики СД, борьбы с панкреатитом в стадии ремиссии или обострения.
Приготовить чудодейственный напиток весьма просто: основные ингредиенты берутся в равных пропорциях и перемалываются в мясорубке. Из полученной кашицы через марлю выдавливается сок. Принимать напиток следует по ½ стакана утром перед едой.
Продолжительность лечения – ровно 4 недели. Через пару недель курс лечения, при необходимости, можно повторить.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Параллельно с лечением свежевыжатым соком диабетику следует не забывать про лечебную диету.
Компресс из простокваши. Используется при сильных болях в железе, которые возникли при обострении панкреатита.
Небольшой кусок марли следует хорошенько пропитать кисломолочным продуктом, уложить на верхнюю часть живота, захватив его левую половину. Сверху положить компрессную бумагу и хорошенько укутать теплым платком. Компресс рекомендовано прикладывать на всю ночь. Длительность лечения составляет от четырех до шести недель.
Настой из цветков ромашки и бессмертника. Эффективное средство для снятия воспаления в железе и уменьшения болей разной интенсивности. Чтобы приготовить целебный напиток, следует: в стеклянную емкость всыпать по одной столовой ложке ромашки и бессмертника, и залить полученную смесь 250 мл кипятка. Дать выстояться в течение получаса, после чего процедить. Пить лекарственный настой по 100-150 мл дважды в день за час до еды. Длительность терапии составляет от двух до трех недель.
Настой из овса. Полкилограмма овса залить 1 л кипятка и дать настояться в течение часа. Затем – процедить. Принимать по четверти стакана трижды в день.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
О пользе овса для диабетика читайте в следующей статье: https://diabet.biz/pitanie/produkty/krupy/oves-pri-saxarnom-diabete.html.
Кефир с гречкой. Гречка перемалывается до получения гречневой муки. 20-25 г исходного ингредиента заливается 200 мл кефира на ночь и утром употребляется в качестве завтрака.
Тройная настойка. Используется для улучшения процесса выработки инсулина, уменьшения болей при воспалении поджелудочной, поддержания хорошего самочувствия у людей, страдающих повышенным уровнем глюкозы в крови.
Для приготовления настойки используются три основных компонента:
- 50 г измельченного лука залить стаканом водки и дать настояться в темном месте на протяжении пяти дней. Процедить.
- 50 г мелко нарубленных листьев грецкого ореха залить стаканом водки и также настоять в течение 5-7 дней в прохладном темном месте. После процедить.
- Траву манжетки залить стаканом водки и дать настояться в течение такого же времени, затем процедить.
Когда основные ингредиенты настойки будут готовы, все они смешиваются в следующей пропорции: 150 мл первой, 60 мл – второй, 40 мл – третьей. Получившееся лекарственное средство следует пить: две чайные ложки 2 раза в день за полчаса перед утренним и вечерним приемом пищи.
Что делать при сильных болях в поджелудочной
Если болевой синдром застал врасплох, можно сделать следующим образом:
- На 24 часа полностью отказаться от пищи, и пить только минеральную воду (негазированную или выпустить газ из газированной) небольшими порциями каждые 15-20 мин. В качестве альтернативы воде могут использоваться отвар шиповника и некрепкий черный чай.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
От соков на период обострения придется отказаться.
- На второй день начать дробно и часто питаться, сделав основной упор в рационе на каши, нежирные мясо и рыбу, приготовленные на пару, вареные овощи и печеные фрукты.
- На 3-4 день понемногу ввести в рацион кисломолочные продукты.
- Полностью отказаться от жареного, сладкого, выпечки, субпродуктов и консервов, магазинных соусов, шоколада.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Придерживаться такой строгой диеты необходимо не менее 1-2 месяцев.
Операция на поджелудочной железе при диабете
Хирургическое лечение поджелудочной железы при диабете, как и других органов, проводится лишь по определенным показаниям, в случае острой необходимости.
Очевидно, что хирургическое вмешательство может быть рекомендовано до появления тяжелых осложнений СД: прогрессирующей ретинопатии, нефропатии, серьезных проблем с крупными и мелкими сосудами.
Трансплантация может быть рекомендована пациентам, у которых орган оказался пораженным настолько, что перестал справляться со своими функциональными задачами. Второй случай, когда может проводиться операция – развивающиеся осложнения угрожают жизни диабетика.
Состояния, при которых проводится пересадка:
- серьезные патологические изменения со стороны органа при диабете 1-го или 2-го типа;
- рак железы;
- синдром Кушинга;
- прогрессирующие гормональные нарушения;
- прогрессирующая нефропатия.
Кроме того, хирургическое лечение рекомендовано тогда, когда пищеварительные ферменты не выводятся из органа и приводят к его разрушению.

Существует всего несколько возможных вариантов проведения трансплантации органа:
- Одновременная пересадка железы и почки. Проводится при диабетической нефропатии, уже имеющейся почечной недостаточности, дисфункции почек.
- Изолированная пересадка. Рекомендуется диабетикам с диабетом первого типа при отсутствии тяжелых осложнений.
- Пересадка почки с последующей пересадкой железы. Такое оперативное вмешательство рекомендовано, если имеется необходимость защитить пациента от развития нефропатии и прочих осложнений диабета.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Официальная статистика говорит о том, что оперативное лечение поджелудочной железы оказывается успешным в 85% случаев.
При диабете первого типа без серьезных сопутствующих осложнений может применяться экспериментальная методика лечения, которая предусматривает пересадку отдельных клеток органа.
Трудности трансплантации поджелудочной железы вызваны поиском подходящего донора. Так как данный орган является непарным, он не может быть взят для пересадки у живого человека. Донорским материалом выступают только трупные органы.
Другая проблема – минимальные сроки хранения. Поджелудочная – орган, который не терпит кислородного голодания и погибает уже через 30 минут с момента прекращения поступления кислорода. Только холодная консервация способна сохранить жизнеспособность железы и продлить ее на 3-6 часов.
Как видим, проблемы с поджелудочной железой – распространенное явление среди диабетиков. Несмотря на сложный диагноз и наличие различных сопутствующих заболеваний и осложнений, поддерживать нормальную работоспособность органа вполне возможно. Главное – вовремя обратиться к врачу, заняться лечением, скорректировать рацион и придерживаться правильного режима питания.
