Все анализы крови при сахарном диабете атеросклерозе


Сахарный диабет представляет собой сложное заболевание, которое не поддается полному излечению. Однако это не значит, что человеку необходимо смириться с поставленным диагнозом и не предпринимать никаких мер. Да, вылечить диабет полностью невозможно, но контролировать его и предотвратить развитие на его фоне осложнений, вполне.
Для этого требуется регулярно сдавать анализы крови, благодаря которым каждый диабетик сможет отслеживать:
- как работает его поджелудочная железа и имеются ли у него в организме бета-клетки, которые синтезируют инсулин, необходимый для переработки глюкозы в крови;
- насколько эффективным является проходимое на данный момент лечение;
- развиваются ли осложнения и насколько они выражены.
Одним словом, регулярные исследования крови позволяют контролировать течение болезни и своевременно реагировать на возникающие проблемы со здоровьем, тем самым возвращая себе шанс вести нормальный образ жизни.
Какие анализы нужно сдавать?
При сахарном диабете рекомендуется регулярно сдавать следующие анализы:
- глюкоза в крови;
- гликированный гемоглобин;
- фруктозамин;
- общий анализ крови (ОАК);
- биохимический анализ крови;
- общий анализ мочи (ОАМ);
- определение микроальбумина в моче.
Параллельно с этим требуется периодически проходить полную диагностику, которая включает в себя:
- ультразвуковое исследование почек;
- офтальмологическое исследование;
- допплерография вен и артерий нижних конечностей.
Данные исследования помогают выявить не только скрытый сахарный диабет, но и развитие характерных для него осложнений, например, варикозного расширения вен, снижения частоты зрения, почечной недостаточности и т. д.
Глюкоза в крови
Данный анализ крови при сахарном диабете является очень важным. Благодаря ему можно отслеживать уровень глюкозы в крови и работу поджелудочной железы. Проводится этот анализ в 2 этапа. Первый – натощак. Он позволяет выявить развитие такого синдрома, как «утренняя заря», для которого характерно резкое увеличение концентрации глюкозы в крови в районе 4–7 часов утра.
Но чтобы получить более достоверные результаты, проводится второй этап анализа – кровь сдается повторно спустя 2 часа. Показатели этого исследования позволяют осуществлять контроль за усвоением организмом пищи и процессов расщепления глюкозы.
Данные исследования крови диабетикам необходимо проводить каждый день. Для этого не нужно каждое утро бежать в поликлинику. Достаточно просто приобрести специальный глюкометр, который позволит проводить эти анализы не выходя из дома.

Норма сахара в крови
Гликированный гемоглобин
Краткое название – HbA1c. Этот анализ проводится в лабораторных условиях и сдается 2 раза в год при условии, если пациент не получает инсулина, и 4 раза в год при прохождении лечения инсулиновыми инъекциями.
Важно! Анализ на определение гликированного гемоглобина не позволяет получить информации о том, насколько активно происходят процессы повышения и снижения сахара в крови. Он способен показывать только средний уровень глюкозы за последние 3 месяца. Поэтому так важно ежедневно самостоятельно следить за данными показателями при помощи глюкометра.
В качестве биологического материала для проведения данного исследования берется венозная кровь. Результаты, которые он показывает, диабетикам нужно обязательно записывать в свой дневник.
Фруктозамин
При диабете 1 или 2 типа данный анализ рекомендуется сдавать каждые 3 недели. Его правильная расшифровка позволяет отслеживать эффективность проводимого лечения и развитие осложнений на фоне сахарного диабета. Проводится анализ в лабораторных условиях и для исследования берется кровь из вены натощак.

Нормальные показатели фруктозамина при диабете
При расшифровке данного анализа можно выявить нарушения в организме, которые повлек за собой сахарный диабет. Так, например, если у пациента в сыворотке крови был выявлен повышенный уровень фруктозамина, то это может свидетельствовать о наличии у диабетика проблем с почками или о гиперактивности щитовидной железы. Если же данный показатель находится в пределах ниже нормы, то это уже указывает на недостаточную работу щитовидной железы и нарушенном гормональном фоне, а также о развитии диабетической нефропатии.
Важно! В случае если у диабетика в ходе данного исследования были выявлены значительные отклонения от нормы, то требуется проведение дополнительной диагностики на предмет выявления патологий и назначение соответствующего лечения.
ОАК
Общий анализ крови позволяет исследовать количественные показатели составляющих крови, благодаря чему можно выявить различные патологические процессы, происходящие на данный момент в организме. Для исследования берется кровь из пальца. При диабете 1 типа или 2 типа забор биологического материала осуществляется натощак или сразу же после еды.
При помощи ОАК можно осуществлять контроль за следующими показателями:
- Гемоглобин. Когда данный показатель находится ниже нормы, то это может свидетельствовать о развитии железодефицитной анемии, открытии внутреннего кровотечения и об общем нарушении процесса кроветворения. Значительное превышение гемоглобина при сахарном диабете говорит о нехватке жидкости в организме и его обезвоживании.
- Тромбоциты. Это красные тельца, которые выполняют одну важную функцию – они отвечают за уровень свертываемости крови. Если их концентрация снижается, кровь начинает плохо сворачиваться, что увеличивает риск открытия кровотечения даже при незначительном травмировании. Если же уровень тромбоцитов превышает границы нормы, то это уже говорит о повышенной свертываемости крови и может свидетельствовать о развитии воспалительных процессов в организме. Иногда повышение данного показателя является признаком туберкулеза.
- Лейкоциты. Являются стражниками здоровья. Их основная функция – обнаружение и ликвидация чужеродных микроорганизмов. В случае если по результатам анализа наблюдается их превышение нормы, то это говорит о развитии воспалительных или инфекционных процессов в организме, а также может сигнализировать о развитии лейкемии. Пониженный уровень лейкоцитов, как правило, наблюдается после лучевого облучения и указывает на снижение защитных сил организма, из-за чего человек становится уязвимым перед различными инфекциями.
- Гематокрит. Многие люди часто путают этот показатель с уровнем эритроцитов, но на самом деле он показывает соотношение плазмы и красных телец в крови. Если уровень гематокрита повышается, то это говорит о развитии эритроцитоза, если снижается – об анемии или гипергидратации.

Нормы для мужчин и женщин
ОАК при сахарном диабете рекомендуется сдавать минимум 1 раз в год. В случае если наблюдаются осложнения на фоне этого заболевания, данный анализ сдается гораздо чаще – 1–2 раза в 4–6 месяцев.
Биохимический анализ крови
Биохимическая диагностика позволяет выявить даже скрытие процессы, происходящие в организме. Для проведения исследования берется венозная кровь натощак.
Биохимический анализ крови позволяет отслеживать следующие показатели:
- Уровень глюкозы. При исследовании венозной крови уровень сахара в крови не должен превышать 6,1 ммоль/л. Если же этот показатель превышает данных значений, то можно говорить о нарушении толерантности к глюкозе.
- Гликированный гемоглобин. Уровень этого показателя можно узнать не только путем сдачи HbA1c, но и при помощи данного анализа. Биохимические показатели позволяют определиться с дальнейшей тактикой лечения. Если же уровень гликированного гемоглобина превышает 8%, то проводится коррекция проводимого лечения. Для людей, страдающих от сахарного диабета, нормой считается уровень гликированного гемоглобина ниже 7,0%.
- Холестерин. Его концентрация в крови позволяет определить состояние жирового обмена в организме. Повышенный уровень холестерина повышает риски развития тромбофлебита или тромбоза.
- Триглициды. Повышение данного показателя чаще всего наблюдается при развитии инсулинозависимого сахарного диабета, а также при ожирении и сопутствующем СД2.
- Липопротеиды. При диабете 1 типа эти показатели часто остаются в норме. Могут наблюдаться лишь незначительные отклонения от нормы, что не является опасным для здоровья. А вот при диабете 2 типа наблюдается следующая картина – липопротеиды низкой плотности повышены, а липопротеиды высокой плотности занижены. В данном случае требуется срочная коррекция лечения. В противном случае могут появиться серьезные проблемы со здоровьем.
- Инсулин. Его уровень позволяет следить за количеством собственного гормона в крови. При диабете 1 типа этот показатель всегда ниже нормы, а при диабете 2 типа остается в пределах нормы или слегка превышает ее.
- С-пептид. Очень важный показатель, который позволяет произвести оценку функциональности поджелудочной железы. При СД 1 данный показатель также находится на нижних границах нормы или равен нулю. При СД 2 уровень С-пептидов в крови, как правило, находится в норме.
- Панкреатический пептид. При сахарном диабете часто занижен. Его основные функции – контроль выработки сока поджелудочной железой для расщепления пищи.

ОАМ
Для получения более точной оценки состояния здоровья диабетика, сдавать анализ крови и мочи нужно одновременно. ОАМ сдается 1 раз в 6 месяцев и как ОАК позволяет выявить различные скрытые процессы в организме.
Данный анализ позволяет произвести оценку:
- физического свойства мочи, ее кислотность, уровень прозрачности, наличие осадка и т. д.;
- химического свойства мочи;
- удельного веса мочи, благодаря которому можно определить состояние почек;
- уровня белка, глюкозы и кетонов.
Любые отклонения от нормы при сахарном диабете требуют проведения дополнительного обследования пациента. И зачастую с этой целью берется также анализ на определение микроальбуминарии.
Определение микроальбумина в моче
Данный анализ позволяет выявить патологические процессы в почках на раннем развитии. Сдается он так: с утра человек опорожняет мочевой пузырь, как обычно, а 3 последующих порции мочи собираются в специальную емкость.
В случае если функциональность почек в норме, микроальбумин вообще не выявляется в моче. Если же уже имеются какие-либо почечные нарушения, его уровень значительно повышается. И если он находится в пределах 3–300 мг/сут, то это говорит о серьезных нарушениях в организме и необходимости проведения срочного лечения.
Необходимо понимать, что сахарный диабет – это заболевание, которое может выводить из строя весь организм в целом и следить за его течением очень важно. Поэтому не стоит пренебрегать сдачей лабораторных анализов. Это единственный способ держать под контролем эту болезнь.
Читайте также: Какая норма инсулина в крови у женщин?
Аделина Павлова
Медсестра общего профиля. Более 40 лет рабочего стажа. Копирайтер на пенсии. Подробнее об авторе
Последнее обновление: 25 февраля, 2020
При высоких показателях глюкозы и холестерина в крови чаще всего возникает диабетический атеросклероз нижних конечностей, но формироваться атеросклеротические бляшки могут и в других органах, таких как сердце и мозг. Это вызывает опасные для жизни пациента осложнения, которые могут закончиться летально. Связь атеросклероза и СД заключается в повреждающем воздействии на сосуды, что вызывает стремительное нарушение кровообращения в них.
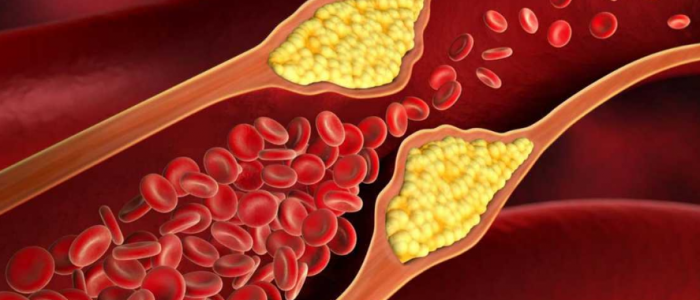
Согласно диссертации на тему «Облитерирующий атеросклероз сосудов нижних конечностей» автор Г. В. Дзяк и Е. А. Коваль, сахарный диабет способствует раннему наступлению осложнений атеросклероза с развитием возможного инфаркта миокарда или инсульта после 3 лет высокого уровня глюкозы.
Связь этих заболеваний
При сахарном диабете сосудистые стенки по всему организму становятся ломкими и подвергаются постоянной микротравматизации. Это провоцирует отложение на их внутренней поверхности липопротеидов, которые накапливаются и со временем формируют атеросклеротическую бляшку. А также атеросклероз артерий вызван нарушением обмена веществ из-за избытка сахара в крови и накопления ЛПНП. Трофические расстройства капилляров обусловлены диабетической ангиопатией вместе с атеросклеротическим поражением сосудов. Это приводит к более быстрому появлению осложнений недостаточного кровообращения в виде инсульта или инфаркта жизненно важных органов.
Вернуться к оглавлению
Какие причины развития атеросклероза в сочетании с СД?
Формирование атеросклеротических бляшек при сахарном диабете обусловлено воздействием на организм человека таких факторов:
 Малоактивный образ жизни и неправильное питание провоцируют развитие бляшек в сосудах.
Малоактивный образ жизни и неправильное питание провоцируют развитие бляшек в сосудах.
- нарушение обмена жиров, что вызвано недостатком инсулина;
- очаги микротравматизация сосудов, обусловленные диабетической ангиопатией и нарушенной трофикой;
- ожирение;
- малоактивный образ жизни, который обусловлен тяжестью СД.
Вернуться к оглавлению
Симптоматика
Проявления атеросклероза при диабете могут быть разнообразными, что зависит от локализации бляшки и степени закупорки ею сосудистого русла. Если поражаются нижние конечности, то пациент ощущает тяжесть в ногах после непродолжительной ходьбы, переходящую в хромоту, онемение и зуд кожи, а также различные парестезии в виде ползания мурашек и покалывания. При сочетанном диабете 2 типа и атеросклерозе симптомы недостаточного кровообращения нарастают очень быстро, а у больных практически отсутствует болевой синдром. Это связано с ранним омертвлением нервных окончаний в органах из-за высокого сахара в крови. При поражении атеросклеротическими бляшками сосудов головного мозга развивается недостаточность его деятельности, потеря памяти и когнитивных навыков, могут возникать парезы, параличи, расстройства чувствительности. В тяжелых случаях возникает инсульт с последующей смертью мозга.
Если у больных повышен сахар, то ишемическая болезнь сердца у них будет протекать бессимптомно, не вызывая боли и онемения. Это связано с ранним некрозом нейронов в результате диабетической нейропатии. Для заболевания также характерно раннее развитие инфаркта миокарда с последующим нарушением функциональной активности сердечно-сосудистой системы или летальным исходом.
Вернуться к оглавлению
Диагностические мероприятия
 Диагностирование диабетического атеросклероза включает в себя проведение исследования крови на показатель холестерина.
Диагностирование диабетического атеросклероза включает в себя проведение исследования крови на показатель холестерина.
Заподозрить диабетический атеросклероз можно по наличию у пациентов характерных симптомов. Для подтверждения этого диагноза проводят исследование крови с определением уровня холестерина, а также его фракций. Кроме этого, необходимо сделать исследование уровня сахара в состоянии натощак и после приема пищи. Это позволит определить увеличенное содержание глюкозы в крови и выявить сахарный диабет. Обнаружить нарушение сосудистого кровотока поможет ангиография, а состояние стенки сосуда даст возможность оценить ультразвуковое исследование. Как дополнительный метод, проводят магнитно-резонансную томографию с предварительным введением контрастного вещества, которое позволит обнаружить места сужения сосудистого русла.
Вернуться к оглавлению
Лечение патологии
Терапия диабетического атеросклероза направлена на нормализацию уровня сахара и холестерина в крови. Для этого необходимо устранить основные факторы, что провоцируют нарушение этих показателей. А также важно придерживаться диеты с ограничением жирной, жареной пищи, легкоусвояемых углеводов, что вызывают СД 2 типа. При необходимости показано использование инъекций инсулина для нормализации уровня глюкозы, статинов и фибратов, позволяющих уменьшить концентрацию вредных липопротеидов в крови и предупредить формирование атеросклеротической бляшки.
Рекомендуется борьба с лишним весом и терапия гипертензивных состояний, которые также могут вызвать повреждение артерий и образование на них холестериновых отложений. В случае неэффективности консервативных мероприятий, лечение атеросклероза проводится с помощью оперативного вмешательства с созданием искусственного тока крови за счет образования шунта или установки стента, что расширит сосудистый просвет в месте атеросклеротической бляшки.
Атеросклероз и СД возникают преимущественно у мужчин преклонного возраста.
Вернуться к оглавлению
Как предупредить?
Профилактика атеросклероза и сахарного диабета заключается в постоянном контроле показателя холестерина и сахара в крови. А также важно поддерживать здоровый вес и вести активную жизнь. Необходимо избавиться от пагубных привычек, правильно и своевременно питаться. Нужно исключить из рациона быстрые углеводы, сладости, а также искусственные жиры и другие вредные продукты.
Комплексное исследование для определения риска атеросклероза.
Синонимы русские
Лабораторные и генетические маркеры атеросклероза; анализы крови для оценки риска ИБС.
Синонимы английские
Laboratory and genetic risk factors for atherosclerosis; CAD risk assessment; Atherosclerosis Lab Panel.
Какой биоматериал можно использовать для исследования?
Буккальный (щечный) эпителий, венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Для оценки риска атеросклероза и его клинических проявлений (инфаркта миокарда и других форм ишемической болезни сердца, инсульта, заболеваний периферических сосудов) используют несколько факторов. К так называемым традиционным факторам риска относятся возраст, отягощенный по ранней ИБС семейный анамнез, артериальная гипертензия, курение, сахарный диабет, ожирение, недостаточная физическая активность, стресс и повышение уровня холестерина крови (дислипидемия). В настоящий момент именно традиционные факторы включены в большинство калькуляторов для расчета риска ИБС. С другой стороны, появляются данные о том, что новые факторы могут иметь большее прогностическое значение. К таким новым, нетрадиционным, факторам относятся С-реактивный белок (СРБ), аполипопротеины А1 (апоА1) и B-100 (апоВ) и определенные полиморфизмы генов эндотелиальной синтазы и факторов свертывания крови V и II. Комплексное определение традиционных и новых факторов риска позволяет получить наиболее точную информацию об индивидуальной предрасположенности пациента к заболеваниям сердечно-сосудистой системы.
Развернутая лабораторная диагностика атеросклероза включает в себя:
1. Развернутая липидограмма.
Холестерол общий. Это холестерол всех липопротеинов крови, в том числе липопротеинов низкой, высокой, промежуточной и очень низкой плотности, а также холестерол, входящий в состав липопротеина (а). Это интегральный показатель обмена холестерола липопротеинами крови. Высокий уровень общего холестерола (более 240 мг/дл) – один из самых значимых факторов риска сердечно-сосудистых заболеваний. Концентрация общего холестерола не должна превышать 200 мг/дл.
Холестерол – липопротеины низкой плотности (ЛПНП). Это основные переносчики холестерола в крови. Из всего многообразия атерогенных липидных частиц именно ХС-ЛПНП имеет наибольшее значение в формировании коронарного риска. Оптимальная концентрация ХС-ЛПНП зависит от нескольких факторов, в том числе наличия ИБС, атеросклероза сосудов головного мозга и сахарного диабета, и различается в каждой конкретной ситуации. В общем случае желаемой считается концентрация ХС-ЛПНП менее 100 мг/дл.
Аполипопротеин B (апо B) – это основной белковый компонент атерогенных липопротеинов ЛПНП, ЛППП и ЛПОНП. Апо В необходим для связывания ЛПНП с его рецептором и, таким образом, обеспечивает транспорт холестерола в периферические ткани. Так как каждая их этих липопротеиновых частиц содержит только по одной молекуле апо В, то общая концентрация апо В в плазме крови отражает общее число атерогенных липопротеиновых частиц. Показано, что концентрация апо В может иметь большее прогностическое значение в отношении сердечно-сосудистых заболеваний, чем ХС-ЛПНП. Измерение апо В особенно важно при наличии гипертриглицеридемии (например, при метаболическом синдроме, сахарном диабете, заболеваниях печени и почек). Это связано с тем, что показатель ХС-ЛПНП получается не при прямом исследовании, а при расчете на основании концентрации триглицеридов, ХС-ЛПВП и общего холестерола и поэтому зависит от этих показателей. У пациентов с гипертриглицеридемией расчетный уровень ХС-ЛПНП не соответствует реальным значениям, что затрудняет его применение в качестве прогностического фактора. В отличие от ХС-ЛПНП, уровень апо В не зависит от концентрации триглицеридов.
Холестерол – липопротеины высокой плотности (ЛПВП). Обладают многими функциями, препятствующими развитию атеросклероза, в том числе обеспечивают обратный транспорт холестерола из периферических тканей в печень, препятствуют воспалению, окислению ЛПНП и образованию тромбов в сосудах. Считается, что высокий уровень холестерола ЛПВП снижает риск сердечно-сосудистых заболеваний. Показано, что повышение уровня холестерина ЛПВП на каждые 10 мг/л снижает риск сердечно-сосудистых заболеваний на 2-3 %.
Аполипопротеин А1 (апо А1) – это основной белковый компонент ЛПВП. Он необходим для осуществления обратного транспорта холестерина из периферических тканей. Концентрация апо А1 хорошо соотносится с концентрацией ХС-ЛПВП. Показано, что низкий уровень апоА1 может иметь большее прогностическое значение в отношении сердечно-сосудистых заболеваний, чем низкий уровень ХС-ЛПВП.
Триглицериды – эфиры органического спирта глицерола и жирных кислот, в форме которых энергия пищи запасается в жировой ткани и печени и транспортируется в клетки по мере необходимости. Основными переносчиками триглицеридов в крови являются хиломикроны и ЛПОНП. Повышение концентрации триглицеридов также является фактором риска сердечно-сосудистых заболеваний, однако не таким значительным, как повышение уровня холестерола. Оптимальным считается уровень триглицеридов менее 150 мг/дл.
2. С-реактивный белок.
С-реактивный белок (СРБ) – один из белков острой фазы воспаления, синтезируемый в печени. Концентрация СРБ отражает степень системного воспаления. Так, при острой инфекции или другом остром воспалении уровень СРБ обычно превышает 10 мг/л. Атеросклероз – это тоже воспалительный процесс, интенсивность которого, однако, гораздо меньше. Хроническое, вялотекущее воспаление в сосудистой стенке также приводит к повышению СРБ, но это повышение менее значительное (менее 3 мг/л). С помощью новых, более точных, методик удается определить такую низкую концентрацию СРБ. В недавних исследованиях показано, что повышенный уровень СРБ является фактором риска сердечно-сосудистых заболеваний. Учет этого клинико-лабораторного маркера особенно полезен у пациентов с промежуточным риском, рассчитанным на основании традиционных факторов риска. Показано, что при учете уровня СРБ 11 % мужчин из группы промежуточного риска могут быть переквалифицированы в группу высокого риска, а 12 % – в группу низкого риска.
3. Определение полиморфизма гена эндотелиальной синтазы
Синтаза оксида азота (NO-синтаза) – это фермент, катализирующий образование оксида азота NO из L-аргинина. В сосудистой стенке находится одна из изоформ фермента, называемая эндотелиальной синтазой (eNOS, NOS3). Оксид азота, образующийся благодаря NOS3, оказывает разностороннее воздействие на сосудистую стенку, в том числе обеспечивает расширение сосудов. Снижение нормальной функции NOS3 приводит к нарушению механизма вазодилатации и, возможно, таким образом участвует в патогенезе атеросклероза и сердечно-сосудистых заболеваний.
Снижение нормальной функции NOS3 может быть обусловлено внешними факторами (например, курение сигарет) или иметь генетическую основу. Показано, что определенные полиморфизмы гена NOS3 ассоциированы с повышенным риском сердечно-сосудистых заболеваний. Наибольшее клиническое значение имеют следующие полиморфизмы:
- NOS3G894T. Замена азотистого основания гуанина на тимин в позиции 894 кодирующей области гена приводит к замене остатка глутаминовой кислоты на аспарагиновую в положении 298 белковой последовательности эндотелиальной синтазы. Это сопровождается снижением активности фермента и в итоге снижением уровня оксида азота. Показано, что носительство аллеля T (гомозиготы T/T и гетерозиготы G/T) ассоциировано с повышенным риском артериальной гипертензии, ишемического инсульта, раннего инфаркта миокарда и других форм ИБС.
- NOS3T(-786)C. Замена азотистого основания тимина на цитозин в позиции -786 регуляторной области гена не влияет на белковую последовательность фермента, но значительно снижает уровень экспрессии гена и, как следствие, концентрацию фермента и оксида азота. Носительство аллеля C (гомозиготы С/С и гетерозиготы С/С) ассоциировано с вазоспазмом и повышенным риском ИБС.
Полиморфизмы NOS3 связаны с умеренным повышением риска сердечно-сосудистых заболеваний, которое не превосходит по силе традиционные факторы риска. Например, у гомозигот по аллелю T полиморфизма NOS3 G894T риск повышен в 1,3 раза (для сравнения высокий уровень ХС-ЛПНП ассоциирован с 3-кратным увеличением риска). Поэтому в настоящий момент генетически полиморфизмы рассматриваются в качестве дополнительных факторов риска.
4. Определение полиморфизма генов факторов свертывания крови V и II
Механизм свертывания крови представляет собой сложную систему взаимодействия факторов, обладающих про- и антикоагулянтными свойствами. Врождённые или приобретенные нарушения механизма коагуляции могут приводить к повышенному тромбообразованию.
Среди генетически обусловленных тромбофилий самой частой причиной является мутация в гене фактора VF5, так называемая Лейденовская мутация. Около 5 % населения являются носителями мутантного аллеля гена F5. Лейденовская мутация возникает в результате замены азотистого основания гуанин на аденин в позиции 1691 гена F5, что приводит к замене аргинина на глутамин в белковой последовательности фактора V. Измененный белок оказывается более устойчивым к расщеплению активированным белком C, что нарушает нормальную работу противосвертывающей системы крови и в итоге приводит к гиперкоагуляции. Риск тромбообразования повышен в 2-5 раз у гетерозигот по Лейденовской мутации и в 20-50 раз – у гомозигот.
Вторая по частоте встречаемости причина наследственной тромбофилии – мутация гена фактора 2 (протромбина) F2, представленная заменой азотистого основания гуанин на аденин в положении 20210 регуляторной области гена. Около 3 % населения являются носителями мутантного аллеля гена F2. У гетерозигот по аллелю A уровень протромбина повышен, что приводит к увеличению риска тромбоза в 3 раза. Нередко один и тот же пациент является носителем как Лейденовской мутации, так и мутации в гене протромбина.
Указанные полиморфизмы гена F5 и гена протомбина ассоциированы с повышенным риском венозных, но не артериальных тромбозов. Существуют и другие факторы, связанные с повышенным риском тромбообразования, в том числе повышенный уровень гомоцистеина, наличие антифосфолипидных антител, волчаночного антикоагулянта, дефицит протеина C, S и антитромбина III.
С помощью указанных лабораторных и генетических маркеров можно оценить индивидуальный риск развития сердечно-сосудистых заболеваний. Для оценки эффективности воздействия лечебных мероприятий на модифицируемые факторы риска может быть рекомендован повторный анализ.
Для чего используется исследование?
- Для оценки индивидуального риска сердечно-сосудистых заболеваний;
- для оценки эффективности лечебных мероприятий.
Когда назначается исследование?
- При профилактическом осмотре пациента;
- при обследовании пациента с факторами риска сердечно-сосудистых заболеваний (сахарный диабет, курение табака, гипертоническая болезнь, наличие родственника с преждевременной ишемической болезнью сердца, возраст > 45 лет у мужчин и > 55 лет у женщин);
- при лечении пациента с повышенным риском сердечно-сосудистых заболеваний.
Что означают результаты?
Референсные значения
Для каждого показателя, входящего в состав комплекса:
- [06-008] Аполипопротеин B
- [06-009] Аполипопротеин A 1
- [06-028] Холестерол – Липопротеины высокой плотности (ЛПВП)
- [06-029] Холестерол – Липопротеины низкой плотности (ЛПНП)
- [06-041] Триглицериды
- [06-048] Холестерол общий
- [06-050] С-реактивный белок, количественно (высокочувствительный метод)
- [18-030] Фактор свертываемости крови 5 (F5). Выявление мутации G1691A (Arg506Gln)
- [18-031] Фактор свертываемости крови 2, протромбин (F2). Выявление мутации G20210A (регуляторная область гена)
- [18-032] Эндотелиальная синтаза оксида азота (NOS3). Выявление мутации G894T (Glu298Asp)
- [18-033] Эндотелиальная синтаза оксида азота (NOS3). Выявление мутации T(-786)C (регуляторная область гена)
Важные замечания
- Результат анализа оценивается с учетом анамнестических, дополнительных лабораторных и инструментальных данных.
Также рекомендуется
[03-011] Фибриноген
[06-016] Гомоцистеин
[13-047] Антитела к кардиолипину, IgG и IgM
[03-004] Волчаночный антикоагулянт
Кто назначает исследование?
Кардиолог, терапевт, врач общей практики.
