Беременность и диабет статистика по россии
МОСКВА, 23 октября. /ТАСС/. Численность пациентов с диагнозом “сахарный диабет” выросла за 2019 год среди взрослых – на 4,7%, среди детей – на 5,3%. На начало 2020 года было зарегистрировано 5,1 млн заболеваний сахарным диабетом у взрослого населения в России и почти 50 тысяч – у детей, сказала вице-премьер России Татьяна Голикова.
“По сравнению с началом 2019 года численность пациентов с диагнозом “сахарный диабет” выросла среди взрослых на 4,7%, среди детей – на 5,3%. Так, на начало 2020 года среди взрослых зарегистрировано 5,1 млн заболеваний сахарного диабета”, – сказала она на заседании Совета по вопросам попечительства в социальной сфере при правительстве РФ.
Голикова отметила, что из них 5 млн (98%) человек взяты под диспансерное наблюдение. Среди детей зарегистрировано 48,8 тыс. заболеваний, под диспансерное наблюдение взяты почти 48 тыс. (98,3%), добавила вице-премьер.
“Рост числа больных сахарным диабетом свидетельствует о том, что улучшается диагностика. Диабет стали выявлять раньше, что автоматически привело к увеличению числа больных этим заболеванием. Также люди стали уделять больше внимания своему здоровью и сами инициируют диагностику диабета. Однако немаловажным фактором заболеваемости диабетом остаются неправильное питание и нездоровый образ жизни”, – подчеркнула она.
По данным Федерального бюро медико-социальной экспертизы, общая численность инвалидов, страдающих диабетом, составила 326,7 тыс. человек среди взрослых и 41,1 тыс. среди детей. По сравнению с 2018 годом инвалидность выросла у взрослых на 3,6%, у детей – на 8,8%.
Вице-премьер напомнила, что в 2019 году Минтрудом были внесены изменения в правила признания лица инвалидом. “Теперь при первичном освидетельствовании детей с инсулинозависимым диабетом категория “ребенок-инвалид” устанавливается до 18 лет. Минздравом России внесены изменения в Порядок проведения профилактических медосмотров несовершеннолетних, согласно которым обследование детей в возрасте 6 лет дополнено осмотром детского эндокринолога”, – сказала она. Также во второй этап диспансеризации у взрослого населения включено исследование уровня гликированного гемоглобина в крови – дополнительные средства не проведение второго этапа учтены в бюджете ФОМС на 2021-2023 годы, отметила Голикова.
Инфицирование коронавирусом встречается более чем в 10 раз чаще у больных сахарным диабетом. Это заболевание преобладает в группе пациентов тяжелого течения, заявила вице-премьер. “В целом у пациентов с сахарным диабетом инфицирование COVID-19 встречается в 10,3 раза чаще. У больных диабетом отмечается более тяжелое течение болезни, более частое развитие острого респираторного дистресс-синдрома, дыхательной недостаточности, потребности в искусственной вентиляции легких и, к сожалению, более высокая смертность. Как сопутствующее заболевание диабет встречается в 27% подтвержденных случаев ковида и наиболее часто преобладает в группе пациентов тяжелого течения, и осложняется повышением гликемии в 90% случаев”, – сказала она на Совете по вопросам попечительства в социальной сфере при правительстве РФ.
Голикова отметила, что пациенты с диабетом относятся к группе высокого риска развития пневмонии.
“Поэтому в период распространения кронавирусной инфекции пациентам с диабетом особенно важно соблюдать общие правила профилактики. А при первых симптомах простуды необходим более частый мониторинг уровня глюкозы в крови и своевременная коррекция сахароснижающей терапии с назначением инсулина”, – добавила вице-премьер.
Она напомнила, что на сегодня в России официально зафиксировано почти 1,5 млн случаев заражения коронавирусной инфекцией. За последние сутки, по данным оперативного штаба, было выявлено 17 340 новых случаев заражения.
Источник
Сегодня в фокусе нашего внимания гестационный сахарный диабет, как не пропустить ГСД?
Я повторю какие-то моменты, которые уже были темами публикаций на аккаунте ЦИР. Но, чтобы не вырывать из контекста наш основной вопрос сегодняшнего эфира, я немного расскажу о самом гестационном сахарном диабете. Что это такое? Почему он развивается во время беременности? Что является предрасполагающими факторами?
Виды сахарного диабета
Итак,гестационный сахарный диабет (или диабет беременных) – это повышение уровня глюкозы крови, которое впервые возникло во время беременности, но не достигает степени повышения, которое бывает при манифестном сахарном диабете.
Что такое манифестный сахарный диабет? Это очевидный, явный сахарный диабет. Например, сахарный диабет первого или второго типа. Диабет первого типа – это «диабет молодых», связанный с абсолютным инсулинодефицитом, с полным отсутствием инсулина в организме. И такие пациенты получают инсулин, иначе они могут погибнуть. Или сахарный диабет второго типа, который чаще возникает уже в среднем возрасте: после 45 лет. Хотя в настоящее время во всем мире второй тип диабета молодеет.
| Классификация сахарного диабета (СД) |
| • СД 1 типа – характеризуется абсолютным дефицитом инсулина. Развивается в результате агрессии собственной иммунной системы в отношении эндокринных β-клеток поджелудочной железы. Чаще развивается в детском и молодом возрасте • СД 2 типа – характеризуется относительным инсулино-дефицитом на фоне снижения чувствительности к инсулину. Чаще возникает в после 40 лет на фоне избыточной массы тела • Другие специфические типы СД – генетические дефекты функции β-клеток, генетические дефекты действия инсулина, заболевания экзокринной части поджелудочной железы и др. • Гестационный сахарный диабет |
Критерии диагностики манифестного СД
1) Глюкоза плазмы крови1 натощак ≥ 7,0 ммоль/л2
2) Через 2 часа в ходе перорального глюкозотолерантного теста (ПГТТ) ≥ 11,1 ммоль/л 2
3) При случайном определении ≥ 11,1 ммоль/л
4) Гликированный гемоглобин ≥ 6,5%
Как диагностировать гестационный диабет
При гестационном сахарном диабете наблюдается более мягкое повышение уровня глюкозы крови, но это не значит, что это безобидное состояние, свойственное беременности.
• Натощак ≥ 5,1 моль/л < 7 ммоль/л
• или через 1 час в ходе ПГТТ ≥ 10,0 ммоль/л
• или через 2 часа в ходе ПГТТ ≥ 8,5 ммоль/л, но < 11 ммоль/л
Почему нужно обращать внимание на гестационный сахарный диабет, почему его нужно выявлять? Потому что, конечно, он влияет на течение беременности, на состояние здоровья со стороны мамы. И, конечно, на состояние, на развитие ребенка и на прогноз его здоровья не только при рождении, но и в течение жизни.
Факторы, влияющие на выработку инсулина при беременности
Почему он развивается? Ни для кого не секрет, что во время беременности происходит перестройка в работе практически всех органов и систем. Организм работает с большей нагрузкой, с большим напряжением. Включаются все его компенсаторные, резервные возможности. И, конечно, одна из первых систем, которая реагирует – это эндокринная система. Происходит гормональная перестройка.
Во время беременности в организме женщины появляется новый орган – плацента, которая призвана обеспечить рост, развитие и питание маленького человека. Плацента является мощным эндокринным органом, способствующим оптимальной пролонгации беременности.
Во время беременности повышается концентрация гормона кортизола, который считается гормоном стресса. Повышается концентрация гормона роста, который вырабатывается в плаценте, а так же в организме беременной женщины. Повышается концентрация гормона беременности – прогестерона. Появляется новый гормон – плацентарный лактоген. Все вместе эти гормоны являются антагонистами гормона инсулина.
Инсулин – это единственный гормон, который обеспечивает поступление глюкозы внутрь клеток инсулинозависимых тканей. Это мышечная ткань, печеночная ткань, жировая ткань. Если в организме начинает не хватать инсулина, если поджелудочная железа не может преодолеть сопротивление возрастающей концентрации гормонов плаценты, гормонов, поступающих из организма мамы и плода, то глюкоза не может поступить внутрь тех тканей, куда она должна быть доставлена. Она остается в кровотоке, и уровень глюкозы в крови начинает повышаться, начинает беспрепятственно переноситься через плаценту. И уровень глюкозы крови повышается не только в крови мамы, но и в крови ребенка.
Влияние гестационного диабета на плод
К чему это приводит? К тому, что малыш начинает расти быстрее, опережать положенную длину и массу тела, которая должна быть на определенном сроке беременности. Начинает накапливаться жировая ткань, начинает накапливаться жидкость в подкожно-жировой клетчатке ребенка. Начинают быстрее расти его органы, в первую очередь, печень, селезенка, сердце. Но то, что его органы начинают расти быстрее, не значит, что они и функционально такие же зрелые, как и большие. Формируется такая диспропорция в телосложении малыша. У него появляется большой животик, более широкие плечики.
Чем это опасно?Тем, что когда беременность донашивается, наступает время рождения, большому ребенку сложнее безопасно и беспрепятственно пройти через родовые пути. Повышается риск родового травматизма. Может формироваться перелом ключицы. Или плечики застревают в родовых путях. Или же могут формироваться подкожные гематомы на головке. Конечно, определенные неблагоприятные последствия могут развиваться. Конечно, это и родовой травматизм со стороны мамы. Кроме того, этот малыш может не успеть «доноситься» до привычных сроков доношенности. Могут происходить преждевременные роды. Конечно, повышается частота кесаревых сечений. Может повышаться артериальное давление у матери, развиваться водянка беременных, нефропатия. Конечно, это состояние должно вовремя диагностироваться.
Диабетическая фетопатия
| Ряд осложнений со стороны плода, которые формируются с 12 недели внутриутробного развития, в случае наличия гипергликемии у матери во время беременности. Включает в себя: |
| • Большой вес плода – ≥ 4000 г при рождении или ≥ 90 перцентиля относительно срока гестации. • Нарушение пропорций тела: большая окружность живота, широкий плечевой пояс, маленькие конечности • Органомегалия – увеличенные в размерах внутренние органы: сердце, печень, селезенка, поджелудочная железа. • Опережение внутриутробного развития по данным УЗИ – увеличение основных размеров плода в равнении со сроком беременность • Отечность подкожно-жировой клетчатки плода, появление двуконторности головки по УЗИ • Нарушение кровотока в плаценте в результате длительной гипергликемии у матери |
Проявление диабетической фетопатии при рождении
• Макросомия (вес при рождении ≥ 4000 г, или ≥ 90 перцентиля при недоношенной беременности).
• Нарушение адаптации новорожденного вследствие функциональной незрелости органов даже при доношенной беременности
• Дыхательные расстройства
• Гипогликемия новорожденных (снижение сахара крови)
• Желтуха
• Нарушения свертывания крови, увеличение содержания эритроцитов
• Электролитные нарушения (снижение уровня калия, магния и кальция в крови)
Глюкоза крови, если она повышается во время беременности, имеет значение не только для самого периода беременности и рождения для ребенка. В целом у него изменяется обмен веществ. Такие детки обычно более крупными бывают не только при рождении. Обычно они обгоняют сверстников по весу в возрасте до 5 лет где-то в 40% случаев. В возрасте 10 лет, в подростковом возрасте – уже в 60%-70% случаев. И, к сожалению, уже во взрослом возрасте у этих людей на 20%-40% повышается риск сахарного диабета второго типа. И, соответственно, всех сопутствующих ему осложнений: артериальная гипертензия, сердечно-сосудистые заболевания.
Частота случаев гестационного сахарного диабета
В 2017 году международная федерация диабета предоставила данные о том, что каждая шестая беременность, каждый шестой ребенок родился «в маму», у которой была гликемия. И подавляющее количество этих случаев (86%) пришлись именно на гестационный сахарный диабет. С одной стороны, это хорошо, потому что он немного «мягче», чем сахарный диабет первого или второго типа, проще в управлении. С другой стороны, конечно, это говорит о том, что частота нарушений углеводного обмена в целом по популяции растет. Это касается и популяции молодых здоровых женщин, которые вступают в беременность. Конечно, мы должны обращать на это внимание и ни в коем случае не игнорировать.
Когда мы диагностируем диабет беременных во время, у нас есть время на то, чтобы повлиять, чтобы заложить хорошее здоровье ребенка. Чтобы не допустить нарушения обмена веществ, которые мы – эндокринологи – называем метаболической нарушенной памятью. То есть у нас есть время и реальная возможность повлиять на состояние здоровья человека (ребенка) не только внутриутробно, но и на протяжении всей его жизни.
Кто в зоне риска ГСД?
Как вы поняли из того, что я вам рассказала о физиологии беременности, в группе риска находится любая беременная женщина. Конечно, гестационный сахарный диабет развивается не у всех беременных женщин. Я не хочу, чтобы мой рассказ звучал сейчас трагично. Безусловно – нет. Безусловно, природа компенсирует повышение гормонов-антагонистов инсулина. Поджелудочная железа, если она имеет хорошие резервы бета-клеток, компенсаторно увеличивает выработку инсулина в ответ на увеличение выработки плацентой сахароповышающих гормонов. Мы знаем, что после 20-й недели постепенно возрастает синтез секреции инсулина. По сравнению с состоянием до беременности он увеличивается в 2-3 раза.
| Факторы риска гестационного СД |
| • Любая беременность сама по себе • Ожирение матери до беременности • Наличие СД у ближайших родственников • Выявленные до беременности нарушенная толерантность к глюкозе или нарушение гликемии натощак • Наличие ГСД в предшествующие беременности • Рождение ребенка весом ≥ 4000 г в предыдущие беременности • Избыточная прибавка в весе во время беременности • Преэклампсия в предыдущую беременность • Многоплодная беременность • Беременность в результате ЭКО • Синдром поликистозных яичников |
Итак, кто же находится в группе риска? Любая беременность – это фактор риска. Особенно, если беременность многоплодная.
Несколько выше статистика по развитию гестационного сахарного диабета, если беременность наступила в результате экстракорпорального оплодотворения (ЭКО).
Выше риск у женщин, которые имели избыточную массу тела до беременности. Это тот фактор риска, на который мы можем повлиять. Выше риск, если в семье были случаи сахарного диабета. В большей степени имеется в виду именно сахарный диабет второго типа – «диабет пожилых», который развивается после 45-60 лет, который обычно сопровождает избыточную массу тела.
В группе риска женщины, если в предыдущие беременности у них рождались дети весом больше 4 килограммов.
Или же, если ребенок родился раньше срока, но его вес опережал весовые показатели, которые должны быть на этом сроке беременности – так называемый 95-й перцентиль, специалисты ультразвука это хорошо знают, когда описывают.
Женщины, до беременности имевшие синдром поликистозных яичников, также входят в группу риска, потому что этот синдром характеризуется пониженной чувствительностью к инсулину.
Во время беременности действительно, снижается чувствительность к инсулину. С одной стороны, из-за гормональной перестройки, о которой мы сказали. С другой стороны, потому что в норме вес всегда повышается за счет жировой ткани, за счет снижения физической активности, за счет роста калорийности питания, которое не всегда удается сдержать, потому что хочется съесть что-то вкусное. За счет этого чувствительность ткани к инсулину снижается на 50% – 70%. Поджелудочная железа должна преодолевать эту сниженную чувствительность ткани к инсулину. Что значит – «преодолевать»? Это значит вырабатывать больше инсулина. Это своего рода «проверка на прочность» бета-клеток поджелудочной железы, смогут ли они выработать больше инсулина.
Источник
В ожидании ребёнка женщина регулярно приходит в клинику и сдаёт анализы: в организме будущей мамы происходят перемены, которые врачам следует держать под контролем. Иногда в крови беременной обнаруживают повышенное содержание сахара. Сама пациентка не замечает резкого ухудшения самочувствия, поэтому удивляется, когда доктор после дополнительного обследования ставит диагноз — гестационный сахарный диабет. «Наверное, ошибка» — приходит на ум будущей маме, которая прежде ни с каким диабетом не сталкивалась. Но как правило, диагноз верный, и женщине должны объяснить: действовать нужно немедленно, иначе пострадает малыш. Заболевание опасно в первую очередь для плода.
Когда возникает гестационный сахарный диабет
Аутоиммунное заболевание, при котором нарушается обмен веществ, прекращают правильно усваиваться и расщепляться углеводы, называют сахарным диабетом. Встречается диабет двух типов, однако иногда список дополняют ещё двумя. В итоге получается:
- Диабет 1-го типа. В поджелудочной железе по каким-то причинам погибают эндокринные клетки, производящие инсулин. Без гормона, который отвечает за усвоение глюкозы, этот простой сахар беспрепятственно накапливается в крови. Поражает главным образом тех, кому нет 30. У заболевания хронический характер.
- Диабет 2-го типа. Инсулина хватает, но клетки организма теряют к нему чувствительность, поэтому гормон утрачивает роль «регулятора» глюкозы в крови. Чаще встречается у тех, кому за 50. Хроническая патология.
- Вторичный сахарный диабет. Возникает на фоне других болезней — инфекций, нарушений в работе органов и систем. Сбой в углеводном обмене проявляется как симптом, а потом развивается в самостоятельное заболевание.
- Гестационный сахарный диабет. Рост в крови концентрации глюкозы, который характерен исключительно для беременности, признан разновидностью диабета и назван гестационным.
Гестация — это другое название беременности, от латинского gestare — «носить в себе». В отличие от прочих видов диабета тот, что возникает при вынашивании плода, проходит самостоятельно. После родов, как правило, симптомы исчезают, однако если болезнь запустить, она успеет:
- нанести непоправимый вред ребёнку;
- спровоцировать в дальнейшем у матери развитие диабета 2-го типа.
Когда первые анализы крови или мочи беременной покажут повышенное содержание сахара, впадать в панику рано: для будущих мам такие результаты считаются нормой. Если уровень глюкозы высок и при повторных анализах, появляется причина для беспокойства. Когда следующие тесты не выявляют снижения сахара в крови, скорее всего, врач диагностирует гестационный сахарный диабет — ГСД.
Причины заболевания
Механизм возникновения ГСД связан с новой ролью женских гормонов. Эстроген, лактоген и кортизол встают на защиту плода в плаценте. Однако эти гормоны — антагонисты инсулина; стимулируют выход в кровь глюкозы. Если раньше инсулин, который вырабатывает поджелудочная железа, регулировал поступление глюкозы, то теперь процесс не поддаётся контролю: гормоны упрямо «выталкивают» моносахарид в кровь. Поджелудочная работает изо всех сил, производя в 3 раза больше инсулина, чем до беременности, но его всё равно не хватает, чтобы «связать» лишний сахар.
Медицинская статистика утверждает: гестационный сахарный диабет настигает четырёх беременных женщин из ста (по некоторым данным — десятерых из ста). В группе риска — будущие мамы, рожающие после 30 лет и имеющие диабетиков среди близких родственников.
Гормональная перестройка происходит в организме каждой ожидающей ребёнка женщины, однако, к счастью, ГСД диагностируют у единиц. В норме поджелудочная железа беременной всё-таки способна поставить нужное количество инсулина, который не позволит глюкозе «разгуляться». Подтолкнуть рост уровня сахара в крови и, следовательно, развитие гестационного диабета, способны такие факторы:
Существует мнение о том, что в некоторых этносах ГСД возникает чаще, чем в других. Группу риска составляют коренные жительницы Азии, Африки, Латинской Америки.
Угрозы матери и будущему ребёнку
«ГСД не вечен, после родов исчезнет» — так успокаивают себя многие будущие мамы и не торопятся приступать к лечению. Большая ошибка.
Последствия для беременной
В 10–15% случаев после рождения ребёнка у мамы, пережившей гестационный сахарный диабет, болезнь переходит в хроническую стадию — диабет 2-го типа. Как правило, это «болезнь пожилых»; тем более неприятно получить её молодой женщине. Отдалённые последствия для здоровья удручают. Среди них:
- Проблемы с сердцем: гипертония, ишемическая болезнь, рост рисков инфарктов, инсультов.
- Нарушения в половой сфере: отсутствие либидо.
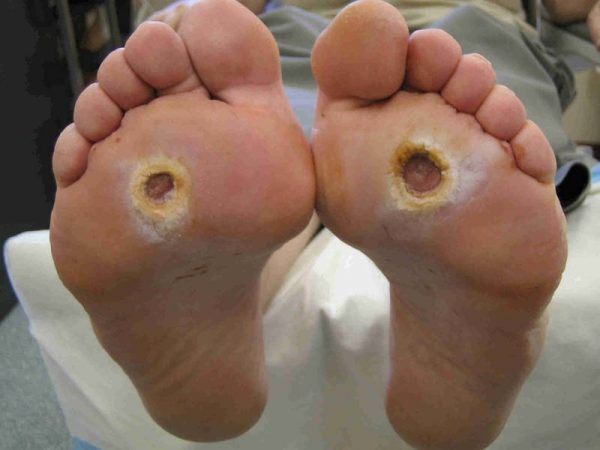
- Поражения кожи, нервов и сосудов стоп; так называемая диабетическая стопа. При запущенном состоянии в тканях образуются язвы, в некоторых случаях наступает гангрена.
 Диабетическая стопа — своего рода «паспорт» заболевания: диагноз при таком симптоме очевиден
Диабетическая стопа — своего рода «паспорт» заболевания: диагноз при таком симптоме очевиден - Катаракта — помутнение глазного хрусталика.
- Нефропатия — нарушение работы почек. При диабетической нефропатии происходит склероз почечных сосудов, в результате почки не в состоянии выводить инсулин.
Иногда нефропатия поражает женщину уже во время беременности: изменения в составе крови (постоянно высокий уровень глюкозы) пагубно действуют на ткань почек. Главная опасность в том, что патология поначалу развивается без симптомов. И только потом женщина замечает, что у неё:
- отекают конечности, под глазами образуются мешки;
- одышка;
- общая слабость;
- тошнота, рвота.
На ранних стадиях нефропатию возможно вылечить. Но из-за того, что распознать болезнь сложно, терапия часто запаздывает. Итог печальный: нефропатия в поздней стадии вынуждает прерывать беременность. Слишком многое при вынашивании плода зависит от почек, которые уже не в состоянии справляться со своими задачами.
Риски для малыша
Гестационный диабет у мамы редко появляется в 1 триместре беременности. Тем не менее, если всё-таки возникает на ранних сроках, в числе последствий могут быть:
- угроза выкидыша;
- врождённые пороки у будущего ребёнка: страдают, как правило, мозг и сердечно-сосудистая система.
На 28–36 неделе вынашивания плода противостояние между женскими гормонами и инсулином достигает максимума. ГСД, как правило, подступает к будущей маме именно в это время, под влиянием сбоя углеводного обмена. Вместе с диабетом возрастает угроза диабетической фетопатии, иначе говоря, эффекта «раскармливания» плода. Глюкоза в избытке доставляется из крови матери, и поджелудочная железа ребёнка, едва сформировавшись, уже работает в усиленном режиме, превращая излишки сахара в жир. В итоге:
- Плод значительно увеличивается в размерах — при родах вес больше 4,5 кг.
- Диспропорционально развивается тело: голова и конечности у ребёнка нормальные, а живот велик, плечи широки.
- Увеличены в размерах сердце, печень и почки. Повышается опасность возникновения желтухи.
- После рождения у малыша нарушается дыхание; в отдельных случаях новорождённого приходится подключать к аппарату искусственной вентиляции лёгких.
 При диабетической фетопатии младенцу трудно дышать самостоятельно, его помещают в кувез и налаживают искусственное дыхание
При диабетической фетопатии младенцу трудно дышать самостоятельно, его помещают в кувез и налаживают искусственное дыхание - Кровь становится слишком вязкой, как следствие — риск возникновения тромбов.
- В крови новорождённого наблюдается низкое содержание магния и кальция.
- Возрастает опасность преждевременных родов, которые могут закончиться смертью ребёнка.
Диабетическая фетопатия редко проходит бесследно: даже при успешном родоразрешении у малыша появляются неврологические расстройства, ребёнок отстаёт в физическом развитии.
Как распознать гестационный диабет
Заболевание не отличается яркой симптоматикой. Случается, клиническая картина смазана настолько, что будущая мама чувствует себя как прежде и не подозревает о диабете. Если же появляются слабые негативные ощущения, списывает на беременность. И правда, можно ошибиться: ГСД будто «маскируется» под «интересное положение». Вот признаки заболевания:
- постоянная жажда, при утолении которой как следствие — частые позывы к мочеиспусканию;
- тошнота, рвота;
- повышение артериального давления;
- медленно зарастающие ранки;
- воспаления в мочеполовой системе (кандидоз и другие);
- снижение веса на фоне роста аппетита;
- иногда аппетит вдруг пропадает;
- чувство онемения или покалывания в конечностях;
- постоянная усталость;
- снижение остроты зрения.
В самом деле — то ли диабет, то ли беременность с нормальным уровнем сахара. Когда появляются сразу несколько симптомов, это уже повод навестить гинеколога. Только тщательное обследование женщины выявит болезнь со стопроцентной точностью.
Диагностика
Если подозреваете у себя наследственный диабет или страдали ГСД прежде, обязательно расскажите врачу. Скорее всего, придётся пойти к эндокринологу и внепланово сдать тест на ГСД. А обследование по плану будущим мамам проводят на 24–28 неделе. Задача теста — выяснить, как организм беременной справляется с усвоением глюкозы.
Сдавать анализы придётся натощак. Порядок действий медиков:
- У пациентки берут кровь из вены. Полученные данные становятся исходными.
- Дают женщине выпить жидкость, в которой растворили 50 граммов сахара.
- Через 1 час снова берут кровь.
- Через 2 часа — заключительный забор крови.
Казалось бы — к чему такие сложности, а для пациентки вдобавок неприятные ощущения? Разберём на примере полученных результатов. Если нет ГСД, анализ крови покажет:
- Начальный забор крови — количество сахара 5,49 ммоль/л (миллимоль на литр).
- Забор крови после приёма сладкой жидкости — 11,49 ммоль/л.
- Последний забор — 7,79 ммоль/л.
То есть организм, получив сладкое, сначала выплеснул глюкозу в кровь, а после произошло закономерное снижение. Значит, инсулин своё дело знает. Когда гормон поджелудочной железы с задачей не справляется и у пациентки развивается ГСД, анализ покажет:
- Начальный забор крови — 5,49–6,69 ммоль/л.
- Следующий, после приёма сиропа — меньше 11,09 ммоль/л.
- Третий забор — больше 11,09 ммоль/л.
Видно, что сироп спровоцировал стабильный рост сахара в крови; с течением времени показатель всё дальше уходит от нормы — значит, глюкоза усваивается плохо.
 Тест, который определяет толерантность к глюкозе, позволяет точно диагностировать ГСД
Тест, который определяет толерантность к глюкозе, позволяет точно диагностировать ГСД
Не исключены ошибки: женщина пришла на анализы, слегка перекусив или сильно переволновавшись — чего не бывает. Для подтверждения диагноза эндокринолог назначит повторную процедуру — через 10–12 суток.
Обычный анализ крови на сахар также сдают натощак. Уровень глюкозы выше 7,1 ммоль/л даёт повод заподозрить ГСД.
Если во время беременности сахар обнаруживается в моче, сомнений практически не остаётся: у женщины гестационный диабет. Причём запущенный, поскольку почки уже не справляются со своими задачами.
Как лечить ГСД
Жёсткий контроль за уровнем сахара, устранение причин для его роста — вот принципы терапии при гестационном диабете. Будущим мамам рекомендуется купить глюкометр и пользоваться прибором 4–6 раз в день:
- Натощак.
- Спустя час после еды.
 Глюкометр — необходимый прибор для беременной женщины, когда появились симптомы ГСД
Глюкометр — необходимый прибор для беременной женщины, когда появились симптомы ГСД
Визиты в поликлинику для сдачи анализов — также обязательная мера. Что касается лекарств, при беременности разрешён исключительно приём инсулина, к тому же только если прочие методы борьбы с диабетом оказались бесполезными. Инсулинотерапия — целиком в ведении лечащего врача: назначает дозировку и определяет длительность курса. Препарат вводят с помощью инъекций, используют одноразовые шприцы.
Переходим на правильное питание
Первое место в лечении ГСД занимает диета. Женщине важно помнить: ограничения в пище нужны не для того, чтобы сбросить лишний вес, а для восстановления нормального уровня глюкозы в организме. Следует выбирать низкокалорийные, но питательные продукты; тогда плод не будет страдать от нехватки полезных веществ.
Решительно исключить из меню:
- кондитерские изделия, выпечку — из-за обилия легкоусвояемых углеводов;
- отдельные фрукты — бананы, черешню, виноград, хурму — так как содержат «лёгкие» углеводы;
- сливочное масло;
- жирные соусы;
- копчёности;
- сосиски, сардельки;
- свинину;
- майонез;
- полуфабрикаты;
- еду быстрого приготовления — супы, каши, лапшу.
Активно включать в рацион:
- продукты с большим содержанием клетчатки — каши, рис, цельнозерновой хлеб, бобовые;
- постное мясо — куриное, кроличье, также нежирную говядину;
- рыбу;
- овощи с «правильными» углеводами — морковь, брокколи, тыкву;
- огурцы, помидоры;
- капусту;
- кабачки;
- болгарский перец (понемногу, потому что сладкий);
- цитрусовые (если нет аллергии).
Фотогалерея: продукты для женщин с ГСД
Выбрать продукты — ещё полдела. Для снижения уровня глюкозы в крови придётся питаться, соблюдая такие нормы:
- избегать жареных блюд, предпочесть варёную, тушёную, запечённую пищу;
- за стол садиться 3 раза в день, в одно и то же время, между основными приёмами пищи можно дважды перекусить;
- порция на тарелке не должна превышать 200–250 граммов;
- если по утрам тошнит, можно съесть несколько крекеров.
Не брезгуйте арифметикой: терпеливо подсчитайте количество калорий в дневном рационе, выясните соотношение питательных веществ. Вот норма:
- белки — 20–25%;
- жиры — 35–40%;
- углеводы — 35%.
Вспоминаем про физкультуру
Лежать в кровати и страдать — верный способ усугубить своё состояние и вдобавок набрать ещё больше килограммов. Разумные физические нагрузки, напротив, облегчат симптомы ГСД, потому что:
- отдельные мышцы, которые не зависят от инсулина, при разминке потребляют глюкозу, тем самым помогая снизить её уровень;
- улучшается обмен веществ;
- повышается общий тонус организма, поднимается настроение.
Разумеется, упражнения для пресса придётся исключить, поскольку нагрузки на живот при беременности недопустимы. Избегайте также резких движений. Для будущих мам подойдут:
- лёгкая гимнастика;
- ходьба;
- плавание, упражнения в воде.
 Плавные, размеренные движения — зарядка отрегулирует обмен веществ и даже снизит уровень сахара в крови
Плавные, размеренные движения — зарядка отрегулирует обмен веществ и даже снизит уровень сахара в крови
Комплекс упражнений для беременных подскажет специалист по лечебной физкультуре в поликлинике или на курсах для беременных.
Занимайтесь 3 раза в неделю, по 20 минут — этого достаточно. Гулять на свежем воздухе, в стороне от проезжей части, можете без ограничений.
Как рожать при гестационном сахарном диабете
Если состояние будущей мамы тяжёлое или заметны осложнения у плода, прибегают к досрочным родам — как правило, на 37-й неделе беременности. В остальных случаях лучшее время для родоразрешения — 38-я неделя: лёгкие у ребёнка уже сформированы, а риски нарушений дыхания пока отсутствуют.
Во время родов уровень сахара у женщины проверяют каждые 2–3 часа. Поскольку этот уровень скачет, нужны оперативные меры, поэтому при повышении вводят инсулин, при снижении — глюкозу. Под пристальным контролем — дыхание и сердцебиение у ребёнка. В экстренных ситуациях делают кесарево сечение.
Крупный малыш, с большими плечами и животом, при прохождении через родовые пути может травмировать маму, да и сам получит вывихи. В таких случаях также не исключено кесарево.
Если у мамы ГСД, новорождённый появляется на свет с пониженным уровнем глюкозы, однако при кормлении грудным молоком или смесями сахар приходит в норму.
После выхода из организма плаценты, которая вырабатывала «враждебные» инсулину гормоны, количество сахара нормализуется и у мамы. Это можно было назвать счастливым финалом, если бы не возможные осложнения у тех, чей диабет оказался запущенным.
Видео: врач о диагностике и лечении ГСД
Снижаем риски появления ГСД
Заболевание не признаёт логики и часто появляется у здоровых женщин, обходя стороной тех, кто входит в группу риска. Поэтому меры предосторожности нужны каждой будущей маме. Вот некоторые:
- Контролируйте уровень глюкозы, регулярно сдавайте анализы.
- Не допускайте избыточного повышения веса.
- Питайтесь правильно.
- Оставайтесь физически активными.
Если женщина уже имела дело с ГСД во время прошлой беременности, нужен ещё более жёсткий контроль за сахаром в крови. А после родов, помня о возможности появления диабета 2-го типа, следует избегать лекарств, которые вызывают невосприимчивость к инсулину, например:
Отзывы
Гестационный сахарный диабет, не являясь хроническим заболеванием, как правило, исчезает после родов без следа. Однако если игнорировать патологию, она притащит за собой шлейф осложнений, угрожающих здоровью мамы и малыша. Главная опасность — нарушения в развитии будущего ребёнка, невольной виновницей которых стала мама. Возможно, ГСД исчезнет сам собой ещё во время беременности, но лучше не надеяться на авось, а принять меры, чтобы не допустить развития заболевания. Предстоит соблюдать диету — по правде говоря, не слишком жёсткую — больше двигаться и регулярно сдавать анализы. Получается, нужно просто вести здоровый образ жизни, и в таком случае диабет уйдёт от вас с миром, избавив от неприятных последствий.
Профессиональный тележурналист, много лет работала спецкором и комментатором на федеральных телеканалах (ВГТРК, ТВЦ). Автор документальных фильмов. Имею награды, в том числе государственные. В последние годы – главный редактор частной телекомпании ПУЛ.
Источник
