Что такое несахарный диабет последствия

Многим известно, что сильная жажда и обильное частое мочеиспускание – одни из клинических признаков сахарного диабета. При этом коварном заболевании нарушается метаболизм глюкозы в организме и развивается синдром гипергликемии.
Менее распространенная патология – несахарный диабет – имеет схожую симптоматику, но совершенно другие причины развития и патогенез. Без своевременного лечения он быстро приводит к нежелательным осложнениям. Чем опасен несахарный диабет: попробуем разобраться.
 Мучает жажда? Проверьте свое здоровье
Мучает жажда? Проверьте свое здоровье
Общие сведения
Несахарный диабет – код по МКБ 10 Е23.2, N25.1 – редко встречающееся заболевание, связанное с нарушениями функционирования гипоталамо-гипофизарной системы и характеризующееся синдромами полиурии (выделением до 10-15 л мочи в сутки) и полидипсии (нестерпимой жаждой). В основе его развития лежит недостаток выработки вазопрессина (иначе – антидиуретического гормона) и выделение почками большого количества малоконцентрированной мочи.
 Чаще всего проблема имеет центральный генез
Чаще всего проблема имеет центральный генез
Это интересно. На латинском языке патология звучит как diabetes insipidus.
Распространенность этого хронического заболевания невысока – 3 случая на 100 тысяч населения. Оно встречается у мужчин, у женщин и у детей любого возраста, но чаще всего – у молодых. В медицине отмечались случаи диагностирования diabetes insipidus у ребенка младше года.
Причины и механизм развития
Среди вероятных этиологических факторов развития патологии:
- опухолевые образования гипоталамуса/гипофиза;
- метастазирование опухолей в головной мозг;
- нарушение кровоснабжения мозговых тканей;
- ЧМТ;
- первичные тубулопатии, при которых происходит нарушение восприятия антидиуретического гормона клетками-мишенями.
Иногда причина остается невыясненной.
Передается ли по наследству эта патология? Согласно последним исследованиям, существуют генетически обусловленные, или семейные формы заболевания.
Патогенез нарушений достаточно изучен эндокринологами. Несахарный диабет возникает при недостатке гормона вазопрессина (АДГ). В норме это вещество секретируется в гипоталамусе, а затем накапливается в нейрогипофизе.
Оно отвечает за реабсорбцию жидкости из первичной мочи в дистальных канальцах почек. В случае его нехватки (или при неправильном взаимодействии с рецепторами в почечном нефроне) обратное всасывание жидкой части крови после первичной фильтрации не происходит, и развивается синдром полиурии.
 Гормон отвечает не только за задержку жидкости в организме
Гормон отвечает не только за задержку жидкости в организме
Именно в причинах и механизме развития патологического синдрома кроется главное отличие сахарного диабета от несахарного диабета:
- Первый связан с абсолютной или относительной нехваткой панкреатического гормона инсулина, второй – с нарушением выработки, секреции и биологического действия АДГ.
- Основным лабораторным симптомом СД является гипергликемия. При diabetes insipidus уровень сахара крови остается нормальным.
 Нормогликемия – значения глюкозы остаются на уровне 3,3-5,5 ммоль/л
Нормогликемия – значения глюкозы остаются на уровне 3,3-5,5 ммоль/л
Классификация
Синдром несахарного диабета встречается при различных нарушениях как со стороны ЦНС, так и со стороны органа-мишени (почек). В современной эндокринологии принято разделять формы заболевания в отличие от уровня патологических изменений.
Таблица: Классификация заболевания:
| Форма | Описание | |
| Центральный несахарный диабет (иначе – нейрогенный, гипоталамо-гипофизарный) | Идиопатический | Наследственно обусловленный, связанный со снижением секреции АДГ. Несахарный диабет идиопатический представлен несколькими наследственными (семейными) формами заболевания |
| Симптоматический | Развивается после перенесенных патологий органов ЦНС (например, травм, опухолей, инфекций). Иногда развивается несахарный диабет после удаления аденомы гипофиза | |
| Почечный несахарный диабет (нефрогенный) | Врожденный | Вызван редкими формами тубулопатий, при которых нарушается восприятие АДГ клетками-мишенями |
| Приобретенный | Может быть спровоцирован гиперкальциемией, приемом препаратов лития и др. | |
| Транзиторный несахарный диабет беременных | Носит преходящий характер, обычно спонтанно исчезает после родов | |
| Несахарный диабет дипсогенный (инсипидарный синдром) | Имеет нейрогенное происхождение, связан с нарушением нормального соотношения между жаждой и секрецией АДГ в кровь | |
 Иногда причина кроется в нарушении работы почек
Иногда причина кроется в нарушении работы почек
Клинические проявления
Как проявляется диабет несахарный?
Основные клинические признаки патологии представлены ниже:
- полидипсия – нестерпимая, неестественная жажда, которая временно исчезает только после приема очень большого объема жидкости;
- полиурия – обильное мочеиспускание свыше 3-4 л/сут.;
- обесцвечивание мочи – она становится прозрачной и почти не имеет запаха;
- сухость кожных покровов;
- уменьшение потоотделения.
Больной может выпивать до 8-10 л жидкости в сутки.
Походы в туалет становятся слишком частыми
Моча не такая желтая, как обычно
Налицо признаки обезвоживания
При недостаточном поступлении жидкости в организм больного несахарным диабетом возникают такие осложнения, как нервное возбуждение, стойкая гипертермия и нарушение сознания вплоть до комы и летального исхода. Эти симптомы свидетельствуют о крайней степени нарушения водно-солевого обмена и дегидратации организма.
Обратите внимание! Несмотря на проявления дегидратации, у пациентов с diabetes insipidus сохраняется высокий уровень выделения жидкости с мочой. Поэтому важно серьезно отнестись к проблеме и своевременно лечить диабет несахарный – последствия заболевания могут быть фатальными.
Методы диагностики
Диагностика синдрома не представляет особых затруднений. Обследование пациента с подозрением на недостаточность АДГ проводится с целью:
- определения источника повреждения (общие лабораторные анализы, МРТ, УЗИ почек, функциональные исследования, консультация генетика);
- исключения инсипидарного синдрома (проба с сухоядением).
Плотность мочи при заболевании значительно ниже нормы – 1010 и менее
В крови наблюдается гипернатриемия (более 150 ммоль/л)
При центральной и нефрогенной форме синдрома проба с сухоядением приводит к быстрому обезвоживанию
Принципы терапии
Можно ли вылечить несахарный диабет? Современная медицина и фармакология позволяют справиться практически с любым вариантом развития синдрома. Однако, прежде чем лечить патологию, важно разобраться в вызвавших ее причинах.
При нейрогенном diabetes insipidus показана пожизненная заместительная терапия гормонами. DDAVP – широко применяемый препарат для лечения патологии, основным действующим веществом в составе которого является Десмопрессин – синтетический аналог АДГ.
 Препарат имеет несколько форм выпуска
Препарат имеет несколько форм выпуска
Нефрогенная форма заболевания требует назначения тиазидных диуретиков и представителей группы НПВС.
При транзиторном несахарном диабете, осложняющем течение беременности, специфическая терапия, как правило, не требуется. Если же его течение сопровождается развитием дегидратации, решается вопрос о применении средств на основе десмопрессина.
Как лечить инсипидарный синдром? Большинству пациентов с данной патологией помогают индивидуальные или групповые сеансы с психотерапевтом/психологом.
 Сеанс психотерапии
Сеанс психотерапии
Прогноз заболевания зависит от его формы. Большинство пациентов могут рассчитывать на успешную компенсацию состояния на фоне приема таблеток. К сожалению, о полном выздоровлении при данном заболевании говорить пока не приходится.
Такая болезнь, как СД, сопровождающаяся повышением концентрации глюкозы в крови, распространена и знакома многим. Менее распространенное гормональное нарушение, которое рассматривает эндокринология – диабет несахарный.
В нашем обзоре мы постарались рассмотреть, что такое несахарный диабет, почему это заболевание развивается, какие симптомы имеет, как диагностируется и лечится. Своевременное обращение за медицинской помощью и комплексная терапия позволяют избежать развития серьезных осложнений и негативных последствий для здоровья.
Вопросы врачу
Дифференциальная диагностика
Здравствуйте! Мужчина, 27 лет, рост 180 см, вес 98 кг. Полтора года назад у меня начались проблемы с мочеиспусканием: стал часто (до 10 раз) ходить в туалет по ночам. Через пару месяцев все стало хуже, и я стал бегать по-маленькому и днем. В сутки выходило приблизительно 25-35 мочеиспусканий объемом 200-400 мл. Соответственно, я много пил – до 4-8 л/сут.
Сейчас немного поутихло, и суточный диурез в среднем составляет 3-5 л, а количество выпитой жидкости – 3,5-6 л.
Заметил странную закономерность: частые мочеиспусканию пропадают при сильной жаре (особенно когда загораю) и при простудных заболеваниях. Обратился к терапевту, она говорит, похоже на несахарный диабет, выписала кучу анализов. Какое обследование пройти в первую очередь?
Здравствуйте! Нам нужно дифференцировать несахарный диабет от психогенной полидипсии. Помимо стандартных тестов, рекомендую вам обязательно пройти пробу с сухоядением, пробу на концентрацию и МРТ ГМ с упором на гипофиз.
Неэффективность лечения
Мне 41 год. С 23 лет болею несахарным диабетом. Сейчас принимаю Минирин. Но на фоне лечения у меня резко испортилось состояние. По последним замерам выпиваю 18 л в сутки. И еще появился дикий голод, очень хочется есть уже через 20-30 минут после плотного обеда. Чем это может быть вызвано?
Здравствуйте! 18 литров воды в сутки говорят о том, что Минирин вам не помогает. Срочно проконсультируйтесь с вашим лечащим доктором. Возможно доза препарата для вас низкая.
Несахарный диабет («мочеизнурение») – заболевание, развивающееся при недостаточности выделения антидиуретического гормона (АДГ) или снижении чувствительности почечной ткани к его действию. В результате происходит значительное увеличение количества жидкости, выделяемой с мочей, возникает неутолимое чувство жажды. Если потери жидкости компенсируются не полностью, то развивается дегидратация организма – обезвоживание, отличительной особенностью которого является сопутствующая полиурия. Диагностика несахарного диабета основывается на клинической картине и определении уровня АДГ в крови. Для выяснения причины развития несахарного диабета проводится всестороннее обследование пациента.
Общие сведения
Несахарный диабет («мочеизнурение») – заболевание, развивающееся при недостаточности выделения антидиуретического гормона (АДГ) или снижении чувствительности почечной ткани к его действию. Нарушение секреции АДГ гипоталамусом (абсолютный дефицит) или его физиологической роли при достаточном образовании (относительный дефицит) вызывает снижение процессов реабсорбции (обратного всасывания) жидкости в почечных канальцах и выведение ее с мочой низкой относительной плотности. При несахарном диабете в связи с выделением большого объема мочи развивается неутолимая жажда и общая дегидратация организма.
Несахарный диабет является редкой эндокринопатией, развивается независимо от пола и возрастной группы пациентов, чаще у лиц 20-40 лет. В каждом 5-м случае несахарный диабет развивается как осложнение нейрохирургического вмешательства.

Несахарный диабет
Классификация
Современная эндокринология классифицирует несахарный диабет в зависимости от уровня, на котором происходят нарушения. Выделяют центральную (нейрогенную, гипоталамо-гипофизарную) и почечную (нефрогенную) формы несахарного диабета. При центральной форме нарушения развиваются на уровне секреции антидиуретического гормона гипоталамусом или на уровне его выделения в кровь. При почечной форме отмечается нарушение восприятия АДГ со стороны клеток дистальных канальцев нефронов.
Центральный несахарный диабет подразделяется на идиопатический (наследственное заболевание, характеризующееся снижением синтеза АДГ) и симптоматический (возникает на фоне других патологий). Симптоматический несахарный диабет может развиваться в течение жизни (приобретенный) после черепно-мозговых травм, опухолей и инфильтративных процессов головного мозга, менингоэнцефалита или диагностироваться с рождения (врожденный) при мутации гена АДГ.
Почечная форма несахарного диабета встречается сравнительно редко при анатомической неполноценности нефрона или нарушении рецепторной чувствительности к антидиуретическому гормону. Эти нарушения могут носить врожденный характер или развиваться в результате лекарственных или метаболических повреждений нефронов.
Причины несахарного диабета
Чаще выявляется центральная форма несахарного диабета, связанная с гипоталамо-гипофизарной деструкцией в результате первичных или метастатических опухолей, нейрохирургических вмешательств, сосудистых, туберкулезных, малярийных, сифилитических поражений и пр. При идиопатическом несахарном диабете отсутствует органическое поражение гипоталамо-гипофизарной системы, а причиной выступает спонтанное появление антител к гормонопродуцирующим клеткам.
Почечная форма несахарного диабета может быть обусловлена врожденными или приобретенными заболеваниями почек (почечной недостаточностью, амилоидозом, гиперкальциемией) или отравлением препаратами лития. Врожденные формы несахарного диабета чаще всего развиваются при аутосомно-рецессивном наследовании синдрома Вольфрама, который по своим проявлениям может быть полным (с наличием несахарного и сахарного диабета, атрофии зрительных нервов, глухоты) или частичным (сочетающим сахарный и несахарный диабет).
Симптомы несахарного диабета
Типичными проявлениями несахарного диабета являются полиурия и полидипсия. Полиурия проявляется увеличением объема выделяемой суточной мочи (чаще до 4-10 л, иногда до 20-30 л). Моча бесцветная, с малым количеством солей и других элементов и низким удельным весом (1000-1003) во всех порциях. Чувство неутолимой жажды при несахарном диабете приводит к полидипсии – потреблению большого количества жидкости, иногда равного теряемому с мочой. Выраженность несахарного диабета определяется степенью дефицита антидиуретического гормона.
Идиопатический несахарный диабет обычно развивается остро, внезапно, реже – нарастая постепенно. Беременность может спровоцировать манифестацию заболевания. Частые позывы на мочеиспускание (поллакиурия) приводят к нарушению сна, неврозам, повышенной утомляемости, эмоциональной неуравновешенности. У детей ранним проявлением несахарного диабета служит энурез, позже присоединяются задержка роста и полового созревания.
Поздними проявлениями несахарного диабета служат расширение почечных лоханок, мочеточников, мочевого пузыря. В результате водной перегрузки происходит перерастяжение и опущение желудка, развивается дискинезия желчевыводящих путей, хроническое раздражение кишечника.
Кожа у пациентов с несахарным диабетом сухая, секреция пота, слюны и аппетит понижены. Позднее присоединяются обезвоживание, похудение, рвота, головная боль, снижение АД. При несахарном диабете, обусловленном поражением отделов головного мозга, развиваются неврологические нарушения и симптомы гипофизарной недостаточности (пангипопитуитаризма). У мужчин развивается ослабление потенции, у женщин – нарушения менструальной функции.
Осложнения
Несахарный диабет опасен развитием дегидратации организма, в тех случаях, когда потеря жидкости с мочой адекватно не восполняется. Обезвоживание проявляется резкой общей слабостью, тахикардией, рвотой, психическими нарушениями, сгущением крови, гипотензией вплоть до коллапса, неврологическими нарушениями. Даже при сильном обезвоживании сохраняется полиурия.
Диагностика несахарного диабета
Типичные случаи позволяют заподозрить несахарный диабет по неутолимой жажде и выделению более 3 л мочи за сутки. Для оценки суточного количества мочи проводится проба Зимницкого. При исследовании мочи определяют ее низкую относительную плотность (<1005), гипонатрийурию (гипоосмолярность мочи – 100—200 мосм/кг). В крови выявляются гиперосмолярность (гипернатрийемия) плазмы (> 290 мосм/кг), гиперкальциемия и гипокалиемия. Сахарный диабет исключается определением глюкозы крови натощак. При центральной форме несахарного диабета в крови определяется низкое содержание АДГ.
Показательны результаты теста с сухоядением: воздержанием от приема жидкости в течение 10-12 часов. При несахарном диабете происходит потеря веса более 5%, при сохранении низкого удельного веса и гипоосмолярности мочи. Причины несахарного диабета выясняются при проведении рентгенологического, психоневрологического, офтальмологического исследований. Объемные образования головного мозга исключаются проведением МРТ головного мозга. Для диагностики почечной формы несахарного диабета проводят УЗИ и КТ почек. Необходима консультация нефролога. Иногда для дифференциации почечной патологии требуется биопсия почек.
Лечение несахарного диабета
Лечение симптоматического несахарного диабета начинают с устранения причины (например, опухоли). При всех формах несахарного диабета назначают заместительную терапию синтетическим аналогом АДГ – десмопрессином. Препарат применяется внутрь или интраназально (путем закапывания в нос). Назначают также пролонгированный препарат из масляного раствора питуитрина. При центральной форме несахарного диабета назначают хлорпропамид, карбамазепин, стимулирующие секрецию антидиуретического гормона.
Проводится коррекция водно-солевого баланса путем инфузионного введения солевых растворов в больших объемах. Значительно уменьшают диурез при несахарном диабете сульфаниламидные диуретики (гипохлоротиазид). Питание при несахарном диабете строится на ограничении белка (для уменьшения нагрузки на почки) и достаточном потреблении углеводов и жиров, частом приеме пищи, увеличении количества овощных и фруктовых блюд. Из напитков утолять жажду рекомендуется соками, морсами, компотами.
Прогноз
Несахарный диабет, развивающийся в послеоперационный период или при беременности, чаще носит транзиторный (преходящий) характер, идиопатический – напротив, стойкий. При соответствующем лечении опасности для жизни нет, хотя выздоровление фиксируется редко.
Выздоровление пациентов наблюдается в случаях успешного удаления опухолей, специфического лечения несахарного диабета туберкулезного, малярийного, сифилитического генеза. При правильном назначении заместительной гормонотерапии нередко сохраняется трудоспособность. Наименее благоприятно течение нефрогенной формы несахарного диабета у детей.
Дата публикации 11 октября 2019Обновлено 3 декабря 2020
Определение болезни. Причины заболевания
Несахарный диабет — это заболевание, при котором почки перестают концентрировать жидкость (всасывать её и возвращать обратно в кровоток). Болезнь сопровождается выделением большого объёма неконцентрированной мочи, а также сильным чувством жажды.
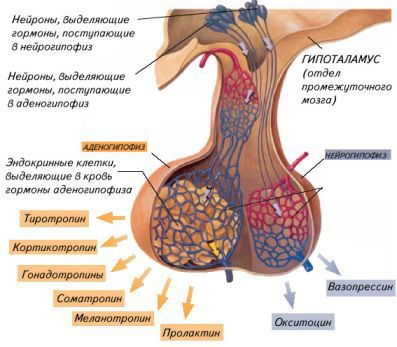
Этот тип диабета связан с гормоном вазопрессином (антидиуретическим гормоном), регулирующим способность почек концентрировать мочу. Он синтезируется нервными клетками переднего гипоталамуса и выделяется в кровь нейрогипофизом — задней долей гипофиза, одной из главных эндокринных желёз.
Снижение продукции вазопрессина (при центральном несахарном диабете) или нечувствительность рецепторов почек к нему (при нефрогенном несахарном диабете) лежат в основе заболевания.
Эпидемиология
Центральный несахарный диабет встречается со средней частотой 1:25 000. Болезнь может выявляться в любом возрасте, однако чаще развивается в интервале от 20 до 40 лет, поражает мужчин и женщин одинаково часто [2].
Этиология
Причины заболевания не всегда удаётся выяснить точно. К заболеванию могут приводить как генетические причины, так инфекционные заболевания или воспалительные процессы.
Наследственный, или первичный, сахарный диабет
Наследственные формы центрального несахарного диабета, вызванные генетическими причинами, встречаются не более чем в 30 % случаев. Остальные случаи приходятся на приобретённый, или вторичный, несахарный диабет.
Приобретённый, или вторичный, сахарный диабет
Выделяют следующие возможные причины приобретённого центрального несахарного диабета:
- аутоиммунные процессы, обусловленные агрессией иммунной системы против клеток, продуцирующих вазопрессин;
- инфекционные заболевани — грипп, ветряная оспа, эпидемический паротит, коклюш, ВИЧ, среди хронических – тонзиллит и другие очаговые инфекции носоглотки;
- опухоли гипофизарной области;
- нейроинфекции — менингит, энцефалит, нейросифилис, полиомиелит;
- инфаркт нейрогипофиза, перекрут ножки гипофиза (синдром Шиена);
- лейкемия;
- черепно-мозговая травма — черепно-мозговые травмы, сопровождаемые травмой нейрогипофиза, гипоталамуса, ножки гипофиза;
- оперативные вмешательства — операции на гипоталамо-гипофизарной области (макроанедома, акромегалия – соматотропинома), после трансназальной аденомэктомии несахарный диабет встречается в 7,2 % случаев [3].
У детей ошибочно принимать первичный энурез за признак несахарного диабета, так как ночное недержание мочи в большинстве случаев проходит с возрастом
Причины нефрогенного несахарного диабета:
- наследственные (генетические), чаще встречаются у мужчин;
- почечная недостаточность.
Если причину несахарного диабета выяснить не удаётся, говорят об идиопатическом несахарном диабете.
Несахарный диабет развивается стремительно, первый раз проявляется спонтанно на фоне относительного или полного здоровья. Ранних симптомов, предвещающих скорое начало заболевания, не существует.
Врождённые формы несахарного диабета встречаются редко. У детей до 1 года диагностика затруднена, так как ранний возраст в целом характеризуется незрелостью почек.
Группа риска
В неё входят пациенты, имеющие отягощённую наследственность по несахарному диабету, множественные черепно-мозговые травмы, особенно тяжёлые и требующие госпитализации, опухоли гипофиза (пролактинома, соматотропинома и др.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы несахарного диабета
В основе данного заболевания лежит синдром полидипсии (неестественной, неутолимой жажды) и полиурии (образования мочи в больших количествах). Он проявляется следующими симптомами:
- жажда, заставляющая человека выпивать огромное количество жидкости, до 18 литров в сутки. Характерно предпочтение больными простой холодной (ледяной) воды. Пациент за один раз не напивается 1-2 стаканами воды;
- выделение мочи более 3 литров в сутки;
- учащённое мочеиспускание большими порциями мочи (до 2,5 литров) по 10-15 раз в сутки;
- сухость кожи и слизистых;
- низкое артериальное давление;
- учащённое сердцебиение;
- общая слабость;
- задержки стула, нарушения работы желудочно-кишечного тракта (связано с растяжением желудка большими объёмами воды).

В норме секреция вазопрессина в ночной период резко возрастает, благодаря чему концентрирующая функция почек тоже возрастает, урежается мочеиспускание, и человек не встаёт ночью мочиться. А вот симптомы несахарного диабета не зависят от времени суток: жажда и учащённое мочеиспускание выражены так же сильно ночью, как и в дневные часы.
Из-за постоянной жажды и частого мочеиспускания нарушается сон, привычный образ жизни, ухудшается её качество. При средней и тяжёлой степени несахарного диабета человек не может надолго отлучиться из дома, не может выспаться, его беспокоит постоянная усталость. При лёгких формах пациент привыкает часто пить и мочиться, поэтому не предъявляет жалоб.
Симптомы несахарного диабета схожи у мужчин и женщин. Симптомы нарушения половой сфере могут возникать, если патологический процесс захватывает переднюю долю гипофиза. Изолированный дефицит вазопрессина таких нарушений не вызывает, поскольку он не относится к гормонам, регулирующим половую функцию.
Симптомы несахарного диабета у детей
- тяжёлые влажные подгузники;
- ночное недержание мочи;
- проблемы со сном;
- высокая температура;
- рвота;
- запор;
- задержка роста;
- потеря веса [11].
У детей мочеиспускание происходит чаще, поскольку у них меньше объём мочевого пузыря. Однако тревожным признаком и поводом обратиться к детскому эндокринологу является мочеиспускание чаще 10 раз в день [12].
При несахарном диабете, возникшем после нейрохирургических вмешательств или травмы головы, могут присоединяться симптомы дефицита других гормонов гипофиза:
- тиреотропного гормона (клиника гипотиреоза: сухость кожи, сильная слабость, отёки, сонливость, заторможенность);
- адренокортикотропного гормона (проявления надпочечниковой недостаточности);
- гонадотропинов (нарушения репродуктивной функции).
Существует крайне редкое генетическое заболевание — синдром Вольфрама (DIDMOAD – diabetes insipidus, diabetes mellitus, optic atrophy, deafness), передающееся аутосомно-рецессивно. Это сочетание сахарного диабета 1 типа, центрального несахарного диабета, глухоты (не у всех пациентов) и атрофии зрительных нервов. Соответственно, симптомы этого состояния будут включать симптомы сахарного и несахарного диабетов, глухоту и слепоту. Часто такие больные страдают психическими расстройствами [12].
Патогенез несахарного диабета
Секреция вазопрессина напрямую зависит от осмолярности всех растворённых частиц плазмы (суммарной концентрации натрия, глюкозы, калия, мочевины), объёма циркулирующей крови и артериального давления. Колебания осмолярного состава крови более чем на 1 % от исходного чётко улавливается осморецепторами, расположенными в гипоталамусе. В норме повышение осмолярности крови (повышение уровня натрия) стимулирует выделение в кровоток вазопрессина для удержания жидкости в организме. Снижение осмолярности плазмы, вызванное приёмом избыточного количества жидкости, подавляет секрецию вазопрессина.
В физиологических условиях осмолярность плазмы находится в пределах 282–295 мосм/л. Главный физиологический эффект вазопрессина заключается в стимуляции обратного всасывания воды в собирательных канальцах почек. В клетках канальцев вазопрессин действует через так называемые V2-рецепторы: эти рецепторы в норме реагируют на воздействие вазопрессина встраиванием водных каналов (аквапоринов) в мембрану клеток канальцев, благодаря чему через эти каналы происходит обратный ток воды (реабсорбция) обратно в кровяное русло. В результате моча выделяется концентрированной [4].
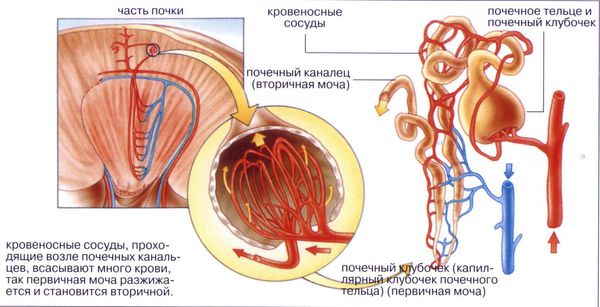
Отсутствие или снижение воздействия вазопрессина на V2-рецепторы почек и является основой патогенеза несахарного диабета: обратное всасывание воды не происходит, организм теряет слишком много воды через очень разведённую мочу, кровь концентрируется, повышается уровень натрия в крови, через воздействие на осморецепторы появляется чувство жажды, заставляющее человека пить больше воды.
Классификация и стадии развития несахарного диабета
Различают три основных типа несахарного диабета: центральный, почечный, гестационный.
Центральный несахарный диабет
Бывает гипоталамический или гипофизарный. Заболевание связано с нарушением продукции вазопрессина.
Почечный несахарный диабет
Другие названия — нефрогенный, вазопрессин-резистентный. При заболевании почки оказываются нечувствительны к действию вазопрессина. Паталогия может быть как наследственной, так и приобретённой в результате приёма лекарств или как осложнение после других заболеваний, в частности болезней почек и эндокринных заболеваний. При нефрогенном типе несахарного диабета нарушается строение мозгового вещества или дистальных нефронов и, как следствие, концентрационная способность мочи.
Гестационный несахарный диабет
Возникает у женщин во время беременности. Это транзиторное состояние, связанное с ускорением метаболизма вазопрессина: вазопрессин вследствие особенностей гормональных перестроек быстро разрушается, а нейрогипофиз не успевает восполнить возрастающую потребность [5];
Отдельно выделяют функциональный несахарный диабет, который возникает у детей до года, обусловлен незрелостью концентрационного механизма почек.
Следует отличать несахарный диабет от первичной полидипсии — патологической жажды или компульсивного желания пить (психогенная полидипсия), которые подавляют физиологическую секрецию вазопрессина, что приводит к симптомам несахарного диабета. При искусственном обезвоживании организма производство вазопрессина восстанавливается.
По тяжести течения выделяют несколько форм:
- лёгкая (выделение до 6–8 л мочи в сутки);
- средняя (выделение 8–14 л мочи в сутки);
- тяжёлая (выделение более 14 л мочи в сутки).
Центральный (гипофизарный) несахарный диабет, возникающий из-за острой инфекции или травмы, обычно проявляется сразу после воздействия причинного фактора или спустя 2–4 недели. Хронические инфекционные заболевания вызывают несахарный диабет, как правило, спустя 1–2 года [6].
Осложнения несахарного диабета
У ряда пациентов с несахарным диабетом и нарушением чувства жажды при отсутствии своевременного приёма жидкости может развиться обезвоживание. Учитывая то, что головной мозг практически на 80 % состоит из воды, такое состояние приводит к уменьшению его объёма в черепе, из-за чего происходят кровотечения в ткани и оболочках мозга. Всё это очень негативно сказывается на функции центральной нервной системы, могут развиваться ступор, судороги и кома.
К счастью, у пациентов с сохранёнными механизмами восприятия жажды эти угрожающие жизни проявления гипернатриемии (повышения уровня натрия крови) обычно не происходят, и само по себе отсутствие вазопрессина не опасно, если вовремя утоляется жажда. Опасными считаются случаи, когда в силу возрастных изменений или нарушений сознания пациент не может вовремя отреагировать на жажду [3].
При данной патологии осложнений, связанных с избыточным потреблением жидкости, не развивается, так как из-за особенностей патогенеза заболевания вода практически не задерживается в организме.
Диагностика несахарного диабета
Показания к консультациям специалистов
- пациент испытывает жажду и потребляет большое количество жидкости (более 3 литров в сутки чистой питьевой воды);
- учащенного ночного мочеиспускания (более 1 раза) большими порциями мочи;
- сухость во рту;
- потеря веса.
Какие анализы необходимо сдать при подозрении на заболевание
Диагностика несахарного диабета выполняется в несколько этапов:
I этап. Врач собирает жалобы и анамнез. Если они соответствуют клинике несахарного диабета, то назначаются: анализ мочи для подсчёта выделяемой жидкости за сутки, определение удельной плотности всех порций мочи за сутки (проба по Зимницкому), определение осмолярности мочи. Поводом заподозрить наличие несахарного диабета является подтверждение гипотонической полиурии:
- постоянное выделение мочи более 3 литров в сутки (или более 40 мл на 1 кг массы тела);
- низкая удельная плотность мочи по Зимницкому.
II этап. После подтверждения гипотонической полиурии требуется исключение других её причин.
Для этого проводится дифференциальная диагностика со следующими заболеваниями:
- сахарный диабет (исследу
