Метаболизм при диабете 1 типа что это такое

В человеческом организме постоянно протекают сложные биохимические реакции, отвечающие за работу наших органов и систем, состав крови, состояние мышц, костей, связок, нервов, слизистых оболочек. В этих реакциях участвуют вещества, поступающие с пищей и питьем – вода, углеводы, белки, жиры. Организм тратит их на свои нужды, перерабатывая тем или иным способом. И освобождается от отходов своей жизнедеятельности через почки, печень, кожу, легкие. Этот процесс протекает постоянно и называется обменом веществ или метаболизмом.
Метаболизм – совокупность взаимосвязанных биохимических реакций
У детей и молодых людей обменные реакции протекают быстро, так как растущему и формирующемуся организму нужно больше энергии и «строительного материала». С возрастом метаболизм замедляется.
Если у вас нет генетической предрасположенности к нарушению обмена веществ или это не произошло вследствие какого-либо заболевания, если вы ведете здоровый образ жизни, т.е. не переедаете, не курите, не злоупотребляете алкоголем, полноценно отдыхаете, следите за весом, то ваши органы в любом возрасте справятся со своими задачами и вы сможете адаптироваться к изменениям окружающих условий, физическим и эмоциональным нагрузкам.
При нарушении обмена веществ организм теряет способность правильно функционировать. Проявления нарушения метаболизма зависят от того, в какой биохимической цепочке произошел «сбой» и чем он вызван.
Метаболические процессы регулируется последовательно нервной, эндокринной и внутриклеточными регуляторными системами. Железы эндокринной системы вырабатывают особые вещества – гормоны, которые передают сигналы центральной нервной системы клеткам организма.
Поджелудочная железа вырабатывает гормон инсулин, регулирующий метаболизм углеводов, жиров и белков
Гормон поджелудочной железы инсулин играет ведущую роль в обмене углеводов, жиров и белков. Все эти виды метаболизма нарушаются, если железа не может вырабатывать инсулин в нужном количестве и качестве, или если клетки нашего тела перестают на него реагировать. Таким образом, у больных сахарным диабетом любого типа нарушен углеводный, жировой и белковый обмен.
Метаболические нарушения при сахарном диабете
Диабет 1 типа (СД1) развивается преимущественно у детей и молодых людей, чаще у мальчиков. Метаболические нарушения в данном случае связаны с недостатком выработки инсулина или ее полным прекращением. Заболевание стартует быстро, нередко – стремительно, проявляясь:
- резкой потерей веса в сочетании с полифагией (постоянным чувством голода) на первых стадиях болезни;
- учащенным мочеиспусканием, возможно ночное недержание мочи (энурез) – следствие глюкозурии (появления сахара в моче);
- сухостью во рту, жаждой – следствие гипергликемии (высокого содержания сахара в крови);
- сухостью кожи и слизистых оболочек, ломкостью ногтей;
- частыми простудами, высоким риском воспаления легких и туберкулезной инфекции;
- изменениями со стороны сердечно-сосудистой системы (миокардиодистрофией) – результат дефицита калия, аминокислот, фосфатов, негативного влияния на сердечную мышцу недостатка кислорода, токсинов;
- тошнотой, рвотой, жировой инфильтрацией печени и ее увеличением (гепатомегалией) с последующим развитием цирроза при отсутствии адекватного лечения;
- раздражительностью, утомляемостью.
Как улучшить обмен веществ при диабете 1 типа?
Поскольку тканевой обмен в данном случае не нарушен, контролировать обменные процессы у диабетиков 1 типа помогает грамотный подбор типа и дозы инсулина, а также схемы инсулинотерапии с учетом особенностей течения заболевания.
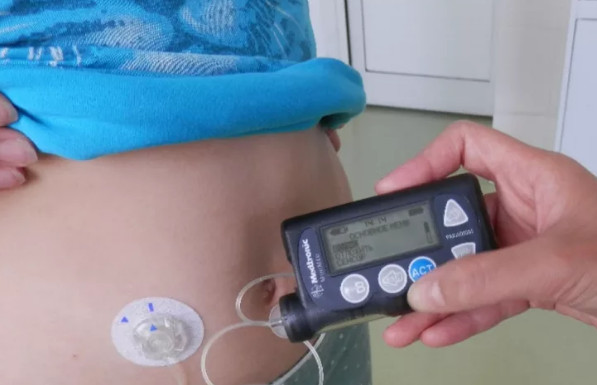
Инсулиновая помпа – электронное устройство, позволяющее гибко и плавно регулировать дозу инсулина
Метаболические нарушения при сахарном диабете 2 типа (СД2) развиваются постепенно, «исподтишка» и, как правило, начинают вызывать беспокойство только тогда, когда процесс уже зашел достаточно далеко.
Нарушение обмена веществ у больных сахарным диабетом второго типа сопровождается ожирением, поражением нервов и сосудов, печени, почек, кожи и слизистых, остеопрозом. Наиболее грозные и часто встречающиеся осложнения – инсульт, инфаркт, ретинопатия, нейропатия, нефропатия, жировой гепатоз, диабетическая стопа.
Корректировать состояние больных с этой формой диабета сложнее, так как у них развивается инсулинрезистентность, то есть гормон теряет способность «давать указания» механизмам клеточной регуляции метаболических процессов. Поэтому диабет второго типа также называют инсулиннезависимым, а инсулинотерапия таким пациентам назначается только в том случае, если проблема обнаружена на поздней стадии и поджелудочная железа не в состоянии самостоятельно выработать достаточное количество гормона.
В начале же заболевания основной упор делается на улучшение обмена веществ на тканевом уровне.
Как улучшить метаболизм у диабетика с СД2?
В настоящее время существует ряд лекарственных препаратов, возвращающих мышечным клеткам диабетиков чувствительность к инсулину. Если такая лекарственная терапия начата своевременно, врачам удается взять заболевание под контроль.
Параллельно с лекарствами для улучшения метаболизма больным диабетом второго типа назначаются периодические курсы физиотерапевтического лечения, специальная диета с низким количеством легко усваиваемых (быстрых) углеводов и животных жиров, дозированные физические нагрузки – ходьба (не мнее получаса в день), плавание. Также необходимо соблюдать режим труда и отдыха, хорошо высыпаться по ночам.
Важность качества ночного сна для больных с метаболическими нарушениями
Во время ночного сна наши мышцы отдыхают, а регуляторные системы восстанавливаются. Чтобы их восстановление было полным, и обменные процессы протекали как положено, мы должны:
- спать в тишине, в прохладном, хорошо проветриваемом помещении в темное время суток не менее 7-8 часов;
- во время ночного сна дышать свободно и ровно.
Качественный здоровый ночной сон помогает улучшить метаболизм и снижает риск развития диабета
Важность полноценного ночного отдыха для нормального метаболизма чрезвычайно велика. Например, если у человека с сонным апноэ отмечается снижение толерантности к глюкозе, то нормализация процесса дыхания во время ночного сна:
- становится основой для восстановления углеводного и жирового обмена;
- создает условия для похудения, увеличения физической выносливости.
В результате опасность развития сахарного диабета значительно уменьшается – старт заболевания удается, как минимум, отложить на долгие годы.
При СД I типа исчезает инсулин, т.к. инсулин ингибитор секреции глюкагона, в крови происходит увеличение глюкагона.
Изменения в углеводном обмене
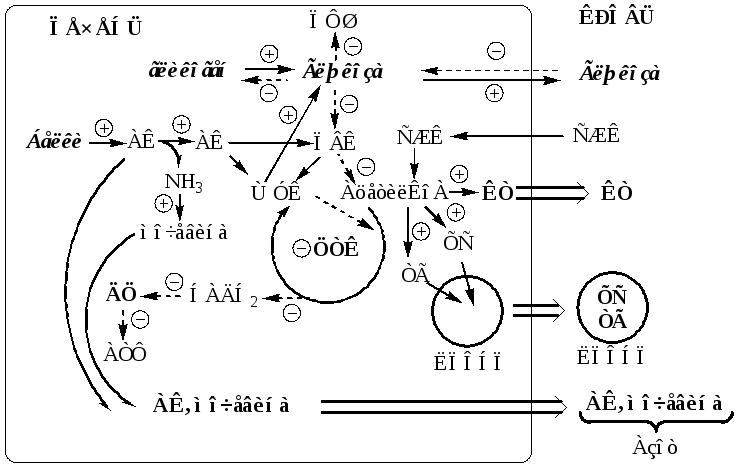
В печени дефицит инсулина и избыток глюкагона стимулирует реакции глюконеогенеза, гликогенолиза и ингибирует реакции гликолиза, ПФШ и синтеза гликогена. В результате в печени глюкозы больше образуется, чем потребляется.
Так как реакции глюконеогенеза протекают через ЩУК, он, образовавшись из ПВК, аспартата и малата, активно вовлекается в глюконеогенез, вместо того чтобы включаться в ЦТК. В результате ЦТК и ДЦ тормозится, снижается образование АТФ, возникает энергодефицит.
В инсулинзависимых тканях (мышцы, жировая ткань) дефицит инсулина препятствует поступлению глюкозы в клетки и ее использованию в реакциях гликолиза, ПФШ и синтеза гликогена. Блокирование ЦТК и ДЦ также вызывает энергодефицит.
Снижение потребления глюкозы инсулинзависимыми тканями и усиление ее образования в печени приводит к гипергликемии. Когда гипергликемия превышает концентрационный почечный порог возникает глюкозурия.
Глюкозурия – наличие глюкозы моче. Внорме проксимальные канальцы почек реабсорбируют всю фильтрующуюся в клубочках глюкозу. Если уровень глюкозы превышает в крови 9-10 ммоль/л, глюкоза не успевает полностью реабсорбироваться из первичной мочи и частично выводится с вторичной мочой.
У больных с СД после приёма пищи концентрация глюкозы в крови может достигать 300-500 мг/дл и сохраняется на высоком уровне в постабсорбтивном периоде, т.е. снижается толерантность к глюкозе.
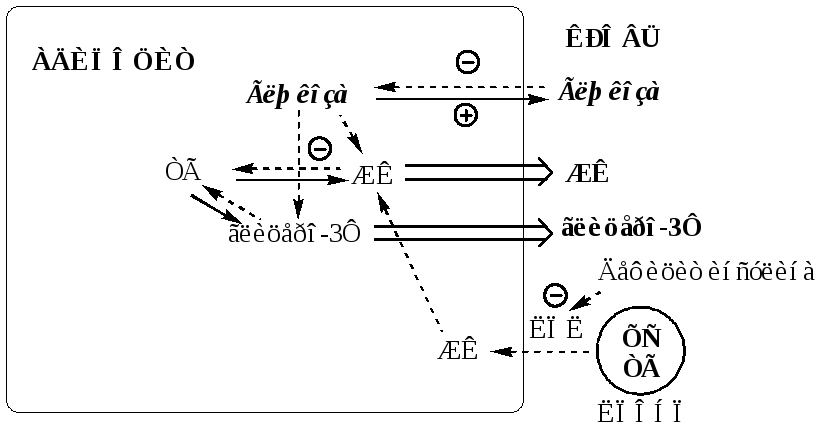
Изменения в липидном обмене
Дефицит АТФ, НАДФН2, инсулина и избыток глюкагона тормозят липогенез и усиливают липолиз в жировой ткани. В результате в крови повышается концентрация свободных жирных кислот, которые поступают в печень и окисляются там до Ацетил-КоА. АцетилКоА при дефиците ЩУК не может включаться в ЦТК. Поэтому он накапливается и поступает на альтернативные пути: синтез кетоновых тел (ацетоуксусная, β-гидроксимасляная кислоты) и холестерина.
В норме кетоновые тела являются источником энергии для аэробных тканей, они превращаются в АцетилКоА, который окисляется в ЦТК. Так как ЦТК заблокирован дефицитом ЩУК, кетоновые тела накапливаются в крови и вызывают кетонемию. Кетонемия усугубляет недостаточность инсулина, подавляя остаточную секреторную активность β-клеток. Когда кетонемия превышает концентрационный почечный порог (выше 20 мг/дл, иногда до 100 мг/дл) возникает кетонурия.Кетонурия – наличие кетоновых тел в моче.
В тканях ацетоуксусная кислота частично декарбоксилируется до ацетона, запах которого исходит от больных сахарным диабетом и ощущается даже на расстоянии.
Липопротеины крови поставляют субстраты для липогенеза в тканях. Дефицит инсулина блокирует липогенез в жировой ткани, ингибирует липопротеинлипазу в сосудах, это препятствует расщеплению липопротеинов крови (в основном, ЛПОНП), в результате они накапливаются, вызывая гиперлипопротеинемию.
Изменения в белковом обмене
Энергодефицит, недостаток инсулина и избыток глюкагона приводит к снижению скорости синтеза белков в организме и усилению их распада, что повышает концентрацию аминокислот в крови. Аминокислоты поступают в печень и дезаминируются до кетокислот. Кетокислоты включаются в глюконеогенез, что усиливает гипергликемию. Из аммиака активно синтезируется мочевина. Повышение в крови аммиака, мочевины, аминокислот вызывает азотемию – увеличение концентрации азота в крови. Азотемия приводит к азотурии – увеличению концентрации азота в моче. Развивается отрицательный азотистый баланс. Катаболизм белков ведет к миодистрофии и вторичному иммунодефициту.
Изменения в водно-солевом обмене
Поскольку возможности почек ограничены, высокие концентрации глюкозы, кетоновых тел и мочевины не успевают реабсорбироваться из первичной мочи. Они создают в первичной моче высокое осмотическое давление, которое препятствует реабсорбции воды в кровь и образованию вторичной мочи. У таких пациентов развивается полиурия, выделение мочи возрастает до 3-4 л в сутки (в некоторых случаях до 8-9 л). Потеря воды вызывает постоянную жажду илиполидипсию. Без частого питья, полиурия может приводить к обезвоживанию организма. Потеря с мочой глюкозы усугубляет энергодефицит, может увеличить аппетит и полифагию. С первичной мочой из организма уходят некоторые полезные минеральные компоненты, что приводит к нарушению минерального обмена.
Высокие концентрации глюкозы, кетоновых тел и мочевины создают в плазме крови значительное осмотическое давление, которое способствует дегидратации тканей. Кроме воды ткани теряют электролиты, прежде всего ионы К+, Na+, С1-, НСО3-.
Изменение в газообмене тканей
Общая дегидратация организма, вызванная полиурией и дегидратацией тканей приводит к снижению периферического кровообращения, уменьшению мозгового и почечного кровотока и гипоксии. Причиной гипоксии является также гликозилирование Hb в HbA1c, который не переносит О2 к тканям. Гипоксия ведет к энергодефициту и накоплению в организме лактата.
Изменения в кислотно-основном равновесии
Накопление кетоновых тел, лактата и потеря щелочных валентностей с мочой снижает буферную ёмкость крови и вызывает ацидоз.
Соседние файлы в папке 4 модуль
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Тяжесть течения у детей и подростков сахарного диабета (СД) 1 типа с быстрым развитием гипоксии и других диабетических осложнений свидетельствует о недостаточной ясности основных вопросов патогенеза данного заболевания, связанных с инсулиносекрецией и эффективностью действия инсулина при проведении терапии гормоном. Следовательно, СД 1 типа у детей требует разработки ранних способов диагностики патологии для проведения быстрой, адекватной коррекции гипоксии и развивающихся гормонально-метаболических нарушений с целью профилактики прогрессирования тяжести болезни. В частности, необходимо раньше выявить причину и особенности патогенеза лабильного течения СД с быстрым развитием тяжелых диабетических осложнений.
Известно, что причиной развития СД является недостаточная эффективность действия инсулина, вызванная при СД 1 типа нарушением инсулиносекреции вплоть до абсолютной ее недостаточности [1-3]. Человеческая поджелудочная железа содержит от 1 до 3 млн инсулиновых островков, что составляет 1% всей массы панкреатической ткани. Островок содержит 3000-5000 клеток, 70% из которых являются бета-клетками. Каждая бета-клетка имеет 10 000 секреторных гранул, которые содержат кристаллы инсулина. Инсулин синтезируется с С-пептидом, по уровню которого можно судить о синтезе и последующей секреции эндогенного инсулина у больных, получающих инсулинотерапию. Механизм инициирования сигнала для освобождения инсулина начинается с взаимодействия глюкозы со специфическим рецептором в бета-клетке, включая механизм распознавания глюкозы клеткой и передачи ее стимулирующего действия на систему цАМФ, ионы Са2+ и клеточные органеллы, из которых происходит освобождение гормона. При диабете нарушается первая фаза мультипликационной модели: инициирование сигнала, вызывающего секрецию гормона [4-6].
Литературные данные по изучению состояния инсулиносекреции при СД 1 типа разноречивы [5, 7-9]. Роль полиненасыщенных жирных кислот (ПННЖК) у детей и подростков при СД 1 типа недостаточно изучена.
Целью данной работы является оценка состояния метаболизма жирных кислот, инсулиносекреции и некоторых метаболических параметров у детей, больных сахарным диабетом 1 типа, осложняющимся развитием гипоксии и других нарушений.
Материал и методы исследования
Под нашим наблюдением находилось 47 детей и подростков, больных СД 1 типа, в возрасте от 3 до 18 лет. Из них у 27 детей на фоне СД 1 типа были обнаружены гастрит, гастродуоденит и нарушение кишечного всасывания и другие нарушения. Все дети получали общепринятую комплексную терапию, препараты инсулина. У большинства из них было лабильное течение заболевания. 10 детей без эндокринной патологии служили контролем. Так как при обследовании больных с помощью известных методов не у всех диагностируются микроангиопатии и специфические диабетические осложнения, выявленные нарушения мы объединяли под термином «диабетические осложнения».
Кровь из вены у больных брали утром натощак и через 1 час после завтрака с предварительным введением инсулина. Иммунореактивный инсулин (ИРИ) (ИРИ) и С-пептид определяли с помощью радиоиммунологических методов стандартными наборами фирм Сea Ire Sorin и Byk-Mallinckrodt. Содержание гликированного гемоглобина (HbA1), образование которого в организме зависит от средней концентрации глюкозы в эритроцитах в течение 2-3 месяцев, предшествующих исследованию, определяли с помощью метода электроэндоосмоса на электрофорезной системе (фирма Corning). Активность инсулиновых рецепторов исследовали по связыванию 125J-инсулина с лимфоцитами по ранее описанному нами методу [4]. Концентрацию лактата, пирувата и других биохимических параметров крови определяли с помощью наборов фирмы Boehringer. Применяли современные спектрофотометрические методы, а также метод газожидкостной хроматографии с масс-спектрометрией (ГХ/МС) «TraceGCUltraITQ 900» (ThermoScientific, США, 2009). Прибор калибровали стандартными смесями метиловых эфиров ЖК фирмы Sigma (США). Обсчет и идентификацию пиков проводили с помощью программно-аппаратного комплекса «AnalyticaforWindows» с использованием «IBMPentiumIV 1800». Программное обеспечение для обработки данных осуществляли: Xcalibur (Thermo); спектральные библиотеки: Mainlib; Microsoft Excel 2010. Цифровой материал обрабатывали методом вариационной статистики, с использованием t-критерия Стьюдента.
Данное исследование одобрено комитетом по этике РНИМУ им. Н. И. Пирогова. Дети и их родители давали информированное согласие на участие в данном исследовании.
Результаты и обсуждение
Результаты исследования свидетельствуют о резком нарушении углеводного и липидного обменов как при начальном диабете, так и при длительном течении болезни (табл. 1). Отмечается выраженная гипергликемия (p < 0,01) независимо от длительности течения СД, но особенно значительная при начальной форме диабета, где концентрация лактата и пирувата намного выше по сравнению с контрольной группой, что приводит к сдвигу кислотно-щелочного равновесия в сторону метаболического ацидоза (снижение pH c 7,45 ± 0,01 до 7,3 ± 0,01, p < 0,05). Гиперлипидемия сопровождалась выраженной гиперхолестеринемией, особенно значительной в группе «Начальный диабет» (p < 0,01).
При начальном СД у обследованных больных после завтрака, в фазе декомпенсации процесса отмечена тенденция к снижению уровня С-пептида по сравнению с больными в фазе компенсации (табл. 2), т. е. с нарастанием тяжести состояния больного инсулиносекреция снижается. Увеличение уровня ИРИ после завтрака связано с введением экзогенного инсулина больным.

Тенденция к более значительному снижению инсулиносекреции отмечена у детей и подростков с ранним развитием гипоксии и других диабетических осложнений, т. е. при тяжелом течении болезни. Следует отметить, что у больных с тяжелым течением СД 1 типа имеет место сочетание периферической гиперинсулинемии со значительно сниженной инсулиносекрециией на фоне введения более высокой дозы инсулина.
В фазе компенсации у таких больных уровень ИРИ в периферических венах оставался высоким, что свидетельствует о меньшей эффективности у них вводимой дозы инсулина, необходимого для относительной нормализации углеводного обмена, чем у больных без осложнений. Несмотря на нормогликемию натощак, у многих из этих больных отмечались значительные колебания глюкозы в течение суток. Совершенно очевидно, что необходимо предупреждать торможение инсулиносекреции, часто имеющее место при скрытых гипогликемиях вследствие передозировки инсулина, способствующей развитию инсулинорезистентности.
Исследование состояния инсулиновых рецепторов показало, что у больных с лабильным течением СД 1 типа и значительным снижением инсулиносекреции имеется тенденция к снижению инсулинсвязывающей активности (ИСА) лимфоцитами. ИСА в лимфоцитах у таких детей составляла 31,61 ± 3,9%; в контрольной группе – 47, 9 ± 5,9% (p < 0,01). Совершенно очевидно, что прогрессирующее снижение остаточной инсулиносекреции у детей и подростков и развитие инсулинорезистентности являются факторами риска тяжелого течения СД 1 типа с быстрым развитием гипоксии и других диабетических осложнений. Следовательно, для профилактики ухудшения состояния больного с прогрессированием тяжести течения болезни необходимо учитывать наличие остаточной инсулиносекреции у больного и предупреждать передозировку лечебной дозы гормона.
Результаты исследования состояния метаболизма жирных кислот показали, что у детей и подростков с СД 1 типа отмечались увеличение суммарного содержания насыщенных жирных кислот (НЖК) и уменьшение суммарного содержания ненасыщенных жирных кислот (ННЖК) по сравнению с аналогичными показателями в контрольной группе; наиболее выраженные изменения отмечались в группе больных с СД 1 типа с осложнениями (на 12,1% и 10,1% соответственно) (табл. 3). При подсчете коэффициента НЖК/ННЖК выявлено его повышение в группе больных с осложнениями (на 13,7%).

В пуле НЖК максимальное повышение отдельных фракций отмечается также у больных СД с осложнениями (на 19,4% по отношению к контрольным значениям). Анализ концентрации отдельных ПННЖК показал, что уровень a-линоленовой кислоты снизился, содержание арахидоновой кислоты, напротив, на 32% повысилось по отношению к контролю. Поэтому суммарный уровень ω6-ПННЖК был значительно повышен у детей и подростков при СД 1 типа, что привело к уменьшению коэффициента ω3-ПННЖК/ω6-ПННЖК по сравнению с контролем. У детей и подростков с СД 1 типа без осложнений соотношение Σω3-ПННЖК/Σω6-ПННЖК достоверно снизилось более чем в 2 раза (p < 0,05), а c осложнениями в 3,5 раза (p < 0,01). Приведенные в табл. 3 результаты свидетельствуют, что у пациентов с СД 1 типа с осложнениями установлены более выраженные нарушения состава жирных кислот сыворотки крови за счет группы ЖК ω-3 и ω-6.
При этом увеличение коэффициента НЖК/ННЖК максимально выражено в начале исследования. Эти изменения связаны, по-видимому, с тем, что при липолизе в первую очередь мобилизуются ННЖК, которые и окисляются первыми [10, 11]. Можно предположить, что этим объясняется также активация процессов перекисного окисления липидов у больных детей при СД 1 типа [12-15].
Таким образом, при нарушении инсулиносекреции у детей и подростков с СД 1 типа гипергликемия сопровождается нарушением углеводного и липидного обменов, особенно выраженным при начальном диабете, характеризующимся лактацидозом, со значительным повышением уровня холестерина, НЭЖК, снижением уровня ПННЖК, особенно семейства w-3. Нарушения метаболизма жирных кислот у детей и подростков с СД 1 типа сопровождаются гипоксией и другими осложнениями, особенно значительно у детей при начальном диабете.
Следовательно, своевременная диагностика и адекватная терапия СД 1 типа у детей и подростков позволит не только предупредить развитие гипоксии и других осложнений, но и улучшить состояние метаболического контроля.
Литература
- Дедов И. И. // Сахарный диабет. 2010, 3 (48), 6-13.
- Nordwall M., Fredriksson M., Ludvigsson J., Arnqvist H. J. Impact of Age of Onset, Puberty, and Glycemic Control Followed From Diagnosis on Incidence of Retinopathy in Type 1 Diabetes: The VISS Study // Diabetes care. 2019. Vol. 42, № 4, с. 609-617.
- Boden G. Free fatty acids and insulin secretion in humans // Curr. Diab. Re P. 2005. Vol. 5, № 3. P. 167-170.
- Микаелян Н. П., Терентьев А. А., Гурина А. Е., Смирнов В. В. Нарушений функций мембранорецепторного аппарата клеток крови детей, больных сахарным диабетом // Биомедицинская химия. 2011, т. 57, вып. 6, 642-649.
- Микаелян Н. П., Гурина А. Е., Нгуен Х. З., Терентьев А. А., Микаелян К. А. Взаимосвязь между процессом пероксидации липидов и антиоксидантной системы от жирно-кислотного состава крови у больных сахарным диабетом 1 типа и его осложнениях // РМЖ. 2014. С. 33-39.
- Delarue J., Magnan C. Free fatty acids and insulin resistance // Curr. Opin. Clin. Nutr. b. Care. 2007. Vol. 10, № 2. P. 142-148.
- Витебская А. В. Диагностика инсулинрезистентности у детей и подростков // Пробл. эндокр. 2006. Т. 52. № 6. С. 39-41.
- Дедов И. И., Кураева Т. Л., Петеркова В. А. Сахарный диабет у детей и подростков: руководство для врачей. М., 2008. С. 160.
- Микаелян Н. П., Гурина А. Е., Смирнов В. В., Микаелян А. В., Терентьев А. А. Влияние оксидативного стресса на состояние инсулиносекреции и инсулинсвязывающей активности клеток крови при сахарном диабете и его осложнениях у детей // РМЖ. 2016, № 4, т. XXII. С. 189-193.
- Акмурзина В. А., Петряйкина Е. Е., Савельев С. В., Селищева А. А. Профиль неэтерифицированных жирных кислот плазмы детей с разными сроками сахарного диабета 1 типа // Биомедицинская химия. 2016; т. 62, № 2, с. 155-161.
- Микаелян Н. П., Кулаева И. О., Гурина А. Е., Терентьев А. А., Сайфуллин Р. Ф., Микаелян К. А. Активность процесса перекисного окисления липидов и состояние системы антиоксидантной защиты у больных сахарным диабетом 2-го типа // Вопросы биологической, медицинской и фармацевтической химии. 2013, № 4, с. 64-68.
- Rodríguez-Carrizalez A. D., Castellanos-González J. A., Martínez-Romero E. C., Miller-Arrevillaga G., Villa-Hernández D., Hernández-Godínez P. P., Ortiz G. G., Pacheco-Moisés F. P., Cardona-Muñoz E. G., Miranda-Díaz A. G. Oxidants, antioxidants and mitochondrial in non-proliferative diabeticretinopathy // J Diabetes. 2014; 6 (2): 167-175.
- Апухтин А. Ф., Стаценко М. Е., Инина Л. И. Сахароснижающий эффект ω3-полиненасыщенных жирных кислот у больных сахарным диабетом // Профилактическая медицина. 2012; 15 (6): 50-56.
- Древаль А. В. Лечение сахарного диабета и сопутствующих заболеваний. М., 2010. 352 с.
- Mukhopadhyay S., Bhattacharya B. Association of hyperglycemia ted increased advanced glycation and erythrocyte antioxidant enzyme activity in different stages of diabetic retinopathy // Diabetes Res Clin Pract. 2013; 100 (3): 376-384.
Н. П. Микаелян*, 1, доктор биологических наук, профессор
А. В. Шестопалов*, доктор медицинских наук, профессор
А. В. Микаелян**, кандидат медицинских наук
А. Е. Гурина*, кандидат медицинских наук
В. В. Смирнов*, доктор медицинских наук, профессор
* ФГБОУ ВО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
** ГБУЗ МО МОНИКИ им. М. Ф. Владимирского, Москва
1 Контактная информация: ninmik@yandex.ru
DOI: 10.26295/OS.2019.87.77.005
Метаболизм жирных кислот и инсулиносекреция у детей при сахарном диабете 1 типа и его осложнениях/ Н. П. Микаелян, А. В. Шестопалов, А. В. Микаелян, А. Е. Гурина, В. В. Смирнов
Для цитирования: Лечащий врач № 6/2019; Номера страниц в выпуске: 24-26
Теги: дети, подростки, липидный обмен, сахарный диабет
