Начинает гнить нога при диабете
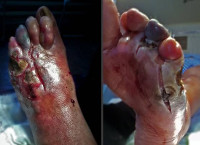
Диабетическая гангрена – это омертвление участка тела при сахарном диабете. Обычно страдают дистальные отделы нижних конечностей. Основными симптомами являются боли, черный (черно-синий, темно-багровый) цвет конечности, отсутствие чувствительности и кровоснабжения в пораженной зоне. При влажном некрозе наблюдается нагноение, тошнота, озноб, гипертермия. Диагноз выставляется на основании анамнеза и данных внешнего осмотра, для оценки состояния тканей и сосудов назначают МРТ, УЗДГ, рентгенографию, проводят определение лодыжечно-плечевого индекса, неврологическое обследование. В зависимости от распространенности и вида некроза осуществляют консервативные мероприятия, некрэктомию или ампутацию конечности.
Общие сведения
Гангрена – локальное омертвление части тела живого организма. Является причиной инвалидизации. В случае влажного некроза становится причиной интоксикации организма продуктами распада тканей. Диабетическая гангрена – тяжелая форма синдрома диабетической стопы. В группе риска развития данной патологии находится около 35-40% больных сахарным диабетом, эпидемиологический показатель составляет 3,5-8,5%. При СД 1 типа вероятность возникновения гангрены резко увеличивается через 7-10 лет после дебюта болезни, при диабете 2 типа риск данного осложнения существует с начала заболевания. Больные с СД второго типа страдают гангреной в 10 раз чаще лиц с 1 типом сахарного диабета. 8-12% пациентов с подтвержденным диагнозом нуждаются в ампутации конечности.

Диабетическая гангрена
Причины
Ключевым этиологическим фактором является тяжелое течение сахарного диабета. Нарушение метаболизма глюкозы становится причиной возникновения сосудистых, неврологических и костно-суставных изменений, приводящих к развитию гангрены. К первичным и второстепенным причинам диабетического некроза конечностей относят:
- Декомпенсацию СД. Длительная гипергликемия лежит в основе сосудистых и неврологических расстройств. Гангрена формируется на фоне недостаточности кровотока, гипоксии тканей, снижения чувствительности.
- Деформации стопы. Ограниченная подвижность суставов, неравномерное распределение нагрузки на стопу, перегрузка ее отдельных участков ведут к нарушению трофики тканей и деформации стопы. Появляются потертости, трещины и язвы, в области которых в последующем образуются участки некроза.
- Иммунодефицитные состояния. Отмечается снижение адаптационных и защитных механизмов организма. Пациенты становятся более уязвимыми к случайным повреждениям кожи, инфицированию ран.
- Сопутствующие заболевания. Гангрена чаще диагностируется у больных с патологиями сердечно-сосудистой и мочевыделительной системы. В группу риска относят лиц пожилого возраста с тяжелой нефропатией, сердечной и венозной недостаточностью, избыточным весом.
- Социально-экономические факторы. Зачастую осложнения СД обусловлены низкой комплаентностью пациентов – несоответствием их поведения рекомендациям и назначениям врача-эндокринолога. Другие факторы – недоступность медицинской помощи и асоциальный образ жизни.
Патогенез
К механизмам развития гангрены относят периферическую нейропатию, ангиопатию и деформацию стоп с образованием участков высокого давления. Патогенетической основой гангрены являются расстройства кровообращения. Гипергликемия провоцирует структурно-функциональные изменения крупных и мелких сосудов. Мембрана капилляров утолщается, расслаивается, нарушается избирательная фильтрация и обменная диффузия жидкостей. Питательные вещества и кислород не поступают в нужном количестве, в тканях накапливаются продукты метаболизма.
Образование атеросклеротических бляшек приводит к сужению или блокированию просвета артерий крупного и мелкого калибра. На этом фоне формируются деструктивные изменения, запускаются некротические процессы. При нарушении питания и снабжения кислородом клетки погибают. Если этот процесс происходит постепенно, вероятно развитие сухой гангрены – ткани обезвоживаются, мумифицируются. Причиной возникновения влажной гангрены становится гибель клеток в процессе гниения. Разложение тканей происходит под воздействием бактерий, наблюдается скопление гноя и газов.
Симптомы диабетической гангрены
Сухая гангрена возникает при медленно формирующемся нарушении кровообращения. Пораженной оказывается ограниченная область тканей, распространение некроза нехарактерно. На стадии ишемии ощущается сильная боль ниже уровня закупорки сосуда. Кожные покровы бледнеют, становятся мраморно-синеватыми. Температура пораженной ноги снижена, отмечается ухудшение чувствительности, возможны покалывания, зуд, жжение. В здоровых тканях, граничащих с очагом некроза, развивается воспалительный процесс с выраженным полнокровием. В результате формируется демаркационная линия – пограничная зона острого воспаления.
Из-за отека в зоне демаркации длительно сохраняется болевой синдром. Другие виды чувствительности в нижележащих отделах полностью утрачены. Пораженный участок черный, темно-синий или черно-коричневый. Некроз распространяется от периферии к области с нормальным кровообращением, затем процесс останавливается. Некротические ткани по линии демаркации размягчаются и замещаются грануляционной тканью, постепенно образуется рубец. Иногда происходит самопроизвольное отторжение отмершей части (спонтанная ампутация). Погибшие ткани высыхают, а не распадаются, поэтому больные чувствуют себя удовлетворительно, признаки интоксикации отсутствуют.
Первыми проявлениями влажной гангрены становятся побледнение кожных покровов, образование пятен и пузырьков с сукровичной жидкостью. Пораженная область холодная на ощупь, чувствительность отсутствует или существенно снижена, вены расширены. Отек быстро прогрессирует, граница между пораженными и здоровыми участками не определяется, некроз распространяется в проксимальном направлении. Ткани, подвергшиеся гниению, имеют тестоватую консистенцию и зловонный запах. Цвет – от серого до темно-черного. При пальпации слышен характерный звук, напоминающий хруст или свист. Нарастают симптомы общей интоксикации: высокая температура тела, вялость, заторможенность, головная боль, тошнота, рвота.
Осложнения
Несмотря на интенсивное развитие диагностических методик в клинической эндокринологии, примерно у 47% больных диабетическая гангрена диагностируется на поздних стадиях. Самыми тяжелыми последствиями являются ампутация конечности и смерть от интоксикации или сепсиса. Согласно статистике, в экономически развитых странах каждый год выполняется 6-8 ампутаций нижней конечности на 1 000 диабетических больных. Эти цифры не учитывают ампутацию части стопы, таким образом, реальные показатели осложнений выше. В России ежегодно производится около 12 000 операций. Стопы лишается 1,2% больных СД I типа, 0,7% пациентов с СД II типа. Ампутации на уровне голени и выше осуществляются 0,4% и 0,1% больных соответственно.
Диагностика
Постановка диагноза при наличии развернутой клинической картины не вызывает затруднений. Выявление диабетической гангрены на ранних стадиях является задачей для полипрофессиональной бригады специалистов. Лицам из группы риска требуются регулярные осмотры эндокринолога, сосудистого хирурга, ортопеда. При обнаружении признаков осложнений проводится полный комплекс исследований, который включает:
- Клинический опрос, осмотр. В анамнезе отмечаются нарушения чувствительности, отечность, боли, образование язв. При осмотре определяется изменение цвета кожи от красноватого до черного, отек (при колликвационном некрозе) или уменьшение объема конечности (при коагуляционном поражении), деформация стопы, ограничение подвижности суставов. При инфицировании из раны выделяется гной. Снижены или полностью утрачены различные виды чувствительности. Ослаблены коленные и ахилловы рефлексы. Лодыжечно-плечевой индекс – менее 0,6-0,9.
- Лабораторные исследования. В крови выявляется высокий уровень глюкозы натощак (более 7 ммоль/л) и гликозилированного гемоглобина (более 6,5%), повышенные значения холестерина, триглицеридов, ЛПВП и ЛПНП. В моче – увеличенная концентрация глюкозы и кетоновых тел. При гнойном воспалении назначается бактериальный посев отделяемого на микрофлору.
- Инструментальные исследования. Распространенными методами для оценки сохранности кровотока являются УЗДГ и рентгеноконтрастная ангиография сосудов нижних конечностей. Характерно снижение капиллярного кровообращения, увеличение регионарного сосудистого сопротивления, поражение сосудистого русла, нарушение проходимости сосудов ниже области окклюзии. Из визуализирующих методов диагностики наиболее востребованными считаются рентгенография и МРТ стопы. Обнаруживаются признаки остеоартропатии, остеопороза, остеолиза в областях плюсны и предплюсны, гиперостозы.
Лечение диабетической гангрены
Лечение осуществляется в условиях хирургического стационара. Сахароснижающие препараты заменяют инсулином, проводят коррекцию дозировок для достижения состояния компенсации СД. Выполняют общие мероприятия, направленные на оптимизацию работы сосудов и сердца, устранение интоксикации, повышение активности иммунной системы. В составе системной терапии используют лекарственные средства, улучшающие кровообращение (ангиопротекторы, корректоры микроциркуляции), растворяющие тромбы (антикоагулянты прямого действия), купирующие спазмы (спазмолитики).
Для нормализации АД в программу лечения вводят диуретики, антагонисты кальция, ингибиторы АПФ, бета-блокаторы. При поступлении назначают антибиотики широкого спектра действия, в последующем производят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. Тяжелым больным проводят переливания крови, инфузии растворов для коррекции обменных нарушений, реанимационные мероприятия. Для разгрузки пораженной стопы применяют костыли и инвалидные коляски.
При сухой гангрене показано преимущественно консервативное ведение. Выполняют перевязки, омертвевшие ткани при появлении признаков отделения удаляют в условиях перевязочной. Используют местные средства для очищения раневой поверхности, стимуляции эпителизации. При влажной гангрене из-за интоксикации и опасности распространения некроза лечение оперативное, осуществляется после формирования демаркационной линии. Для локализации процесса конечность обкладывают пузырями со льдом, производят внутриартериальные введения антибиотиков.
Иссечение омертвевших тканей обычно проводят через 1-3 суток после поступления. Возможна некротомия, некрэктомия и ампутация конечности. Целью некротомии (рассечения тканей) является определение границ некроза, уменьшение интенсивности гнойно-воспалительного процесса, борьба с общей интоксикацией. Некрэктомию (удаление нежизнеспособных тканей) выполняют при небольших зонах некроза. В последующем назначают перевязки, после очищения раны по показаниям применяют аутодермопластику и другие методики для закрытия дефекта. При обширном омертвении тканей и угрозе распространения процесса на вышележащие отделы требуется ампутация.
В отдаленном периоде при отсутствии противопоказаний осуществляют плановые вмешательства, направленные на восстановление кровообращения и предотвращение повторного развития гангрены. Преимущественно используются малоинвазивные операции, не требующие длительного периода реабилитации. Тип процедуры определяется индивидуально. Возможно стентирование периферических артерий, эндоваскулярная дилатация, артериализация вен конечности.
Прогноз и профилактика
Сухая гангрена считается прогностически благоприятным вариантом патологии, степень нарушения опорности конечности зависит от распространенности процесса. У лиц с влажной гангреной прогноз менее благоприятный как в отношении сохранения функций конечности, так и в отношении жизни. Причиной летального исхода может стать позднее обращение за медицинской помощью, распространение гнойно-некротического процесса на проксимальную часть конечности, сепсис, декомпенсация функций внутренних органов на фоне выраженной интоксикации. Профилактика основана на корректной терапии СД. Важно строго выполнять все назначения врача, включая прием медикаментов, соблюдение низкоуглеводной диеты и режима физической активности. Стоит отказаться от вредных привычек, способствующих развитию атеросклероза (курение, употребление алкоголя и жирной пищи), избегать случайных ран, выбирать ортопедическую обувь и следить за ее чистотой внутри, регулярно выполнять гигиенические процедуры по уходу за ногами.
Источник
Часть диабетиков страдает от заболеваний стоп (диабетическая стопа). Обычно пострадавшие от сахарного диабета ноги встречаются у пожилых людей. Врачи рекомендуют сразу начинать лечение при появившихся симптомах, иначе ситуация только ухудшается, а больной диабетом рискует остаться обездвиженным.
Проблемы с нижними конечностями у диабетиков
Существует несколько проблем с ногами у людей, больных сахарным диабетом давно:
- “Атлетическая стопа”. Кожа краснеет и становится огрубевшей от сухости. Грибок пробирается в трещины и внутри них происходит развитие инфекций.
- Грибок ногтей. Ноготь утолщается в разы, теряет прозрачность, отламывается.
- Большое количество натоптышей.
- Наличие мозолей и волдырей.
- Деформирование сустава на большом пальце.
- Сухая кожа ног.
- Деформация пальцев на конечностях.
- Вросшие ногтевые пластины.
- Бородавчатые образования в области подошвы ноги.
Таких симптомов помогает избежать качественный уход за ногами, постоянный осмотр и своевременное лечение.
Причины поражения ног при сахарном диабете
Выделяется несколько основных причин, из-за которых больной сахарным диабетом человек страдает от боли при пораженных нижних конечностях:
- Стопы становятся менее чувствительными. Ноги немеют и со временем перестают ощущать прикосновения и даже удары. Это становится причиной для появления травм и ушибов. Ноги больного также страдают от регулярного переохлаждения или, наоборот, перегрева, что отрицательно влияет на здоровье организма.
- Сбой в работе кровеносных сосудов. Кровообращение постепенно нарушается, так как происходит закупоривание сосудов. Вследствие этого мышцы остро нуждаются в недостающем кислороде. На этом этапе человек замечает пятна, изменение цвета кожи и т. д.
- Мышцы ног атрофируются. Ощущая боль в конечностях, люди ограничивают свою физическую активность, чаще проводят время сидя или лежа. По этой причине в мышцах значительно снижается тонус, болевые ощущения становятся сильнее.
- Появление большого количества натоптышей и мозолей. Нередко прибавляются грибковые инфекции, которые мешают передвижению.
- Ожирение в пожилом возрасте. Ноги у больных сахарным диабетом начинают отекать и болеть. Вся нагрузка перекладывается на нижние конечности, а виной данной проблемы является лишний вес.
- Наличие вредных привычек.
Стоит учитывать, что язвы и мозоли неизвестного происхождения на подошвах ног у диабетиков долго не проходят, отчего подвергаются проникновению инфекций или грибков. При запущенности данной ситуации появляется так называемый синдром диабетической стопы.
Синдром диабетической стопы
Это крайне неприятное и серьезное осложнение сахарного диабета. Ткани нижних конечностей подвергаются язвенному поражению. Часто последствием оказывается гангрена ноги. Существует несколько степеней развития и форм данного осложнения. В запущенной стадии возможна срочная ампутация нижней конечности. Выделяются следующие признаки диабетической стопы:
- Постепенно больной ощущает снижение чувствительности в ногах.
- Сильная отечность в области ног.
- Перебои в температуре ног, которые становятся то горячими, то холодными.
- Сильная усталость в нижних конечностях при передвижениях и любой другой физической нагрузке.
- Болезненные ощущения в голени при любом положении тела.
- Неприятное покалывание и жжение в стопе.
- Изменение цветового оттенка ноги.
- Возможно выпадение волос на ногах.
- Изменение внешнего вида пальцев ног как следствие побочного влияния грибков ногтей.
- Ранки и мелкие механические повреждения кожи с трудом зарастают.
- Язвенные поражения на подошвах.
Многие люди, страдающие от симптомов сахарного диабета, задаются вопросом, что делать для предотвращения диабетической стопы. Рекомендуется на постоянной основе обращаться к специалистам для проверки и осмотра ног. Помимо обращения за помощью к специалистам, следует регулярно заниматься процедурой самоосмотра, используя зеркало. Существует особая группа риска больных сахарным диабетом, наиболее подверженных развитию диабетической стопы:
- болеющие более десяти лет;
- пациенты с неустойчивым и нерегулярным уровнем глюкозы;
- курящие люди;
- алкоголики;
- перенесшие инсульт или инфаркт диабетики;
- страдающие от тромбоза;
- люди с лишним весом.
Стадии развития осложнений диабета на ноги
Признаются шесть основных стадий развития осложнений сахарного диабета на нижние конечности:
- Нулевая степень. Не присутствует симптомов и признаков, указывающих на поражение ног. Ступни здоровые на вид.
- Первая стадия. Присутствуют небольшие язвочки на подошвах. Инфекции нет.
- Стадия вторая. Язвы углубляются. Начинается поражение тканей в мышцах. Ярко выраженного воспалительного процесса не происходит.
- Стадия третья. Проникновение язв в глубину кожных покровов и мышечных тканей. Наличие легких гнойников. У больного возникают серьезные дискомфортные ощущения от любого движения. На данном этапе люди начинают мало передвигаться.
- Стадия четвертая. Инфекцией заражаются кости. Проявляются симптомы гангрены. Ею затронуты пальцы на ступнях.
- Стадия пятая. Здесь происходит полное поражение ноги из-за гангрены. Ноги гниют. Единственным выходом для спасения жизни становится ампутация конечности.
Отеки ног
Все больные сахарным диабетом рано или поздно начинают испытывать дискомфорт, вызываемый отечностью в нижних конечностях. Существует несколько причин, из-за которых это происходит:
- проблемы с лишним весом;
- больной не придерживается режима питания, низкое качество продуктов;
- курение табака;
- чрезмерное употребление алкоголя;
- больной не лечит гликемию;
- слишком тесная обувь;
- изменения в метаболизме;
- частые стрессовые состояния;
- мало физической активности;
- варикоз.
Первым звонком, сообщающим о возможном развитии некроза, является отек ног. Важно не упустить момент и начать лечение. При ощущениях покалывания, сильном пульсировании, частом замерзании ног необходимо идти за помощью в больницу. Популярной причиной отека обычно становится нейропатия.
Онемение ног
К онемению ног при сахарном диабете приводят такие факторы:
- Перебои в кровообращении, случающиеся по причине ношения узкой и неудобной обуви.
- Слишком серьезная физическая нагрузка, либо ее полное отсутствие. Кровь перестает полноценно циркулировать.
- Заболевания по неврологической части.
- Нарушения в организме атеросклеротического характера.
Врачи предлагают следующие профилактические меры против онемения:
- Уделять серьезное внимание состоянию ног и ногтей. Не подрезать ногти под корень.
- Самостоятельно осматривать промежуток между пальцами на предмет грибковых инфекций.
- Если не присутствуют отеки, массировать ноги, применяя массажер.
Онемение – типичное явление для сахарного диабета 2 типа. Важно покупать комфортную обувь необходимого размера, пользоваться пемзой для избавления от мозолей.
Красные пятна на ногах
Распространенным осложнением при развитии сахарного диабета является появление красных пятен на нижних конечностях. Причины появления красных пятен:
- перебои в работе обменных процессов;
- нарушенный метаболизм, последствием которого становится воспалительный процесс в кожных покровах;
- поражение эпидермиса разного рода инфекциями и размножающимися микробами;
- дерматит;
- аллергические проявления.
Профилактические меры не отличаются от тех, которые применимы к онемению и отекам. Не стоит покупать средства для мытья с отдушкой.
Схожим внешне явлением считается рожистое воспаление, причиной которого признан стрептококк.
Язвы на ногах
Диабетики встречаются и с такими симптомами, как образование трофических язв. Язвы формируются постепенно, углубляясь и проникая в ткани. Причины появления:
- изменение походки;
- избыток массы тела;
- малая подвижность;
- увеличение уровня сахара в крови;
- влияние лекарств;
- генетические причины;
- застоявшиеся кровяные сгустки в венозных сосудах.
Отличительные поэтапные признаки трофической язвы на первой ступени поражения:
- отекшие ноги, ощущение тяжести в области икр;
- ночные судороги;
- конечности зудят и чешутся;
- появляется рисунок из венозной сетки, после чего превращается в пятнышки и темнеет;
- больное место увеличивается в размере, выделяет жидкость;
- формируется язвенное поражение кожных покровов;
- рана углубляется;
- язва усиленно выделяет гной и жидкость.
Края у подобных язв с неровным контуром. Из раны сочится гной.
Гангрена ноги
Самым серьезным и требующим скорого оперативного вмешательства осложнением сахарного диабета считается гангрена ноги. Ткани быстро начинают отмирать. Вслед за данным процессом начинают заражаться и живые ткани. Возникает вероятность поражения всего организма. Степень заражения разнится: от момента, когда при сахарном диабете посинел палец на ноге и до всей нижней конечности до колена. В последнем случае неизбежной становится ампутация. Развитие гангрены провоцируют следующие факторы:
- Запущенный атеросклероз. Ткани нуждаются в большем количестве крови и страдают от нехватки кислорода, так начинается отмирание.
- Не вылеченная диабетическая стопа. Отсутствие лечения инфицированных язв.
- Полинейропатия.
- Сильный тромбоз.
Обычно путь к гангрене начинается не по одной причине, а из-за целого их ряда.
Ампутация ноги
Необходимой мерой для продолжения жизни иногда становится только ампутация нижней конечности. Эта неприятная процедура происходит в случае, если пациент не соблюдает правила ухода за ногами и перестает регулировать уровень гликемии. Халатность приводит к ужасающим последствиям. Ампутировать ногу могут в следующих случаях:
- сильные патологии в сосудах;
- полный некроз тканей;
- задеты нервные окончания, они больше не способны функционировать.
Существует несколько степеней ампутации:
- удаляется полностью вся стопа;
- ампутируется нижний участок путем отделения друг от друга малой и большой берцовой кости;
- устранение колена;
- удаление зараженной области в бедре;
- вычленение умерших участков, находящихся в тазобедренных суставах;
- полная ампутация бедра.
Когда ампутация произведена, врачи стараются осуществить устранение воспалений. Раны обрабатываются. Далее начинается курс специальных упражнений для восстановления подвижности.
Обследования ног при сахарном диабете
Диагностировать диабетическую стопу можно разными способами:
- пальпация нижних конечностей, анализ внешнего вида стоп;
- анализ крови на биохимию и общий;
- анализ мочи;
- рентген грудной клетки;
- УЗИ сердца;
- прием у эндокринолога.
Наличие ранок и язв предусматривает взятие мазка. Имеют место и другие исследования при необходимости.
Лечение ног при сахарном диабете
Для лечения настоятельно рекомендуется обратиться к специалисту. В первую очередь устраняются такие симптомы:
- Убирается отечность в области нижних конечностей. Подбор качественной и подходящей для ноги обуви. Помимо этого, назначается особое питание.
- Снижение болезненности. Назначаются различные препараты: против судорог, тиоктовая кислота, витамины группы В.
- Залечиваются раны и другие дефекты кожи. Обработка кожных покровов средствами от микробов и грибка.
- Хирургия. Для налаживания кровообращения иногда нужно провести шунтирование или другие операции.
Многие прибегают к использованию народных средств: специально приготовленные ванночки с добавлением трав и настоев, чтобы кровь начала активнее циркулировать. Положительно влияют и примочки из гвоздикового масла.
Что делать, если почернела нога при сахарном диабете
Больные сахарным диабетом часто сталкиваются с потемнением ноги. Это может происходить по следующим причинам:
- Запущенный грибок.
- Нарушения в сосудах. Тромбообразование.
- Неподходящая для диабетической стопы обувь.
- Гангрена.
В случае почернения ноги при диабете, необходимо предпринять срочные меры. Сделать ультразвуковое исследование сосудов в ногах, взять биопсию на поврежденных местах.
Уход за ногами
Для предотвращения страшных последствий требуется выполнять правила ухода за нижними конечностями:
- наблюдать за состоянием ног, регулярно проводить осмотр ступней.
- как можно чаще мыть ноги;
- избавляться от мозолей и натоптышей сразу же после их появления;
- аккуратно стричь ногти, не срезая под самый корень;
- не ходить босиком;
- не забывать про профилактические меры, предотвращающие грибковые инфекции;
- устранить все вредные привычки;
- купить подходящую обувь, тщательно подбирая размер;
- приобрести специальные стельки, созданные для диабетиков.
Придерживаясь данных правил, избежать тяжких последствий сахарного диабета проще.
Мази и крема для ног
На рынке представлено много различных помощников для борьбы с диабетической стопой, например, крема и мази:
- Dia Ultraderm;
- Цинковая мазь;
- Диаультрадерм Сильвер;
- Caremed;
- Heel-cream;
- Virta;
- GEHWOL med;
- Лекарь;
- Baehr;
- Все крема и мази с добавлением мочевины.
К кремам и мазям, направленным на профилактику заболеваний стоп при сахарном диабете, предъявляются особые требования:
- большое количество необходимых витаминов;
- противогрибковая направленность;
- борьба с бактериями;
- воздействие на регенерацию кожных покровов;
- положительное влияние на кровообращение.
Правила нанесения кремов
Средства втираются слегка, легкими движениями без нажима. Кожу перед процедурой следует очистить и высушить. Наносить мазь и на голени тоже. Применять крема и мази необходимо регулярно, каждый день по несколько раз. Следовать инструкции по применению.
Сахарный диабет – это серьезное заболевание. Нельзя оттягивать поход к профессионалу, это может привести к появлению самого тяжелого осложнения сахарного диабета – гангрене. В случае ее запущенного состояния возможен летальный исход.
Источник
