Предрасположенность беременных к сахарному диабету

Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Для того чтобы избежать возможных осложнений, нужно четко и правильно следовать рекомендациям врача. Основные мероприятия для лечения гестационного сахарного диабета:
1. Регулярное обследование у акушера-гинеколога, терапевта и эндокринолога.
2. Контролирование уровня сахара в крови с помощью специального прибора – глюкометра. Проводится контроль 4 раза в день (натощак и через час после каждого приема пищи).
3. Диета, исключающая легкоусвояемые углеводы, то есть сладкие продукты: конфеты, шоколад, пирожные, сахар, торты, финики, сдобные булки, газированные напитки и пр. А также стоит ограничить употребление жиров. Приемы пищи лучше разделить на 4-5 раз.
4. Умеренные физические нагрузки (пешие прогулки, утренняя зарядка, плавание).
5. Контроль артериального давления.
6. Контроль шевелений плода, своей массы тела.
7. Ведение дневника, в котором ежедневно записывать все данные измерений.
8. Ведение пищевого дневника (записывать все, что съели).
Диета
Самая главная задача в лечении гестационного диабета – поддержание уровня сахара в крови в норме.
Принимать пищу рекомендуется небольшими порциями, дробно, в день 4-6 раз. Это делается для того, чтобы избежать резких скачков сахара в крови. Диета основана на том, чтобы избегать употребления в пищу сахара, конфет, тортов, варенья и пр. Одним словом – сладкого (простые углеводы). Сложные углеводы (бобовые, крупы, фрукты, ягоды и пр.) рекомендуется ограничить до 50% от общего количества пищи.
Для женщин с нормальным весом рекомендуется в день употреблять 30 ккал/кг, с избыточной массой тела – 25 ккал/кг, с ожирением – до 15 ккал/кг.
Жирную и жареную пищу тоже лучше избегать, в них практически нет питательных веществ, зато много калорий. Рекомендуется кушать продукты с содержанием клетчатки. К ним относятся: каши, рис, овощи, фрукты, макароны и др. Клетчатка полезна не только больным, но и всем беременным, так как она стимулирует работу кишечника и уменьшает всасывание лишнего сахара в кровь. К тому же, в ней содержится много витаминов и минералов.
Нужно стараться избегать употребления сосисок, колбас, копченостей, свинины, бекона, баранины. Эти продукты содержат много видимых и скрытых жиров. Предпочтительны постные сорта мяса (индейка, курица, говядина) и рыба. Продукты желательно принимать в вареном виде или на пару.
Исключаются из рациона сливочное масло, маргарин, майонез, сметану, орехи, соусы и пр.
Рекомендуется пить не менее 1,5 л жидкости в день.
Инсулинотерапия
При неэффективности диетотерапии, беременной с гестационным диабетом назначают инсулинотерапию. Не стоит пугаться, при соблюдении всех рекомендаций врача инсулин безопасен и для беременной, и для ее малыша. К нему не развивается привыкание, поэтому после родов его можно легко отменить.
Как вводить инсулин при ГСД
Инсулин вводится инъекционным путем. Перед его применением кожу не нужно дезинфицировать, так как инсулин разрушается под воздействием спирта. Но шприцы, естественно, должны быть одноразовыми, а методы гигиены соблюдены.
Важно выполнять все правила инсулинотерапии и назначения лечащего врача. Нельзя пропускать и изменять дозы самостоятельно.
В период лечения часто придется измерять сахар в крови с помощью глюкометра. Все показания нужно будет записывать в тетрадь и показывать врачу.
Показания к инсулинотерапии:
- неэффективность диетотерапии на протяжении двух недель;
- наличие признаков заболевания плода по данным УЗИ (крупный плод, увеличенные печень и селезенка, отек и утолщение подкожного жирового слоя, кардиопатия, утолщение шейной складки);
- многоводие в результате гестационного диабета.
Важно! Таблетированные сахаропонижающие препараты во время беременности и лактации противопоказаны.
Гестационный сахарный диабет (далее – ГСД) – это диагноз, который выставляют при показателе глюкозы венозной крови 5,1 ммоль/л и более во время беременности. Недиагностированный и нелеченный ГСД может привести к серьезным осложнениям в развитии плода и к заболеваниям у ребенка после его рождения, как в младенческом периоде, так и в отдаленной перспективе.
Что происходит с плодом, если его мама больна диабетом
Через кровоток в плаценте от матери к ребенку глюкоза проникает в неограниченном количестве. Инсулин матери через плаценту не проникает. Поэтому поджелудочная железа плода вырабатывает избыточное количество собственного инсулина в ответ на избыточное поступление глюкозы из организма матери. Под действием инсулина глюкоза у плода преобразуется в жир, который откладывается во внутренних органах, приводя к их увеличению, и подкожно – жировой клетчатке. Формируется так называемая диабетическая фетопатия, которая проявляется диспропорциями частей тела плода – большой живот, широкий плечевой пояс и маленькие конечности. Вследствие этого дети часто рождаются с избыточным весом.
Избыток инсулина отрицательно влияет на выработку сурфактанта (вещество, необходимое для правильного функционирования легких), что является причиной дыхательных расстройств у новорожденного, вплоть до необходимости искусственной вентиляции легких после рождения ребенка.
Сахарный диабет у матери нередко провоцирует формирование врожденных пороков развития. Чаще всего наблюдаются пороки сердца – дефекты межпредсердной или межжелудочковой перегородки.
В ряде случаев, микроангиопатия, связанная с сахарным диабетом беременной, может наоборот привести к задержке внутриутробного развития ребенка, и такие дети рождаются с низкой массой тела, с дефицитом подкожно-жировой клетчатки и сложностями адаптации к внеутробной жизни.
Что происходит с новорожденным, или крупный младенец – не значит здоровый
После перевязки пуповины у новорожденного резко прекращается поступление глюкозы от матери. Поэтому у ребенка, рожденного от матери с ГСД, вскоре после рождения может возникнуть такой симптом, как гипогликемия (низкий уровень сахара в крови), так как у него еще сохраняется повышенная секреция инсулина. Склонность к гипогликемии может продолжаться несколько дней после рождения. Это может привести к неврологическим расстройствам и может в дальнейшем повлиять на умственное развитие ребенка, так как гипогликемия серьезно влияет на функционирование нейронов головного мозга. Поэтому таких новорожденных требуется чаще прикладывать к груди, докармливать, а в тяжелых случаях вводить глюкозу внутривенно.
Повышенная выработка инсулина поджелудочной железой плода, а затем новорожденного истощает его поджелудочную железу и может быть причиной развития бета-клеточной недостаточности поджелудочной железы ребенка и способствовать передаче этой патологии от поколения к поколению – поэтому в популяции отмечается рост диабета и 1 и 2 типа. ГСД у матери программирует развитие у ребенка в дальнейшем хронических заболеваний, таких как ожирение, артериальная гипертензия, сахарный диабет 1 и 2 типа.
Все эти осложнения ГСД для ребенка можно предупредить. Основным методом профилактики осложнений ГСД является тщательный контроль и коррекция уровня сахара в крови у беременной с самого первого момента установления диагноза ГСД. Иногда, во время беременности, для контроля уровня глюкозы крови, может назначаться инсулин. Бытует мнение, что назначение инсулина во время беременности спровоцирует пожизненную потребность в нем – это миф! Инсулин отменяется после родов.
Клинический случай:
Беременная с ГСД досрочно родоразрешена в 32 недели 6 дней по причине осложнений у ребенка, выявленных при очередном УЗИ. Так как риск внутриутробной гибели плода возрастает. Вес новорожденного почти в 2 раза превышал нормальные показатели. Тем не менее ребенок родился раньше срока и ему потребовалось лечение в отделении реанимации и интенсивной терапии новорожденных. В первые сутки и в течение дальнейших 4 суток из – за низкого уровня глюкозы в крови новорожденного потребовалась внутривенное введение глюкозы.
В дальнейшем малыш был переведен в отделение патологии новорожденных и недоношенных детей, где еще в течение 7 дней его наблюдали врачи.
Совет:
Соблюдение элементарных правил питания до беременности и во время нее помогут избежать неблагоприятных последствий гипергликемии и для организма беременной и для организма будущего ребенка. Не злоупотребляйте фаст-фудом, быстрыми углеводами (выпечка, конфеты, сладкие напитки). Питание беременной должно быть сбалансированным. Есть за двоих – не означает есть в два раза больше. Есть за двоих – означает ответственно относиться к рациону питания, чтобы обеспечить себя и ребенка необходимыми веществами и микроэлементами для благоприятного течения беременности и внутриутробного развития плода. Не пренебрегайте советами врачей. Контролируйте уровень глюкозы крови, особенно, если среди ваших родственников есть случаи диабета любого типа.
БУ «Сургутский клинический перинатальный центр»
Марина Поздеева о нарушении толерантности к глюкозе, манифестирующем во время беременности и о том, почему возникает гестационный сахарный диабет
Около 7 % всех беременностей осложняются гестационным сахарным диабетом (ГСД), что составляет более 200 тысяч случаев в мире ежегодно [1]. Наряду с артериальной гипертензией и преждевременными родами ГСД относится к наиболее частым осложнениям беременности [2].
- Ожирение повышает риск развития гестационного сахарного диабета при беременности как минимум в два раза.
- Глюкозотолерантный тест должен проводиться всем беременным на 24–28 неделе беременности.
- Если уровень глюкозы в плазме натощак превышает 7 ммоль/л, говорят о развитии манифестного сахарного диабета.
- Пероральные сахароснижающие препараты при ГСД противопоказаны.
- ГСД не считается показанием к плановому кесаревому сечению и тем более к досрочному родоразрешению.
Патофизиология последствия гестационного сахарного диабета и влияние на плод
Начиная с самых ранних сроков беременности плод и формирующаяся плацента нуждаются в большом количестве глюкозы, которая непрерывно подается к плоду с помощью белков-транспортеров. В связи с этим утилизация глюкозы при беременности значительно ускоряется, что способствует снижению ее уровня в крови. Беременные женщины имеют тенденцию к развитию гипогликемии между приемами пищи и во время сна, так как плод получает глюкозу постоянно.
Чем опасен гестационный сахарный диабет при беременности для ребенка и матери:

По мере прогрессирования беременности чувствительность тканей к инсулину неуклонно снижается, и концентрация инсулина компенсаторно увеличивается [3]. В связи с этим повышается базальный уровень инсулина (натощак), а также концентрация стимулированного с помощью глюкозотолерантного теста инсулина (первая и вторая фазы инсулинового ответа). С увеличением гестационного срока повышается и элиминация инсулина из кровотока.
При недостаточной выработке инсулина у беременных развивается гестационный сахарный диабет, который характеризуется повышенной инсулинорезистентностью. Кроме того, для ГСД характерно увеличение содержания проинсулина в крови, что свидетельствует об ухудшении функции бета-клеток поджелудочной железы.
Факторы риска ГСД
Оценка риска развития ГСД должна производиться еще при первом визите беременной женщины к акушеру-гинекологу по поводу беременности. Существуют факторы, которые увеличивают риск развития ГСД по крайней мере вдвое [4], это:
- избыточная масса тела и ожирение (индекс массы тела (ИМТ) выше 25 кг/м2 и выше 30 кг/м2);
- увеличение массы тела после 18 лет на 10 кг;
- возраст беременной старше 40 лет (по сравнению с женщинами в возрасте 25–29 лет);
- принадлежность к монголоидной расе (по сравнению с европеоидной).
Кроме того, вероятность ГСД повышают курение, малоподвижный образ жизни, генетическая предрасположенность к сахарному диабету (СД) 2‑го типа. В последние годы появилась информация, свидетельствующая, что низкорослость может быть ассоциирована с ГСД [5]. Более высока вероятность развития инсулинорезистентности во время беременности у женщин с нарушенной толерантностью к глюкозе (НТГ); пациенток, страдающих синдромом поликистозных яичников, а также артериальной гипертензией [4].
Выделяют и факторы риска, связанные с течением беременности. Так, вероятность развития ГСД значительно увеличивается при многоплодной беременности (в два раза при беременности двойней и в 4–5 раз — тройней), а также при быстрой прибавке в весе во время беременности. Применение бета-адреноблокаторов или кортикостероидов для предотвращения угрозы преждевременных родов повышает риск ГСД на 15–20 % и более [4].
К факторам риска ГСД, связанным с акушерским анамнезом, относятся:
- ГСД при предыдущих беременностях;
- глюкозурия (во время настоящей или предыдущей беременности);
- крупный плод в анамнезе и/или гидрамнион;
- мертворождение в анамнезе.
Что нельзя при гестационном сахарном диабете? При ГСД необходимо ограничить количество потребляемой энергии за сутки. Изменения в рационе должны быть направлены на переход к дробному питанию (например, три основных приема пищи и три «перекуса»). Углеводы должны составлять не более 50 % рациона, с содержанием жиров и белков по 25 %.
Согласно стандартам Американской диабетической ассоциации 2013 года [6] женщину относят к категории высокого риска развития ГСД при выявлении у нее хотя бы одного из критериев: ожирение; отягощенная наследственность; ГСД в анамнезе; глюкозурия; синдром поликистозных яичников в анамнезе.
О низком риске развития ГСД говорят, если женщина отвечает всем нижеперечисленным критериям: возраст младше 25 лет; нормальный вес до беременности; принадлежность к этнической группе с низкой вероятностью развития СД; отсутствие родственников первой линии, страдающих СД; отсутствие НТГ в анамнезе; отсутствие отягощенного акушерского анамнеза.
Женщины, не попадающие в категорию высокого и низкого риска, имеют умеренный риск развития ГСД.
Диагностика гестационного сахарного диабета: показатели и норма
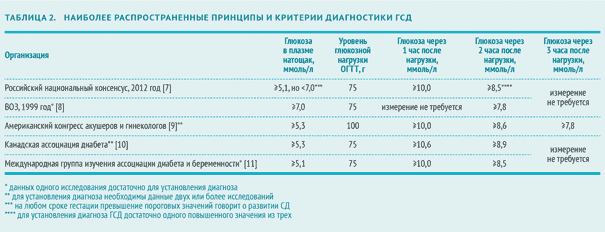
В 2012 году эксперты Российской ассоциации эндокринологов и эксперты Российской ассоциации акушеров-гинекологов приняли Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» (далее — Российский национальный консенсус). Согласно этому документу ГСД выявляют следующим образом:

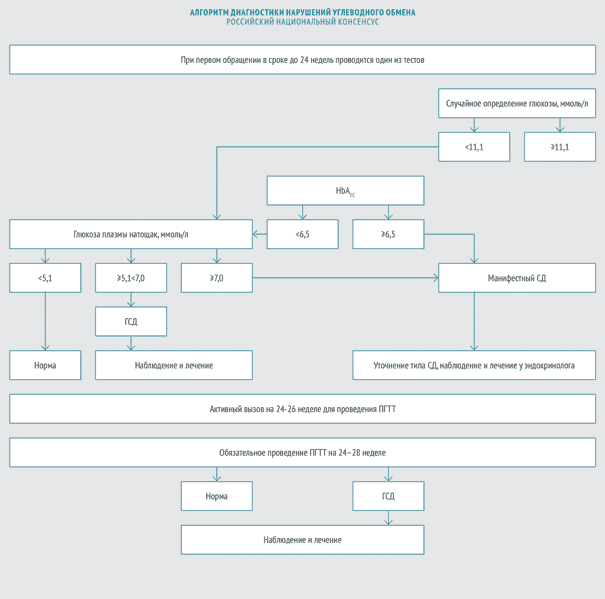
1 фаза
при первом обращении беременной
- глюкоза плазмы крови натощак, или
- гликированный гемоглобин (методика, сертифицированная в соответствии с National Glycohemoglobin Standartization Program NGSP и стандартизированная в соответствии с референсными значениями, принятыми в DCCT — Diabetes Control and Complications Study), или
- глюкоза плазмы в любое время дня вне зависимости от приема пищи.
2 фаза
на 24– 28‑й неделе беременности
- Всем беременным, в том числе и тем, у которых не было выявлено отклонений в углеводном обмене на ранних сроках, проводится пероральный глюкозотолерантный тест (ПГГТ) на 24–28 неделе беременности. Оптимальный срок — 24–26 недель, однако ПГТТ может быть проведен вплоть до 32 недели гестации.
В разных странах ПГТТ проводят с различной глюкозной нагрузкой. Интерпретация результатов также может несколько отличаться.
В России ПГТТ проводят с 75 г глюкозы, а в США и многих странах ЕС диагностическим стандартом признан тест со 100 г глюкозы. Американская диабетическая ассоциация подтверждает, что и первый, и второй вариант ПГТТ имеют одинаковую диагностическую ценность [6].
Согласно Российскому национальному консенсусу в РФ критерием для установки диагноза гестационный сахарный диабет служат показатели содержания глюкозы в плазме натощак более 7 ммоль/л, а через 2 часа после глюкозной нагрузки более или равно 7,8 ммоль/л [7].
Интерпретацию ПГТТ могут проводить эндокринологи, акушеры-гинекологи и терапевты. Если результат теста свидетельствует о развитии манифестного СД, беременная немедленно направляется для ведения к эндокринологу.
Ведение пациенток с ГСД
В течение 1–2 недель после установки диагноза пациентке показано наблюдение акушерами-гинекологами, терапевтами, врачами общей практики.
Правила проведения перорального глюкозотолерантного теста (ПГТТ)
- Тест проводится на фоне обычного питания. По крайней мере в течение трех дней до исследования в день должно поступать не менее 150 г углеводов.
- Последний перед исследованием прием пищи должен содержать по крайней мере 30–50 г углеводов.
- Тест проводят натощак (8–14 часов после приема пищи).
- Пить воду перед проведением анализа не запрещается.
- В ходе исследования нельзя курить.
- Во время проведения теста пациентка должна сидеть.
- По возможности накануне и во время исследования необходимо исключить прием препаратов, способных изменять уровень глюкозы в крови. К ним относятся поливитамины и препараты железа, в состав которых входят углеводы, а также кортикостероиды, бета-блокаторы, бета-адреномиметики.
- Не следует проводить ПГТТ:
- при раннем токсикозе беременных;
- при необходимости в строгом постельном режиме;
- на фоне острого воспалительного заболевания;
- при обострении хронического панкреатита или синдроме резецированного желудка.
Рекомендации для беременной с выявленным ГСД согласно Российскому национальному консенсусу:
Индивидуальная коррекция рациона в зависимости от массы тела и роста женщины. Рекомендуется полностью исключить легкоусвояемые углеводы и ограничить количество жиров. Пища должна распределяться равномерно на 4–6 приемов. В умеренных количествах могут быть использованы некалорийные подсластители.
Для женщин с ИМТ>30 кг/м2 среднесуточный калораж должен быть снижен на 30–33 % (приблизительно 25 ккал/кг в день). Доказано, что такая мера позволяет уменьшить гипергликемию и уровень триглицеридов плазмы [12].
- Аэробные физические нагрузки: ходьба не меньше 150 минут в неделю, плавание.
- Самоконтроль основных показателей:
- уровень глюкозы в капиллярной крови натощак, перед едой и через 1 час после еды;
- уровень кетоновых тел в моче утром натощак (перед сном или в ночное время рекомендуется дополнительно принимать углеводы в количестве около 15 г при кетонурии или кетонемии);
- артериальное давление;
- шевеления плода;
- масса тела.
Кроме того, пациентке рекомендуется вести дневник самоконтроля и пищевой дневник.
Показания к инсулинотерапии, рекомендации Российского национального консенсуса
Препараты сульфонилмочевины (глибенкламид, глимепирид) проникают через плацентарный барьер и могут оказывать тератогенное действие, поэтому не применяются при ГСД.
- Невозможность достижения целевого уровня глюкозы в плазме крови
- Признаки диабетической фетопатии по УЗИ (косвенное свидетельство хронической гипергликемии [13])
- УЗИ-признаки диабетической фетопатии плода:
- крупный плод (диаметр живота больше или равен 75 процентилю);
- гепатоспленомегалия;
- кардиомегалия и/или кардиопатия;
- двухконтурность головки;
- отек и утолщение подкожно-жирового слоя;
- утолщение шейной складки;
- впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае если другие причины исключены).
При назначении инсулинотерапии беременную ведут совместно эндокринолог (терапевт) и акушер-гинеколог.
Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
Контролировать ГСД помогает модификация образа жизни, в частности, повышение физических нагрузок. Клетки мышечной ткани изначально используют запасы гликогена для получения энергии, однако по мере повышения активности они вынуждены потреблять глюкозу сыворотки крови, благодаря чему ее уровень падает. Физические упражнения способствуют также повышению чувствительности мышечных клеток к инсулину. В долгосрочной перспективе физическая активность снижает риск развития ГСД при повторных беременностях.
Пероральные гипогликемические препараты во время беременности и лактации противопоказаны!
Все препараты инсулина в соответствии с рекомендациями Американской ассоциации по контролю за пищевыми продуктами и лекарственными препаратами FDA разделены на две группы:
- категория В (неблагоприятное воздействие на плод не выявлено в исследованиях на животных, адекватные и контролируемые исследования на беременных не проводились);
- категория С (неблагоприятное воздействие на плод было выявлено в исследованиях на животных, исследования на беременных не проводились).

В соответствии с рекомендациями Российского национального консенсуса:
- все препараты инсулина для беременных должны назначаться с непременным указанием торгового названия;
- госпитализация при выявлении ГСД не обязательна и зависит от наличия акушерских осложнений;
- ГСД не считается показанием к плановому кесаревому сечению или досрочному родоразрешению.
Список источников
- Mellitus D. Diagnosis and classification of diabetes mellitus //Diabetes care. 2005; Т.28: С. S37.
- Willhoite M. B. et al. The impact of preconception counseling on pregnancy outcomes: the experience of the Maine diabetes in pregnancy program. Diabet Care 1993; 16:450–455.
- Gabbe SG, Niebyl JR, Simpson JL. Obstetrics: normal and problem pregnancies. New York: Churchill Livingstone; 2002.
- Schmidt M. I. et al. Prevalence of gestational diabetes mellitus-do the new WHO criteria make a difference? Diabet Med 2000; 17: 376–380.
- Ogonowski J., Miazgowski T. Are short women at risk for gestational diabetes mellitus? //European Journal of Endocrinology 2010; Т.162: № 3 — С.491–497.
- American Diabetes Association. Standards of Medical Care in Diabetes — 2013. Diabetes Care. Jan 2013. 36 Suppl 1: S11‑S66.
- Краснопольский В. И., Дедов И. И., Сухих Г. Т. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» //Сахарный диабет. 2012; № 4.
- World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2 ed. Geneva: World Health Organization; 1999.
- American College of Obstetricians and Gynecologists. Screening and diagnosis of gestational diabetes mellitus. Committee Opinion No. 504. Obstetrics & Gynecology 2011; 118: 751–753.
- Canadian Diabetes Association 2008 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Canadian Journal of Diabetes 2008; 32 (Suppl 1).
- International Association Of Diabetes And Pregnancy Study Groups Consensus Panel. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care2010; 33 (3): 676–682.
- Franz M. J. et al. Nutrition principles for the management of diabetes and related complications (Technical Review). Diabetes Care 1994, 17: 490–518.
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in gestational diabetes mellitus pregnancies? Diabetes Care. 2011 Jan; 34 (1): 39–43.
