Сахарный диабет 2 типа сд2
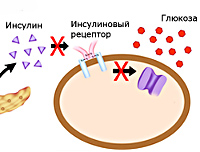
Сахарный диабет 2 типа – это хроническое эндокринное заболевание, которое развивается вследствие инсулинорезистентности и нарушения функций бета-клеток поджелудочной железы, характеризуется состоянием гипергликемии. Проявляется обильным мочеиспусканием (полиурией), усиленным чувством жажды (полидипсией), зудом кожных покровов и слизистых оболочек, повышенным аппетитом, приливами жара, мышечной слабостью. Диагноз устанавливается на основании результатов лабораторных исследований. Выполняется анализ крови на концентрацию глюкозы, уровень гликозилированного гемоглобина, глюкозотолерантный тест. В лечении используются гипогликемические препараты, низкоуглеводная диета, повышение физической активности.
Общие сведения
Слово «диабет» переводится с греческого языка как «истекать, вытекать», фактически название заболевания означает «истечение сахара», «потеря сахара», что определяет ключевой симптом – усиленное выведение глюкозы с мочой. Сахарный диабет 2 типа, или инсулиннезависимый сахарный диабет, развивается на фоне повышения резистентности тканей к действию инсулина и последующего снижения функций клеток островков Лангерганса. В отличие от СД 1 типа, при котором недостаток инсулина первичен, при 2 типе заболевания дефицит гормона является результатом длительной инсулинорезистентности. Эпидемиологические данные весьма разнородны, зависят от этнических особенностей, социально-экономических условий жизни. В России предположительная распространенность – 7%, что составляет 85-90% всех форм диабета. Заболеваемость высока среди людей старше 40-45 лет.

Сахарный диабет 2 типа
Причины СД 2 типа
Развитие заболевания провоцируется сочетанием наследственной предрасположенности и факторов, влияющих на организм на протяжении жизни. К зрелому возрасту неблагоприятные экзогенные воздействия снижают чувствительность клеток организма к инсулину, в результате чего они перестают получать достаточное количество глюкозы. Причинами СД II типа могут стать:
- Ожирение. Жировая ткань снижает способность клеток использовать инсулин. Избыточная масса тела является ключевым фактором риска развития болезни, ожирение определяется у 80-90% пациентов.
- Гиподинамия. Дефицит двигательной активности негативно сказывается на работе большинства органов и способствует замедлению обменных процессов в клетках. Гиподинамичный образ жизни сопровождается низким потреблением глюкозы мышцами и накоплением ее в крови.
- Неправильное питание. Основной причиной ожирения у лиц с диабетом является переедание – избыточная калорийность рациона. Другой негативный фактор – употребление большого количества рафинированного сахара, который быстро поступает в кровоток, провоцируя «скачки» секреции инсулина.
- Эндокринные болезни. Манифестация СД может быть спровоцирована эндокринными патологиями. Отмечаются случаи заболеваемости на фоне панкреатита, опухолей поджелудочной железы, гипофизарной недостаточности, гипо- или гиперфункции щитовидной железы или надпочечников.
- Инфекционные болезни. У людей с наследственной отягощенностью первичное проявление СД регистрируется как осложнение вирусного заболевания. Наиболее опасными считаются грипп, герпес и гепатит.
Патогенез
В основе сахарного диабета второго типа лежит нарушение метаболизма углеводов вследствие повышения резистентности клеток к инсулину (инсулинорезистентности). Снижается способность тканей принимать и утилизировать глюкозу, развивается состояние гипергликемии – повышенного уровня сахара плазмы, активизируются альтернативные способы получения энергии из свободных жирных кислот и аминокислот. Для компенсации гипергликемии организм усиленно выводит лишнюю глюкозу через почки. Ее количество в моче увеличивается, развивается глюкозурия. Высокая концентрация сахара в биологических жидкостях вызывает рост осмотического давления, что провоцирует полиурию – обильное учащенное мочеиспускание с потерей жидкости и солей, приводящее к обезвоживанию и водно-электролитному дисбалансу. Этими механизмами объясняется большинство симптомов СД – сильная жажда, сухость кожи, слабость, аритмии.
Гипергликемия изменяет процессы пептидного и липидного обмена. Остатки сахаров присоединяются к молекулам белков и жиров, нарушая их функции, возникает гиперпродукция глюкагона в поджелудочной железе, активируется расщепление жиров как источника энергии, усиливается реабсорбция глюкозы почками, нарушается трансмиттерная передача в нервной системе, воспаляются ткани кишечника. Таким образом, патогенетические механизмы СД провоцируют патологии сосудов (ангиопатии), нервной системы (нейропатии), пищеварительной системы, желез эндокринной секреции. Более поздний патогенетический механизм – инсулиновая недостаточность. Она формируется постепенно, в течение нескольких лет, вследствие истощения и естественной программированной гибели β-клеток. Со временем умеренный дефицит инсулина сменяется выраженным. Развивается вторичная инсулинозависимость, больным назначается инсулинотерапия.
Классификация
В зависимости от выраженности нарушений углеводного обмена при сахарном диабете выделяют фазу компенсации (достигнуто состояние нормогликемии), фазу субкомпенсации (с периодическим повышением уровня глюкозы крови) и фазу декомпенсации (гипергликемия устойчива, с трудом поддается коррекции). С учетом степени тяжести различают три формы заболевания:
- Легкая. Компенсация достигается корректировкой питания либо диетой в сочетании с минимальной дозировкой гипогликемического препарата. Риск развития осложнений низкий.
- Средняя. Для компенсации метаболических нарушений необходим регулярный прием сахароснижающих средств. Высока вероятность начальных стадий сосудистых осложнений.
- Тяжелая. Больные нуждаются в постоянном использовании таблетированных гипогликемических лекарств и инсулина, иногда – только в инсулинотерапии. Формируются серьезные диабетические осложнения – ангиопатии мелких и крупных сосудов, нейропатии, энцефалопатии.
Симптомы СД 2 типа
Заболевание развивается медленно, на начальной стадии проявления едва заметны, это значительно осложняет диагностику. Первым симптомом становится усиление чувства жажды. Больные ощущают сухость во рту, выпивают до 3-5 литров в день. Соответственно увеличивается количество мочи и частота позывов к опорожнению мочевого пузыря. У детей возможно развитие энуреза, особенно в ночное время. Из-за частых мочеиспусканий и высокого содержания сахара в выделяемой моче раздражается кожа паховой области, возникает зуд, появляются покраснения. Постепенно зуд охватывает область живота, подмышечных впадин, сгибов локтей и коленей. Недостаточное поступление глюкозы к тканям способствует повышению аппетита, пациенты испытывают голод уже спустя 1-2 часа после приема пищи. Несмотря на увеличение калорийности рациона, вес остается прежним либо снижается, так как глюкоза не усваивается, а теряется с выделяемой мочой.
Дополнительные симптомы – быстрая утомляемость, постоянное чувство усталости, дневная сонливость, слабость. Кожа становится сухой, истончается, склонна к высыпаниям, грибковым поражениям. На теле легко появляются синяки. Раны и ссадины долго заживают, часто инфицируются. У девочек и женщин развивается кандидоз половых органов, у мальчиков и мужчин – инфекции мочевыводящих путей. Большинство пациентов сообщают об ощущении покалывания в пальцах рук, онемении ступней. После еды может возникать чувство тошноты и даже рвота. Артериальное давление повышенное, нередки головные боли и головокружения.
Осложнения
Декомпенсированное течение СД 2 типа сопровождается развитием острых и хронических осложнений. К острым относятся состояния, возникающие быстро, внезапно и сопровождающиеся риском летального исхода – гипергликемическая кома, молочнокислая кома и гипогликемическая кома. Хронические осложнения формируются постепенно, включают диабетические микро- и макроангиопатии, проявляющиеся ретинопатией, нефропатией, тромбозами, атеросклерозом сосудов. Выявляются диабетические полинейропатии, а именно полиневриты периферических нервов, парезы, параличи, автономные нарушения в работе внутренних органов. Наблюдаются диабетические артропатии – суставные боли, ограничения подвижности, уменьшение объема синовиальной жидкости, а также диабетические энцефалопатии – расстройства психической сферы, проявляющиеся депрессией, эмоциональной неустойчивостью.
Диагностика
Сложность выявления инсулиннезависимого сахарного диабета объясняется отсутствием выраженной симптоматики на начальных стадиях заболевания. В связи с этим людям из группы риска и всем лицам после 40 лет рекомендуются скрининговые исследования плазмы на уровень сахара. Лабораторная диагностика является наиболее информативной, позволяет обнаружить не только раннюю стадию диабета, но и состояние предиабета – снижение толерантности к глюкозе, проявляющееся длительной гипергликемией после углеводной нагрузки. При признаках СД обследование проводит врач-эндокринолог. Диагностика начинается с выяснения жалоб и сбора анамнеза, специалист уточняет наличие факторов риска (ожирение, гиподинамия, наследственная отягощенность), выявляет базовые симптомы – полиурию, полидипсию, усиление аппетита. Диагноз подтверждается после получения результатов лабораторной диагностики. К специфическим тестам относятся:
- Глюкоза натощак. Критерием заболевания является уровень глюкозы выше 7 ммоль/л (для венозной крови). Забор материала производится после 8-12 часов голода.
- Глюкозотолерантный тест. Для диагностики СД на ранней стадии исследуется концентрация глюкозы через пару часов после употребления углеводистой пищи. Показатель выше 11,1 ммоль/л выявляет диабет, в диапазоне 7,8-11,0 ммоль/л определяется предиабет.
- Гликированный гемоглобин. Анализ позволяет оценить среднее значение концентрации глюкозы за последние три месяца. На диабет указывает значение 6,5% и более (венозная кровь). При результате 6,0-6,4% диагностируется предиабет.
Дифференциальная диагностика включает различение инсулиннезависимого СД с другими формами болезни, в частности – с сахарным диабетом первого типа. Клиническими отличиями являются медленное нарастание симптомов, более поздний срок начала болезни (хотя в последние годы заболевание диагностируется и у молодых людей 20-25 лет). Лабораторные дифференциальные признаки – повышенный или нормальный уровень инсулина и С-пептида, отсутствие антител к бета-клеткам поджелудочной железы.
Лечение СД 2 типа
В практической эндокринологии распространен системный подход к терапии. На ранних стадиях болезни основное внимание уделяется изменению образа жизни пациентов и консультациям, на которых специалист рассказывает о диабете, способах контроля сахара. При стойкой гипергликемии решается вопрос о применении медикаментозной коррекции. Полный комплекс лечебных мероприятий включает:
- Диету. Основной принцип питания – сокращение количества пищи с большим содержанием жиров и углеводов. Особенно «опасными» являются продукты с рафинированным сахаром – кондитерские изделия, конфеты, шоколад, сладкие газированные напитки. Рацион больных состоит из овощей, молочных продуктов, мяса, яиц, умеренного количества злаков. Необходим дробный режим питания, небольшие объемы порций, отказ от алкоголя и специй.
- Регулярные физические нагрузки. Пациентам без тяжелых диабетических осложнений показаны спортивные занятия, усиливающие процессы окисления (аэробные нагрузки). Их периодичность, продолжительность и интенсивность определяются индивидуально. Большинству больных разрешена спортивная ходьба, плавание и пешие прогулки. Среднее время одного занятия – 30-60 минут, частота 3-6 раз в неделю.
- Медикаментозную терапию. Используются лекарственные средства нескольких групп. Распространено применение бигуанидов и тиазолидиндионов – препаратов, которые снижают инсулиновую резистентность клеток, абсорбцию глюкозы в ЖКТ и ее производство в печени. При их недостаточной эффективности назначаются лекарства, усиливающие активность инсулина: ингибиторы ДПП-4, производные сульфонилмочевины, меглитиниды.
Прогноз и профилактика
Своевременная диагностика и ответственное отношение пациентов к лечению СД позволяют достичь состояния устойчивой компенсации, при котором долгое время сохраняется нормогликемия, а качество жизни больных остается высоким. Для профилактики заболевания необходимо придерживаться сбалансированного рациона питания с высоким содержанием клетчатки, ограничением сладких и жирных продуктов, дробным режимом приемов пищи. Важно избегать гиподинамии, ежедневно обеспечивать организму физическую нагрузку в виде ходьбы, 2-3 раза в течение недели заниматься спортом. Регулярный контроль глюкозы необходим лицам из групп риска (лишний вес, зрелый и пожилой возраст, случаи СД среди родственников).
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 4 октября 2019; проверки требуют 15 правок.
Сахарный диабет 2-го типа (инсулиннезависимый диабет) — метаболическое заболевание, характеризующееся хронической гипергликемией, развивающейся в результате нарушения взаимодействия инсулина с клетками тканей (ВОЗ, 1999 год).
История[править | править код]
В 1999 году Всемирная организация здравоохранения охарактеризовала сахарный диабет 2-го типа как метаболическое заболевание, развивающееся вследствие нарушения секреции инсулина или сниженной чувствительности тканей к действию инсулина (инсулинорезистентности)[2].
В 2009 году, американским профессором R. De Fronzo, впервые была предложена модель, включавшая уже «угрожающий октет» ключевых патогенетических звеньев, приводящих к гипергликемии.[3] Стало очевидным, что помимо инсулинорезистентности клеток печени, тканей-мишеней и дисфункции β-клеток, важную роль в патогенезе СД 2 типа играют нарушения инкретинового эффекта, гиперпродукция глюкагона а-клетками поджелудочной железы, активация липолиза адипоцитами, усиление реабсорбции глюкозы почками, а также дисфункция нейротрансмиттерной передачи на уровне центральной нервной системы[3]. Данная схема, впервые наглядно продемонстрировавшая гетерогенность развития заболевания, до недавнего времени наиболее четко отражала современные взгляды на патофизиологию СД 2 типа. Однако, в 2016 году, командой ученых, во главе со Stanley S. Schwartz, была предложена в некотором роде «революционная» модель, дополненная ещё тремя звеньями развития гипергликемии: системное воспаление, патологическое изменение микрофлоры кишечника и нарушение выработки амилина. Таким образом, на сегодняшний день известно уже об 11 взаимосвязанных механизмах, провоцирующих прогрессирование диабета[4].
Классификация[править | править код]
I. По степени тяжести:
- лёгкая форма (характеризуется возможностью компенсации заболевания только диетой или диетой в сочетании с приёмом одной таблетки сахароснижающего препарата. Вероятность развития ангиопатий невелика).
- средней степени тяжести (компенсация метаболических расстройств на фоне приёма 2-3 таблеток сахароснижающих препаратов. Возможно сочетание с функциональной стадией сосудистых осложнений).
- тяжёлое течение (компенсация достигается комбинированным приёмом таблетированных сахароснижающих препаратов и инсулина, либо только инсулинотерапией. На этой стадии отмечаются тяжёлые проявления сосудистых осложнений — органическая стадия развития ретинопатии, нефропатии, ангиопатии нижних конечностей; может диагностироваться энцефалопатия, тяжёлые проявления нейропатии)[5].
II. По степени компенсации углеводного обмена:
- фаза компенсации
- фаза субкомпенсации
- фаза декомпенсации
III. По наличию осложнений:
- Диабетическая микро- и макроангиопатия
- Диабетическая полинейропатия
- Диабетическая артропатия
- Диабетическая офтальмопатия, ретинопатия
- Диабетическая нефропатия
- Диабетическая энцефалопатия[6]
Этиология[править | править код]
Сахарный диабет 2-го типа обусловлен совокупностью генетических и прижизненных факторов. Подавляющее большинство лиц с этим типом заболевания имеет избыточную массу тела. Само по себе ожирение является одним из серьёзных факторов риска развития сахарного диабета 2-го типа. У детей, страдающих ожирением, риск развития диабета 2-го типа повышен в 4 раза[7].
Соблюдение безглютеновой диеты людьми, не страдающими целиакией, повышает риск развития диабета 2-го типа. Такой вывод был сделан по итогам проведенных исследований, результаты которых были опубликованы на сайте Американской ассоциации сердца[8][9]. У людей, ежедневно потреблявших большее количество глютена, риск развития сахарного диабета 2-го типа в течение 30 лет был ниже, чем у сторонников безглютеновой диеты. Авторы работ отмечают, что люди, старавшиеся избегать глютена, также меньше потребляли продукты, богатые пищевыми волокнами, обладающими защитными свойствами против диабета 2-го типа.
Также выявлено влияние на заболеваемость СД 2-го типа высокой дозы радиации и радиоактивной загрязненности места проживания[10][11].
Патогенез и патогистология[править | править код]
Сахарный диабет проявляется повышением уровня глюкозы в крови, понижением способности тканей захватывать и утилизировать глюкозу и повышением мобилизации альтернативных источников энергии — аминокислот и свободных жирных кислот.
Высокий уровень глюкозы в крови и различных биологических жидкостях вызывает повышение их осмотического давления — развивается осмотический диурез (повышенная потеря воды и солей через почки), приводящий к обезвоживанию организма и развитию дефицита катионов натрия, калия, кальция и магния, анионов хлора, фосфата и гидрокарбоната. У больного с сахарным диабетом возникают жажда, полиурия (частое обильное мочеотделение), слабость, повышенная утомляемость, сухость слизистых оболочек несмотря на обильное питьё воды, мышечные подёргивания, сердечные аритмии и другие проявления дефицита электролитов.
Кроме того, повышенный уровень глюкозы в крови и биологических жидкостях усиливает неферментативное гликозилирование белков и липидов, интенсивность которого пропорциональна концентрации глюкозы. В результате нарушается функционирование многих жизненно важных белков, и как следствие развиваются многочисленные патологические изменения в разных органах[12].
Диагностика[править | править код]
Российские стандарты: диагностические точки отсчета для сахарного диабета. Нарушения толерантности к глюкозе (НТГ), нарушение гликемии натощак (НГН)
Критерии диагностики СД 2:[13]
- Гликированный гемоглобин (HbAlc ≥ 6,5 %);
- Глюкоза плазмы натощак (≥ 7 ммоль/л);
- Глюкоза плазмы через 2 ч ОГТТ (оральный глюкозотолерантный тест) (≥ 11 ммоль/л);
- Глюкоза плазмы при случайном определении, симптомы гипергликемии или метаболической декомпенсации (≥11 ммоль/л).
Клиническая картина[править | править код]
Симптомы[править | править код]
- Жажда и сухость во рту
- Полиурия — обильное мочеиспускание
- Зуд кожи
- Общая и мышечная слабость
- Ожирение
- Плохая заживляемость ран[14]
Осложнения[править | править код]
- Диабетическая микро- и макроангиопатия — нарушение проницаемости сосудов, повышение их ломкости, повышение склонности к тромбозам, к развитию атеросклероза сосудов;
- Диабетическая полинейропатия — полиневриты периферических нервов, боли по ходу нервных стволов, парезы и параличи;
- Диабетическая артропатия — боли в суставах, «хруст», ограничение подвижности, уменьшение количества синовиальной жидкости и повышение её вязкости;
- Диабетическая офтальмопатия — раннее развитие катаракты (помутнения хрусталика), ретинопатии (поражения сетчатки);
- Диабетическая нефропатия — поражение почек с появлением белка и форменных элементов крови в моче, а в тяжёлых случаях с развитием гломерулосклероза и почечной недостаточности;
- Диабетическая энцефалопатия — изменения психики и настроения, эмоциональная лабильность или депрессия, симптомы интоксикации ЦНС[15].
Лечение[править | править код]
Для лечения диабета 2-го типа необходимо совмещать диету, умеренные физические нагрузки и терапию различными лекарственными препаратами.
Препараты, снижающие абсорбцию глюкозы в кишечнике и её синтез в печени и повышающие чувствительность тканей к действию инсулина:
- бигуаниды: метформин (Багомет, Глиформин, Глюкофаж, Диаформин, Инсуфор, Метамин, Метфогама, Сиофор, Форметин, Формин Плива);
- тиазолидиндионы: росиглитазон (Авандия); пиоглитазон (Актос).
Препараты, усиливающие секрецию инсулина:
- Глюкозозависимые:
- Препараты ингибиторов ДПП-4: вилдаглиптин (Галвус, Галвус Мет), ситаглиптин (Янувия, Янумет), саксаглиптин, линаглиптин, алоглиптин.[16]
- Глюкозонезависимые:
- препараты сульфанилмочевины 2-й генерации: глибенкламид (Манинил); гликлазид (Диабетон МВ); глимепирид (Амарил, Диамерид, Глемаз, Глимакс, Глимепирид); гликвидон (Глюренорм); глипизид (Глибинез-ретард);
- несульфанилмочевинные секретагоги: репаглинид (Диаглинид, Новонорм); натеглинид (Старликс).
Ингибиторы α-гликозидазы (акарбоза) угнетают кишечные ферменты, расщепляющие сложные углеводы до глюкозы, тем самым снижая всасываемость глюкозы в желудочно-кишечном тракте.
Фенофибрат — активатор нуклеарных альфа-рецепторов. Стимулирует рецепторы в печени и нормализует липидный обмен, снижая прогрессирование атеросклероза в сосудах сердца. За счёт стимуляции нуклеарных рецепторов в клетках сосудов снижает воспаление в сосудистой стенке, улучшает микроциркуляцию, что проявляется в замедлении темпов развития ретинопатии (в том числе снижается потребность в лазерной фотокоагуляции), нефропатии, полинейропатии. Уменьшает содержание мочевой кислоты, что является дополнительным преимуществом при частом сочетании диабета и подагры.
Группа пролонгированных агонистов рецепторов глюкагоноподобного пептида–1: дулаглутид, лираглутид, эксенатид и др. Облагают высокой и длительной инкретиновой активностью, могут выступать агентами монотерапии. Обладают рядом преимуществ: снижают массу тела, обладают нефропротективным действием. Препараты доступны в РФ.[17]
Группа ингибиторов натрий-глюкозного котранспортера 2-го типа (SGLT2): лузеоглифлозин, дапаглифлозин, канаглифлозин, эмпаглифлозин, др. Флоризино-подобные препараты. Обеспечивают высокий уровень экскреции глюкозы с мочой, обладают также нефропротективным действием.[18] Препараты в России не регистрировались.
Примечания[править | править код]
Литература[править | править код]
- Ягудина Р. И., Куликов А. Ю., Аринина Е. Е. Фармакоэкономика сахарного диабета второго типа // М.: OOO «Медицинское информационное агентство», 2011. — 352С.
См. также[править | править код]
Ссылки[править | править код]
- Диабет. Информационный бюллетень № 312, Октябрь 2013 г. // Всемирная организация здравоохранения
- Российская Диабетическая Ассоциация
- Report of the Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. The Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. Diabetes Care 26:S5-S20, 2003
