Сахарный диабет и печеночная кома
Сахарный диабет и жировая болезнь печени

Сахарный диабет – это заболевание, связанное с нарушением одной из функций поджелудочной железе, а именно регулированием уровня сахара (глюкозы) в крови. Это та самая ситуация, когда поджелудочная железа и выделяемые ей регуляторные вещества не справляются с возложенной на них нагрузкой.
Сахарный диабет – это заболевание, связанное с нарушением одной из функций поджелудочной железе, а именно регулированием уровня сахара (глюкозы) в крови. Это та самая ситуация, когда поджелудочная железа и выделяемые ей регуляторные вещества не справляются с возложенной на них нагрузкой.
Что делает в организме поджелудочная железа?
Поджелудочная железа состоит из 2-х частей, находящихся одна внутри другой. Одна из частей, нам более известная, выполняет пищеварительную функцию. Он выделяет различные вещества – ферменты, переваривающие преимущественно жиры и углеводы. Нарушение данной функции поджелудочной железы, связанное с ее воспалением и снижением выработки ферментов, называется панкреатит. Он бывает острый и хронический. Однако в рамках сахарного диабета нас это мало интересует.
Другая часть поджелудочной железы, расположенная в виде так называемых островков Лангерганса, выделяет большое количество регулирующих веществ – гормонов. Часть этих гормонов отвечает за рост и развитие организма и более значима в молодом возрасте. Другая часть гормонов, собственно, отвечает за регулирование уровня глюкозы в организме.
Зачем нам нужна глюкоза?
Глюкоза является основным источником энергии в организме, ей питаются все клетки, ткани и органы, в том числе и мозг. Поскольку значение глюкозы в организме чрезвычайно велико, то организм различными способами поддерживает ее постоянное количество в крови. Мы можем определить уровень глюкозы, в норме ее концентрация в крови составляет от 3,5 до 5,5 ммоль/л (данный диапазон может меняться в разных лабораториях в зависимости от используемых ими реактивов).
Таким образом, для нормальной работы в первую очередь мозга и остальных органов в крови должна поддерживаться постоянная концентрация глюкозы. Снижение ее количества называется гипогликемия и может привести к тяжелым осложнениям, вплоть до гипогликемической комы! Повышение количества глюкозы называется гипергликемия и также может привести развитию сахарного диабета, к тяжелым осложнениям со стороны сердца, мозга, сосудов, вплоть до гипергликемической или гиперосмолярной комы!
Уровень глюкозы (сахара) в организме можно сравнить с количеством бензина в машине. Например, когда водитель замечает низкий уровень бензина, на котором работает двигатель, он едет на заправочную станцию и пополняет запас топлива в баке. Точно также и организм, замечая низкий уровень глюкозы, с помощью мозга сообщает нам о том, что необходимо поесть. Водитель заправляет свою машину таким количеством топлива, которое необходимо ему, чтобы доехать до следующей автозаправочной станции или до места назначения. Так же и мозг дает сигнал о насыщении, когда отмечает уровень потребленной пищи, достаточный до следующего перекуса.
Как развивается сахарный диабет?
Это заболевание развивается, когда мы заправляем свой организм с избытком, таким количеством, которое ему не нужно. Но, если водитель заливает слишком много топлива в машину, то оно выливается из бензобака наружу, создавая опасность возгорания не только автомобиля, но и всей заправочной станции. Напротив, человек, заправляя свой организм избытком высокоэнергетической пищи, создает повышенную нагрузку на печень и поджелудочную железу. Если переедание, главным образом высокоэнергетической пищи, богатой углеводами и жирами, происходит на регулярной основе, в конце концов организм не выдерживает этой нагрузки… Тогда развивается панкреатит, диабет, жировая болезнь печени.
Как сахарный диабет связан с печенью?
Оказывается все достаточно просто. Наше кровообращение устроено таким образом, что все вещества, переваренные в желудке и кишечнике, всасываются в кишечнике в кровь, которая в дальнейшем поступает частично в печень. И кроме высокой нагрузки на пищеварительную часть поджелудочной железы, ведь она должна переварить весь этот объем пищи, создается высокая нагрузка на печень и регулирующую часть поджелудочной железы.
Печень должна пропустить через себя все жиры из пищи, а они оказывают на нее повреждающее воздействие. Поджелудочная железа, должна куда-то «пристроить» все полученные с пищей углеводы и глюкозу – ведь ее уровень должен быть стабильным. Так организм превращает излишек углеводов в жиры и опять появляется повреждающее действие жиров на печень! А поджелудочная железа истощается, вынужденная вырабатывать все больше и больше гомонов и ферментов. До определенного момента, когда в ней развивается воспаление. И печень, постоянно повреждаясь, до определенного момента не воспаляется.
Что такое метаболический синдром?
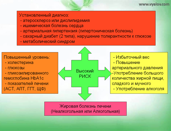
Когда оба органа повреждены и воспалены, развивается так называемый метаболический синдром. Он сочетает в себе 4 основных компонента: стеатоз печени и стеатогепатит, сахарный диабет или нарушение устойчивости к глюкозе, нарушение обмена жиров в организме, поражение сердца и сосудов.
Стеатоз печени и стеатогепатит
Все полученные жиры содержат холестерин, триглицериды и различные липопротеиды. Они накапливаются в печени в большом количестве, могут разрушать клетки печени и вызывать воспаление. Если избыток жиров не может полностью нейтрализоваться печенью, он разносится кровотоком к другим органам. Отложение жиров и холестерина на кровеносных сосудах приводит к развитию атеросклероза, в дальнейшем провоцирует развитие ишемической болезни сердца, инфарктов и инсультов. Отложение жиров и холестерина повреждает и поджелудочную железу, нарушая обмен глюкозы и сахара в организме, способствуя тем сама развитию сахарного диабета.
Накопленные в печени жиры подвергаются воздействию свободных радикалов, и начинается их перекисное окисление. В результате образуются измененные активные формы веществ, обладающие еще большим разрушающим действием в отношении печени. Они активируют определенные клетки печени (звездчатые клетки) и нормальная ткань печени начинает замещаться соединительной тканью. Развивается фиброз печени.
Таким образом, вся совокупность изменений, связанных с обменом жиров в организме повреждает печень, приводит к развитию:
– стеатоза (избыточного накопления жиров в печени),
– стеатогепатита (воспалительных изменений печени жировой природы),
– фиброза печени (образования в печени соединительной ткани),
– цирроза печени (нарушения всех функций печени).
Когда и как заподозрить эти изменения?
Раньше всего нужно начинать бить тревогу тем, у кого уже установлен диагноз. Это может быть один из перечисленных ниже диагнозов: атеросклероз, дислипидемия, ишемическая болезнь сердца, стенокардия, перенесенный инфаркт миокарда, постинфарктный атеросклероз, артериальная гипертензия, гипертоническая болезнь, сахарный диабет, нарушение толерантности к глюкозе, инсулинорезистентность, метаболический синдром, гипотиреоз.
Если у Вас установлен один из перечисленных диагнозов, обратитесь к врачу для проверки и контроля состояния печени, а также назначения лечения.
Если в результате обследования у Вас выявили отклонения одного или нескольких лабораторных показателей в анализе крови, например, повышенный уровень холестерина, триглицеридов, липопротеидов, изменения уровня глюкозы или гликозилированного гемоглобина, а также повышение показателей, характеризующих функцию печени – АСТ, АЛТ, ТТГ, ЩФ, в некоторых случаях Билирубин.
При повышенном уровне одного или нескольких параметров, также обратитесь к врачу для уточнения состояния здоровья, проведения дальнейшей диагностики и назначения лечения.
Если у Вас есть один или несколько симптомов или факторов риска развития заболеваний, Вам также нужно обратиться к врачу для более точной оценки риска, определения необходимости проведения обследования и назначения лечения. Факторами риска развития или симптомами метаболического синдрома являются избыточный вес, большой объем талии, периодическое или постоянное повышение артериального давления, употребление большого количества жирной или жареной пищи, сладкого, мучного, алкоголя.
Что будет рекомендовать врач?
В любом случае, при наличии заболевания или наличии повышенных показателей в анализах или наличии симптомов и факторов риска, необходима консультация специалиста!
Нужно обратиться сразу к нескольким специалистам – терапевту, кардиологу, эндокринологу и гастроэнтерологу. Если в данной ситуации больше всего интересует состояние печени, можно обратиться к гастроэнтерологу или гепатологу.
Врач определит серьезность нарушений или степень тяжести заболевания, в зависимости от этого при реальной необходимости назначит обследование и подскажет, что именно в этом обследовании будет иметь значение для оценки рисков.
До, после или во время проведения обследования врач может назначить лечение, это будет завесить от выраженности обнаруженных симптомов и нарушений.
Чаще всего для лечения жировой болезни печени в сочетании с сахарным диабетом, то есть при наличии метаболического синдрома используется несколько лекарственных препаратов: для коррекции состояния печени, для снижения уровня холестерина, для восстановления чувствительности организма к глюкозе, для снижения артериального давления, для снижения риска инфарктов и инсультов, и некоторые другие.
Самостоятельно экспериментировать с модификацией лечения или подбором препаратов небезопасно! Обратитесь к врачу для назначения лечения!
Какие препараты используются для восстановления функции печени?
Важную роль в лечении занимает снижение избыточного веса, увеличение физической активности, специальная диета с пониженным уровнем холестерина и быстрых углеводов, в зависимости от ситуации, возможно, придется даже считать «хлебные единицы».
Для лечения заболеваний печени существует целая группа препаратов, которые называются гепатопротекторы. За рубежом эта группа препаратов называется цитопротекторы. Эти препараты имеют различную природу и химическую структуры – есть растительные препараты, препараты животного происхождения, синтетические лекарственные средства. Безусловно, свойства этих препаратов различны и используются они преимущественно при разных заболеваниях печени. В тяжелых ситуациях используется сразу несколько медикаментов.
Для лечения жировой болезни печени обычно назначаются препараты урсодезоксихолевой кислоты и эссенциальные фосфолипиды. Эти лекарственные средства уменьшают перекисное окисление жиров, стабилизируют и восстанавливают клетки печени. За счет этого повреждающее действие жиров и свободных радикалов уменьшается, также уменьшаются и воспалительные изменения в печени, процессы образования соединительной ткани, как следствие замедляется развитие фиброза и цирроза печени.
Препараты урсодезоксихолевой кислоты (Урсосан) оказывают в большей степени стабилизирующее действие на клеточные мембраны, препятствуя тем самым разрушению печеночных клеток и развитию воспаления в печени. Урсосан также обладает желчегонным действием и увеличивает выделение холестерина вместе с желчью. Именно поэтому предпочтительное его использование при метаболическом синдроме. Кроме этого, Урсосан стабилизирует желчевыводящие пути, общие у желчного пузыря и поджелудочной железы, оказывая на эти органы благоприятное воздействие, что особенно важно при панкреатитах.
Жировая болезнь печени, сочетающаяся с нарушением обмена сахара и глюкозы, требует использования в лечении дополнительных медикаментозных препаратов.
В данной статье приведена ограниченная информация о методах и способах лечения болезней печени. Благоразумие требует обращения к врачу для подбора правильной схемы лечения!
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Если у вас или ваших близких диагностирован сахарный диабет 1 типа – это не приговор.
Раньше смертность населения с этим заболевания составляла 35 %. Но уже с середины прошлого столетия при должном лечении диабета 1 типа смертность не превышает 11 %.
К сожалению, заболеть диабетом может каждый, поэтому важно иметь хотя бы общее представление об этом заболевании, чтобы при обнаружении первых симптомов незамедлительно пройти обследование.
Факторы риска развития сахарного диабета 1 типа
Сахарным диабетом может заболеть любой человек. Но для некоторых такая вероятность все же выше. Кто относится к группе риска, при каких симптомах нужно срочно обращаться к врачу?
Это здоровые люди, у которых, тем не менее, велика вероятность развития диабета и которые должны обратить пристальное внимание на свое здоровье:
- родственники больных диабетом I типа;
- женщины с патологическими беременностями либо рожавшие детей весом более 4 килограммов, а также те, у которых во время беременности наблюдалось кратковременное повышение уровня сахара в крови — так называемый диабет беременных;
- люди, у которых было однократное повышение сахара крови на фоне инфаркта, инсульта, инфекционного заболевания или беременности;
Учитывая факторы риска развития сахарного диабета 1 типа, нужно периодически измерять сахар крови и помнить, что нет людей, обреченных на диабет, и нет таких, которые не заболеют никогда, ни при каких обстоятельствах.
Основные симптомы сахарного диабета I типа
Так как при этом состоянии в организме развивается резкий дефицит инсулина и глубокие нарушения обмена веществ, заболевание, как правило, развивается быстро, в течение нескольких недель, иногда дней или даже часов.
К основным симптомам сахарного диабета I типа относятся:
- выделение большого количества мочи днем и ночью; количество мочеиспусканий может быть и нормальным, но каждый раз выделяется много мочи — до 4-5 л за сутки;
- жажда и сухость во рту;
- усиленный аппетит на фоне быстрой потери веса;
- также признаками сахарного диабета 1 типа являются кожный зуд, зуд в промежности, воспаление крайней плоти;
- необъяснимая слабость, плохое самочувствие, тошнота, рвота.
Гликозелированный гемоглобин является одним из самых важных лабораторных показателей при сахарном диабете.
Высокий сахар крови постепенно уходит из кровяного русла в стенки сосудов, печень и поджелудочную железу. Он также уходит в эритроциты, соединяясь с белком гемоглобином и затрудняя транспорт кислорода к клеткам. Процент эритроцитов, нашпигованных глюкозой, можно подсчитать, и чем выше он окажется, тем хуже была компенсация диабета последние 2-3 месяца и тем выше риск осложнений. Этот очень полезный и информативный анализ для больных сахарным диабетом, так как позволяет предсказать вероятность и скорость развития осложнений диабета.
Как лечить сахарный диабет 1 типа: инсулинотерапия
Многих интересует вопрос — как лечить сахарный диабет 1 типа, и какие профилактические мероприятия нужно проводить, чтобы предотвратить риск развития осложнения?
Инсулин при сахарном диабете 1 типа – самое действенно средство лечения. Его не хватает в организме, значит, нужно вводить извне.
Все другие методы лечения сахарного диабета 1 типа будут так же безуспешны, как попытки завести автомобиль без капли бензина в баке. Поэтому, когда в подобных случаях врачи сразу же назначают инъекции инсулина, они хорошо знают, что, если промедлить с лечением, у пациента разовьется диабетическая кома, которая может привести к смерти.
Инсулинотерапия при сахарном диабете 1 типа обычно высокоэффективна. Уже в первые несколько дней восстанавливается общее самочувствие, вес возвращается к нормальным показателям.
Обычно вначале больному диабетом I типа требуется совсем небольшая доза инсулина, чтобы поддерживать нормальное самочувствие. Врачи называют этот период «медовым месяцем болезни». К сожалению, он не означает, что больной вскоре сможет отказаться от инсулина, ведь клетки поджелудочной железы все равно погибли. Но если стараться с первых дней лечения сахарного диабета 1 типа инсулином поддерживать хорошую компенсацию, то можно избежать серьезных осложнений в будущем.
Профилактика осложнений сахарного диабета 1 типа
Диабет — не единственное аутоиммунное заболевание, которое может развиться после неправильно пролеченной простуды. Аутоиммунный механизм, который запускается, если клетки были повреждены вирусом, является причиной таких серьезных заболеваний, как ревматоидный артрит, гломерулонефрит. Ещё одно серьезное осложнение сахарного диабета 1 типа — аутоиммунный тиреоидит. Провоцирует это заболевания и другие болезни. Поэтому нужно каждый раз лечиться на совесть и до конца, чтобы избежать осложнений.
Для профилактики осложнений сахарного диабета 1 типа следует придерживаться следующих мероприятий:
- Если чувствуются слабость, вялость и недомогание, следует оставаться дома, лучше всего в постели. Спать, читать хорошие книги, смотреть комедии. Не пытаться перенести болезнь на ногах. Пить побольше жидкости, употреблять легкую пищу, обязательно включая фрукты.
- Если попали в группу риска по диабету, особенно если скрытый диабет, не употреблять шипучие жаропонижающие препараты, лечебные сиропы, а также такие народные средства, как мед и малиновое варенье, поскольку они содержат сахар. Вред от них перевесит пользу.
- Постараться выйти на работу только после того, как полностью поправились.
Ученые выявили три генетические мутации, повышающие риск развития диабета. Мутантные гены кодируют молекулы, приносящие фрагменты белка в иммунные Т-клетки. Последние распознают белок как «свой» или «чужой», чтобы устранить опасные микроорганизмы. Если белок является частью организма, то иммунная система не активизируется. При ошибках в распознавании развиваются аутоиммунные заболевания.
Причины развития диабетической комы
Слово «гипергликемия» состоит из двух греческих: «гипер» — много, «гликемия» — сладкая кровь. Врачи считают слишком высоким уровень сахара крови натощак начиная с 8-9 ммоль/л и после еды начиная с 13-14 ммоль/л.При таком уровне сахара больной может ничего не чувствовать. Но если не принять мер, у него может начать развиваться диабетическая кома.
Что происходит в организме при диабетической коме:
- нарастает обезвоживание клеток, в связи, с чем резко нарушается их работа;
- обезвоживание при развитии диабетической комы приводит к падению давления, а оно, в свою очередь, ведет к нарушениям кровообращения, в том числе в почках и в головном мозге;
- организм, пытаясь любой ценой добыть энергию, начинает интенсивно расщеплять жиры, в результате чего в крови накапливаются продукты расщепления, так называемые кетоновые тела, которые обладают токсическим действием и вызывают рвоту, за счет чего усиливается обезвоживание;
- во время диабетической комы при сахарном диабете кетоновые тела частично выводятся из организма с мочой в виде ацетона и прихватывают натрий, что усиливает нарушения обмена веществ и падение давления;
- нарушение работы почек усиливает самоотравление;
- нарушение кровообращения в головном мозге и отравление кетоновыми телами приводит к потере сознания и коме; самостоятельно выйти из такой комы пациент не может, смерть наступает от падения давления и нарушений кровообращения.
Причинами развития диабетической комы и гипергликемии являются:
- впервые выявленный сахарный диабет;
- нарушение больным диеты, например повышенное употребление углеводов;
- пропущенные введения инсулина или нарушение дозировки препаратов;
- отсутствие привычной физической нагрузки;
- повышение температуры тела или любое воспаление — пневмония, острый пиелонефрит, панкреатит и т. д.;
- инфаркт миокарда, инсульт, травмы или операции;
- кровоточащая язва;
- тромб;
- нарушение функций почек;
- лекарственные средства (стероиды, диуретики, сердечные медикаменты);
- перенесенная до этого гипогликемия;
- эмоциональная нагрузка, например визит к стоматологу, сдача экзамена;
- у женщин уровень глюкозы крови может меняться в зависимости от фазы менструального цикла, а также причиной декомпенсации диабета может быть беременность, о которой женщина пока не знает.
Анализы:
- высокий уровень сахара в крови;
- сахар и ацетон в моче.
Симптомы диабетической комы при сахарном диабете
Признаки приближающейся диабетической комы:
- обильное мочеиспускание;
- чувство жажды, голода;
- кожный зуд;
- слабость, головокружение, сонливость, снижение артериального давления;
- тошнота, рвота, боли в животе;
- спутанность сознания.
- Симптомы диабетической комы, которые могут заметить только окружающие:
- неадекватность, спутанность сознания;
- запах ацетона изо рта (необязательный признак).
Человека, потерявшего сознание из-за диабетической комы, окружающие могут принять за пьяного. Поэтому ему лучше носить в собой карточку, на которой написан примерно такой текст: «Я не пьян. У меня сахарный диабет. Пожалуйста, вызовите скорую помощь».
Как вывести из диабетической комы: первая неотложная помощь
Если у диабетика при измерении выявлен высокий сахар крови, при этом его беспокоят тошнота, рвота, боли в животе, сильная слабость и спутанность сознания или в моче появился ацетон, нужно немедленно вызывать «скорую помощь». Пациент нуждается в срочной госпитализации в реанимационное отделение. Лечение заключается в устранении обезвоживания путем внутривенного введения солевых растворов и в подборе дозы инсулина.
Но как вывести из диабетической комы самостоятельно, или хотя бы попытаться это сделать?
Неотложная помощь при диабетической коме заключается в следующем: в ожидании приезда врача, если больной в сознании и может глотать, постараться дать ему побольше воды, желательно чтоб это был боржоми или другая щелочная минеральная вода. Попытаться также вспомнить и записать, когда и в какой дозе диабетик в последний раз вводил инсулин или принимал антидиабетические таблетки. Оказывая первую помощь при диабетической коме, ни в коем случае нельзя оставлять больного без наблюдения до приезда врачей.
Профилактика развития диабетической комы
Диабетическая кома представляет собой серьезное осложнение и может развиваться даже под воздействием инфекции или стресса. Чтобы не пришлось оказывать помощь при диабетической коме, важно соблюдать профилактические меры, которые выражаются в следующем:
- соблюдение диеты;
- регулярное введение инсулина в дозировке, назначенной врачом;
- регулярные измерения уровня сахара в крови;
- при любых инфекционных заболеваниях потребность организма в инсулине увеличивается, следовательно, должна увеличиться и его доза — примерно на 10 %. Этот вопрос необходимо заранее обсудить с эндокринологом. Если на фоне лихорадки больной потерял аппетит, ни в коем случае нельзя отказываться от инсулина или снижать дозу. Можно пить сладкий чай, в виде исключения, или сок, но обязательно продолжать терапию инсулином. Если прервать ее, в течение одного-двух дней разовьется диабетическая кома;
- повышенный сахар может быть следствием гипогликемии. При резком снижении сахара печень выбрасывает в кровь запасенную глюкозу, и сахар крови вновь повышается. Сбивать такой сахар не нужно, он довольно быстро нормализуется сам. Если сахар крови нормальный в течение дня и высокий утром, необходимо проверить, не бывает ли ночных гипогликемий. Чтобы убедиться в этом, можно измерить сахар при ночном пробуждении или специально проснувшись в 3-4 часа утра;
- если декомпенсация диабета связана с отсутствием физической нагрузки, кратковременным стрессом или фазой менструального цикла, стоит взять на заметку, что впредь в таких ситуациях нужно заранее немного повышать дозу инсулина или садиться на более строгую диету.
Статья прочитана 10 199 раз(a).
Source: med-pomosh.com
