Вторичный сахарный диабет при панкреатите
Панкреатогенный сахарный диабет – эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) – вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.

Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
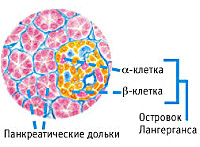
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови – не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Панкреатогенный сахарный диабет – это нередко встречающееся патологическое состояние, характеризующееся повышением уровня глюкозы в крови на фоне первичного поражения поджелудочной железы. Наиболее часто в качестве причины такого заболевания выступает хронический панкреатит. Отличительной особенностью этой патологии является то, что гипергликемия развивается медленно и постепенно. В целом прогноз при данном патологическом процессе при условии правильно подобранной медицинской коррекции благоприятный. Однако его длительное течение нередко приводит к поражению периферических отделов нервной системы, сетчатки, а также артерий среднего и крупного калибра.
Такое заболевание также называется сахарным диабетом третьего типа. Как мы уже сказали, оно имеет вторичную природу и возникает в результате первичного нарушения функциональной активности поджелудочной железы. Согласно статистике, с данным патологическим процессом сталкивается около тридцати процентов людей, страдающих от хронического панкреатита. Острое воспаление поджелудочной железы осложняется гипергликемией примерно в пятнадцати процентах случаев. Замечено, что наиболее часто с этим нарушением сталкиваются представители мужского пола, в чрезмерном количестве употребляющие алкогольную продукцию, а также жирную пищу.
Помимо острого и хронического панкреатита, такая болезнь иногда бывает обусловлена перенесенными хирургическими вмешательствами на поджелудочной железе. Вероятность возникновения гипергликемии на фоне операции напрямую зависит от ее объема. Чаще всего данная патология диагностируется у тех пациентов, у которых проводилось полное удаление поджелудочной железы.
Помимо этого, в группе риска находятся люди, страдающие и от других заболеваний со стороны поджелудочной железы. Иногда панкреатогенный сахарный диабет развивается в результате имеющихся злокачественных опухолей в данном органе. Определенную опасность также представляет панкреонекроз.
Принято выделять некоторое количество предрасполагающих факторов, которые значительно повышают вероятность формирования такой болезни у людей, страдающих от нарушения функциональной активности поджелудочной железы. В первую очередь к ним относится чрезмерное употребление алкоголя, которое может спровоцировать возникновение воспалительного процесса, обусловленного токсическим действием этилового спирта на поджелудочную железу. Еще одним важным моментом является слишком жирная и богатая легкоусвояемыми углеводами пища. Питание такого рода способствует значительному повышению массы тела, возникновению гиперлипидемии и формированию предиабета. В группе риска по развитию панкреатогенного сахарного диабета также находятся люди, на протяжении длительного времени употребляющие лекарственные препараты, относящиеся к группе глюкокортикостероидов.
Как известно, концентрация глюкозы в крови напрямую зависит от количества вырабатываемого инсулина. Непосредственно инсулин синтезируется бета-клетками островков Лангерганса, которые располагаются в поджелудочной железе. В результате длительно протекающего воспалительного процесса в данном органе или на фоне каких-либо других нарушений островковый аппарат может подвергаться деструктивным и склеротическим изменениям. При обострении воспалительной реакции поджелудочная железа отекает, и в крови значительно повышается уровень трипсина. В свою очередь трипсин оказывает подавляющее воздействие на синтез инсулина, что ведет к постепенному нарастанию уровня глюкозы. На первых порах гипергликемия является преходящей, а затем становится постоянной. Таким образом, панкреатогенный сахарный диабет может развиваться в результате всех вышеописанных нарушений.
Симптомы при панкреатогенном сахарном диабете
Ранее мы уже говорили о том, что на формирование стойкой гипергликемии при таком заболевании зачастую уходит очень продолжительное время. Первые симптомы, указывающие на стойкое повышение уровня глюкозы в крови, как правило, возникают спустя несколько лет. Однако в данном случае мы говорим именно о хроническом воспалительном процессе в поджелудочной железе. При остром панкреатите или после проведенного хирургического вмешательства клиническая картина, указывающая на гипергликемию, формируется гораздо быстрее.
Чаще всего такой патологический процесс сопровождается умеренно выраженными симптомами. Гипергликемия до одиннадцати микромоль на литр практически не ощущается больным человеком. Однако дальнейшее повышение уровня глюкозы может приводить к появлению таких клинических проявлений, как постоянное чувство жажды, увеличение объема выделяемой мочи, а также повышенная слабость.
Зачастую больной человек указывает на значительное повышение аппетита, изменение эмоционального фона. При осмотре обнаруживается сухость кожных покровов. Такие пациенты в большей степени подвержены возникновению различных дерматологических и инфекционных патологий. Стоит заметить, что все вышеперечисленные симптомы достаточно легко купируются с помощью сахароснижающих препаратов.
Диагностика и лечение болезни
Диагностика этой болезни начинается с тщательного сбора анамнеза с целью выявления имеющихся проблем с поджелудочной железой. В обязательном порядке необходимо провести тест толерантности к глюкозе и биохимический анализ крови. Из инструментальных методов используются ультразвуковое исследование, а в сомнительных случаях – магнитно-резонансная томография.
Панкреатогенный сахарный диабет в первую очередь является показанием к назначению специальной диеты, подразумевающей под собой ограничение жирной и углеводистой пищи. Параллельно проводится заместительная терапия ферментами поджелудочной железы. Для снижения уровня глюкозы, как правило, применяются сахароснижающие препараты.
… сахарный диабет при хроническом панкреатите называют сахарным диабетом 3-го типа.
Сахарный диабет, по различным данным, развивается у 10-90% больных хроническим панкреатитом, причем в половине случаев – инсулинозависимый сахарный диабет. При остром панкреатите преходящая гипергликемия развивается приблизительно в половине случаев, а устойчивая гипергликемия после перенесенного острого панкреатита сохраняется с частотой до 15%. По мере разрешения панкреатической атаки уровень глюкозы в крови чаще нормализуется.
Патогенез. Патогенез панкреатогенного сахарного диабета объясняют развивающейся по мере прогрессирования хронического панкреатита деструкцией и склерозом инкреторного аппарата. Однако не исключено аутоиммунное воздействие на островковые клетки. Определенное значение в патогенезе сахарного диабета при хроническом панкреатите играет конституционально обусловленная тканевая резистентность, которая значительно чаще встречается у лиц с ожирением и гиперлипидемией. Ожирение отягощает течение хронического панкреатита и его прогноз. Показано, что с увеличением степени ожирения увеличивается риск развития осложнений хронического панкреатита, в том числе эндокринной недостаточности поджелудочной железы. Кроме того, у больных с острым панкреатитом на фоне ожирения чаще развивается гипергликемия. При обострении хронического панкреатита развитие преходящей гипергликемии связано с отеком поджелудочной железы и ингибирующим влиянием трипсина (содержание которого в крови при остром панкреатите и обострении хроническом панкреатите повышается) на продукцию инсулина.
Клиника. Нарушение толерантности к углеводам, как правило, развивается уже на ранней стадии хронического панкреатита. Сахарный диабет может также формироваться в начале клинической манифестации хронического панкреатита, но все же чаще устойчивое нарушение углеводного обмена возникает в среднем через 5 лет после начала основного заболевания.
Эндокринные нарушения при хроническом панкреатите клинически проявляются в виде двух вариантов: гиперинсулинизма (гипогликемии) и панкреатогенного сахарного диабета. Гиперинсулинизм протекает с типичными приступами, которые сопровождаются чувством голода, холодным потом, слабостью, возбуждением, дрожью во всем теле. У трети больных эпизоды гипогликемии сопровождаются судорогами, потерей сознания. При хронической гипогликемии или при частых приступах ухудшается память, возникает дезориентация, возможны психические нарушения.
Сахарный диабет при хроническом панкреатите имеет ряд клинико-патогенетических особенностей: (1) пациенты чаще нормального или худощавого телосложения, нередко обладают холерическим темпераментом; (2) нет связи с ожирением, инсулинорезистентностью, семейной предрасположенностью; (3) хорошая переносимость гипергликемии до 11,5 ммоль/л; (4) отсутствие манифестации или поздняя манифестация, что объясняют легким течением сахарного диабета, а также низкой потребностью в эндогенном инсулине в связи со снижением общего калоража пищи, мальабсорбцией при внешнесекреторной панкреатической недостаточности; (5) появление симптомов сахарного диабета обычно через несколько лет после появления болевых приступов в животе; (6) склонность к гипогликемическим состояниям; (7) частые инфекции и кожные заболевания; (8) более редкое и позднее, чем при «обычном» сахарном диабете, развитие микроангиопатий, кетоацидоза, гиперосмолярных состояний; (9) хорошо поддается лечению диетой, физической нагрузкой, препаратами сульфонилмочевины (бигуаниды и акарбоза неэффективны); (10) потребность в лечении инсулином невысока.
Диагностика панкреатогенного сахарного диабета проводится стандартными диагностическими тестами.
Лечение. Рекомендована соответствующая диета (углеводы – 50-60%; протеины – 20%; жиры – 20-30%). Должно быть уделено внимание коррекции белково-энергетической недостаточности и дефицита веса, лечению гиповитаминозов и электролитных нарушений. Необходимо компенсировать экзокринную недостаточность поджелудочной железы. С этой целью, а также с целью устранения белково-энергетической недостаточности следует назначать ферментные препараты (заместительную терапию ферментными препаратами считают адъювантным методом лечения панкреатогенного сахарного диабета). Также не менее важным является ослабление боли с помощью тех же ферментных препаратов (например, Креон) или преимущественно ненаркотическими анальгетиками.
Если показано оперативное вмешательство, то следует избегать дистальной панкреатомии. При необходимости назначают дробные дозы простого инсулина, его доза обычно не превышает 30 ЕД и зависит от уровня гликемии, характера питания, физической активности больного, количества потребляемых углеводов. Не следует снижать уровень глюкозы крови ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации показателей углеводного обмена следует перевести пациента на пероральные сахароснижающие препараты. В специализированных центрах проводят аутотрансплантацию островков Лангерганса с последующей резекцией поджелудочной железы или панкреатотомией.
